Трабекулэктомия при глаукоме это
| Трабекулоэктомия | |
|---|---|
| Искусственное «окно» в трабекулярной сети позволяет сбросить повышенное внутриглазное давление | |
| MeSH | D014130 |
Трабекулэктомия — хирургическая процедура, используемая при лечении глаукомы, чтобы снизить внутриглазное давление путём удаления части трабекулярной сети и смежных структур глаза. Это наиболее распространённая операция при глаукоме открывает дренаж водянистой влаги из глаза под конъюнктиву, где она поглощается. Эта амбулаторная процедура обычно выполняется под регулируемой ретробульбарной анестезией или проводниковой анестезией или комбинацией местной и субтеноновой анестезии (Тенонова капсула). Из-за высоких рисков, связанных с бульбарной блокадой, местное обезболивание с мягкой седацией становится все более распространённым. Общая анестезия редко будет использоваться, лишь у пациентов, неспособных сотрудничать во время операции.
Процедура[править | править код]
Первоначально карман создается в конъюнктиве и Теноновой капсуле и раны обрабатывают в течение времени от нескольких секунд до нескольких минут пропитанной губкой митомицином С (MMC, 0,5—0,2 мг/мл) или 5-фторурацилом (5-ФУ, 50 мг/мл). Эти химиотерапевтическая помощь предотвращает отказ фильтрующего пузырька из-за рубцов путём ингибирования пролиферации фибробластов. В качестве альтернативы, нехимиотерапевтические адъюванты могут быть использованы, чтобы предотвратить образование суперрубцов по границе модуляции раны, такие как имплантированные коллагеновые матрицы[1][2][3][4][5] или биоразлагаемые спейсеры. Некоторые хирурги предпочитают прорезать конъюнктивальный лоскут основанием к своду в то время как другие — основанием к лимбу на стыке склеры с роговицей, что может позволить более лёгкий доступ к глазу. Затем делается в склере клапан с основанием в роговичносклеральном переходе, после тщательного прижигания области клапана, создаётся окно под клапаном с помощью пуансона Келли, чтобы удалить часть склеры, канала Шлемма и трабекулярной сети, чтобы войти в переднюю камеру. Из-за выхода жидкости радужная оболочка частично выпадает из-за склеростомии и поэтому, как правило, вынуждает выполнить иссечение под названием иридоэктомия. Эта иридоэктомия предотвратит будущие закупорки отверстия в склере. Клапан склеры затем свободно пришивается на место несколькими швами. Конъюнктива закрывается водонепроницаемом образом в конце процедуры.
Механизм[править | править код]
Внутриглазное давление может быть снижено возобновлением дренажа внутриглазной жидкости внутри глаза следующими путями:
- фильтрование через склеростому вокруг периферии склерального клапана в фильтрующий пузырёк, который образуется под конъюнктивой;
- фильтрации через выпускное отверстие канала в склеральном клапане под конъюнктиву;
- фильтрование через соединительную ткань склерального клапана, под конъюнктиву и в срезанные концы канала Шлемма;
- водного потока в срезанных концах шлеммова канала в коллектор каналов и эписклеральных вен;
- в циклодиализную щель между цилиарным телом и склерой, если ткань рассечена сзади от склеральных шпор.
Послеоперационный уход[править | править код]
Приём глаукомных медикаментов, как правило, прекращается по улучшению потока водянистой влаги в пузырьке. Актуальные лекарства обычно состоят из капель антибиотиков четыре раза в день и противовоспалительной терапии, например, капли преднизолона каждые два часа. Глаз закрывают повязкой, пока действует анестезия (что также обезболивает зрительный нерв) и зрение возобновляется.
Пациенты инструктируются о немедленном вызове в случае болей, которые не устраняются обезболивающими препаратами или если снижается зрение, не тереть глаза и надевать повязку на ночь в течение нескольких дней после операции.
Если 5-ФУ был использован во время операции или, если антифиброзный агент не был применен, 5 мг 5-ФУ в день может быть введен в 7—14 дней после операции. В последующие дни и недели швы, которые держат клапан внизу склеры можно удалить с помощью лазерного лизиса шва для титрования внутриглазного давления при улучшении оттока. При лазерном лизисе шва используется светло-красный лазер и контактные линзы, для проникновения к неинвазивно лежащему клапану конъюнктивы и удаления чёрного нейлонового шва. Некоторые хирурги предпочитают регулируемый швов клапана во время трабекулоэктомии, который может быть ослаблен в дальнейшем пинцетом с помощью щелевой лампы в офисе.
Послеоперационные проблемы[править | править код]
- Плоский пузырь — неудачная операция, если пузырек не образуются в первые послеоперационные дни; если рубцы причиной, субконъюнктивальные инъекции 5-FU может предохранить конъюнктиву от прилипания снизу напротив дна раны.
- Утечка пузыря — может привести к плоскому волдырю. Устанавливается повязка с контактной линзой в течение нескольких дней с последующим устранением утечки, если это необходимо
- Плоская передняя камера — мера, чтобы предотвратить декомпенсацию роговицы; часто можно сделать в офисе под щелевой лампой с помощью вискоэластиков, используемых в хирургии катаракты.
- Воспаление пузырчатой ткани — если инфекционный процесс прогрессирует до разрушительного эндофтальмита.
- Супрахориоидальное кровоизлияние — разрыв длинной задней цилиарной артерии из-за прогрессирующего растяжения с прогрессирующим серозным хориоидальным отделением; как правило, происходит через несколько дней после трабекулоэктомии, часто с острой болью при напряжении
- Гипотония — ревизия раны[6]
- Образование катаракты — хирургия катаракты, если значительная.
- Небольшой инкапсулированный пузырь — введение субконъюнктивальной MMC и лидокаина может надуть пузырь до прилегающей конъюнктивы с последующим проколом иглой сбоку пузыря и расширения пузырька; В качестве альтернативы или комбинации, может быть реализовано использование биоразлагаемых прокладок или имплантата коллагеновой матрицы.[7]
Заключение[править | править код]
Трабекулоэктомия является наиболее распространённой инвазивной хирургией глаукомы. Она весьма эффективна в лечении прогрессирующей глаукомы, что было продемонстрировано в основных исследованиях глаукомы. Даже если трабекулоэктомия не удалась, вторая операция может быть выполнена в другом месте. Если образование рубцов является основной причиной неудачи, антифиброзная и противовоспалительная терапия должна быть усилена во второй операции. С другой стороны, можно использовать вставку глаукомного клапанного устройства.
Модификации трабекулоэктомии[править | править код]
Трабекулоэктомия претерпела многочисленные изменения, например, фильтрующая трепанотрабекулоэктомия (TTE) является модификацией операции после J. Fronimopoulos. Создаётся треугольный клапан склеры, который составляет примерно половину толщины склеры. Затем выполняется трепанация 2 мм трепаном. Края трепанационного отверстия склеры термически прижигаются.[8]
Дополнительное глубокое вскрытия склеры также может быть выполнено в склеральном клапане трабекулоэктомии, впервые введена Т. Дада др.;[9] глубокое вскрытие склеры выполняется непроникающей фильтрующей операцией, но не традиционной трабекулоэктомией. В пространство, созданное глубоким вскрытием склеры, предлагается разместить определенную биосовместимую прокладку или устройство, чтобы предотвратить субсклеральный фиброз и поддерживать хорошие результаты фильтрации в этой модифицированной операции.
Примечания[править | править код]
- ↑ Cillino, S; Pace F Di; Cillino G; Casuccio A. Biodegradable collagen matrix implant vs mitomycin-C as an adjuvant in trabeculectomy: a 24-month, randomized clinical trial (англ.) // Eye : journal. — 2011. — September (vol. 25, no. 12). — P. 1598—1606. — doi:10.1038/eye.2011.219. — PMID 21921953.
- ↑ Marey, H M; S S Mandour; A F Ellakwa. Subscleral Trabeculectomy with Mitomycin-C Versus Ologen for Treatment of Glaucoma (англ.) // Journal of Ocular Pharmacology and Therapeutics : journal. — 2012. — October (vol. Epub ahead of print, no. 3). — P. 330—334. — doi:10.1089/jop.2012.0120. — PMID 23113645.
- ↑ Papaconstantinou, Dimitris; Georgalas I; Karmiris E; Diagourtas A; Koutsandrea C; Ladas I; Apostolopoulos M; Georgopoulos G. Trabeculectomy with ologen versus trabeculectomy for the treatment of glaucoma: a pilot study (англ.) // Acta Ophthalmologica (англ.)русск. : journal. — 2010. — February (vol. 88, no. 1). — P. 80—85. — doi:10.1111/j.1755-3768.2009.01753.x. — PMID 19900209.
- ↑ Rosentreter, Andre; Schild AM; Jordan JF; Krieglstein GK; Dietlein T.S. A prospective randomised trial of trabeculectomy using mitomycin C vs an ologen implant in open angle glaucoma (англ.) // Eye : journal. — 2010. — September (vol. 24, no. 9). — P. 1449—1457. — doi:10.1038/eye.2010.106. — PMID 20733558.
- ↑ Nilforushan, Naveed; Yadgari M; Falavarjani KG; Afshar A.E. Evaluation of subconjunctival Oculusgen* implantation as an adjunct to trabeculectomy (англ.) // Iranian J Ophthalmol : journal. — 2010. — Vol. 22, no. 2. — P. 55—62.
- ↑ Dietlein TS, Rosentreter A Secondary subconjunctival implantation of biodegradable porous collagen matrix for treating ocular hypotony following trabeculectomy with mitomycin C. 2012 EGS Congress, Copenhagen. Дата обращения 1 декабря 2012.
- ↑ Kouros P, Loesche C C, Sbeity Z, Palmiero PM Ologen implants as an adjuvant for revision surgery after failed trabeculectomy. 2012 EGS Congress, Copenhagen. Дата обращения 1 декабря 2012.
- ↑ Sjarov N., Draganska A. [Filtering trepano-trabeculectomy with sponge-like scar] (нем.) // Klin Monbl Augenheilkd. — 1984. — Июль (т. 185, № 1). — С. 55—588. — doi:10.1055/s-2008-1054571. — PMID 6482288.
- ↑ Tanuj, D; Amit S; Saptorshi M; Meenakshi G. Combined Subconjunctival and Subscleral Ologen Implant Insertion In Trabeculectomy (англ.) // Eye : journal. — 2013. — May (vol. E—pub ahead of print; doi:10.1038/eye.2013.76, no. 7). — P. 889. — doi:10.1038/eye.2013.76. — PMID 23640614.
Источник
Трабекулэктомия (трабекулоэктомия), или, по-другому, фистулизирующая операция — применяется при лечении глаукомы, с целью понизить уровень внутриглазного давления. Для достижения этой цели необходимо частичное удаление трабекулярных сетей (сетчатых образований, соединяющих ресничный край радужной оболочки с краями задних поверхностей роговицы). Через эти образования также проходит фильтрация влаги из передней камеры в круговой венозный пузырь, располагающийся в склере, на стыке роговицы и радужки — в Шлеммов канал и смежных глазных тканей.
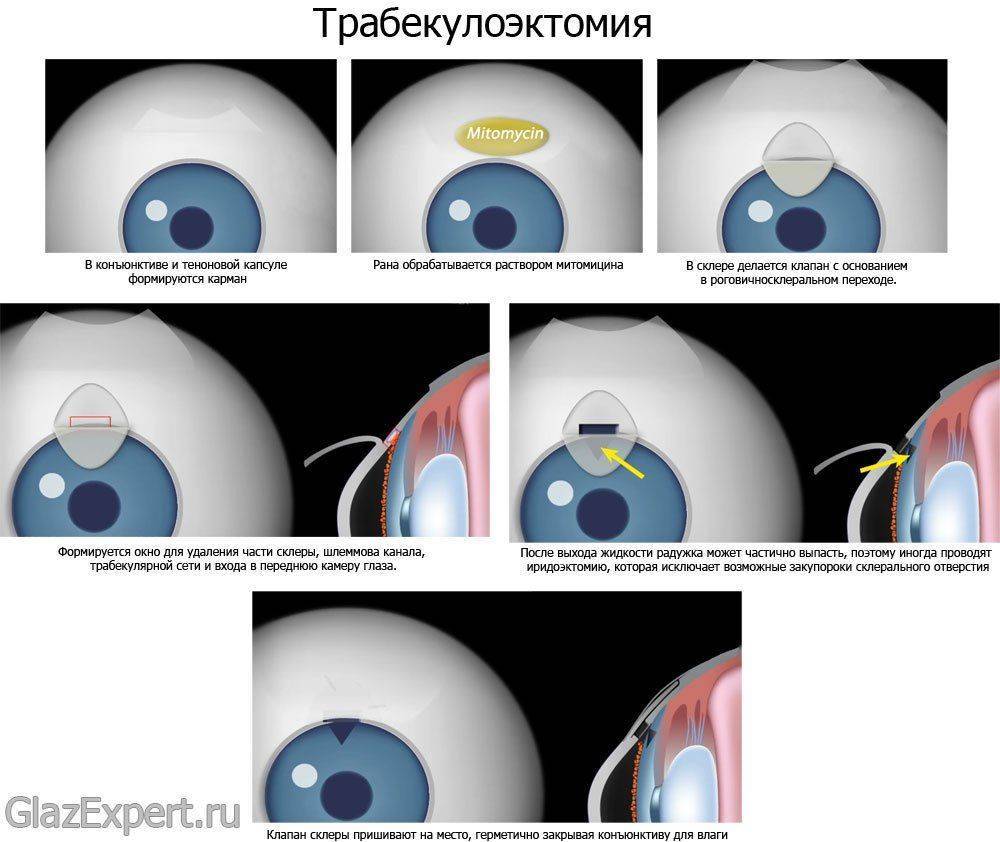
Трабекулоэктомия является самым распространенным типом оперативного вмешательства при открытоугольной глаукоме, не поддающейся медикаментозной терапии. Эта процедура открывает канал для отхождения жидкости под оболочке конъюктивы, где она впоследствии поглощается. При проведении операции используется анестезия нескольких видов: регулируемая ретробульбарная, проводниковая или Тенонова капсула. Популярность приобретает также обезболивание с мягкой седацией, что снижает риск возникновения бульбарных блокад. Общую анестезию используют крайне редко.
загрузка…
Механизм влияния
Снижение ВГД происходит, когда возобновляется дренаж глазной жидкости в тканях глаза. Для этого используются несколько способов:
- фильтрация в сформировавшийся подконъюктивальный пузырь сквозь склеростому вокруг перифирии склерального клапана;
- фильтрация сквозь пропускной разъем канала склерального клапана в подконъюктивальную полость;
- фильтром выступает соединительная ткань, откуда жидкость переходит в подконъюктивальную область и в срезанные концы канала Шлемма.
- жидкость из срезанных концов Шлеммова канала переходит в коллекторный канал и эписклеральные вены и в циклодиализную щель, разделяющую белковую оболочку и циллиарное тело в том случае, когда рассечение на тканях находится позади склеральной шпоры.
загрузка…
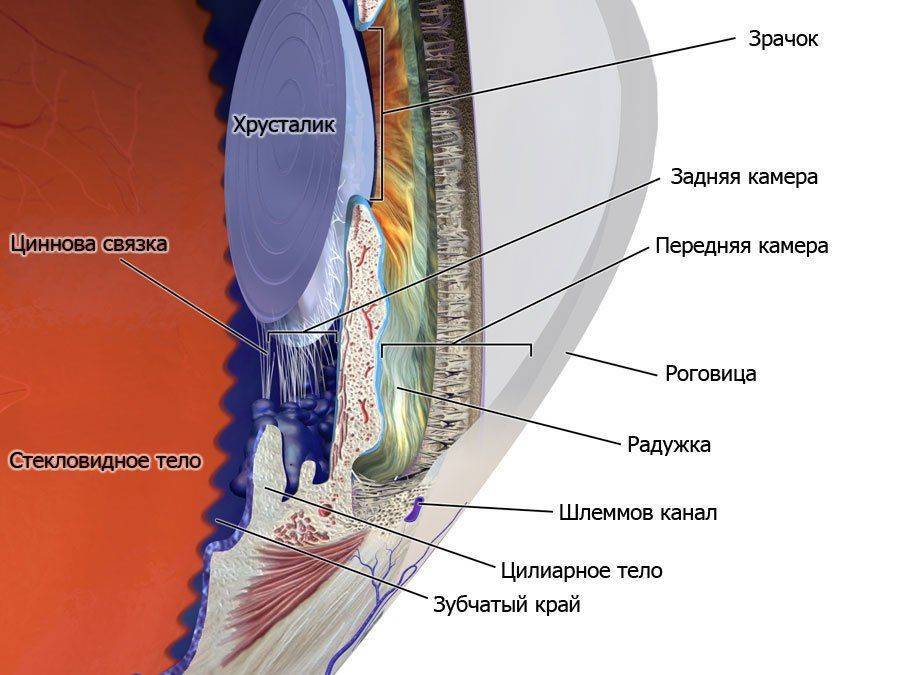
Схема глаза
Как проходит операция
Трабекулэктомия при глаукоме проводится в три этапа:
- Сначала в Теноновой капсуле формируется карман. После этого проводится обработка раны губкой, напитанной митомицином С либо 5-фторурацилом. Обработка может длиться как несколько секунд так и несколько минут. Такое химиотерапевтическое вмешательство исключает дисфункцию фильтрующего пузыря из-за рубцов при помощи ингибирования пролиферации фибробластов. Иногда альтернативным вариантом для предотвращения рубцевания допустимо использование нехимиотерапевтических препаратов.
- Далее происходит формирование клапана, основание которого приходится на роговичносклеральный переход. Клапанная полость прижигается пуансоном Келли и происходит формирование окна, необходимого при удалении склеральной части, канала Шлемма, трабекулярной сетки чтобы добраться до передней глазной камеры. После отхождения жидкости может произойти частичное выпадение радужной оболочки, вызванное склеростомией, а это уже подталкивает хирурга на иридоэктомию — удаление части радужки. Однако, иридоэктомия предупреждает будущую закупорку склерального отверстия.
- На последнем этапе склеральный клапан пришивают на место, используя несколько швов. Конъюнктиву по окончанию операции закрывают герметичным, водонепроницаемым способом.
Уход после операции
В течение действия анестезии на прооперированный глаз накладывается повязка для обеспечения дополнительного обезболивания. Зрение восстанавливается.
Нет необходимости оставаться в стационаре после процедуры, но при снижении зрения или приступах боли, которые не снимаются анестетиками, необходимо незамедлительно обратиться к врачу.
- После трабекулэктомии на фоне улучшения оттока жидкости допускается прекращение приема противоглаукомных препаратов.
- Дополнение профилактики воспалений — преднизолон, который нужно закапывать каждые пару часов.
- Актуальными являются капли-антибиотики, которые необходимо закапывать несколько раз в день.
- Несколько дней после трабекулоэктомии рекомендуется делать ночную повязку.
- Категорически запрещено руками растирать прооперированный глаз.
- Если во время операции использовался фторурацил — противоопухолевое средство — его (обычно в количестве пяти миллиграммов в день, но необходима консультация специалиста) вводят примерно через пол месяца после процедуры.
- Позже возможно удаление швов, удерживающих клапан внизу склеры.
Возможные осложнения
В послеоперационный период могут возникнуть нежелательные последствия:
- инфекционные болезни;
- инфекции тканей пузыря из-за развивающегося эндофтальмита;
- утечка пузыря, вызывающая появление плоского волдыря (устраняется это явление с помощью наложения повязки и контактной линзы на несколько суток);
- возникновение гипотонии;
- передняя камера становится плоской — меры по предотвращению декомпенсации роговицы;
- супрахориоидальные кровоизлияния — растущее растяжение с серозными выделениями приводит к разрыву длинной задней циллиарной артерии (это явление обычно проходит самостоятельно через пару недель после процедуры, иногда сопровождается острыми болевыми ощущениями из-за нагрузки);
- возникновение катаракты — при значительных размерах может потребоваться хирургическое вмешательство;
- маленький размер инкапсулированного пузыря — инъекция лидокаина и субконъюктивальной ММС для надутия пузыря и его дальнейшего прокола;
- кроме того, одним из осложнений после процедуры может быть и повышение внутриглазного давления, которое происходит из-за избыточного рубцевания в оперируемой зоне (основными причинами, влияющими на такой исход являются молодой возраст пациентов, сделанные до трабекулоэктомии хирургические и лазерные операции, гифема, запущенная степень глаукомы и другие факторы).

В заключение
Сегодня трабекулоэктомия при глаукоме является более известным способом инвазивного хирургического вмешательств, а также и самым эффективным способом лечения в условиях прогрессирующей формы глаукомы — это доказано многочисленными исследованиями в этой области.
В случае, если первая операция прошла неудачно, трабекулоэктомию повторяют, но уже в другом месте.
Оценка статьи:
Загрузка…
Источник
Хуснитдинов И.И.

Рис. Пример уменьшения размеров экскавации ДЗН, сопровождающейся улучшением зрительных функций после трабекулэктомии, по данным лазерной сканирующей томографии: а) до операции – при ВГД 39,0 мм рт.ст. снижен объём и площадь нейроретинального ободка, площадь экскавации – 0,70 мм², снижена толщена нервных волокон до 0,14; б) через неделю после операции – при ВГД 11,0 мм рт.ст. отмечается уменьшение площади экскавации до 0,62 мм², увеличение объёма нейроретинального ободка

Таблица 1 Непосредственные сравнительные результаты различных методик традиционных проникающих операций
Глаукома является одной из основных причин слабовидения и неизлечимой слепоты. Больные с глаукомой нуждаются в пожизненном диспансерном наблюдении, и большинство из них традиционно получают местную гипотензивную терапию. Примерно треть пациентов с первичной открытоугольной глаукомой (ПОУГ) рано или поздно нуждается в хирургическом лечении, которое в продвинутых стадиях заболевания чаще всего осуществляется с использованием проникающих, обычно фистулизирующих, операций, а в рефрактерных случаях – цитостатиков, анти-VЕGF-препаратов, различных дренажей или дренажных устройств [1–5].
Первое сообщение об экспериментальной трабекулэктомии под склеральным лоскутом было сделано ещё H.S. Sugar в 1961 году [6]. Несколько позже, а именно в 1967 году, K. Korryllos [7] опубликовал свою версию субсклеральной операции под тем же названием. И всё же историю современных фистулизирующих операций принято вести с трабекулэктомии (синонимы: трабекулоканалэктомия, синусотрабекулэктомия, секторная синусэктомия, субсклеральная склерэктомия, склерокератэктомия и др.), разработанной в 1968 году J.E. Cairns [8]. Основываясь на концепции M.W. Grant о том, что ретенция оттока водянистой влаги при ПОУГ находится преимущественно в трабекуле (75%), J.E. Cairns дал оригинальное теоретическое обоснование гипотензивного механизма действия предложенной им операции за счёт восстановления фильтрации ВГЖ по естественному пути и реканализации шлеммова канала. В этом он усматривал принципиальное отличие предложенной им операции. Трабекулэктомия по Cairns складывается из следующих основных этапов: формирования конъюнктивального и поверхностного склерального лоскутов, удаления глубокой полоски склеры с трабекулой и синусом, периферической иридэктомии, тщательной герметизации поверхностного лоскута и конъюнктивальной раны. Формирование фильтрационной подушки расценивалось как неудачный исход операции и связывалось с неплотной адаптацией лоскута.
Трабекулэктомия, которая является «золотым стандартом» в хирургии ПОУГ, получила широкое распространение в мире при различных формах глаукомы (в т. ч. при рефрактерной форме заболевания) вследствие достаточно высокого эффекта, простой техники выполнения и умеренного числа осложнений [9–12].
Возможность создания оттока ВГЖ в сосудистую систему цилиарного тела, минуя дренажную систему, легла в основу предложенной С.Н. Фёдоровым с соавт. [13] операции глубокой склерэктомии (ГСЭ). Особенностью её является иссечение глубокого лоскута треугольной формы до обнажения цилиарного тела. Операция не предполагает обязательного иссечения трабекулярной зоны, что делает её технически легко выполнимой и востребованной, главным образом, в отечественной клинической практике.
Уже в первых независимых работах, подводивших предварительные итоги трабекулэктомии, а позже и ГСЭ, было показано, что эффект данных операций обусловлен, в основном, формированием дополнительных путей оттока в виде фистулизации под конъюнктиву с формированием фильтрационной подушки.
К настоящему времени предложено большое количество модификаций трабекулэктомии и ГСЭ, направленных на уменьшение избыточного рубцевания и повышение гипотензивного эффекта, упрощения техники, профилактики осложнений.
По мнению большинства исследователей, операции фистулизирующего типа – трабекулэктомия и ГСЭ, которые примерно в 75,0% случаев выполняются в продвинутых стадиях ПОУГ [14], обеспечивают достаточно высокий общий (87–96%) и стойкий (56–88%) отдалённый гипотензивный эффект, особенно в сочетании с цитостатиками. Сравнительным исследованиям данных операций посвящено очень небольшое число работ, авторы которых чаще отдают предпочтение трабекулэктомии [15]. Вместе с тем, данные операции сопровождаются достаточно большим числом осложнений: в среднем ЦХО – 20% (4–40%), синдром мелкой передней камеры – 24% (8–43%), гифема – 23% (4–43%), выраженная гипотония – 17% (до 38%), формирование кистозной фильтрационной подушки – 13% (11–16%), прогрессирование катаракты – 16% (8–35%) [11, 16, 17].
Цель
Изучение эффективности трабекулэктомии и глубокой склерэктомии при первичной открытоугольной глаукоме в сравнительном аспекте.
Материал и методы
Нами было проведено исследование клинических результатов традиционных проникающих операций: трабекулэктомии и глубокой склерэктомии. Всего под наблюдением находилось 60 больных (61 глаз) ПОУГ I–III стадий в возрасте 43–83 лет. Чуть более 70% пациентов находились в возрасте старше 60 лет. Мужчин было 31 (51,7%), женщин – 29 (48,3%). I стадия ПОУГ отмечалась в 9 глазах (14,8%), II стадия – в 29 (47,5%) и III стадия – в 23 (37,7%). Умеренно повышенный офтальмотонус имел место в 16 (26,2%) глазах, высокий – в 45 (73,8%). Гониоскопически во всех глазах сравниваемых групп угол передней камеры (УПК) был среднешироким (65,6% случаев) и широким (34,4%).Общие сопутствующие заболевания в виде кардиоваскулярной патологии и сахарного диабета отмечены у 28 больных (46,7%).
Все больные были разделены на 2 группы. В 1-ю группу вошли 27 пациентов (27 глаз), которым была выполнена трабекулэктомия, во 2-ю группу – 33 пациента (34 глаза), где была использована ГСЭ. Во всех случаях использовался треугольный поверхностный лоскут склеры размером 5х5 мм, который укреплялся 1 узловым швом и традиционный конъюнктивальный лоскут с герметизацией непрерывным швом. Размер трабекулэктомического отверстия обычно составлял 1,5х2,5–3 мм, удаляемого участка глубоких слоёв склеры при ГСЭ – 3,5–4х3,5–4 мм.
В 1-й группе, состоящей из 18 мужчин (66,7%) и 9 женщин (33,3%), возраст пациентов варьировал от 59 до 76 лет (в среднем – 64,6 лет). I стадия ПОУГ наблюдалась в 5 глазах (18,5%), II – в 12 (44,4%) и III – в 10 (37,1%). Высокое внутриглазное давление (ВГД) отмечено в 19 глазах (70,4%), умеренно повышенное – в 8 (29,6%). Средний уровень офтальмотонуса на максимальном медикаментозном режиме составил 32,5±1,6 мм рт.ст., псевдоэксфолиации отмечены в 7 глазах (25,9%). Три человека (11,1%) были ранее однократно оперированы.
Во 2-й группе мужчин было 13 (39,4%), женщин – 20 (60,6%) в возрасте 43–83 лет (в среднем 64,8±3,9 лет). Распределение по стадиям: начальная – 4 (11,8%), развитая – 17 (50,0%), далекозашедшая – 13 (38,2%). Высокий дооперационный офтальмотонус отмечался в 76,5% случаев (26 глаз), умеренно повышенный – в 23,5% (8 глаз). В среднем показатель ВГД на фоне гипотензивной терапии составил 33,5±1,9 мм рт.ст. Псевдоэксфолиативный синдром имел место в 15 глазах (44,1%). Ранее на 4 глазах (11,8%) были выполнены антиглаукомные операции.
Таким образом, факторов риска послеоперационного избыточного рубцевания было больше во 2-й группе, чем в 1-й: более высокий удельный вес глаз с развитой и далекозашедшей стадиями ПОУГ – 88,2% против 81,5%, псевдоэксфолиациями – 44,1% против 25,9% и высоким дооперационным ВГД – 76,5% против 70,4%, хотя указанная разница между сравниваемыми группами оказалась всё же недостоверной.
Помимо общепринятых методов исследования, у части больных определение структурных изменений диска зрительного нерва проводили методом конфокальной лазерной сканирующей офтальмоскопии с использованием HRT-III – Heidelberg Engineering, Германия.
Отдалённые результаты операций были прослежены в сроки от 6 до 36 месяцев у 57 больных (57 глаз).
Статистическая обработка данных проводилась с помощью программы Statistica 6.1. Рассчитывали групповые показатели суммарной статистики: среднюю арифметическую величину (М) и ошибку средней (m). Различия считались статистически значимыми при р<0,05.
Результаты и обсуждение
Непосредственные результаты сравниваемых методик операций при ПОУГ отображены в таблице 1, из которой видно, что чуть меньший (р>0,05) средний уровень ВГД был зафиксирован после трабекулэктомии. Это обстоятельство, однако, привело к большей (почти в 1,5 раза) доли таких осложнений трабекулэктомии, как ЦХО и синдром мелкой передней камеры (25,9%) в сравнении с ГСЭ (17,6%). В то же время, удельный вес геморрагических осложнений в виде гифемы оказался почти в 1,6 раза выше после ГСЭ (29,4%), чем после трабекулэктомии (18,5%). Мы находим объяснение этому факту в большей травматичности ГСЭ, связанной с необходимостью удаления достаточно большого лоскута глубоких слоёв склеры.
Непосредственный гипотензивный эффект был получен у всех больных сравниваемых групп, однако во 2-й группе у одного больного (2,9%) с послеоперационной гифемой нормализация офтальмотонуса была достигнута на фоне инстилляций гипотензивных капель. На всех глазах после операции сформировалась разлитая фильтрационная подушка, которая в большинстве случаев была более выраженной после трабекулэктомии.
Несмотря на некоторые различия в характере осложнений, функциональные результаты сравниваемых операций к моменту выписки больных из стационара практически не отличались. Примерно в 85% случаев острота зрения сохранилась на дооперационном уровне или улучшилась, и в 15% она слегка ухудшилась. Как правило, причинами этого являлись послеоперационные осложнения в виде ЦХО (в половине случаев для её ликвидации пришлось прибегнуть к выпусканию субхориоидальной жидкости и гифемы (долго нерассасывающейся, как правило, у больных с достаточно выраженной сопутствующей кардиоваскулярной патологией)). Поле зрения при выписке осталось прежним или улучшилось в 1-й группе в 92,6% случаев, во 2-й группе – в 94,1%. Следует также отметить, что улучшение зрительных функций у 4 больных в развитой и у 1 пациента в далекозашедшей стадиях ПОУГ сопровождалось уменьшением площади экскавации диска зрительного нерва (ДЗН) на фоне выраженного снижения ВГД (рис.). Таким образом, нами было получено ещё одно объективное подтверждение того, что повышение ВГД играет важную роль в формировании экскавации ДЗН, а снижение его в результате хирургического вмешательства уменьшает, на наш взгляд, степень прогиба решётчатой пластинки, что в некоторых случаях приводит к обратному развитию экскавации.
Отдалённые результаты в сроки от 6 до 36 месяцев (в среднем – через 18,1 месяцев) были прослежены у 21 больного 1-й группы и в сроки от 6 месяцев до 2 лет (в среднем – через 14,4 месяцев) у 30 больных 2-й группы. Таким образом, сроки наблюдения за больными, перенёсшими трабкулэктомию, оказались несколько большими, чем после выполнения ГСЭ.
В 1-й группе общий (абсолютный и относительный) гипотензивный эффект в отдалённые сроки был достигнут в 90,5% случаев, во 2-й группе – в 93,3%. При этом абсолютный гипотензивный результат был зафиксирован, соответственно, в 81,0% и 80,0% случаев, относительный (с гипотензивной нагрузкой) – в 9,5% и 13,3%. На оперированных глазах 1-й группы умеренно выраженная фильтрационная подушка имела место в 52,4% случаев (против 40,0% во 2-й группе), плоско-разлитая – соответственно, в 23,8% и 36,7%, плоско-ограниченная – в 4,8% и 13,3%, кистозная – в 4,8% и 3,3%, и отсутствовала в 14,3% и 6,7% (в глазах с рецидивами повышения ВГД). Повышение офтальмотонуса в отдалённые сроки после трабекулэктомии и ГСЭ наблюдалось чаще всего в глазах с далекозашедшей стадией ПОУГ. Реоперации потребовались в 1-й группе в 4,8% случаев, во 2-й группе – в 6,7%.
В качестве повторной операции, которая выполнялась вне зоны первичного вмешательства, обычно использовалась трабекулэктомия с дренажом «Глаутекс» или имплантация клапана Ahmed. Следует также указать, что при повторных вмешательствах не было выявлено рубцевания внутренней фистулы при гониоскопии у больных с плоскими фильтрационными подушками или их отсутствием. Это указывало на развитие избыточного рубцевания между конъюнктивой, теноновой капсулой и эписклерой, либо склеральным лоскутом и его ложем, что согласуется с данными литературы [18, 19].
Зрительные функции в отдалённые сроки в исследуемых группах отражены в таблицах 2 и 3, из которых видно, что с учётом несколько более длительных сроков наблюдения за больными, перенёсшими трабекулэктомию, функциональная эффективность сравниваемых операций практически одинакова.
В 1-й группе из трети глаз, в которых в отдалённые сроки было отмечено ухудшение зрительных функций, в 19,1% случаев это было связано с прогрессированием катаракты и в 14,2% – глаукомы. Тогда как во 2-й группе удельный вес указанных нарушений составил, соответственно, 20% и 10%.
Таким образом, гипотензивный и функциональный эффект ГСЭ в отдалённые сроки оказался чуть выше, чем у трабекулэктомии, однако с учётом менее длительных сроков наблюдения за оперированными пациентами, которым была выполнена данная операция, приходится констатировать сопоставимость сравниваемых фистулизирующих вмешательств.
Вывод
Традиционная трабекулэктомия и классическая глубокая склерэктомия в изученные сроки по своему гипотензивному эффекту, функциональным результатам, числу осложнений равноценны, и предпочтения заслуживает та из них, которой хирург лучше всего владеет.
Источник


