Шов роговицы по пирсу
Хирургическое закрытие проникающих ран глаза. Наложение роговичных и склеральных швов
Швы на рану в роговице и склере накладываются в тех случаях, когда рана зияет или края ее плохо адаптированы. Закрытие раны швами производится сразу же вслед за отсечением выпавших в рану оболочек или сред глаза.
Различают сквозные швы, которые проводятся через всю толщу роговицы и склеры, и несквозные швы, стягивающие только поверхностные слои этих оболочек.
Описываемая здесь техника наложения сквозных швов на рану роговицы успешно применяется нами в Военно-медицинской академии с 1947 г. Мы считаем возможным рекомендовать ее для широкого использования при боевых ранениях глаза. Фиксация краев раны с помощью предложенного нами специального пинцета, применение малых круглых сосудистых игл № 3 и тонкого шелка № 00 значительно облегчают и упрощают технику наложения роговичных швов и делают эту операцию доступной для любого офталмохирурга. Производить ее следует при хорошем фокальном освещении, получаемом с помощью большой лупы с фокусным расстоянием 20—25 см.
Анестезия капельная и ретробульбарная, акинезия век и наложение уздечных швов «а одну или две прямые мышцы глаза выполняются как обычно при операциях на глазном яблоке.
После отсечения выпавших в рану тканей один из краев раны осторожно, но прочно фиксируется роговичным пинцетом Поляка. Тонкая крутоизогнутая круглая сосудистая игла захватывается иглодержателем ближе к острию, чем к ушку (на границе первой и второй трети). Она вкалывается в край раны между фиксирующими его концами пинцета (в развилке). В кол производится снаружи внутрь по возможности через всю толщу роговицы, отступя от края раны на 1 мм. Доведя иглодержатель до поверхности роговицы, мы снимаем его с иглы, не прекращая фиксировать край раны роговичнъш пинцетом.
Затем захватываем иглодержателем переднюю часть иглы и заканчиваем проведение ее вместе с нитью через первый край раны. Только после этого роговичный пинцет переносят на второй край раны и фиксируют этот край точно против места вкола. Та же игла с ниткой проводится теперь через второй край раны изнутри кнаружи с соблюдением всех предосторожностей, описанных выше. Шов завязывается прочным узлом, после чего таким же образом накладываются, если нужно, второй и последующие швы.
До недавнего времени роговичные швы рекомендовалось накладывать с помощью нитки с двумя иглами, каждая из которых проводилась через края раны изнутри кнаружи. Справедливо считалось, что прошивать край раны в роговице снаружи внутрь небезопасно, поскольку обычный пинцет не обеспечивает хорошей фиксации края раны и при проколе снаружи внутрь не предупреждает значительного давления на вскрытое глазное яблоко.
Фиксация нашим роговичным пинцетом, имеющим на конце развилку, осуществляется одновременно в двух точках, а не в одной. Благодаря этому край раны удерживается весьма прочно, и прокол иглой между концами развилки пинцета не оказывает давления на глазное яблоко. В этих условиях проведение иглы снаружи внутрь столь же безопасно, как выкол ее в обратном направлении. К тому же хорошая фиксация краев раны и переход от швов с двумя иглами к обычным швам с одной иглой существенно облегчают и ускоряют ход операции.

Порядок наложения швов (1, 2, 3) на рану роговицы и роговично-склеральной области (схема)
Вместо тонкого шелка можно применять для швов также тонкий кетгут или женский волос. Преимуществом, шелка является то, что концы шелкового шва меньше раздражают роговицу и конъюнктиву. Мы убедились в этом и в клинической практике, и в эксперименте. Все же и шелковые швы окутываются на следующий день пленкой слизи, как муфтой. Снимать ее не следует, так как она устраняет или по крайней мере смягчает трение концов нитей о роговицу и конъюнктиву.
В последнее время И. Н. Курлов предложил применять вместо шелка тонкие, эластичные и достаточно прочные нити из гетерогенной ткани — брюшины крупного рогатого скота, приготовленные по методу Н. Н. Кузнецова.
Многие авторы рекомендуют накладывать швы не через всю толщу роговицы, а только через передние ее слои, опасаясь, что по каналам сквозных швов возможен занос патогенных микробов в переднюю камеру. Однако эти опасения не нашли подтверждения в наших экспериментах. С другой стороны, оказалось, что сквозные швы лучше обеспечивают плотное смыкание краев раны, чем швы несквозные.
На рисунке схематически изображено, где и в каком порядке рекомендуется накладывать швы на рану роговицы и склеры. Если рана невелика, но имеет лоскутную или угловатую форму, шов накладывается на вершине «угла». При большой длине раны первый шов целесообразно наложить в средней ее части. Это сразу же уменьшает зияние раны. Остальные швы нужно располагать по обе стороны от первого с интервалом в 3—4 мм, стремясь фиксировать швами все выступы («углы»). Особое внимание нужно уделять правильной адаптации краев раны, без чего плотно сомкнуть их швами не удается.
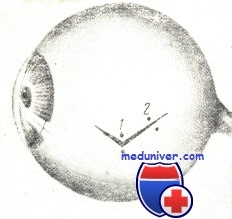
Порядок наложения швов на рану склеры
Весьма целесообразно закончить операцию осторожным введением в переднюю камеру небольшого пузырька стерильного воздуха, который, как эластичный буфер, помогает предупредить вторичное образование передних синехий (И. Ф. Копп). Воздух насасывается в 1-граммовый шприц с надетой на него тонкой тупоконечной канюлей и вводится в камеру через зашитую рану (между швами). Стерилизация воздуха обеспечивается тем, что его насасывают через пламя спиртовой горелки (или вместе с паром над стерилизатором). Не следует стремиться ввести в камеру большой пузырек воздуха, так как он сразу же выходит обратно. Впрочем, не всегда удерживается и небольшой пузырек. Тем не менее, не следует отказываться от попытки его введения.
Если асептичность раны в момент ее обработки вызывает сомнения, следует после наложения швов ввести в переднюю камеру или в стекловидное тело раствор пенициллина (2000—3000 ед. в 0,1 мл) и закончить операцию введением под конъюнктиву раствора пенициллина (50 000 ед. в 0,5 мл).
Накладывается бинокулярная повязка, сменяемая ежедневно или через день. Назначаются постельный режим, пенициллин внутримышечно и сульфаниламиды или левомицетин внутрь. Эвакуация в лежачем положении (самолетом) возможна через 2—3 суток. Бинокулярная повязка может быть сменена на монокулярную через 5—6 дней.
Снятие роговичных швов производится через 10—12 дней после операции. Эта деликатная манипуляция должна выполняться очень осторожно, лучше всего в операционной, при хорошем освещении, хорошо отточенными остроконечными ножницами и под тщательно проведенной капельной анестезией, чтобы не допустить вскрытия раны. Через сутки после снятия швов постельный режим можно обычно отменить.
Заслуживает внимания идея применения «физиологического клея» для быстрого, герметичного и прочного закрытия проникающих ран роговицы и склеры. Таким «физиологическим клеем» является заранее приготовленная плазма крови, которую наносят каплями на раневые поверхности (или на сближенные края раны) и сразу же добавляют к ней капли раствора тромбина (Тассмэн, Тоун и Найдофф и др.). Методика применения такого «физиологического клея» в глазной хирургии нуждается в дальней шей разработке. Возможно, что после наложения швов, адаптирующих и смыкающих края раны в роговице или склере, целесообразно сразу же нанести по всей длине раны тонкий слой плазмы и тромбина, который уже через 1—2 минуты образует прочную связывающую пленку.
При наличии зияющей раны в роговично-склеральной области первый шов следует накладывать на линии лимба. Это лучше всего обеспечивает адаптацию краев раны в роговичной и склеральной ее частях. Перед тем, как накладывать сквозной шов в области лимба и в склере, нужно шпаделем осторожно отслоить край раны в фиброзной оболочке глаза от подлежащих тканей увеального тракта.
— Также рекомендуем «Зашивание раны в склере. Рекомендации»
Оглавление темы «Хирургия ранений глаза»:
- Иссечение тканей глаза при их выпадении после травмы. Рекомендации
- Хирургическое закрытие проникающих ран глаза. Наложение роговичных и склеральных швов
- Зашивание раны в склере. Рекомендации
- Конъюнктивальное покрытие раны роговицы: методика
- Тектоническая пересадка роговицы и склеры: методика
- История развития методов закрытия проникающих ран роговицы и склеры
- Экспериментальные исследования в области закрытия проникающих ран роговицы и склеры
- Исходы закрытия проникающих ран роговицы и склеры. Клинические наблюдения
- Выбор метода закрытия проникающих ран роговицы и склеры. Показания
- Сквозные ранения глазного яблока. Особенности
Источник
Изобретение может быть использовано в медицине, а именно в офтальмологии. Производят пересечение выступающих швов неодимиевым ИАГ-лазером или аргонлазеркоагуляцией в зависимости от цвета шовного материала. Способ позволяет устранить часть шовного материала над поверхностью роговицы и уменьшить риск возникновения кератита, язвы дистрофии роговицы. 2 з. п. ф-лы.
Изобретение относится к медицине, а именно к офтальмологии, и может быть использовано для удаления остаточных выступающих швов или узлов роговицы, способных привести к дистрофии, неоваскуляризации и язве роговицы.
Известно, что травматические кератиты, обусловленные механической, химической или физической травмой, относятся к экзогенным кератитам (И. Э. Барбель — Общие данные о кератитах. // Руководство по глазным болезням, — т. 2, -М. , — Медгиз, -1960, — с. 211-213. ).
Механический кератит приводит в последствии к эндотелиально-эпителиальной дистрофии и язве роговицы (И. Э. Барбель — Дистрофии и дегенерации роговой оболочки. // Руководство по глазным болезням, — т. 2, — М. , — Медгиз, — 1960, — с. 264-265. ). Одним из источников являются послеоперационные швы роговицы (Авербах М. М. — Офтальмологические очерки. // М. , — 1949, — 788 с. ). По данным некоторых авторов (Федоров С. Н. — Имплантация искусственного хрусталика. // М. , — 1977, — 207 с. ) первое место по количеству произведенных операций занимают операции по экстракции катаракты: среди них главенствуют операции по экстракции катаракты роговичным доступом и все они заканчиваются наложением шовного материала на края роговичной раны для герметизации.
Ряд авторов отдает предпочтение узловым швам, другие — непрерывному шву. Данный автор считает, что нет существенных различий между узловыми и непрерывными роговичными швами (Аветисов С. Э. — Математический анализ влияния некоторых факторов на деформацию роговицы после экстракции катаракты. // Рукопись, депонированная во ВНИИМИ, — 12744, — 87, — М. , -1987, — с. 6).
Неравномерное наложение шва и его перетягивание и использование различных видов шовного материала увеличивают степень посттравматического астигматизма, что сокращает время нахождения шва на роговице. Направляющие узловые швы снимают или пересекают через 3-4 недели после первично-хирургической обработки или плановой операции, а оставшиеся швы удаляют в сроки 8-9 недель (Синельщикова И. В. — Прогнозирование и профилактика посттравматического рубцового астигматизма роговицы. // Дисс. . . . канд. мед. наук, — М. , -1999, — с. 103-117. ).
Снятие роговичных швов осуществляют с помощью микрохирургического инструментария: пинцета, лезвия или ножниц (Краснов М. Л. — Руководство по глазной хирургии. // М. , -1988. ). Этот способ взят за ближайший аналог.
После неадекватного, неполного удаления шва или при механическом разрушении так называемых «не снимаемых» или погружных швов в строме роговицы остается часть шовного материала в виде нити или узла. Эти фрагменты отторгаются и появляются над роговицей и при механическом воздействии на роговицу способствуют развитию травматического кератита, язве роговицы и неоваскуляризации. Инструментальными методами эти «корешки» удалить практически невозможно без разрушения роговичной ткани из-за истончения шовного материала и малой выступающей части над поверхностью роговицы.
В отличие от вышеизложенного предлагаемый способ позволяет разрушать выступающие части оставшихся швов без хирургического рассечения роговицы с помощью атравматичных неинвазивных лазерных методов с безопасной для роговицы энергией и под контролем офтальмохирурга в амбулаторных условиях.
Техническим результатом способа является профилактика роговичных изменений в зоне постоперационного рубца.
Технический результат достигается тем, что разрушают шовный материал, выступающий над роговицей, лазерным воздействием: аргонлазеркоагуляция или ИАГ-лазерная деструкция.
Способ осуществляют после клинического обследования, офтальмоскопии и уточнения источника образования кератита. Под местной анестезией инстилляцией раствора дикаина производят прямое лазерное воздействие: в случаях темного шовного материала применяют аргонлазеркоагуляцию выступающего остаточного шва, а при светлом и не поддающемся аргонлазеркоагуляции — неодимиевую ИАГ-лазерную деструкцию шовного материала в режиме слабого энергетического воздействия. После операции продолжают симптоматическое лечение.
Пример. Больная Вор-ева, 44 лет, обратилась в офтальмологическое отделение с жалобами на постоянное покраснение глазного яблока ОД, рези и слезотечение, снижение остроты зрения. Из анамнеза: считала себя постоянно здоровой до тех, пор пока не образовалась возрастная катаракта ОД. В декабре 1997 года произведена операция ОД: экстракапсулярная экстракция катаракта с имплантацией ИГЛ, наложены непрерывные швы по Пирсу. В послеоперационный период состояние было удовлетворительное, острота зрения ОД= 0,8; ВГД ОД-24 мм рт. ст. Через год после операции стали постоянно проявляться сосуды коньюктивы, а потом и рези, слезотечение. При инстилляции раствора дексаметазона неприятные явления проходили, но ненадолго. Через 4 месяца после появления раздражения отметила снижением зрения ОД до 0,2 н/к.
При обследовании отмечено — ОД раздражен, швы роговичные разрушены на всем протяжении, в области входа остаточные структуры швов в виде коротких до 0,5 мм «пеньков» истонченных 10-00 швов темного цвета. В одном месте, вокруг оставшегося шва, выраженный кератит с неоваскуляризацией, истончением ткани роговицы с угрозой перехода в язву. Дистрофические изменения затрагивают центральный отдел роговицы. Передняя камера средней глубины, влага ее прозрачная; зрачок в центре округлый, на свет реагирует адекватно. ИОЛ стоит ровно. Рефлекс с глазного дна выражен равномерно. Учитывая то, что явным источником образования кератита и истончения роговицы явились остаточные элементы шовного материала предложено удалить их. В операционной под местной анестезией произведена попытка иссечь или удалить пинцетом, но неудачно из-за изменения структуры волокна и малого размера концов шва. Вскрывать роговую оболочку не представлялось возможным при такой тонкой и измененной роговице в месте выхода шва. Тогда предложено диатермокоагулировать эти шовные окончания. При попытке диатермокоагуляции шва в зоне дистрофического изменения возникло опасение о более грубом поражении роговицы в месте истончения из-за недозированного температурного воздействия и объема наконечника диатермокаутора.
При анализе возникшей ситуации решено использовать методику лазерной аргонкоагуляции. При прямом воздействии аргонового лазерного излучения на шов в зоне истончения роговицы эффекта не отмечено, так как шовный материал обесцветился. После этого произведена попытка разрушения шва с помощью неодимиевого ИАГ-лазерного деструктора в режиме 2,5 мДж. После однократного импульса шов был пересечен в зоне выхода из роговицы (в точке кратера истонченной роговицы) без видимого повреждения роговицы как в поверхностных, так и в глубоких слоях. При попытке разрушить другие части швов более темного цвета (вне истончения) отмечено положительное воздействие аргонлазеркоагуляции на эти концы. Таким образом, были иссечены все выступающие остаточные элементы шовного материала над роговицей.
Через 2 дня после операции ОД спокойнее, сосуды коньюктивы уменьшились. Роговица — положительная динамика, сосуды запустевают, отек уменьшился наполовину. В зоне истончения роговицы явления эпителизации. Острота зрения ОД-0,3; ВГД ОД — Тн пальпаторно норма.
Через 7 дней после операции — ОД спокоен, роговица спокойная, почти полная эпителизация с исчезновением истончения роговицы. В центре отсутствуют явления дистрофии. Острота зрения ОД= 0,6; ВГД ОД-22 мм рт. ст.
Через 3 месяца после операции ОД — отрицательной динамики нет. Острота зрения ОД= 0,7-0,8; ВГД ОД= 22 мм рт. ст.
Способ не имеет противопоказаний.
В результате применения предлагаемого способа возможно устранить выступающие части остаточного шва над роговицей. Лазерное разрушение остаточного шва позволяет устранить механическую причину появления кератита.
ФОРМУЛА ИЗОБРЕТЕНИЯ
1. Способ удаления остаточного шовного материала, выступающего над роговицей, отличающийся тем, что пересекают или разрушают выступающую часть шовного материала без нарушения поверхностного слоя роговицы с помощью лазерного воздействия.
2. Способ по п. 1, отличающийся тем, что при наличии шовного материала темного цвета используют аргоновый лазер или короткоимпульсный неодимиевый ИАГ-лазер.
3. Способ по п. 1, отличающийся тем, что при наличии светлого шовного материала используют короткоимпульсный неодимиевый ИАГ-лазер.
Источник
ПРОБОДНЫЕ РАНЕНИЯ РОГОВИЦЫ
Прободная рана роговицы, неосложненная, не сопровождается травмой глубоколежащих тканей. Если рана невелика и края ее хорошо адаптированы, передняя камера сохраняется, и радужка с раной не контактируют. Но бывает, что при наличии передней камеры влага сочится наружу. В качестве минимального вмешательства используют нанесение биологического клея или у-глобулина с последующим наложением мягкой гидрогелевой контактной линзы или введение небольшого количества аутокрови в переднюю камеру, причем входить в переднюю камеру канюлей не надо, ибо фистула уже есть. После введения крови больного укладывают на 2 ч. в положении лицом вниз, чтобы сформировать гифему в зоне ранения роговицы. Если эти процедуры в герметизации фистулирующей раны, особенно если она расположена на периферии, не дали эффект, делают по Кунту конъюнктивальное покрытие.
После эпибульбарной и субконъюнктивальной анестезии, при которой новокаин вводится неглубоко — под эпителиальный слой конъюнктивы, выкраивают лоскут-фартук путем отделения конъюнктивы по лимбу и поверхностной отсекаровки ее в нужном секторе острыми ножницами. При выкраивании лоскута необходимо визуально контролировать уровень каждого сечения подслизистой ткани, чтобы не получить случайной перфорации, особенно в том участке, который должен сместиться на рану роговицы. Основные швы накладывают у углов разреза конъюнктивы вблизи лимба, с захватом эписклеральной ткани. Используется толстый, медленно прорезывающийся шелк. Неосложненную рану роговицы, особенно протяженную, можно герметизировать и швами, но при этом наносится дополнительная травма — может выпасть радужка и через шовные каналы может сочиться камерная влага, так Как она почти не содержит белка.
Неосложненная прободная рана роговицы с плохо адаптированными краями, даже если она не фистулирует, подлежит герметизации. Если рана достаточно прямолинейна, то накладывают непрерывный шов из синтетического материала 09—010. При криволинейной ране непрерывный шов накладывать не следует, так как при затягивании он стремится выпрямиться и может деформировать роговицу. Если его затянуть слабо, края раны сблизятся, но их плотное смыкание не будет обеспечено. В этом случае надо накладывать узловатые швы из шелка 08. При сложных по форме ранах без дефекта тканей можно комбинировать оба вида швов, накладывая отдельные узловые швы на особо ответственные участки. Частота швов (стежков) в среднем должна соответствовать 1 на 1–1,5 мм ткани. При косом направлении раны в строме швы накладываются реже. Первыми обычно накладываются узловые швы, которые восстанавливают общую форму роговицы. Особую осторожность соблюдают, когда передняя камера отсутствует или опорожняется при наложении первых же стежков, а хрусталик прозрачен (особенно при манипуляциях в центральной зоне роговицы). При периферически расположенных ранах особенно внимательно необходимо следить за радужкой, которую незаметно можно прошить при наложении очередного, даже несквозного, шва. Во избежание этого шов проводится на шпателе, которым ассистент очень осторожно отдавливает придохрусталиковую диафрагму вглубь глазного яблока. Особое внимание необходимо уделять точному сопоставлению краев раны на еще не ушитом отрезке.
Чтобы уменьшить опасность ущемления в ране радужной оболочки, швы необходимо проводить до десцеметовой мембраны или даже с захватом ее слегка разошедшихся краев, чтобы швами смыкались и самые глубокие части раневых краев. Перед завязыванием последнего шва переднюю камеру заполняют стерильным воздухом, взятым через пламя спиртовки. Тонкую канюлю лишь чуточку вводят в рану, чтобы внутренние ее края обеспечивали клапанный эффект, не выпуская воздух из передней камеры. Воздушный пузырь не должен быть избыточно велик, так как прижатие зрачкового края к хрусталику может привести к острому повышению внутриглазного давления. Не следует вводить много воздуха и при периферических ранах, так как газ сначала довольно правильно формирует переднюю камеру, но затем, после слияние отдельных пузырьков и восстановления тургора глаза, пузырь воздуха сжимается и приобретает почти шарообразную форму, хрусталик отдавливается им кзади, а корень радужки подается вперед и вступает в контакт с областью роговичной раны.
Если флюоресценовая проба показывает, что ушитая рана где-то негерметична, то в камеру между швами «впрыскивают» 1–2 капли аутокрови больного, после чего больного кладут вниз лицом на 1 ч, но без опоры раненым глазом на подушку.
Рана роговицы с ущемлением радужной оболочки. Если роговичная рана не сомкнута, и в ней ущемлена выпавшая наружу радужка, и с момента травмы прошло всего несколько часов, то ее обмывают раствором антибиотика. Освобождают от фибринных наслоений и склеек с раневыми краями, а затем осторожно погружают в переднюю камеру, наложив в роговичные швы на шпателе. Если есть сомнения в жизнеспособности выпавшей радужки, ее загрязнение или дефект, радужную оболочку иссекают в пределах неизмененной ткани, т. е. всякий раз несколько подтягивают радужку в рану, чтобы разрез приходился на те ее части, которые находились до того в передней камере (с максимальным их щажением; особенно это касается сфинктера радужки). Если размер роговичной оболочки достаточный и радужная оболочка умеренно иссечена, то можно ушить образовавшийся в радужке дефект автоматической иглой с синтетической нитью 010. Затем рану роговицы герметизируют.
Прободная рана роговицы с повреждением хрусталика. При ранении хрусталика хирургическая обработка заключается в возможно полном удалении хрусталикового вещества. Как помутневшие, так и еще прозрачные массы у детей легко вымываются через рану при помощи хорошо протертого, не очень тугого шприцы со средней изогнутой канюлей. В момент аспирации хрусталиковое вещество измельчается и затем легко вымывается из передней камеры очередными порциями подогретого на водяной бане до 30–35 «С изотонического раствора хлорида натрия. Предварительно зрачок (даже при повреждении его края) расширяется введением в камеру 0,2 мл 1 %-ного раствора мезатона. Это облегчает контроль над полным удалением хрусталикового вещества. При аналогичном расширении у взрослого убрать через рану твердое ядро хрусталика удается редко. Имея ультразвуковой или механической фанофрагментатор, сделать это можно.
Небольшая периферическая рана роговицы сопровождается обширным разрывом передней сумки хрусталика и быстрым набуханием мягкой катаракты. Обширная периферическая рана роговицы сопровождается повреждением хрусталика без существенной травматизации радужки.
Планировать имплантацию искусственного хрусталика в ходе первичной хирургической обработки осложненной раны роговицы можно лишь при отсутствии признаков инфицирования раны, отсутствии внутриглазных инородных тел, а также при нормальном функционировании зрительно-нервно-го аппарата.
Прободная рана роговицы с повреждением хрусталика и выходом стекловидного тела в переднюю камеру или в рану является трудной для хирургической обработки, так как аспирировать хрусталиковое вещество из более вязкого стекловидного тела почти невозможно. Такие ранения должны обрабатываться специальными устройствами, например механическим факофрагментатором Коссовского. Если таких приборов нет, то сначала накладывают основные роговичные швы, иссекают при необходимости часть радужной оболочки, аспирпируют катаральные массы, а затем через ту же рану выполняют леневитреоэктомию, захватывая блоки мутного хрусталикового вещества со стромой стекловидного тела ложечковым пинцетом.
Основную часть масс удаляют из глаза лишь вместе с хрусталиковой сумкой — целиком или по частям. Образующийся дефицит содержимого глазного яблока восполняется одним из заменителей стекловидного тела с обязательным добавлением в конце процедуры стерильного воздуха, который необходимо для остатков стекловидного тела кзади.
Прободная рана роговицы с признаками гнойной инфекции герметизироваться не должна. Переднюю камеру промывают раствором антибиотиков, гнойно-фибринозные пленки с роговицы, радужной оболочки, из передней камеры по возможности удаляют шпателями и пинцетами и рану покрывают лоскутом-фартуком конъюнктивы, который не препятствует повторным лечебным манипуляциям в камере и в то же время защищает рану от дальнейшего инфицирования. После такой обработки начинают интенсивную общую и местную терапию.
Следующая глава >
Похожие главы из других книг:
37. Прободные ранения глаз
Вследствие характера ранящих предметов ранения бывают чаще инфицированными и всегда относятся к тяжелым.Роговичные прободные ранения характеризуются наличием раны, проходящей через все слои роговицы. Передняя камера мелкая, однако при
1. Прободные ранения глаз
Вследствие характера ранящих предметов (таких, например, как деревянные палки, осколки стекла, частицы металла) ранения бывают чаще инфицированными и всегда относятся к тяжелым.Роговичные прободные ранения характеризуются наличием раны,
Язва роговицы
Язвенный процесс роговицы развивается в результате травмы, попадания инородного тела или гнойного поражения
Дегенерация роговицы
Дегенерация роговицы появляется после воспалений или повреждений роговицы, которые различаются интенсивностью помутнения.Оболочка представляет собой ограниченное помутнение серого цвета. Пятно является стойким ограничением помутнения. Бельмо
Неоваскуляризация роговицы
В норме в роговице нет сосудов, кроме лимбальной сосудистой сети на ее периферии.Патологический рост новых сосудов называется неоваскуляризацией. Чаще всего неоваскуляризация роговицы возникает как осложнение длительного ношения
Язва роговицы
Язва роговицы возникает, когда все слои роговицы повреждаются и появляется сообщение полости глаза с атмосферой. Язвы могут быть либо стерильными (без патогенных микробов), либо инфекционными. Вокруг язвы практически всегда имеет место т. н. инфильтрат,
ГЛАВА 5
ПРОБОДНЫЕ РАНЕНИЯ РОГОВИЦЫ
Неосложненная прободная рана роговицы не сопровождается травмой глубоколежащих тканей. Если рана невелика и края ее хорошо адаптированы, передняя камера сохраняется, и радужка с раной не контактируют. Но бывает, что при наличии
ГЛАВА 6
ПРОБОДНЫЕ РАНЕНИЯ СКЛЕРЫ
Диагноз прободного ранения склеры поставить иногда нелегко – если внутри глаза нет рентгеноконтрастного или видимого сквозь зрачок инородного тела, нет зияния раневы краев, которые прикрыты отечной или пропитанной кровью конъюнктивы,
ПРОБОДНЫЕ РОГОВИЧНО-СКЛЕРАЛЬНЫЕ РАНЫ
При роговично-склеральном ранении зона лимба может оставаться неповрежденной. Такие прободные ранения имеют отдельное входное и выходное отверстие в стенке глазного яблока и называются скозными (они редко бывают
ПРОБОДНЫЕ РАНЕНИЯ СКЛЕРЫ
Нелегко поставить диагноз прободного ранения склеры, если внутри глаза нет рентгеноконтрастного или видимого сквозь зрачок инородного тела, нет зияния раневых краев, которые прикрыты отечной или пропитанной кровью конъюнктивы, выпадения
Неоваскуляризация роговицы
В норме в роговице нет сосудов, кроме лимбальной сосудистой сети на ее периферии.Патологический рост новых сосудов называется неоваскуляризацией. Чаще всего неоваскуляризация роговицы возникает как осложнение длительного ношения
Язва роговицы
Язва роговицы возникает, когда все слои роговицы повреждаются и появляется сообщение полости глаза с атмосферой. Язвы могут быть либо стерильными (без патогенных микробов), либо инфекционными. Вокруг язвы практически всегда имеет место т. н. инфильтрат,
Заболевания роговицы
Роговица очень богата чувствительными нервами, поэтому ее заболевания – кератиты — сопровождаются неприятными симптомами: светобоязнью, слезотечением, болью.Нарушение в структуре роговицы бывают в результате механического повреждения,
Источник

