Острый приступ глаукомы прогноз
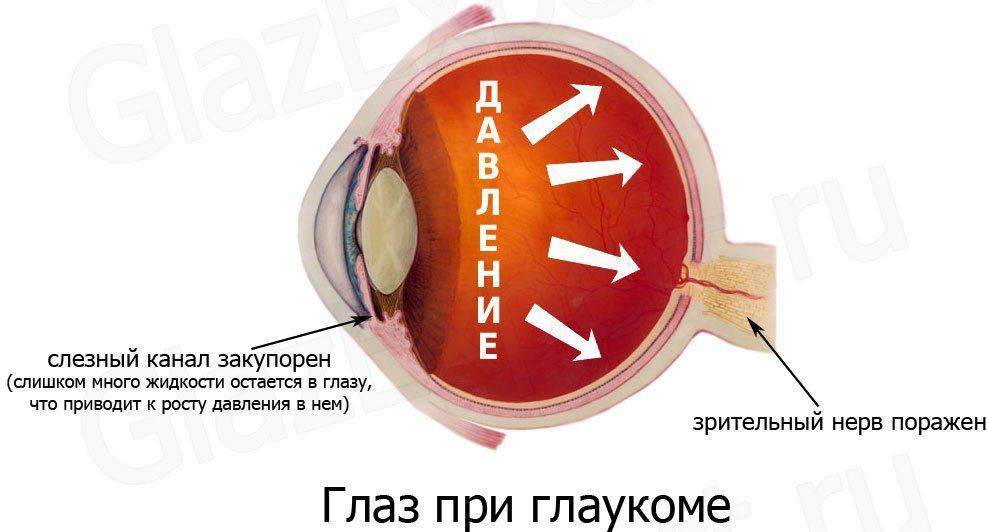
Глаукома (от греческого «непрозрачность хрусталика») – заболевание глаз, при котором повышается внутриглазное давление из-за нарушения оттока жидкости, постепенно разрушаются клетки сетчатки и происходит атрофия зрительного нерва. Классифицируется по происхождению на первичную и вторичную. К первичной относят открытоугольную (прогрессирует постепенно) и закрытоугольную, при которой возникает острый приступ. Вторичная развивается из-за перенесенных болезней или травм глазного яблока.
загрузка…
Клиническая картина
Накануне приступа может наблюдаться: переохлаждение или перегревание организма, нервный срыв, нарушение гигиены глаз, применение препаратов для расширения зрачка, продолжительная зрительная нагрузка, введение большого количества жидкости. Но это происходит не всегда, люди зачастую и не подозревают о патологии.
Острый приступ начинается со светобоязни, затем появляются сильные боли в глазу, височной, лобной области (из-за распространения ее по ходу ветвей тройничного нерва), ухудшением общего состояния, иногда тошнотой, рвотой. Зрачок расширен, острота зрения резко понижена. В передней и задней камере глаза скапливается избыток влаги, она оказывает давление на глазное яблоко и при надавливании оно очень плотное, похожее на камень.
загрузка…
Пациент жалуется на значительное ухудшение зрения, радужные круги вокруг источников света, резкую боль в глазу. Наблюдается повышение АД, брадикардия. Сопровождается приступ ознобом, повышенной температурой тела, замедлением пульса.
Глазное яблоко гиперемировано, возможен отек век. Роговица теряет характерный блеск, гладкость, зеркальность. Зрачки расширены неравномерно, реакция их на свет замедлена или отсутствует.
Причины такого состояния – повышенное внутриглазное давление, приводящее к нарушению обменных процессов в роговой оболочке.
Отличие от других состояний
По ошибке больного могут госпитализировать в другое отделение (хирургическое, кардиологическое) или примут его состояние за воспаление радужки, катаракту.
Распознать приступ глаукомы помогут следующие факторы:
- помутнение роговицы;
- неподвижность зрачка, его неправильная форма;
- отвердение, покраснение глаз;
- зрачок зеленоватого, а не черного оттенка;
- при механическом воздействии на роговицу веки быстро не смыкаются.
Диагноз ставится на опросе, осмотре пациента, результатах измерение остроты и полей зрения, внутриглазного давления.
Факторы риска
Чаще от глаукомы страдают пожилые люди, от 50 лет. Риск возрастает у лиц старше 60-70 лет.
Выделяют несколько причин появления глаукомы:
- Большой хрусталик, что приводит к уменьшению объема задней камеры.
- Массивное реснитчатое (цилиарное) тело, оно отвечает за выработку внутриглазной жидкости.
- Недостаточная кривизна роговой оболочки.
- Маленькие размеры глазного яблока.
К группе риска, кроме пожилых, относятся лица:
- имеющие наследственные признаки (от родителей);
- страдающие хроническими заболеваниями нервной, эндокринной, сердечно-сосудистой системы;
- с сахарным диабетом;
- страдающие близорукостью;
- с повышенным внутриглазным давлением;
- с артериальной гипотонией;
- перенесшие операции на глаза;
- проходящие долгий курс гормональной терапии;
- негроидной расы;
- а также женщины в период менопаузы.
Спровоцировать острый приступ способны: слишком высокие физические нагрузки; работа, требующая постоянного наклона головы; травмы глаз; прием антидепрессантов, алкоголя, соленой, маринованной пищи; применение капель для носа.
Лечение до госпитализации и в стационаре
При возникновении приступа следует сразу вызвать скорую помощь. Пока человек ожидает медиков, он должен оставаться в лежачем положении, можно принять горячую ножную ванночку, обезболивающее и средства, нормализующие АД. Закапывать самостоятельно капли, особенно Атропин, нельзя, это приведет к ухудшению состояния. Не следует пить много жидкости.
До прибытия в стационар пациенту вводят внутривенно Диакарб и дают еще внутрь вместе с препаратами калия (Аспаркам, Панангин), капают Пилокарпин, вводят Анальгин, Кеторол.
В стационаре проводят тщательный осмотр глаз, измерение остроты зрения (визометрия), полей зрения (периметрия). При необходимости назначают рефрактометрию, тонометрию (определение внутриглазного давления), микроскопию, офтальмоскопию, УЗИ, HRT-сканирование (позволяет определить точно изменения зрительного нерва). Гониоскопию (оценивают угол передней камеры) делают после улучшения состояния больного.
Для купирования острого приступа глаукомы применяют:
- Миотики – Пилокарпин 1-2 %. Средство закапывают четыре раза за час, затем за два часа и три раза через каждый час. Иногда выбирают Фосфакон, Армин.
- Диуретики – таблетки Диакарб назначают два раза в сутки; Маннитол – вводят внутривенно, капельно; Фуросемид – два раза в день в вену или в мышцу.
- Препараты для снижения внутриглазного давления – раствор Тимолола 0,5 % – капают два раза в день, Азопта.
- Глюкортикостероиды (Дексаметазон).
Читайте статью о том, какие капли нужно использовать при глаукоме.
Если у пациента сильная боль и рвота, назначают однократно литическую смесь. Когда приступ длится сутки без медикаментозной помощи, требуется хирургическое вмешательство.
После двух суток делают лазерную иридэктомию – с ее помощью снижают внутриглазное давление. Результатом ее является появление нового отверстия для оттока глазной жидкости. При этом используется местная анестезия.
Распространенным методом является трабекулэктомия – частичное удаление трабекулярных сетей. Цель операции также в снижении внутриглазного давления.
Преимуществом лазерного вмешательства является безболезненность, минимальный риск осложнений, короткий послеоперационный период, невысокая стоимость. Недостатки – результат со временем снижается, нужна поддерживающая терапия, могут возникнуть осложнения.
Прогноз
Если приступ удалось купировать в первые сутки, прогноз для пациента благоприятный. Но больного ставят на диспансерный учет у офтальмолога, дают специальные рекомендации. В случае несвоевременного обращения за помощью возможна полная слепота.
Дальнейшее ведение пациента
После операции больному рекомендуют ношение специальных очков. Нужно ограничить: просмотр телевизора, работу за компьютером, долгое чтение, особенно при темном свете. Запрещают поднятие тяжестей, посещение сауны, бани, алкоголь, курение, советуют диету без острого и соленого. Употреблять продукты с витамином A, регулярно приходить на осмотр к врачу.
Источник
Глаукома – хроническая патология глаз, характеризующаяся повышением внутриглазного давления, развитием оптической нейропатии и нарушениями зрительной функции. Клинически глаукома проявляется сужением полей зрения, болью, резью и ощущением тяжести в глазах, затуманиванием зрения, ухудшением сумеречного зрения, в тяжелых случаях слепотой. Диагностика глаукомы включает в себя периметрию, тонометрию и тонографию, гониоскопию, оптическую когерентную томографию, лазерную ретинотомографию. Лечение глаукомы требует использования антиглаукомных капель, применения методов лазерной хирургии (иридотомии (иридэктомии) и трабекулопластики) или проведения антиглаукоматозных операций (трабекулэктомии, склерэктомии, иридэктомии, иридоциклоретракции и др.).
Общие сведения
Глаукома – одно из самых грозных заболеваний глаз, приводящих к потере зрения. Согласно имеющимся данным, глаукомой страдают около 3 % населения, а у 15% незрячих людей во всем в мире глаукома послужила причиной слепоты. В группе риска по развитию глаукомы находятся люди старше 40 лет, однако в офтальмологии встречаются такие формы заболевания, как юношеская и врожденная глаукома. Частота заболевания значительно увеличивается с возрастом: так, врожденная глаукома диагностируется у 1 из 10-20 тыс. новорожденных; в группе 40-45-летних людей – в 0,1% случаев; у 50-60-летних – в 1,5% наблюдений; после 75 лет – более чем в 3% случаев.
Под глаукомой понимают хроническое заболевание глаз, протекающее с периодическим или постоянным повышением ВГД (внутриглазного давления), расстройствами оттока ВГЖ (внутриглазной жидкости), трофическими нарушениями в сетчатке и зрительном нерве, что сопровождается развитием дефектов поля зрения и краевой экскавации ДЗН (диска зрительного нерва). Понятием «глаукома» сегодня объединяют около 60 различных заболеваний, имеющих перечисленные особенности.
Глаукома
Причины развития глаукомы
Изучение механизмов развития глаукомы позволяет говорить о мультифакторном характере заболевания и роли порогового эффекта в ее возникновении. То есть для возникновения глаукомы необходимо наличие ряда факторов, которые в сумме вызывают заболевание.
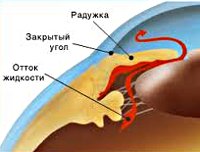
Патогенетический механизм глаукомы связан с нарушением оттока внутриглазной жидкости, играющей ключевую роль в обмене веществ всех структур глаза и поддержании нормального уровня ВГД. В норме вырабатываемая ресничным (цилиарным) телом водянистая влага скапливается в задней камере глаза – щелевидном пространстве, расположенным позади радужки. 85-95% ВГЖ через зрачок перетекает в переднюю камеру глаза – пространство между радужкой и роговицей. Отток внутриглазной жидкости обеспечивается особой дренажной системой глаза, расположенной в углу передней камеры и образованной трабекулой и шлеммовым каналом (венозным синусом склеры). Через эти структуры ВГЖ оттекает в склеральные вены. Незначительная часть водянистой влаги (5-15%) оттекает дополнительным увеосклеральным путем, просачиваясь через ресничное тело и склеру в венозные коллекторы сосудистой оболочки.
Для поддержания нормального ВГД (18-26 мм рт. ст.) необходим баланс между оттоком и притоком водянистой влаги. При глаукоме это равновесие оказывается нарушенным, в результате чего в полости глаза скапливается избыточное количество ВГЖ, что сопровождается повышением внутриглазного давления выше толерантного уровня. Высокое ВГД, в свою очередь, приводит к гипоксии и ишемии тканей глаза; компрессии, постепенной дистрофии и деструкции нервных волокон, распаду ганглиозных клеток сетчатки и в конечном итоге – к развитию глаукомной оптической нейропатии и атрофии зрительного нерва.
Развитие врожденной глаукомы обычно связано с аномалиями глаз у плода (дисгенезом угла передней камеры), травмами, опухолями глаз. Предрасположенность к развитию приобретенной глаукомы имеется у людей с отягощенной наследственностью по данному заболеванию, лиц, страдающих атеросклерозом и сахарным диабетом, артериальной гипертонией, шейным остеохондрозом. Кроме этого, вторичная глаукома может развиваться вследствие других заболеваний глаз: дальнозоркости, окклюзии центральной вены сетчатки, катаракты, склерита, кератита, увеита, иридоциклита, прогрессирующей атрофии радужки, гемофтальма, ранений и ожогов глаз, опухолей, хирургических вмешательств на глазах.
Классификация глаукомы
По происхождению различают первичную глаукому, как самостоятельную патологию передней камеры глаза, дренажной системы и ДЗН, и вторичную глаукому, являющуюся осложнением экстра- и интраокулярных нарушений.
В соответствии с механизмом, лежащим в основе повышения ВГД, выделяют закрытоугольную и открытоугольную первичную глаукому. При закрытоугольной глаукоме имеет место внутренний блок в дренажной системе глаза; при открытоугольной форме – угол передней камеры открыт, однако отток ВГЖ нарушен.
В зависимости от уровня ВГД глаукома может протекать в нормотензивном варианте (с тонометрическим давлением до 25 мм рт. ст.) или гипертензивном варианте с умеренным повышением тонометрического давления (26-32 мм рт. ст.) либо высоким тонометрическим давлением (33 мм рт. ст. и выше).
По течению глаукома может быть стабилизированной (при отсутствии отрицательной динамики в течение 6 месяцев) и нестабилизированной (при тенденции к изменениям поля зрения и ДЗН при повторных обследованиях).
По выраженности глаукомного процесса различают 4 стадии:
- I (начальная стадия глаукомы) – определяются парацентральные скотомы, имеется расширение оптического диска, экскавация ДЗН не доходит до его края.
- II (стадия развитой глаукомы) – поле зрения изменено в парцентральном отделе, сужено в нижне- и/или верхневисочном сегменте на 10° и более; экскавация ДЗН носит краевой характер.
- III (стадия далеко зашедшей глаукомы) – отмечается концентрическое сужение границ поля зрения, выявляется наличие краевой субтотальной экскавации ДЗН.
- IV (терминальная стадия глаукомы) – имеет место полная утрата центрального зрения либо сохранность светоощущения. Состояние ДЗН характеризуется тотальной экскавацией, деструкцией нейроретинального пояска и сдвигом сосудистого пучка.
В зависимости от возраста возникновения выделяют глаукому врожденную (у детей до 3-х лет), инфантильную (у детей от 3-х до 10-ти лет), ювенильную (у лиц в возрасте от 11-ти до 35-ти лет) и глаукому взрослых (у лиц старше 35-ти лет). Кроме врожденной глаукомы, все остальные формы являются приобретенными.
Симптомы глаукомы
Клиническое течение открытоугольной глаукомы, как правило, бессимптомное. Сужение поля зрения развивается постепенно, иногда прогрессирует в течение нескольких лет, поэтому нередко пациенты случайно обнаруживают, что видят только одним глазом. Иногда предъявляются жалобы на затуманивание взгляда, наличие радужных кругов перед глазами, головную боль и ломоту в надбровной области, снижение зрения в темноте. При открытой глаукоме обычно поражаются оба глаза.
В течении закрытоугольной формы заболевания выделяют фазу преглаукомы, острого приступа глаукомы и хронической глаукомы.
Преглаукома характеризуется отсутствием симптоматики и определяется при офтальмологическом обследовании, когда выявляется узкий или закрытый угол передней камеры глаза. При преглаукоме больные могут видеть радужные круги на свету, ощущать зрительный дискомфорт, кратковременную потерю зрения.
Острый приступ закрытоугольной глаукомы обусловлен полным закрытием угла передней камеры глаза. ВГД может достигать при этом 80 мм. рт. ст. и выше. Приступ может провоцироваться нервным напряжением, переутомлением, медикаментозным расширением зрачка, длительным пребыванием в темноте, долгой работой со склоненной головой. При приступе глаукомы появляется резкая боль в глазу, внезапное падение зрения вплоть до светоощущения, гиперемия глаз, потускнение роговицы, расширение зрачка, который приобретает зеленоватый оттенок. Именно поэтому типичному признаку заболевание получило свое название: «glaucoma» переводится с греческого как «зеленая вода». Приступ глаукомы может протекать с тошнотой и рвотой, головокружением, болями в сердце, под лопаткой, в животе. На ощупь глаз приобретает каменистую плотность.
Острый приступ закрытоугольной глаукомы является неотложным состоянием и требует скорейшего, в течение нескольких ближайших часов, снижения ВГД медикаментозным или хирургическим путем. В противном случае больному может грозить полная необратимая потеря зрения.
Со временем глаукома принимает хроническое течение и характеризуется прогрессирующим увеличение ВГД, рецидивирующими подострыми приступами, нарастанием блокады угла передней камеры глаза. Исходом хронической глаукомы служит глаукомная атрофия зрительного нерва и потеря зрительной функции.
Диагностика глаукомы
Раннее выявление глаукомы имеет важное прогностическое значение, определяющее эффективность лечения и состояние зрительной функции. Ведущее значение в диагностике глаукомы играет определение ВГД, детальное изучение глазного дна и ДЗН, исследование поля зрения, обследование угла передней камеры глаза.
Основными методами измерения внутриглазного давления служит тонометрия, эластотонометрия, суточная тонометрия, отражающая колебания ВГД в течение суток. Показатели внутриглазной гидродинамики определяются с помощью электронной тонографии глаза.
Неотъемлемой частью обследования при глаукоме является периметрия – определение границ поля зрения с помощью различных методик – изоптопериметрии, кампиметрии, компьютерной периметрии и др. Периметрия позволяет выявить даже начальные изменения полей зрения, которые не замечаются самим пациентом.
С помощью гониоскопии при глаукоме офтальмолог имеет возможность оценить строение угла передней камеры глаза и состояние трабекулы, через которую происходит отток ВГЖ. Информативные данные помогает получить УЗИ глаза.
Состояние ДЗН является важнейшим критерием оценки стадии глаукомы. Поэтому в комплекс офтальмологического обследования включается проведение офтальмоскопии — процедуры осмотра глазного дна. Для глаукомы характерно углубление и расширение сосудистой воронки (экскавации) ДЗН. В стадии далеко зашедшей глаукомы отмечается краевая экскавация и изменение цвета диска зрительного нерва.
Более точный качественный и количественный анализ структурных изменений ДЗН и сетчатки проводится с помощью лазерной сканирующей офтальмоскопии, лазерной поляриметрии, оптической когерентной томографии или гейдельбергской лазерной ретинотомографии.
Лечение глаукомы
Существует три основных подхода к лечению глаукомы: консервативный (медикаментозный), хирургический и лазерный. Выбор лечебной тактики определяется типом глаукомы. Задачами медикаментозного лечения глаукомы служат снижение ВГД, улучшение кровоснабжения внутриглазного отдела зрительного нерва, нормализация метаболизма в тканях глаза. Антиглаукомные капли по своему действию делятся на три большие группы:
- Препараты, улучшающие отток ВГЖ: миотики (пилокарпин, карбахол); симпатомиметики (дипивефрин); простагландины F2 альфа – латанопрост, травопрост).
- Средства, ингибирующие продукцию ВГЖ: селективные и неселективные ß-адреноблокаторы (бетаксолол, бетаксолол, тимолол и др.); a- и β-адреноблокаторы (проксодолол).
- Препараты комбинированного действия.
При развитии острого приступа закрытоугольной глаукомы требуется незамедлительное снижение ВГД. Купирование острого приступа глаукомы начинают с инстилляции миотика — 1% р-ра пилокарпина по схеме и р-ра тимолола, назначения диуретиков (диакарба, фуросемида). Одновременно с лекарственной терапией проводят отвлекающие мероприятия – постановку банок, горчичников, пиявок на височную область (гирудотерапию), горячие ножные ванны. Для снятия развившегося блока и восстановления оттока ВГЖ необходимо проведение лазерной иридэктомии (иридотомии) или базальной иридэктомии хирургическим методом.
Методы лазерной хирургии глаукомы довольно многочисленны. Они различаются типом используемого лазера (аргонового, неодимового, диодного и др.), способом воздействия (коагуляция, деструкция), объектом воздействия (радужка, трабекула), показаниями к проведению и т. д. В лазерной хирургии глаукомы широкое распространение получили лазерная иридотомия и иридэктомия, лазерная иридопластика, лазерная трабекулопластика, лазерная гониопунктура. При тяжелых степенях глаукомы может выполняться лазерная циклокоагуляция.
Не потеряли своей актуальности в офтальмологии и антиглаукоматозные операции. Среди фистулизирующих (проникающих) операций при глаукоме, наиболее распространены трабекулэктомия и трабекулотомия. К нефистулизирующим вмешательствам относят непроникающую глубокую склерэктомию. На нормализацию циркуляции ВГЖ направлены такие операции, как иридоциклоретракция, иридэктомия и др. С целью снижения продукции ВГЖ при глаукоме проводится циклокриокоагуляция.
Прогноз и профилактика глаукомы
Необходимо понимать, что полностью излечиться от глаукомы невозможно, однако данное заболевание можно держать под контролем. На ранней стадии заболевания, когда еще не произошли необратимые изменения, могут быть достигнуты удовлетворительные функциональные результаты лечения глаукомы. Бесконтрольное течение глаукомы приводит к необратимой потере зрения.
Профилактика глаукомы заключается в регулярных осмотрах окулистом лиц групп риска — с отягощенным соматическим и офтальмологическим фоном, наследственностью, старше 40 лет. Пациенты, страдающие глаукомой, должны находиться на диспансерном учете у офтальмолога, регулярно каждые 2-3 месяца посещать специалиста, пожизненно получать рекомендуемое лечение.
Источник