Острый приступ глаукомы и острый иридоциклит
Острый | Острый |
1. | 1. |
2. | 2. |
3. | 3. |
4. | 4. |
5. | 5. |
6. | 6. |
7. | 7. |
8. | 8. |
9. | 9. |
118. Консервативное лечение глаукомы. Группы лекарственных препаратов.
Лечение
глаукомы включает гипотензивную
фармакотерапию и хирургию, а также
коррекцию гемодинамических и метаболических
нарушений с помощью медикаментозных и
физиотерапевтических средств.
1.
Офтальмогипотензивные средства
а)
миотики: холиномиметические (пилокарпин
1%, 2%, 4% глазные капли и пленки, карбахололин,
ацеклидин) и антихолинэстеразные
(фосфакол, нибуфин); вызывают сокращение
сфинктера зрачка и ресничной мышцы,
способствуют расширению кровеносных
сосудов и увеличению их проницаемости.
Суживая зрачок и оттягивая складку
радужки от угла передней камеры, миотики
улучшают доступ ВГЖ к дренажной системе
глаза. Одновременно вследствие сокращения
ресничной мышцы растягивается
трабекулярная диафрагма, уменьшается
блокада шлеммова канала и улучшается
отток ВГЖ из глаза.
б)
адреностимуляторы: дипивалат адреналина
(улучшает отток ВГЖ, противопоказан при
ЗУГ, т.к. расширяет зрачок), клонидин
(клофелин; вызывает уменьшение продукции
ВГЖ).
в)
бета-адреноблокаторы: неселективные
(тимолол 0,25% и 0,5%, тимоптик-депо,
проксодолол) и селективные (бетаксолол)
— подавляют продукцию ВГЖ
г)
ингибиторы карбоангидразы — подавляют
ее активность, уменьшают секрецию ВГЖ
и снижают ВГД: ацетазоламид (диакарб,
таб 0,25), дорзоламид гидрохлорид (трусопт,
2% глазные капли).
д)
синтетические аналоги простагландинов
(латанопрост, или ксалатан, глазные
капли 0,005%) — улучшают увеосклеральный
отток ВГЖ
е)
комбинированные препараты: тимпило,
фотил, фотил-форте (тимолол+пилокарпин),
проксофилин (проксодолол+клофелин).
ж)
препараты осмотического действия:
глицерол 50% внутрь, маннитол 20% внутривенно
— повышая осмотическое давление крови,
оттягивают жидкость из всех структур
глаза, главным образом, из стекловидного
тела
2.
Вазодилататоры, антиагреганты,
ангионейропротекторы, антиоксиданты,
витамины
3.
Физиотерапия (электростимуляция сетчатки
и зрительного нерва, лечение переменным
магнитным полем, низко энергетическое
лазерное облучение глаза) и диета
(ограничение жидкости, чая, кофе, сухого
вина, исключение курения).
Принципы
лечения глаукомы:
1)
гипотензивное лечение направлено на
снижение ВГД до целевого уровня, т.е.
предположительного уровня индивидуального
толерантного ВГД для данного пациента
2)
гипотензивную терапия начинают с
назначения препаратов первого выбора
(бета-адреноблокатор, ксалатан,
пилокарпин). При недостаточно выраженном
гипотензивном эффекте первого препарата
добавляют второй. Наиболее часто
применяется комбинация тимолол (или
бетаксолол) и пилокарпин или комбинированный
препарат фотил.
3)
препараты второго выбора (дополнительного)
назначают лишь при неэффективности,
индивидуальной непереносимости
препаратов первого выбора
4)
назначение более двух гипотензивных
препаратов оправдано только в тех
случаях, когда антиглаукоматозная
операция или не может быть произведена,
или оказалась неэффективной.
5)
для того, чтобы избежать явлений
тахифилаксии и привыкания, препараты
следует ежегодно менять на 2-3 мес, чтобы
восстановить чувствительность к ранее
применявшемуся препарату.
Соседние файлы в предмете Офтальмология
- #
- #
- #
Источник
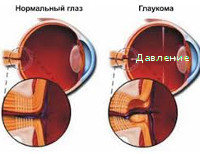
Глаукома и иридоциклит — 2 тяжелых заболевания глаз, которые имеют разную патофизиологию, клиническую картину и способы медикаментозной терапии. Поэтому в офтальмологической клинике важно проводить четкую дифференциальную диагностику между ними. С ее целью используются анамнестические и объективные, лабораторные и инструментальные методики. Лечение назначается по результатам проведенного исследования.
Причины болезней
Иридоциклит — это острое воспаление радужки и ворсинчатого тела глазного яблока. Ему предшествует ревматизм — тяжелая сочетанная патология сердечно-сосудистой системы и опорно-двигательного аппарата, возникающая на фоне заражения стрептококком. Глаукома — это стойкое повышение внутриглазного давления, появляющееся при врожденных анатомических дефектах развития глазного яблока. При ней влага из камер глаза не способна вытекать в каналы. Иридоциклит чаще провоцируется герпесвирусными, гриппозными, коревыми, протозойными, бактериальными и torch-инфекциями. Он возникает на фоне ревматологических патологий, системных болезней и метаболических расстройств. Глаукома же чаще является наследственной патологией. Вирусные и бактериальные агенты редко играют роль в ее возникновении.
Вернуться к оглавлению
Симптоматика обеих патологий
Клинические симптомы иридоциклита состоят в болезненных ощущениях, слезотечении, светобоязни, изменении окраски радужной оболочки глаза и появлении в ней мутных вкраплений. При этом сужается зрачок, образуются спайки, мутнеет стекловидное тело, резко падает зрение. При глаукоме развивается подобная клиническая картина. Она характеризуется болезненными ощущениями в глазном яблоке с иррадиацией в затылочную или теменную область головы. Реже боль отдает в виски или лоб, сопровождается тошнотой, оканчивающейся рвотой. При этом нередко появляется тахикардия, перебои в работе сердца, спазматические ощущения в брюшной полости. Вокруг источников света обязательно появляются радужные разводы. Это обусловлено резким повышением давления жидкости внутри глазного яблока.
Главными отличительными чертами в клинической симптоматике иридоциклита и глаукомы является присутствие радуги вокруг световых источников и величина зрачков.
Вернуться к оглавлению
Чем отличается иридоциклит от глаукомы?
| Симптомы | Иридоциклит | Глаукома |
| Радужные круги при взгляде на источник света | Жалобы на них отсутствуют | Всегда наблюдаются радужные разводы вокруг фонариков, лампочек или монитора компьютера |
| Болезненные ощущения | Боль иррадирует в разные отделы головы | Болезненное ощущение в глазу присутствует и усиливается при пальпации |
| Инъекция сосудов — покраснение белков глаз | Имеет смешанный характер | Носит застойный характер |
| Состояние роговицы | Роговица глаза прозрачная, лишь небольшие преципитаты имеются на эндотелии | Роговица мутная, шероховатая |
| Состояние передней глазной камеры | Она имеет обычную глубину | Чересчур мелкая или отсутствует вообще |
| Вид зрачка | Сужен | Расширен и затуманен вследствие отека роговицы |
| Офтальмотонус | Чаще снижен | Практически всегда повышен |
Вернуться к оглавлению
Диагностика обоих недугов
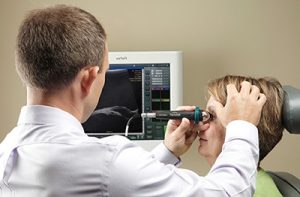 Одним из методов диагностики обоих заболеваний является УЗИ глаза, которое покажет его кровоток.
Одним из методов диагностики обоих заболеваний является УЗИ глаза, которое покажет его кровоток.
С диагностической целью применяются лабораторные и инструментальные методы обследования. Но начинают с опроса пациента и его объективного осмотра. У больного выясняют аллергологический и инфекционный анамнез. Обращают внимание на присутствие в его медицинской карте записи о перенесенных герпес-, TORCH-инфекциях, кори и паразитарных инвазиях. Далее проводят такие исследования:
- Осмотр глазного яблока. Обращают внимание на его размер, окраску радужки и белковой оболочки. Часто при этих болезнях наблюдается инъекция сосудов — покраснение белков.
- Пальпаторное определение плотности глазного яблока.
- Неинвазивная тонометрия. Этот метод помогает измерить внутриглазное давление.
- Офтальмоскопия. При ней с помощью щелевой лампы наблюдают состояние глазного дна.
- Периметрия — метод для определения полей зрения. При патологиях глаза они часто сужаются.
- Забор препарата слезы на выявление в нем микробных возбудителей.
- Ультразвуковая допплерография глаза. Эта инструментальная методика позволяет оценить кровоток зрительного органа.
Вернуться к оглавлению
Лечение одного и другого заболевания
Для терапии иридоциклита в клинике глазных болезней применяют обезболивающие препараты, антибактериальные средства, противовоспалительные медикаменты, стероиды и лекарства, снижающие внутриглазное давление. Среди антибиотиков предпочтение отдают ципрофлоксацину или метронидазолу. В выборе основываются на природе бактериального агента, который спровоцировал обострение патологии. При глаукоме же важно как можно быстрее снизить внутриглазное давление. Для этого воздействуют на бета-адренорецепторы. Пациенту рекомендуется употреблять аналоги простагландинов, м-холиномиметики, бета-блокаторы. Применяют симптоматические лекарства. Среди них препараты, уменьшающие воспаление, антисептики и антиоксиданты. Пациенту рекомендуют нормализовать образ жизни, придерживаться умеренной физической активности.
Источник
Закрытоугольная глаукома (ЗУГ) составляет около 20 % случаев первичной глаукомы и развивается обычно в возрасте старше 40 лет. Женщины болеют чаще, чем мужчины.
Этиология. Причинами повышения ВГД являются закрытие угла передней камеры, контакт периферической части радужки с трабекулой. Этиология первичной закрытоутольной глаукомы также связана с большим количеством факторов, включающих:
1) индивидуальные анатомические особенности;
2) возрастные изменения в различных структурах глаза;
3) состояние нервной и эндокринной системы.
Анатомическая предрасположенность обусловлена маленьким размером глазного яблока и передней камеры, большой величиной хрусталика, узким профилем угла передней камеры. Закрытоугольная глаукома значительно чаще развивается у лиц с гиперметропией, так как анатомические особенности глаз с таким видом рефракции способствует ее развитию.
Возрастные изменения включают увеличение толщины хрусталика в связи с его набуханием, а также деструкцией и увеличением объема стекловидного тела.
Функциональные факторы, такие как: расширение зрачка в глазу с узким углом передней камеры, повышение продукции водянистой влаги и увеличение кровенаполнения внутриглазных сосудов, непосредственно обусловливают закрытие угла передней камеры.
Патогенез. При зрачковом блоке (вследствие контакта задней поверхности радужки с передней камерой хрусталика в области зрачка) возникает препятствие для оттока водянистой влаги из задней камеры в переднюю через зрачок. Это ведет к повышению давления в задней камере по сравнению с передней. В результате более тонкая периферическая часть радужки выбухает кпереди (бомбаж) и соприкасается с трабекулой. Угол передней камеры закрывается, приводя к значительному повышению ВГД, а при циркулярном блоке трабекулярного оттока — к острому приступу глаукомы.
Классификация и клиническая картина. Различают четыре основные формы первичной закрытоутольной глаукомы:
1. Со зрачковым блоком.
2. С плоской радужкой.
3. «Ползучая».
4. С витреохрусталиковым блоком.
1. Первичная закрытоугольная глаукома со зрачковым блоком встречается более чем в 80 % случаев закрытоугольной глаукомы. Возникает у лиц среднего или старшего возраста по типу острого или подострого приступа, с переходом в дальнейшем в хроническую формул. Факторами риска являются гиперметропия, маленький размер глаза, мелкая передняя камера, узкий угол передней камеры, большой хрусталик, тонкая периферическая часть радужки, переднее положение ресничного тела и корня радужки.
В результате контакта задней поверхности радужки с передней капсулой хрусталика в области зрачка возникает препятствие для оттока водянистой влаги из задней камеры в переднюю. Это приводит к повышению ВГД в задней камере по сравнению с передней. Вследствие накопления водянистой влаги и повышения давления периферическая часть радужки выгибается кпереди и перекрывает зону трабекулы. Угол передней камеры закрывается, повышается ВГД вплоть до острого приступа.
Острый приступ глаукомы. Чаще всего непосредственной причиной острого приступа глаукомы являются: эмоциональное возбуждение, длительная и тяжелая работа с наклоном головы, пребывание в затемненном помещении, прием большого количества жидкости, переохлаждение или прием возбуждающих медикаментозных препаратов.
Обычно приступ развивается во второй половине дня или вечером. Больной начинает отмечать затуманивание зрения, появление радужных кругов при взгляде на источник света. Основная жалоба — боль в глазу, иррадиирующая по ходу тройничного нерва в область лба и половику головы со стороны поражения. Из общих симптомов характерны замедление пульса, тошнота, иногда рвота, которая связана с перевозбуждением парасимпатической иннервации.
Объективно вначале отмечается расширение эписклеральных сосудов, а в дальнейшем развивается застойная инъекция, при которой расширяются не только передние ресничные артерии, но и их ветви (рис. 1). Роговица становится отечной (вследствие отека эпителия и стромы), менее чувствительной; передняя камера — мелкой, водянистая влага теряет свою прозрачность (из-за выпота белка). Радужка куполообразно выпячивается, рисунок ее становится тусклым и сглаженным; зрачок расширяется и приобретает зачастую неправильную форму, реакция зрачка на свет отсутствует. В хрусталике появляются помутнения в виде белых пятен, расположенных преимущественно в передних и средних субкапсулярных слоях.
Отек роговицы затрудняет осмотр деталей глазного дна, однако можно рассмотреть отечный диск зрительного нерва, расширенные вены сетчатки; в некоторых случаях — кровоизлияния в области диска зрительного нерва и парацентральных участках сетчатки.
Рис. 1. Острый приступ глаукомы
В этот период ВГД достигает максимальной величины и повышается до 50—60 мм рт. ст., при гониоскопическом исследовании угол передней камеры закрыт на всем протяжении. В связи с быстрым повышением офтальмотонуса и значительной компрессией корня радужки в корнеосклеральной зоне возникает сегментарное нарушение кровообращения в радиальных сосудах с признаками некроза и асептического воспаления.
Клинически это проявляется образованием задних синехий по краю зрачка, появлением гониосинехий, очаговой атрофии радужки, деформацией и смещением зрачка. Фаза обратного развития приступа обусловлена снижением секреции водянистой влаги и выравниванием давления между передней и задней камерой (диафрагма глаза смещается кзади, уменьшается бомбаж радужки, угол передней камеры частично или полностью открывается). Гониосинехии, сегментарная и диффузная атрофия радужки, смещение и деформация зрачка остаются навсегда. Эти последствия оказывают влияние на дальнейшее течение глаукомного процесса и при повторных приступах приводят к развитию хронической закрытоугольной глаукомы с постоянно повышенным ВГД.
Дифференциальная диагностика острого приступа глаукомы и острого иридоциклита приведена ниже.
Таблица 1
Дифференциальная диагностика острого приступа глаукомы и острого иридоциклита
Острый приступ глаукомы | Острый иридоциклит |
Жалобы на «пелену» перед глазом | Жалобы на туман перед глазом |
Радужные круги при взгляде на свет | Затуманивание зрения |
Боль в глазу, иррадиирующая в одноименную половину головы | Болевой синдром преобладает в самом глазу |
Возможны тошнота и рвота, боль в области сердца, в животе | Не наблюдаются |
Предшествуют продромальные приступы | Заболевание начинается внезапно |
Застойная инъекция сосудов глазного яблока | Перикорнеальная инъекция |
Чувствительность роговицы снижена | Чувствительность роговицы не изменена |
Передняя камера мелкая | Передняя камера средней глубины |
Зрачок широкий. Реакция зрачка на свет отсутствует | Зрачок узкий, при расширении может быть неправильной формы. Реакция зрачка на свет вялая |
Радужная оболочка отечная, сосуды расширены, полнокровны | Радужная оболочка изменена в цвете, рисунок и рельеф сглажены |
Осложненная катаракта (после острого приступа) | На передней капсуле хрусталика отложение нитей или пленки фибрина |
ВГД значительно повышено | ВГД в пределах нормы или снижено |
Отек стекловидного тела | Стекловидное тело прозрачное, возможно наличие преципитатов, фибрина |
Диск зрительного нерва отечен, вены расширены; возможны кровоизлияния в области диска и на сетчатке | Диск зрительного нерва не изменен |
Подострый приступ глаукомы характеризуется теми же симптомами, однако выражены они значительно слабее вследствие того, что угол передней камеры блокируется не на всем протяжении. Давление в глазу повышается в меньшей степени, поэтому после приступа не образуются задние и гониосинехии. Подострые приступы купируются с помощью медикаментозных средств. Подострые и острые приступы могут сменять друг друга с течением времени. В результате образования гониосинехий, блокады трабекулы и шлеммова канала заболевание приобретает хронический характер со стойким повышением уровня ВГД.
2. Закрытоугольная глаукома с плоской радужкой встречается в 5 % случаев первичной закрытоугольной глаукомы. Возникает в возрасте от 30 до 60 лет. К основным анатомическим предрасполагающим факторам относятся избыточная толщина периферической части радужки, переднее расположение ресничного венца (corona ciliaris) в задней камере, переднее положение корня радужки, крутой профиль радужки, очень узкий угол передней камеры клювовидной конфигурации. Течение заболевания сначала острое, а затем хроническое. Приступы возникают при расширении зрачка и прямой блокаде бухты угла передней камеры корнем радужки. Развивается нарушение оттока водянистой влаги из передней камеры с повышением в ней давления. Радужка остается плоской, глубина камеры не меняется.
3. «Ползучая» закрытоугольная глаукома развивается у 7 % больных с закрытоугольной глаукомой, преимущественно у женщин. Протекает как хроническое заболевание, но иногда возникают острые и подострые приступы. В его основе лежит укорочение угла передней камеры вследствие сращения корня радужки с передней стенкой угла: основание радужки «наползает» на трабекулу, формируй фиксированные передние синехии. В результате этого нарушается отток водянистой влаги из передней камеры и повышается ВГД.
4. Закрытоугольная глаукома с витреохрустатиковым блоком диагностируется относительно редко. Может носить первичный характер, но чаще развивается после антиглаукоматозных операций у пациентов с анатомическими особенностями строения глаза (маленький размер глаза, крупный хрусталик и массивное ресничное тело) и при гиперметропии. Клиническая картина сходна с острым приступом глаукомы. При ультразвуковом исследовании выявляют нарушение структуры передней камеры и полости в стекловидном теле со скоплением водянистой влаги.
Диагностика. Для диагностики всех форм закрытоугольной глаукомы используют нагрузочные пробы — темновую и позиционную.
При выполнении темновой пробы пациента помещают на 1 ч в темную комнату. Пробу считают положительной, если за этот период ВГД повысится не менее чем на 5 мм рт. ст. Эффект темновой пробы связан с расширением зрачка в темноте и прикрытием дренажной зоны участком сокращенной радужки.
При проведении позиционной пробы больного укладывают на кушетку лицом вниз на 1 ч. Повышение ВГД на 6 мм рт. ст. и больше указывает на предрасположение к блокаде угла передней камеры. Эффект позиционной пробы объясняется смещением хрусталика в сторону передней камеры.
Жабоедов Г.Д., Скрипник Р.Л., Баран Т.В.
Офтальмология
Опубликовал Константин Моканов
Источник