Лечение роговицы глаза ребенка
Кератит у детей – воспалительное заболевание, поражающее прозрачную оболочку глаза (роговицу). Возникает под влиянием бактериальных, вирусных инфекций, механических травм, авитаминоза. Если не проводится лечение, кератит может спровоцировать ухудшение зрения, вплоть до его потери.
Причины
Причины, вызывающие кератит у детей, бывают инфекционного (вирусы, грибки, бактерии), механического (ожоги, царапины), аллергического и травматического происхождения. В зависимости от источника, выделяют различные виды болезни, имеющие общие и индивидуальные симптомы.
Симптомы
- режущая боль в глазах;
- слезотечение;
- ощущение инородного тела;
- бледность роговицы;
- инфильтраты различных оттенков (от светло-серого до гнойного желтого).
Виды
Основные виды кератита, которые встречаются в детском возрасте: бактериальный, герпетический, аллергический, обменный (авитаминозный) и посттравматический.
Бактериальный
Бактериальный кератит характеризуется появлением язв в глазу ребенка. В детском возрасте встречается редко. Возбудителем обычно является кокковая инфекция, но иногда болезнь возникает из-за полученной травмы глаза. Заболевание сопровождается болью, жжением, после устранения воспалений на белой части глазного яблока появляется бельмо.
Токсико-аллергический
Токсико-аллергический кератит имеет сложную форму течения. Обычно встречается у детей от рождения до 14 лет и подростков. Причинами возникновения токсико-аллергической формы являются ранее не долеченные заболевания (ОРЗ, ОРВИ), переохлаждение, глистные инвазии.
Отличить токсико-аллергический кератит можно по характерным бугоркам с сосудами, пересекающих глазное яблоко. Расширение сосудов вызывает помутнение прозрачной оболочки глаза (роговицы) и безвозвратное ухудшение зрения.
Обменный (авитаминозный)
Авитаминозный кератит возникает из-за дефицита витаминов в организме ребенка:
- нехватка витамина «А». Начальный этап болезни сопровождает сухость глаз, на роговице образуется сероватое помутнение (глаз становится мутным), конъюнктиву поражают белые бляшки;
- дефицит витамина «B» и нарушение работы желудочно-кишечного тракта. Образуется точечное помутнение роговицы, распространяющееся в разных областях глаза. Со временем помутнение превращается в язвы, которые словно разрывают глазное яблоко;
- дефицит витаминов PP и E вызывает воспаление глаз.
Герпетический
Такая форма заболевания является самой распространенной среди маленьких детей. Возникает из-за активности герпесного вируса в организме. Возбудитель болезни наиболее часто активизируется на фоне: переохлаждения, психологических расстройств (стресс), травмирования глаз, лихорадочных проявлений (высокая температура, озноб).
Течение заболевания возможно в легкой и тяжелой формах, с проявлением осложнений: развитие вторичной глаукомы, катаракты, появление прозрачности хрусталика.
Первичный
Первичный герпетический кератит встречается среди малышей до 5 лет. Основная причина – не до конца сформированный детский иммунитет. Характеризуется сложным течением, сопровождается герпетическими пузырьками на глазном яблоке и по телу (руках, ногах, туловищу, лице).
Постпервичный
Постпервичный герпетический кератит возникает, как и первичный, на фоне ослабленного иммунитета. Проявляется следующими симптомами: резь и боли в глазах, судорожные спазматические сокращения век, сыпь на теле отсутствует.
Дисковидный
Дисковидный герпетический кератит охватывает глубокие области роговицы, в центре которой возникает воспаление в форме диска. Глаза краснеют, появляется отек роговицы, век, конъюнктивы, возникает повышенное внутриглазное давление.
- Возможно, вы искали: как вылечить покраснение глаз у ребенка
Посттравматический
Посттравматический кератит у детей развивается из-за неосторожной царапины, попадания и удаления инородного тела с роговицы, ультрафиолетовых, термических или химических ожогов. Заболевание характеризуется прямым врастанием ответвлений сосудов в роговицу, судорожным спазмом век, желтыми гнойными выделениями из глаз.
Лечение
Безотлагательное лечение под наблюдением специалиста необходимо для любого типа заболевания. Кератит – заразное заболевание, лечение больных детей проводится в условиях госпитализации.
Для выявления возбудителя болезни офтальмолог обследует пациента, назначая ряд анализов. Ассистенты проводят промывание глаз, берут мазок инфильтрата, собирают общий анализ крови. После того, как будет получен результат, назначается комплексное лечение.
Мази и противомикробные средства
Мази при кератите применяют один раз в день на ночь, противомикробными средствами рекомендуется капать в глаза не менее 4 раз.
- 1 % эритромициновая мазь;
- 1 % тетрациклиновая мазь;
- 0,3% мазь или раствор ципрофлоксацина;
- мазь или раствор колистиметат, ролитетрациклин;
- 0,01 % раствор мирамистин;
- 0,3 раствор ломефлоксацина.
Противовоспалительные
Противовоспалительные препараты используют для снижения воспалительных процессов – 0,1 % раствор диклофенака, 4 раза в день по 1 капле. Для снижения риска возникновения внутренних синехий используют растворы: 0,5 циклопентолат, 1% атропин, 0,5 % тропикамид.
Инъекции
Лечение кератита проводится совместно с постановкой инъекций – антибиотиков. Лечение проводится уколами внутримышечно и внутривенно.
Внутримышечно
Самым распространенным и эффективным является лечение, с применением пенициллинов. Уколы ставятся не менее 5 раз в сутки, иногда могут назначить 10 инъекций.
Внутривенно
Внутривенно проводится дезинтаксиционное лечение 5 % раствором глюкозы, 200–400 мл раствора гемодеза, 2 г. по 200–400 мл аскорбиновой кислоты. При долгом заживлении назначают препараты, стимулирующие иммунитет. Лечение осуществляется метронидазолом 500 мг в сутки, либо через день.
Профилактика
Поскольку кератит заразен, главной профилактической мерой является, изолирование ребенка от больных людей. Гигиена также является главной частью в профилактике болезни.
- Побеспокойтесь о безопасности и предотвращении травмирования глаз.
- Оградите малыша от острых предметов (карандаши, ручки).
- Приучайте малыша чаще умывать лицо, следите, чтобы он не тер глаза грязными руками.
Оцените статью: 20 Пожалуйста оцените статью
Сейчас на статью оставлено число отзывов: 20 , средняя оценка: 4,20 из 5
Загрузка…
Источник
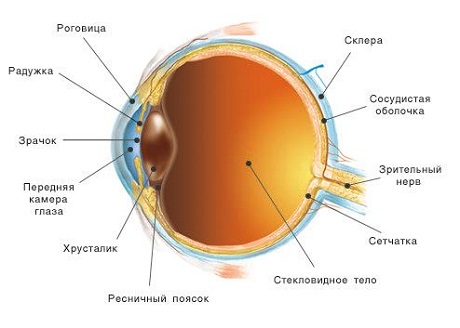
Роговица, в отличие от других частей глаза, мало защищена от внешней среды. Потому она часто травмируется. Есть много рекомендаций по избеганию травм глаза, но, тем не менее, каждый день много детей и взрослых подвергаются роговичному травматизму. В большинстве случаев травмы роговицы вызваны попаданием в глаз инородных тел, а также химическими и физическими факторами (в том числе – термические ожоги, химические, лучистой энергией). Инородные тела в глазу или дефекты роговицы врач может обнаружить легко при наружном осмотре или с использованием фокального освещения.
Чтобы определить глубину поражения, проводят биомикроскопию роговицы. Распространены такие травматические повреждения как инородные тела роговицы, эрозии роговицы, посттравматические кератиты, ожоги роговицы различной этиологии, непроникающие и проникающие ранения роговицы.
Инородные тела роговицы
Инородные тела могут быть расположены поверхностно и глубоко. Поверхностными считаются те, что находятся в эпителии или под ним, а если инородное тело расположено собственно в ткани роговицы, то это расположение считается глубоким.
Поверхностно расположенные инородные тела следует удалить, т.к. их долгое пребывание в глазу может стать причиной травматического кератита или гнойной язвы роговицы. Но, если инородное тело находится в средних или глубоких слоях роговицы, резкой реакции раздражения не наблюдается, поэтому извлекаются лишь те инородные тела, которые легко окисляются и вызывают образование воспалительного инфильтрата (медь, железо, свинец).
Те инородные тела, что находится в глубоких слоях роговицы, продвигаются со временем на поверхность, тогда их проще удалить. В глубине роговицы могут оставаться очень мелкие частички камня, стекла, пороха, других инертных веществ, они не вызывают видимой реакции, потому не всегда целесообразно их удалять.
Ранения роговицы
Виды ранений роговицы у детей:
- проникающие
- непроникающие.
Непроникающими считают те, при которых анатомические соотношения внутренних оболочек не изменяются. Проникающими – изливается влага передней камеры и в лучшем случае в рану вставляется радужка, в худшем выпадают хрусталик и внутренние оболочки. В случаях проникающих ранений роговицы может быть не только выпадение оболочек, но и попадание инородных тел внутрь глаза, что приводит к гнойным осложнениям – эндофтальмиту и панофтальмиту. Также при инородных телах, долго находящихся в глазу, могут возникнуть металлозы, при которых возникает нейроретинопатия из-за токсического воздействия окисей на оболочки.
Эрозии роговицы
Эрозии роговицы возникают как результат нарушения целостности эпителия роговицы после механических повреждений. Глаз может быть поврежден частичками растительной шелухи, кусочками металла, песчинками и проч., а также токсическими и химическими факторами. Эрозии могут стать результатом воспалительных, отечных и дегенеративных изменений роговицы.
Инородные тела в роговице
По оттенку ткани рядом с инородным телом в роговице можно судить о химическом составе металлических осколков. Ободок роговицы вокруг инородного тела приобретает ржаво-буроватый, если в глаз попало железо. Если инородное тело это медь, то оттенок нежный желтовато-зеленый. При аргирозе обнаруживают некрупные точки беловато-желтого или серо-коричневого оттенка, расположенные, как правило, в задних слоях роговицы.
После удаления металлического инородного тела может остаться буроватое кольцо, тогда его нужно тщательно удалить, так как раздражение глаза может продолжаться.
Ожоги роговицы
Ожоги глаз составляют 6,1—38,4% всех глазных повреждений, более 40% больных с ожогами становятся инвалидами (среди взрослых и детей). Если случилось значительное повреждение, в глазу развивается сложный многокомпонентный процесс, распространяющийся на роговицу, конъюнктиву, склеру, сосудистый тракт. Во многих случаях такое ожоговое повреждение приводит к тяжелым осложнениям и неблагоприятным исходам, даже если проводится активная патогенетическая терапия.
Классификация
Виды ожогов глаза:
- термические
- химические (кислотные и щелочные)
- лучистой энергией.
Кислотные ожоги роговицы у детей приводят к коагуляции ткани, в итоге образовавшийся струп в большей или меньшей мере препятствует проникновению кислоты в толщу ткани и внутрь глазного яблока. В отличие от кислотных, щелочные ожоги растворяют тканевый белок и вызывают колликвационный некроз, быстро проникают в глубину тканей и полость глаза, поражая его внутренние оболочки. Некоторые щелочи врачи могут обнаружить в передней камере глаза через 5-6 мин после их попадания в конъюнктивальную полость.
В последние годы часто случается сочетание термических и химических ожогов глаз, что случается в результате поражения из газового пистолета. Также могут быть сочетания химических ожогов с проникающими ранениями глазного яблока в результате выстрела из газового пистолета, заряженного дробью.
Эрозии роговицы
Эрозий роговицы множество. Общим для всех видов является роговичный синдром – это комплекс таких симптомов: слезоточение, светобоязнь, блефароспазм, перикорнеальная инъекция конъюнктивы. Осмотр роговицы показывает дефект эпителия. Его размеры можно определить, закапав в глаз 1% раствора флюоресцеина. Дефект, как правило, имеет овальные края, в его окружности эпителий отечный и с легкими помутнениями. Дефект роговицы затягивается эпителием довольно скоро, если рана не инфицируется.
Ожоги роговицы
Внешне кажется, что при одинаковой степени поражения более тяжелые – термические ожоги. Причина в том, что при этом виде ожогов поражение захватывает кроме глаза также окружающую кожу лица. Химические ожоги в большинстве своем локализированы, они касаются глазного яблока, которое сначала при той же степени ожога не вызывает опасений, и ошибка в оценке поражения становится видна на 2—3-й сутки, когда исправлять ее становится уже очень трудно.
Тяжесть ожога зависит от глубины поражения тканей и от его протяженности. Бывает 4 степени ожогов в зависимости от площади:
I степень – проявляется гиперемией и припухлостью век, гиперемией конъюнктивы, поверхностными помутнениями и эрозией эпителия роговицы;
II степень – на коже века образовываются пузыри, обнаруживают хемоз и поверхностные беловатые пленки конъюнктивы, эрозии и поверхностные помутнения роговицы, которая становится полупрозрачной;
III степень – некроз кожи век (темно-серый или грязно-желтый струп), некроз конъюнктивы, струп или грязно-серые пленки на ней, глубокое непрозрачное помутнение роговицы, ее инфильтрация и некроз («матовое стекло»);
IV степень – некроз или обугливание кожи и глубоко лежащих тканей век (мышцы, хрящ), некроз конъюнктивы и склеры, глубокое диффузное помутнение и сухость роговицы (фарфоровая роговица).
Ожоги I—II степени относятся к легким, ожоги III степени считаются средней тяжести, а IV степени — тяжелыми. Также к тяжелым относят некоторую часть ожогов III степени, когда поражено не более чем 1/3 века, 1/3 конъюнктивы и склеры, 1/3 роговицы и лимба.
Течение ожогового процесса делится на 2 стадии –острую и регенеративную. При острой стадии происходит денатурация белковых молекул, воспалительные и первично-некротические процессы, что далее переходят во вторичную дистрофию. На регенеративной стадии образовываются сосуды, происходит восстановление тканей и образование рубцов.
Ожоги несут опасность, поскольку в следствии может образовываться глаукома и бельма. Также при ожогах роговицы может развиться(травматическая) катаракта, токсические повреждения сетчатки и хориоидеи.
Эрозии роговицы
Лечение эрозии проводят на дому (возможно – с посещением больницы для проведения процедур). Болевой синдром уменьшают при помощи закапывания растворов поверхностных анестетиков (лидокаина, дикаина, оксибупрокаина).
Профилактику воспаления проводят с помощью местного применения 3-4 раза в день антибактериальных препаратов: раствора левомицетина 0,25% и раствора сульфацил-натрия 10—20%.
Чтобы стимулировать процессы восстановления, применяют:
- раствор эмоксипина 1% (капать в глаз 3-4 раза в день)
- мазь декспантенола 5%
- депротеинизированный гемодиализат из крови телят или дериват (закладывать 2-3 раза в день за нижнее веко).
Если вовремя не начать лечение или нерегулярно применять прописанные врачом препараты, может развиться посттравматический кератит, который перейдет в ползучую язву роговицы.
Инородные тела роговицы
Все расположенные на поверхности роговицы инородные тела нужно удалить ватным тампоном. Если инородное тело внедрилось в слой роговицы, его удаляют специалисты в поликлинике или больнице с помощью специального копья или кончика игры, а перед этим обезбаливают глаз 0,5% или 1% раствором дикаина или любым другим поверхностным анестетиком.
Инородные тела, которые попали в глубокие слоя роговицы, следует удалить послойным надрезом над местом залегания – ни в коем случаев не проводят операцию в домашних условиях. Для этого нужно обратиться к врачу. Если в слои роговицы внедрились кусочки магнита, то их удаляют другим магнитом.
После того, как инородное тело было удалено, назначается противоспалительная и репаративная терапия, о которых вы можете прочитать выше. Если есть необходимость, добавляется также субконъюнктивальное или парабульбарное введение антибиотиков широкого спектра действия. Эффективность доказали раствор гентамицина сульфата 4% и раствор линкомицина гидрохлорида 30%, который вводят 1-2 раза в сутки по 0,5—1 мл.
Ранения роговицы
В периоде до госпитализации оказание помощи должно заключаться в инсталляции антибактериальных капель (если таковые имеются), введении противостолбнячной сыворотки и наложении бинокулярной повязки с последующей доставкой больного в глазной стационар. Не следует удалять сгустки крови из полости конъюнктивы, потому что вместе с ними можно удалить и выпавшие в рану оболочки, чего не следует допускать.
В клинике проводится первичная хирургическая обработка раны при всех проникающих ранениях глаза. Если рана роговицы небольшая и линейной формы, края хорошо адаптированы, то ограничиваются консервативным лечением. Чтобы рана была более герметична, применяют контактные линзы. Первичное заживление с образованием тонкого нежного рубца может быть только при небольших ранах.
Если рана роговицы обширная, зияет или края плохо адаптированы, врачи накладывают сквозные и несквозные швы. Раны роговицы следует обработать при помощи микрохирургической техники и микроскопа.
Если ранение роговицы проникающее, с выпадением радужки, то выпавшую радужку следует оросить раствором антибиотика широкого спектра действия и вправить. Выпавшую радужку специалисты могут отсечь (отрезать) только если она размозжена или есть явные признаки гнойной инфекции. На сегодня часто применяется иридопластика. Потому в процессе обработки проникающей раны глаза можно накладывать швы на радужную оболочку.
При проникающих ранениях роговицы восстанавливают переднюю камеру чаще всего изотоническим раствором и воздухом. Но вопрос про их применение до сих пор находится в дискуссионном состоянии.
При проникающих ранениях глазного яблока всегда проводится интенсивная антибактериальная и противовоспалительная терапия. Место применяют антибактериальные препараты. Их закапывают 3-4 раза в день в конъюнктивальный мешок. Наиболее эффективны раствор левомицетина 0,25%, раствор тобрамицина 0,3% и раствор офлоксацина 0,3%.
В раннем послераневом периоде мазевые формы лекарств применять нельзя!
Каждый день вводят субконъюнктивально или парабульбарно раствор гентамицина 40 мг/мл, раствор линкомицина 30%, раствор нетромицина 25 мг/мл по 0,5—1,0 мл.
На протяжении 1-2 недель системно используются такие антибиотики:
1. пенициллины (ампициллин, оксациллин)
2. аминогликозиды (гентамицин)
3. цефалоспорины (цефатаксим, цефтриаксон которые вводят внутримышечно или внутривенно)
4. фторхинолоны (ципрофлоксацин).
Противовоспалительная терапия также подразумевает инстилляции в конъюнктивальный мешок растворов нестероидных противовоспалительных средств 3 раза в сутки: раствор диклофенак натрия 0,1%. Применяют глюкокортикостероиды: раствор дексаметазон 4 мг/мл.
Нестероидные противовоспалительные средства применяются системно: индометацин внутрь по 25 мг 3 раза в сутки после еды или ректально по 50—100 мг 2 раза в сутки. В начале лечения для более быстрого купирования (остановки распространения) воспалительного процесса применяют внутримышечно диклофенак натрия по 60 мг 1— 2 раза в сутки на протяжении 7—10 дней, затем препарат применяют внутрь или ректально.
Врачи могут назначить мидриатики для профилактики возникновения задних синехий. Их применяют местно – капают в глаз 2-3 раза в день. Актуален раствор атропина 1% и раствор тропикамид 0,5%.
Если выражены симптомы интоксикации, врачи рекомендуют на протяжении 1-3 суток вводить внутривенно капельно растворы гемодеза или глюкозы с аскорбиновой кислотой.
На протяжении 5-10 суток вводят по-очереди раствор хлорида кальция 10% по 10 мл и раствор гексаметилентетрамина 40% по 10 мл. Врачи могут назначить средства для улучшения регенерации тканей глаза: гель Солкосерил или Актовегин, мазь Корнерегель 5%, Солкосерил (раствор для инъекций).
Для рассасывания кровоизлияний и воспалительных экссудатов применяют раствор гистохрома 0,02%, раствор гемазы 5000 ЕД/мл, Вобэнзим по 3—5 таблеток 3 раза в сутки.
При проникающих ранениях лимбальной области может возникнуть такие осложнение как выпадение стекловидного тела, а также гемофтальм. Проникающие ранения роговицы могут усложниться эндофтальмитом, панофтальмитом, вторичной посттравматической глаукомой, травматическими катарактами, гемофтальмом с последующим формированием витреоретинальных шварт и отслойки сетчатки.
Ожоги роговицы
Течение ожогов очень зависит от того, как оказана первая помощь. Следует срочно промыть конъюнктивальную полость водой в большом количестве, вывернуть веки с целью тщательного удаления остатков инородных тел. Потом закладывают за веки любую антибактериальную мазь и смазывают ею поврежденную кожу, вводят противостолбнячную сыворотку, накладывают повязку и отправляют больного ребенка в глазной стационар.
В стационаре лечение больных с ожоговыми повреждениями роговицы у детей проводится так:
1 стадия – первичный некроз – удаляют повреждающий фактор, применяют протеолитические ферменты, назначают антибактериальную терапию.
2 стадия – острое воспаление – стимулируют метаболизм в тканях, восполняют дефицит питательных веществ, витаминов, улучшают микроциркуляцию. На этой стадии важно провести дезинтоксикационную терапию, применить ингибиторы протеаз, антиоксиданты, противоотечные средства, НПВС, десинсибилизирущие препараты. Проводят гипотензивную терапию, если есть тенденция к нарушению регуляции внутриглазного давления.
3 стадия – выраженные трофические расстройства и последующая васкуляризация. После восстановления сосудистой сети уже нет необходимости в применении активных вазодилататоров. Продолжают проводить антигипоксическую, десенсибилизируюую терапию, мероприятия по эпителизации роговицы.
Когда эпителиализация закончилась, применяют в рамках комплексной терапии глюкокортикостероиды для снижения воспалительной реакции и предотвращения избыточной васкуляризации роговицы.
4 стадия – рубцевания и поздние осложнения – если при ожоге нет осложнений, проводится рассасывающая терапия, десенсибилизация организма. Местно применяют глюкокортикостероиды, контролируя состояние эпителия роговицы.
Лечение ожоговых повреждений роговицы у детей начинается с удаления химического агента, который привел к ожогу, с поверхности тканей глазного яблока и его придатков. Это мероприятие занимает 3-5 суток.
Противовоспалительная терапия заключается в применении нестероидных противовоспалительных средств. Их капают 3 раза в сутки в конъюнктивальный мешок. Препаратом выбора является раствор диклофенак натрия 0,1%.
НПВС в некоторых случаях применяют системно: внутрь принимают индометацин по 25 мг после еды 3 раза в день или ректальным способом 2 раза в день по 50-100 мг.
Антибактериальные препараты капают 3-4 раза в день в глаз, к примеру, растворы левомицетина 0,25% или тобрамицина 0,3%. Каждый день на протяжении 1-2 недель вводят раствор гентамицина 40 мг/мл, раствор линкомицина 30%, раствор нетромицина 25 мг/мл по 0,5—1,0 мл.
На протяжении 1-2 недель системно применяются такие антибиотики: пенициллины, оксациллин, аминогликозиды, цефалоспорины. Бактерицидное действие оказывают фторхинолоны, к примеру, ципрофлоксацин.
Мидриатики применяются с профилактической целью против задних синехий. Их капают от 2 до 3 раз в день. Репаративные процессы стимулируют при помощи раствора эмоксипина 1%, мази декспантенола 5%, депротеинизированного гемодиализата из крови телят.
Чтобы улучшить проницаемость гемато-офтальмического барьера, рекомендуется на протяжении 5-10 дней чередовать внутривенное введение раствора хлорида кальция 10% по 10 мл и раствора гексаметилентетрамина 40% по 10 мл.
Также рекомендуется системное использовании витаминов групп В и С в дозах, соответствующих возрасту ребенка.
Лечение осложнений ожогов глазного яблока
При ожоге глазного яблока часто возникает такое осложнение как глаукома. Риск есть, если ожог глубокий. Проводят в таких случаях гипотензивную терапию. В конъюнктивальную полость следует закапывать 2 раза в сутки раствор тимолол 0,5%. Утром натощак через день или 1 раз в 3 дня принимают ацетазоламид по 0,25 мг.
После эпителизации дефектов эпителия роговицы может быть обильная васкуляризация и грубое рубцевание, которое предотвращают инстилляциями глюкокортикостероидов (2-3 раза в день дексаметазон 0,1%).
Реконструктивная хирургия при ожогах глазного яблока
Как осложнение тяжелых ожогов могут появиться рубцовые изменения век, что приводят к вывороту и завороту век, зиянию глазной щели, трихиазу, формированию симблефарона и пр. Хирургическое устранение осложнений ожогов глаз возможно в разные сроки. На протяжении первых суток проводится неотложная кератопластика. На протяжении всего ожогового процесса проводится ранняя лечебная кератопластика. В это же время проводится ранняя тектоническая послойная, сквозная и послойно-сквозная кератопластика. Спустя 10-12 месяцев или позже снова проводится кератопластика. Иногда может понадобиться кератопротезирование.
Спустя 3-6 месяцев после стихания воспалительного процесса делают удаление катаракты с одномоментной кератопластикой и имплантацией интраокулярной линзы. На таких же сроках производят и реконструктивные операции по формированию конъюнктивальной полости при анкило- и симблефароне.
Антиглаукоматозные операции проводят в разные сроки при вторичной послеожоговой глаукоме. Если провести эту операцию в ранние сроки, может быть быстро зарастание нового пути оттока внутриглазной жидкости, в то время как позднее ее проведение может привести к гибели глаза.
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.
Источник