Изменения диска зрительного нерва при врожденной глаукоме
Экскавация диска зрительного нерва – это углубление различной формы и размеров в его центре. Для глаукомы характерна прогрессирующая невропатия зрительного нерва. Обязательно следует учитывать множество факторов риска для пациента — внутриглазное давление, толщину центральной роговицы и изменения поля зрения. Исследованиями было доказано, что наиболее распространенной первичной точкой прогрессирования от глазной гипертензии к первичной открытоугольной глаукоме были изменения зрительного нерва.
Нормальный диск зрительного нерва
Головка (диск) зрительного нерва – это область нерва, которая клинически видна при осмотре у офтальмолога. Более миллиона нервных волокон проходят через чешуйчатую перепонку и соединяются через зрительный нерв, направляясь к головному мозгу. Диск зрительного нерва обычно имеет вертикальную овальную форму, хотя возможны значительные изменения данных параметров. Косой выход зрительного нерва из глаза может дать наклон оптической головки. Наклонные оптические диски чаще встречаются в миопических глазах и их труднее интерпретировать, с более широким наклонным ободом в одном секторе и более узким четко очерченным ободком в противоположном секторе.
Средний оптический диск имеет диаметр вертикальной части приблизительно 1,88 мм, диаметр горизонтальной составляет 1,77 мм. Диаметр оптического диска хотя в значительной степени не зависит от рефракционных ошибок при низких и умеренных рефракционных ошибках (от -5,00DS до + 5,00DS), он обычно больше у миопов (больше -8,00DS) и меньше у гиперметропического глаза (более + 5,00DS).

Диск зрительного нерва в норме
Склеральное кольцо представляет собой край головки зрительного нерва. Плотно прилежащие друг к другу нервы сетчатки в этом кольце называются нейроретинальным ободком. Ткань ободочной нервной оболочки розоватого цвета и является хорошим признаком сосудистой перфузии.
Оптическая чаша представляет собой центральную область головки зрительного нерва, где аксоны отсутствуют. Эта область, как правило, довольно круглая или горизонтально овальная в здоровых глазах, где горизонтальный диаметр примерно на 8% больше, чем вертикальный диаметр. Глубина оптического стаканчика имеет тенденцию увеличиваться с увеличением размера оптического стаканчика. Обычно нижний нейроретинальный ободок толще верхнего ободка, который толще носового ободка, который, в свою очередь, толще височного обода. Эта типичная конфигурация является правилом в офтальмологии – толщина нижней части нейроретинального ободка обычно самая большая.
Как оценивают диск зрительного нерва
Эту оценку доктор проводит с помощью бинокулярной непрямой офтальмоскопии с использованием конденсирующей линзы. Данные линзы позволяют получить увеличенное стереоскопическое изображение, необходимое для обнаружения незначительных изменений в морфологии диска зрительного нерва. Дилатация обеспечивает оптимальные условия обзора для оценки зрительного нерва.

Проведение офтальмоскопии
Размер диска имеет значение
Степень экскавации головки при глаукоме связана с размером оптического диска в нормальных глазах. Большую оптическую чашу в большом оптическом диске иногда можно принять за глаукомную, а маленькую или умеренную чашку в очень маленьком глаукоматозном оптическом диске можно считать нормальной. Поэтому измерение размера головки зрительного нерва является неотъемлемой частью оценки глаукомы. Для этого окулист использует щелевую лампу или методы визуализации, такие как оптическая когерентная томография (ОКТ). Оценка диаметра оптического диска отличается в зависимости от используемой методики.
Чаще всего используется метод с щелевой лампой и конденсирующей линзой, выполняемый с помощью щелевого луча. Как только щелевой луч сфокусирован на центре оптической головки, луч можно сузить, увеличить освещенность и отрегулировать луч света вертикально, пока он не упадет к белому краю кольца Эльшнига. Значение может быть считано с сетки в миллиметрах. Ориентация луча может быть повернута, чтобы отрегулировать наклон оптических дисков или измерить горизонтальную ширину. Затем это значение можно отрегулировать в зависимости от конденсирующей линзы, используемой для расчета фактической высоты головки, с использованием следующих коэффициентов увеличения.
Рекомендации Европейского общества глаукомы предлагают следующую классификацию для размера диска:
- Маленький: < 1,45 мм;
- Средний: 1,45-1,9 мм;
- Большой: > 1,9 мм.
Видео: Экскавация диска зрительного нерва
Соотношение чашки и диска
Отношение чашки к диску (ЧД) введено как способ стандартизации оценки оптической головки. Соотношение определяется генетически и широко используется как в общественной, так и в больничной практике, как способ описания внешнего вида оптического диска. Однако эта мера не учитывает размер оптической головки и потерю фокусного края.
Сосредоточение на ширине центральной чашки только по вертикальной оси может привести к тому, что доктор может упустить очаговое истончение в другом месте. Показано, что только отношение ЧД имеет низкую чувствительность и специфичность при обнаружении глаукомы.
Шкала вероятности повреждения диска Спета
Разработана в 2002 году для оценки повреждения глаукоматозного диска, включает влияние размера головки и ширины фокального обода. Какие шаги делают медики:
- Измеряют размер диска и исправляют значение для используемого объектива.
- Измеряют ширину самой тонкой части обода.
- Рассчитывают соотношение обода и диска: если ободок отсутствует в самой тонкой части, значение = 0; если обод максимально толстый (без чашки), значение = 0,5. Степень отсутствия обода измеряется в градусах.
Затем можно применить шкалу оценки Спета. Данная шкала очень сильно коррелирует со степенью потери поля зрения.
Экскавация диска при глаукоме
Увеличение оптической чаши
Глаукома характеризуется прогрессирующим истончением нейроретинального края. Поскольку нервные волокна сетчатки теряются из-за глаукомы, зрительная чаша увеличивается. Оптический диск обычно имеет вертикальный овальный размер, но сама чаша обычно имеет горизонтальный овальный размер. Вертикальное удлинение зрительной чаши может быть общей чертой глаукоматозного диска, так как сужение больше в верхних и нижних полюсах. В качестве объяснения этого изменения была предложена структурная изменчивость чешуйчатой пластинки на вертикальных полюсах. Изменения в нейроретинальном ободке могут быть как очаговыми, так и диффузными.
Диффузная потеря может привести к генерализованному увеличению чашки, в то время как локализованная потеря может привести к появлению небольших надрезов в нейроретинальном ободке, чаще всего инферотемпоральной области.

«Надрезы» в нейроретинальном ободке, кровеносные сосуды как бы прерываются
Кровоизлияние в диск
Является важным предупреждающим признаком глаукомного повреждения зрительного нерва и часто связано с прогрессирующим изменением головки зрительного нерва и поля зрения. Распространенность кровоизлияний на дисках в нормальной популяции оценивается менее чем в 0,2%. Распространенность значительно выше (от 2,2% до 4,1%) у людей с глаукомой. Хотя кровоизлияния в головку зрительного нерва наблюдаются при первичной открытоугольной глаукоме, они чаще наблюдаются при глаукоме нормального напряжения. Кровоизлияния диска обычно имеют форму осколков или пламени и расположены в предламинарной области головки зрительного нерва в поверхностном слое нервного волокна сетчатки. Они также могут быть найдены в более глубоких частях поля и в чашке
Кровоизлияния в зрительный диск должны рассматриваться в контексте других клинических результатов, так как они также могут быть связаны с другими глазными и системными причинами, а не только с глаукомой:
- Кровоизлияния в головку могут быть связаны с отслойкой заднего стекловидного тела, волокнами зрительного диска, неглаукоматозными оптическими невропатиями и сосудистыми окклюзионными заболеваниями сетчатки.
- Системные нарушения, связанные с кровоизлиянием в зрительный нерв, включают диабет, системную гипертензию, системную красную волчанку и лейкоз.
- Экскавация диска может быть связана с использованием антикоагулянтов.
Следует соблюдать осторожность при рассмотрении кровоизлияния в диск как риска прогрессирования глаукомы в присутствии любого из этих других глазных или системных состояний.
Кровоизлияния, связанные с глаукомой, часто наблюдаются в нижневисочном секторе диска зрительного нерва. Это местоположение коррелирует с распределением ранних периметрических дефектов, которые чаще всего встречаются в верхней области, хотя кровоизлияния могут происходить в любом месте головки. Высокое внутриглазное давление может играть роль в патогенезе кровоизлияния в диск, учитывая распространенность в случаях нормального напряжения. Эти локальные сосудистые кризы также могут быть связаны с ишемическими событиями.

Кровоизлияние в зрительный диск
Исследования показали, что у большинства пациентов с гипертонической болезнью глаза с кровоизлиянием в зрительный диск глаукома не развивалась в течение периода исследования. Тем не менее, кровоизлияние в зрительный диск у пациентов с глазной гипертензией приводит к более высокому риску развития экскавации диска, как и пожилой возраст, более тонкая роговица, более высокое стандартное отклонение по схеме при автоматической периметрии и большее вертикальное отношение чашки к диску. Поэтому при принятии решения о том, следует ли начинать лечение у пациента с глазной гипертензией, учитывают кровоизлияние в зрительный диск.
Поскольку кровоизлияния в зрительный диск могут быть сильным прогностическим фактором для развития экскавации зрительного нерва, доктора внимательно следят за пациентами с данной патологией. Фотографирование оптического диска может быть чрезвычайно полезным в этих обстоятельствах. Оно даже более эффективно выявляет кровоизлияния в оптическом диске, чем клиническое обследование.
Кровеносные сосуды
Ряд изменений в сосудах внутри или вокруг диска зрительного нерва может произойти из-за глаукомы:
- Обнажение обходного сосуда возможно, когда между небольшими ветвями центральных сосудов сетчатки и краем чашки развиваются участки бледности. Хотя этот признак может присутствовать в неглаукоматозных глазах, особенно в больших оптических дисках с более крупными чашками, он чаще наблюдается при глаукоме.
- Хотя это и не характерно для глаукомы, при ней обычно наблюдается назализация центральных сосудов сетчатки.
- Изменения калибра сосудов можно наблюдать при глаукоме, особенно в областях, где произошла наиболее значительная потеря нервного края сетчатки.
Видео: Оценка ДЗН, норма и изменения при глаукоме
Слой нервного волокна сетчатки
Дефекты слоя нервных волокон сетчатки при глаукоме представляют собой радиальное расширение волокон зрительных нервов от их точки входа в диск зрительного нерва. Эти непрозрачные бороздки образуют дугообразные пучки нервных волокон, где могут происходить изменения при глаукоме. Ранее обнаружение изменений слоя нервных волокон предотвращают потери глаукоматозного поля и полезны для прогнозирования прогресса.
Перипапиллярная атрофия
Эту атрофию, окружающую диск, можно разделить на внутренний полумесяц или альфа-зону и внешний полумесяц или бета-зону. Атрофия альфа-зоны чаще встречается в нормальных глазах и располагается на наружной поверхности бета-зоны, если она присутствует. Внутренняя бета-зона представляет собой потерю пигментного эпителия сетчатки и встречается редко в неглаукомных глазах. Зональная атрофия чаще встречается в нормальных глазах и располагается на наружной поверхности бета-зоны, если таковая имеется. Перипапиллярная атрофия часто считается менее важной для выявления глаукомы, так как вначале часто отмечаются другие изменения поля.
Заключение
Экскавация диска зрительного нерва является наиболее важным аспектом диагностики глаукомы. Использование специальных обследований, расширенной оценки и максимально эффективных методов визуализации позволят обнаружить ранние изменения. Таким образом врач может поставить правильный диагноз и назначить хорошее лечение для пациентов с глаукомой.
Читайте также: Виды обследований для диагностики глаукомы
Источник
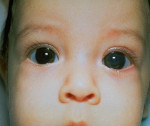
Врожденная глаукома – чаще наследственное заболевание, сопровождающееся постепенным увеличением внутриглазного давления и обусловленными этим сопутствующими зрительными нарушениями. К основным симптомам данной патологии относят увеличение размеров глаз (у грудных детей), болезненность, которая приводит к беспокойству и плаксивости ребенка, светобоязнь, миопию или астигматизм. Диагностика врожденной глаукомы производится на основании данных офтальмологического осмотра, изучения наследственного анамнеза пациента и течения беременности, генетических исследований. Лечение только хирургическое, причем оно должно быть выполнено как можно ранее до развития необратимых вторичных нарушений в органе зрения.
Общие сведения
Врожденная глаукома – генетическое, реже — приобретенное внутриутробно заболевание, которое характеризуется недоразвитием угла передней камеры глаза и трабекулярной сети, что в конечном итоге приводит к повышению внутриглазного давления. Это состояние считается в офтальмологии относительно редким и встречается примерно в одном случае на 10000 родов. Некоторые исследователи полагают, что данная статистика не совсем корректно отражает действительность, ведь некоторые формы врожденной глаукомы могут не проявлять себя вплоть до подросткового возраста. Несмотря на то, что патология наследуется по аутосомно-рецессивному механизму, среди больных несколько превалируют мальчики – половое распределение составляет примерно 3:2. По возрасту развития основных симптомов, а также наличию или отсутствию генетических дефектов выделяют несколько клинических форм этого заболевания. Важность своевременного обнаружения врожденной глаукомы обусловлена тем, что без проведенного лечения ребенок может ослепнуть через 4-5 лет после развития первых проявлений патологии.
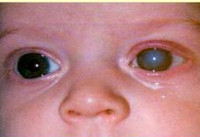
Врожденная глаукома
Причины врожденной глаукомы
Подавляющее большинство случаев врожденной глаукомы (не менее 80%) сопровождаются мутацией гена CYP1B1, который локализован на 2-й хромосоме. Он кодирует белок цитохром Р4501В1, функции которого на сегодняшний момент изучены недостаточно. Предполагается, что данный протеин каким-то образом участвует в синтезе и разрушении сигнальных молекул, которые принимают участие в формирование трабекулярной сети передней камеры глаза. Дефекты структуры цитохрома Р4501В1 приводят к тому, что метаболизм вышеуказанных соединений становится аномальным, что и способствует нарушению формирования глаза и развитию врожденной глаукомы. Сейчас известно более полусотни разновидностей мутаций гена CYP1B1, достоверно связанных с развитием этого заболевания, однако выявить взаимосвязь между конкретными дефектами гена и определенными клиническими формами пока не удалось.
Помимо этого, имеются указания на роль в развитии врожденной глаукомы другого гена – MYOC, расположенного на 1-й хромосоме. Продукт его экспрессии, протеин под названием миоциллин, широко представлен в глазных тканях и тоже участвует в формировании и функционировании трабекулярной сети глаза. Ранее было известно, что мутации этого гена являются причиной открытоугольной ювенильной глаукомы, однако при одновременном повреждении MYOC и CYP1B1 развивается врожденная разновидность этой патологии. Некоторые исследователи в области генетики полагают, что обнаружение мутации гена миоциллина на фоне дефекта CYP1B1 не играет особой клинической роли в развитии врожденной глаукомы и является просто совпадением. Мутации этих обоих генов наследуются по аутосомно-рецессивному механизму.
Кроме наследственных форм данной патологии примерно в 20% случаев диагностируется врожденная глаукома при отсутствии, как случаев заболевания, так и патологических генов у родителей. В таком случае причиной развития глазных нарушений могут выступать либо спонтанные мутации, либо же повреждение тканей глаза во внутриутробном периоде. Последнее может быть обусловлено заражением матери во время беременности некоторыми инфекциями (например, токсоплазмозом, краснухой), внутриутробными травмами плода, ретинобластомой, воздействием тератогенных факторов. Так как в такой ситуации не имеется генетического дефекта, такая патология носит название вторичной врожденной глаукомы. Кроме того, подобные нарушения органа зрения могут иметь место при некоторых других врожденных заболеваниях (синдром Марфана, ангидроз и другие).
Какой бы ни была причина врожденной глаукомы, механизм развития нарушений при этом состоянии практически одинаков. Из-за недоразвития угла передней камеры глаза и трабекулярной сети водянистая влага не может нормально покидать полость, происходит ее накопление, что сопровождается постепенным повышением внутриглазного давления. Особенностью врожденной глаукомы является тот факт, что ткани склеры и роговицы у детей обладают большей эластичностью, нежели у взрослых, поэтому при накоплении влаги происходит увеличение размеров глазного яблока (чаще всего двух сразу, очень редко только одного). Это несколько снижает внутриглазное давление, однако со временем и этот механизм становится недостаточным. Происходит уплощение хрусталика и роговицы, на последней могут появиться микроразрывы, ведущие к помутнению; повреждается диск зрительного нерва, истончается сетчатка. В конечном итоге может произойти ее отслоение – помутнение роговицы и отслойка сетчатой оболочки глаза являются ведущими причинами слепоты при врожденной глаукоме.
Классификация врожденной глаукомы
В клинической практике врожденную глаукому в первую очередь разделяют на три разновидности – первичную, вторичную и сочетанную. Первичная обусловлена генетическими нарушениями, наследуется по аутосомно-рецессивному механизму и составляет около 80% от всех случаев заболевания. Причина вторичной врожденной глаукомы заключается во внутриутробном нарушении формирования органов зрения различной негенетической природы. Сочетанная разновидность, как следует из названия, сопровождается наличием врожденной глаукомы на фоне иных наследственных заболеваний и состояний. Первичная форма, обусловленная генетическими дефектами, в свою очередь подразделяется на три клинические формы:
- Ранняя врожденная глаукома – при этой форме признаки заболевания выявляются при рождении, или они проявляются в первые три года жизни ребенка.
- Инфантильная врожденная глаукома – развивается в возрасте 3-10 лет, ее клиническое течение уже мало похоже на ранний тип и приближается к таковому у взрослых людей при других формах глаукомы.
- Ювенильная врожденная глаукома – первые проявления этой формы заболевания регистрируются чаще всего в подростковом возрасте, симптоматика очень схожа с инфантильным типом патологии.
Такой значительный разлет в возрасте развития врожденной глаукомы напрямую связан со степенью недоразвития трабекулярной сети глаза. Чем более выражены нарушения в этих структурах, тем ранее начинается накопление водянистой влаги с повышением внутриглазного давления. Если же недоразвитие угла передней камеры глаза не достигает значительных величин, то в первые годы жизни ребенка отток происходит вполне нормально, и нарушения развиваются намного позже. Попытки связать определенные клинические формы врожденной глаукомы с конкретными типами мутаций гена CYP1B1 на сегодняшний день не увенчались успехом, и механизмы развития того или иного типа заболевания до сих пор неизвестны.
Симптомы врожденной глаукомы
Наиболее своеобразными проявлениями характеризуется ранняя форма первичной врожденной глаукомы, что обусловлено анатомическими особенностями строения глаза у ребенка в возрасте до 3-х лет. В очень редких случаях глаукомные изменения можно заметить уже при рождении, чаще всего в первые 2-3 месяца жизни заболевание ничем себя не проявляет. Затем ребенок становится беспокойным, плохо спит, очень часто капризничает – это обусловлено неприятными и болезненными ощущениями, с которых дебютирует врожденная глаукома. Через несколько недель или месяцев начинается медленное увеличение размеров глазных яблок (реже — одного). Повышение внутриглазного давления и эластичность тканей склеры могут привести к значительному увеличению глаз, что внешне создает ложное впечатление красивого «большеглазого» ребенка. Затем к этим симптомам присоединяется отек, светобоязнь, слезотечение, иногда возникает помутнение роговицы.
Инфантильная и ювенильная формы врожденной глаукомы во многом очень схожи, различается только возраст развития первых проявлений заболевания. Увеличения размеров глазных яблок при этом, как правило, не происходит, патология начинается с ощущения дискомфорта и болезненности в глазах, головных болей. Ребенок может жаловаться на ухудшение зрения (появление ярких ореолов вокруг источников света, «мошки» перед глазами). Эти типы врожденной глаукомы часто сопровождаются другими нарушениями зрительного аппарата – косоглазием, астигматизмом, миопией. Со временем происходит сужение поля зрения (теряется возможность видеть предметы боковым зрением), нарушение темновой адаптации. Светобоязнь, отек и инъецирование сосудов склеры, характерные для ранней формы заболевания, при этих формах чаще всего не наблюдаются. При отсутствии лечения любая разновидность врожденной глаукомы со временем приводит к слепоте по причине отслойки сетчатки или атрофии зрительного нерва.
Диагностика врожденной глаукомы
Выявление врожденной глаукомы производится врачом-офтальмологом на основании данных осмотра, офтальмологических исследований (тонометрии, гониоскопии, кератометрии, биомикроскопии, офтальмоскопии, УЗ-биометрии). Также немаловажную роль в диагностике этого состояния играют генетические исследования, изучение наследственного анамнеза и течения беременности. При осмотре обнаруживаются увеличенные (при ранней форме) или нормальные размеры глаз, может также наблюдаться отек окружающих глазное яблоко тканей. Горизонтальный диаметр роговицы увеличен, на ней возможны микроразрывы и помутнение, склера истончена и имеет голубоватый оттенок, поражается при врожденной глаукоме и радужная оболочка – в ней возникают атрофические процессы, зрачок вяло реагирует на световые раздражители. Передняя камера глаза углублена (в 1,5-2 раза больше возрастной нормы).
На глазном дне длительное время не возникает никаких патологических изменений, так как за счет увеличения размеров глазного яблока внутриглазное давление поначалу не достигает значительных величин. Но затем довольно быстро развивается экскавация диска зрительного нерва, однако при снижении давления выраженность этого явления также уменьшается. По причине увеличения размеров глаз при врожденной глаукоме происходит истончение сетчатки, что при отсутствии лечения может привести к ее разрыву и регматогенной отслойке. Часто на фоне таких изменений обнаруживается миопия. Тонометрия показывает некоторое увеличение внутриглазного давления, однако этот показатель следует сопоставлять с передне-задним размером глаза, так как растяжение склеры сглаживает показатели ВГД.
Изучение наследственного анамнеза может выявить аналогичные изменения у родственников больного, при этом нередко удается определить аутосомно-рецессивный тип наследования – это свидетельствует в пользу первичной врожденной глаукомы. Наличие в ходе беременности инфекционных заболеваний матери, травм, воздействия тератогенных факторов указывает на возможность развития вторичной формы заболевания. Генетическая диагностика осуществляется посредством прямого секвенирования последовательности гена CYP1B1, что позволяет выявить его мутации. Таким образом, однозначно доказать наличие первичной врожденной глаукомы может только врач-генетик. Кроме того, при наличии такого состояния у одного из родителей или их родственников можно производить поиск патологической формы гена до зачатия или пренатальную диагностику путем амниоцентеза или других методик.
Лечение и прогноз врожденной глаукомы
Лечение врожденной глаукомы только хирургическое, возможно применение современных лазерных технологий. Консервативная терапия с использованием традиционных средств (капли пилокарпин, клонидин, эпинефрин, дорзоламид) является вспомогательной и может использоваться некоторое время в ходе ожидания операции. Хирургическое вмешательство сводится к формированию пути оттока водянистой влаги, что снижает внутриглазное давление и устраняет врожденную глаукому. Метод и схема проведения операции избирается в каждом конкретном случае строго индивидуально. В зависимости от клинической картины и особенностей строения глазного яблока могут выполняться гониотомия, синустрабекулэктомия, дренажные операции, лазерная циклофотокоагуляция или циклокриокоагуляция.
Прогноз врожденной глаукомы при своевременной диагностике и проведении операции чаще всего благоприятный, если же лечение произведено с опозданием, возможны различные по выраженности нарушения зрения. После устранения глаукомы необходимо не менее трех месяцев диспансерного наблюдения у офтальмолога.
Источник


