Глаукома и артифакия что это
Артифакичным называется глаз, в котором установлена интраокулярная линза (ИОЛ). Зачастую подобные операции проводятся при катаракте. Нередко имплантация ИОЛ является единственной возможностью вернуть человеку зрение при тяжелых офтальмопатологиях. Узнаем, как проходит процедура, есть ли к ней противопоказания и какими бывают осложнения.
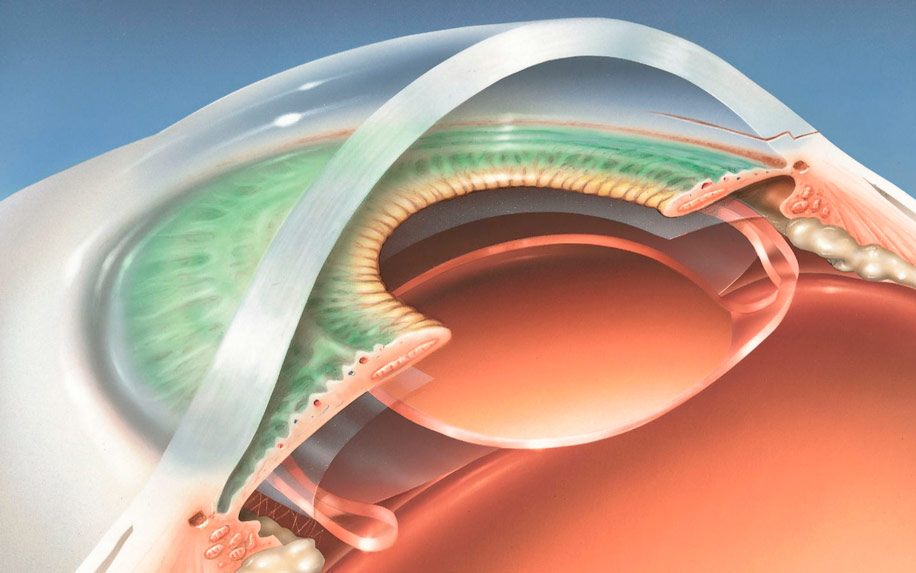
Артифакия глаза — что это и как лечить?
Собственно, артифакия — это не болезнь, а результат лечения какого-либо офтальмологического заболевания, в ходе которого в глаз вместо удаленного хрусталика устанавливается специальная искусственная линза. Она называется интраокулярной — ИОЛ. Также иногда артифакией именуют сам процесс имплантации ИОЛ в глазное яблоко. Подобные операции сегодня проводятся с применением лазерных и ультразвуковых технологий, они полностью безопасны и редко сопровождаются осложнениями. В некоторых случаях удаление хрусталика и его замена на ИОЛ становятся настоящим спасением для пациента, который утратил зрительные функции.
Показания к операции
Есть три основных причины, которые приводят к назначению подобной процедуры:
- аномальное состояние глаза — отсутствие прозрачного тела или дефекты в нем;
- хрусталик уже удален в ходе операции;
- травма глазного яблока с повреждением или полным выпадением хрусталика.
Это общие причины. В большинстве случаев к замене прозрачного тела приводят катаракта и афакия. Разберем эти патологии подробнее.

Афакия глаза — что это и как лечить?
Афакия — это отсутствие хрусталика. Данное патологические состояние может быть врожденным, что бывает крайне редко, и приобретенным, вызванным механической травмой глаза или операцией. Другие разновидности этой патологии — односторонняя и двусторонняя. Афакия левого или правого глаза проявляется одинаково. При поражении только одного глазного яблока нарушается бинокулярное зрение. Также афакия сопровождается:
- быстрым падением остроты зрения;
- проблемами при фокусировке;
- невозможностью получения однородного изображения.
При обследовании наблюдаются такие признаки, как легкое дрожание радужной оболочки и помутнение зрачка. Восстанавливается зрение при афакии путем установки в капсулу хрусталика интраокулярной линзы.
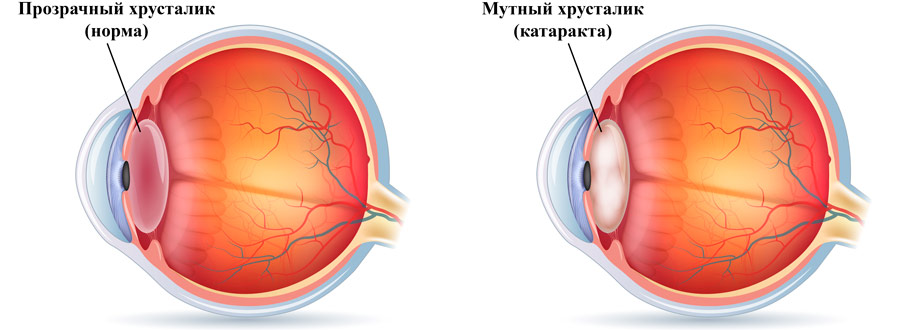
Что такое катаракта?
Катаракта — это помутнение хрусталика. Данное заболевание развивается преимущественно в пожилом возрасте и способно привести к полной потере зрения. На начальных стадиях патология лечится с помощью лекарств. Однако они помогают лишь приостановить помутнение и устранить некоторые симптомы катаракты.
К ним относятся:
- снижение остроты зрения;
- диплопия;
- блики при недостаточном освещении;
- ухудшение сумеречного зрения;
- повышенная светочувствительность;
- нарушение цветоощущения;
- «мушки» перед глазами;
- белые и серые пятна вокруг зрачка;
- невозможность подобрать средства коррекции при дефектах рефракции.
Полностью вылечить катаракту можно только хирургическим путем, то есть посредством удаления помутневшего хрусталика с последующей его заменой на ИОЛ.
Как проходит замена хрусталика?
Проводится операция в амбулаторных условиях. Пациенту закапывают в глаз обезболивающий препарат, после чего начинается процедура по удалению хрусталика. Сегодня применяются два способа лечения катаракты:
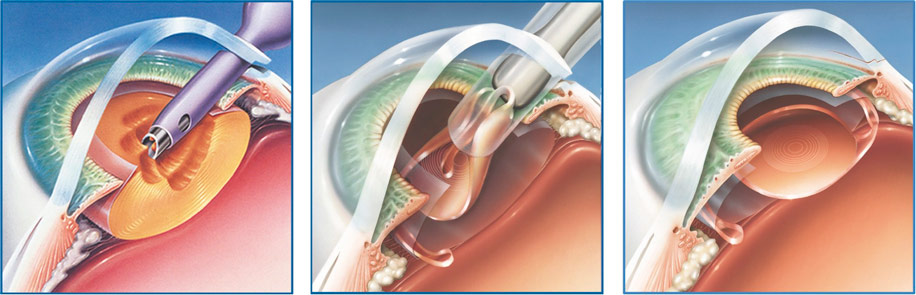
1. Ультразвуковая факоэмульсификация. В ходе этой операции в камеру глазного яблока после выполнения небольшого разреза на его поверхности вводится факоэмульсификатор. С его помощью разрушается содержимое прозрачного тела. Воздействие на хрусталик оказывается ультразвуком. После этого полученная эмульсия выводится из глаза через специальный насос. Задняя часть капсулы хрусталика оставляется на месте. Она становится барьером между стекловидным телом и радужкой. Далее врач полирует капсулу изнутри, удаляя оставшиеся ткани, и вживляет в нее ИОЛ в свернутом виде. Внутри она расправляется и занимает правильное положение. Накладывать швы после операции не нужно. Поврежденные ткани заживают быстро.
2. Фемтолазерная факоэмульсификация. Эта операция проводится по точно такому же алгоритму, что и предыдущая процедура, но вместо ультразвука используется лазер, которым хрусталик превращают в однородную эмульсию.
Противопоказания к операции
Процедура по вживлению ИОЛ не проводится в следующих случаях:
- развитие воспалительного процесса в глазу;
- маленький размер передней камеры глазного яблока;
- отслойка сетчатки;
- небольшой диаметр глаза, как при прогрессирующей дальнозоркости;
- перенесенный в последние полгода инсульт или инфаркт.
Некоторые противопоказания являются относительными, другие — абсолютными. Перед операцией пациент проходит детальное обследование.
Какие виды ИОЛ бывают?
Существует три основных типа линз — переднекамерные, зрачковые и заднекамерные. Первые устанавливаются во фронтальной части глазного яблока. Впоследствии возможен контакт ИОЛ с роговицей и радужной оболочкой. Из-за этого в углу передней камеры образуются синехии — спайки. В связи с этим переднекамерные линзы применяются редко.
Зрачковые встраиваются в зрачок по принципу клипс. ИОЛ удерживается в камере с помощью специальных элементов, передних и задних опор. Линза может сместиться при незначительной травме глаза.

Сегодня применяется в основном последний тип ИОЛ. Заднекамерная линза вставляется в сумку хрусталика после его удаления и полностью выполняет функции прозрачного тела, обеспечивая высокое качество зрения. Кроме того, после имплантации таких линз снижается риск развития осложнений. ИОЛ контактирует только со стенками капсулы хрусталика, которая не имеет нервов и сосудов. В связи с этим при артифакии не возникает воспалений в глазу.
Изготавливаются линзы из жестких и мягких материалов. ИОЛ из гидрогеля практически не отличаются от обычной контактной оптики для повседневного использования.
В зависимости от типа патологии, состояния роговицы, финансовых возможностей пациента применяются следующие виды линз:
- Сферические и асферические. Вторые являются более актуальными, так как они обеспечивают максимально контрастное изображение и широкое поле зрения. Кроме того, в асферических линзах не беспокоят блики.
- Монофокальные и мультифокальные. Первые не полностью имитируют хрусталик. Вторые гарантируют нормальную фокусировку на разных дистанциях, так как они имеют несколько оптических зон. Мультифокальные ИОЛ исправляют пресбиопию — «возрастную дальнозоркость». Также выпускают торические линзы для коррекции астигматизма.
- ИОЛ с защитными функциями. Такие «искусственные хрусталики» самые дорогие. Зато они защищают глаза от ультрафиолета. Линзы этого типа обычно желтые или синие. На цветовосприятии это никак не отражается.
Артифакия правого и левого глаза
ИОЛ могут быть установлены и в оба глазных яблока. Такое бывает при двусторонней афакии, катаракте на обеих глазах, сильной степени близорукости или дальнозоркости, которые лечатся хирургическим путем. Операция проводится сначала на одном глазу. Второй оперируется только через несколько месяцев, то есть после полного восстановления пациента. Замена хрусталика выполняется малоинвазивными методами, что обеспечивает быстрое заживление тканей. В некоторых случаях лечение второго глаза проводится уже через 2 месяца после первой процедуры.
Последствия замены хрусталика

Возникают ли осложнения при артифакии? Они развиваются редко. Их возникновение зависит от вида и качества ИОЛ, индивидуальных физиологических особенностей, состояния глаз до операции, соблюдения пациентом правил реабилитации и других факторов. Бывают такие осложнения:
- Вторичная катаракта. Она возникает вследствие разрастания оставшихся в капсуле тканей.
- Глаукома. Повышение внутриглазного давления может быть временным побочным эффектом.
- Отслоение сетчатки. Устраняется дефект в ходе лазерной коагуляции.
- Вывих или выпадение линзы с повреждением тканей глаза, что чаще всего происходит из-за травм.
- Развитие инфекционного или воспалительного заболевания — иридоциклита, кератита и пр. Причина таких осложнений — нарушение правил гигиены в период восстановления.
- Образование спаечного процесса в передней камере глазного яблока. Ранее такой дефект наблюдался при установке переднекамерных ИОЛ.
- Белковый налет на ИОЛ. Проводится чистка линзы.
Источник
Нужно сразу предупредить читателя: артифакия – это не болезнь. Это послеоперационное состояние, с которым теперь человеку жить, до конца его дней. И жить притом вполне полноценно. Ведь вшитая в глаз интраокулярная линза (ИОЛ) является полноценной заменой хрусталика в случае его удаления по какой-то причине. Чаще всего вследствие необратимой и далеко зашедшей катаракты. Когда его удаление остаётся единственным и последним шансом вернуть зрение.

Также в медицинской литературе и в карточках с анамнезом артифакией именуется сама операция внедрения ИОЛ в глазное яблоко. Делаются такие операции с применением ультразвуковых и лазерных инструментов, они полностью безопасны и крайне проходят с осложнениями.
Кому и когда показана артифакия
Есть как минимум три причины, когда больному рекомендуют такую процедуру:
- Аномалия состояния глаза: в прозрачном теле есть крупные дефекты или оно полностью отсутствует.
- Постоперационное отсутствие хрусталика.
- Посттравматическое отсутствие хрусталика (был повреждён или полностью выпал из мышечного кольца).
Но это перечислены только самые общие случаи. В основном причиной замены прозрачного тела становятся афакия и катаракта.
Афакия
Патология, когда наблюдается врождённое или приобретённое в результате травмы или операции состояние глаза. Бывает как односторонней, так и двусторонней. Проявляется одинаково как на левом, так на правом глазу, при поражении только одного глаза сразу резко страдает бинокулярное зрение. Что выражается в потере способности адекватно оценивать расстояние до рассматриваемых предметов, а иногда даже их форму. Среди следствий афакии – падение остроты зрения, затруднённая фокусировка на рассматриваемые объекты, проблемы получения на сетчатке однородных изображений.
Самый частый признак афакии – дрожание радужки, вызываемое рассогласованностью работы цилиарных мышц. Часто сопровождается помутнением зрачка. Проблема решаема, если пациенту в капсулу хрусталика операционным путём вставляется интраокулярная линза.

Катаракта
У пожилых возникновение катаракты может быть обусловлено не травмами, а возрастными изменениям в белковой ткани хрусталика, из-за чего он начинает терять свои светопропускающие качества. Медикаментозное лечение может только приостановить ( в лучшем случае – совсем остановить) процесс помутнения, но обернуть вспять оно катаракту не способно. Медикаменты могут также убрать симптоматику, что не решает проблемы. Среди этих проблем чаще всего можно рассматривать следующее:
- Падает острота зрения.
- Развивается диплопия, когда вместо одного объекта наблюдения человек видит два, смещённые по горизонтали или (реже) по вертикали. Такая зрительная иллюзия вызывает головные боли, головокружения и чувство тревоги.
- При недостаточном освещении человек видит посторонние блики в поле зрения, особенно на его периферии.
- Падает световосприятие в сумерках, как и острота зрения.
- Повышается светочувствительность, слепит даже неяркий направленный свет.
- Нарушается цветоощущение.
- Перед глазами плавают тёмные «мушки».
- Вокруг зрачка белые и серые включения.
- Невозможность подбора очков и линз – ни «плюсовые», ни «минусовые» стёкла зрение не корректируют. Или, в лучшем случае, корректируют на фиксированных расстояниях, а аккомодация протекает долго.
Полное лечение катаракты возможно только операбельно, когда помутневший хрусталик заменяется на ИОЛ.
Симптоматика
Особенно нужно обращать внимание на первые симптомы, когда на фоне привычно-нормального зрения вдруг возникли какие-то патологические состояния – пусть даже на первых порах не тяжёлые.
Из них особенно нужно выделить постоянно мелькающие перед глазами мушки (особенно при физических нагрузках, резких наклонах, приседаниях с последующим распрямлениями), а также вдруг возникающую пелену перед глазами.
Да, чаще всего болезнь развивается медленно и постепенно. Но бывает и «ураганное» течение, когда между первыми симптомами и полной слепотой проходит месяц-два. А на последней стадии такого быстрого течения болезни единственное, на что может рассчитывать больной – отличать свет от тени. Поэтому не откладывайте свой визит в офтальмологический кабинет ни на день – если что-то вас встревожило в своём состоянии. Особенно если возраст у вас ещё далёк от пожилого. Ведь у пожилых такие патологические нарушения зрения происходят в вялотекущей манере, очень медленно и постепенно.
Очки в случаях поражения хрусталика катарактальным изменениями не помогут по понятным причинам – ведь требуется не коррекция хода световых лучей в стекловидном теле. Просто возникает потребность убрать мутную, не пропускающую полноценно свет среду – то есть поражённый катарактой или афакией хрусталик. А это возможно проделать только с помощью хирургической операции.

Хирургическая замена поражённого хрусталика
Замена хрусталика на интраокулярную линзу проводят амбулаторно, после закапывания в глаз обезболивающего препарата. Исходя из показаний, возможно применение двух разных методик:
Факоэмульсификация с помощью ультразвука
После того, как на поверхности глазного яблока производят небольшой разрез, в камеру глаза вводят наконечник факоэмульсификатоа. Направленным сфокусированным ультразвуковым пучком больной хрусталик разрушается. Получается разнородная полужидкая эмульсия из разрушенных клеток этого органа, которая выкачивается специальным микронасосом. Разрушение не затрагивает заднюю часть капсулы и она остаётся на месте, чтобы оставался барьер между радужной оболочкой и стекловидным телом. Это едва ли не самая ответственна часть операции, требующая микронной точности в движениях. Так как в послеоперационный период нарушенный барьер при повышении внутриглазного давления ( а это частое явление после операции) может спровоцировать вытекание стекловидного тела
Далее врач удаляет из капсулы оставшиеся там ткани, полирует её изнутри, в свёрнутом виде вводит в капсулу ИОЛ. Линза сама расправляется и принимает необходимое для нормальной работы глаза положение. Швы не накладываются, они не нужны. Заживление поражённых тканей при правильном режиме и отсутствии осложнений происходит быстро.
Факоэмульсификация с помощью лазерной установки
В этом виде хирургического вмешательства однородную эмульсию их потерявшего свою функциональность хрусталика делают с помощью когерентного излучения лазера. Алгоритм остальных действий по удалению остатков поражённого органа и введение в переднюю камеру глаза ИОЛ идентичны методу ультразвуковой факоэмульсификации.
Возможные противопоказания
- В первую очередь это любые, даже незначительные, воспаления в ткани глаза.
- Признаки или даже любые подозрения на отслаивание сетчатки.
- Передняя камера глазного яблока имеет маленький размер.
- Предшествующий инсульт или инфаркт как минимум полгода назад.
- Глазное яблоко небольшого диаметра. Такая патология характерна для прогрессирующей дальнозоркости.
Абсолютное это противопоказание или всё же относительное, может показать только предоперационное детальное обследование.

Предоперационная диагностика
Перед операцией нужна детальная, с привлечение комплекса лабораторных исследований, диагностика состояния как органов зрения, так и всего организма. С офтальмологом обсуждается тип вживляемой линзы, особенно если она будет монокулярной и после её приживления потребуется носить очки.
Учитывается сохранность связок и общее состояние роговой оболочки глаза, потому что возможны случаи противопоказания вживлению имплантата.
Артифакия пошагово:
- За сутки до операции проводится ещё одно, дополнительно обследование по полному или сокращённому циклу – в зависимости от общего состояния пациента.
- Утром в день операции режим дня ничем не отличается от привычного. То есть можно есть, пить, принимать назначаемые офтальмологом или другими врачами препараты – кроме разжижающих кровь антикоагулянтов.
- На операционном столе или даже на стерильной больничной кушетке делают анестезию, вводя в глаз (глаза) анестезирующие средства. Они являются анестетиками местного действия не мешают пациенту разговаривать и воспринимать окружающее. Но может применяться общий наркоз – по показаниям ил по желанию пациента, если он испытывает страх перед инструментами. Тем более, он будет их видеть, психологически это не каждый может вынести.
- Помутневший и потерявший функциональность хрусталик измельчается до состояния эмульсии лазерным или ультразвуковым пучком, а потом высасывается специальным микронасосом через небольшое, 2 1,5-2 мм отверстие.
- В освобождённую капсулу хрусталика инжектором вводится свёрнутая линза, которая тут же расправляется и занимает место удалённого органа и фиксируется там.
- Производится закрытие микроотверстия, через который имплантат вводился в камеру глаза.
Такая операция по времени занимает не больше получаса, и её преимущество в том, что период реабилитации короток, а возникновение осложнений крайне редко.

Разновидности интраокулярных линз
ИОЛ по размерам и способам установки
- Переднекамерные ИОЛ. Устанавливаются, что ясно из названия, в передней камере глаза, на фронтальной части глазного яблока. Применение ограничено, так как у большинства людей из-за типичных особенностей глаза может случаться контакт ИОЛ с роговицей и радужкой, что может вызвать появление синехий (спаек) в углу передней камеры. Из осложнений также случаются иридоциклит и буллёзная дистрофия. Самый частый материал переднекамерных ИОЛ – полиметилметакрилат, материал, имеющий идеальную, близкую к здоровому хрусталику, прозрачность. При вживлении делается маленький надрез роговицы, который потом закрывается швом из рассасываемых нитей.
- Зрачковые, или пуппилярные. Встраиваются непосредственно и напрямую в окружающие зрачок ткани ириса по типу клипсы. Удобные в установке, не препятствуют глазу в выполнении его функций, но могут выпадать при ударных травмах.
- Заднекамерная. Так как встаёт на место удалённого хрусталика в его сумку, такое положение ИОЛ бывает естественным и самым безопасным с физиологической точки зрения. Такая линза соответствует удалённому хрусталику, контактируя только со стенками капсулы, в которой нет нервных волокон и сосудов. Как следствие – при такой артифакии невозможны воспалительные процессы, из-за которых может случиться отторжение имплантата. Применяют в 90% случаев оперативного вмешательства и активно рекомендуется врачами. Окружающими незаметны, в отличие от переднекамерных или зрачковых (если присмотреться вблизи, они видны, так как на границе сред свет несколько переламывается).
Как разновидности последних применяют заднекапсулярные – такие ИОЛ ставят при полном удалении натурального хрусталика. Крепление производится в капсуле.
Материалы линз могут быть жёсткими и мягкими. Лучшей имитацией естественных материалов представляются ИОЛ из гидрогелей, подобных по фактуре и структуре линзам для контактной оптики, используемых для повседневной носки.
По типу патологии или состояний роговицы
- сферические и асферические, из которых предпочтительнее вторые – из-за более широкого поля зрения и максимального контраста строящегося на сетчатке изображения. Вдобавок такие линзы полностью исключают образование внутрительных бликов;
- с монофокальной или мультифокальной структурой. Первые в силу простоты конструкции не способны полностью имитировать работу живого хрусталика, и пациент может испытывать трудности с аккомодацией, то есть оценкой расстояния до рассматриваемого объекта. Требуют дополнительного ношения очков, «плюсовых» или минусовых», в зависимости от того, на какую дистанцию рассчитана монофокальная линза. Вторые, из-за наличия нескольких фокусировочных зон, лишены этого недостатка и способны исправлять пресбиопию – дальнозоркость, присущую пожилому и старческому возрасту. Есть и торические линзы, корректирующие астигматизм. Показаны пациентам, перенёсшим трансплантацию роговой оболочки. Мультифокальные линзы чаще всего устанавливают, если есть проблемы со зрительным нервом;
- интраокулярные линзы с защитной функцией. Самые совершенные, но самые дорогие искусственные изделия. Имеют жёлтый или синий оттенок в отражённом свете, но на цветовосприятии это никак не сказывается. Это их свойство, связанное с опалесценцией, предохраняет ткани глаза, а особенно сетчатку, от УФ-излучения.
- АИОЛ. Аккомодирующие линзы. Составные, имеют двойную структуру из пары параллельных линз с разными степенями кривизны. Во время напряжения глазных мышц такие линзы двигаются способны изменять фокусное расстояние искусственного хрусталика не хуже, чем настоящий, здоровый.

Что нужно учитывать при выборе линз
Окончательное решения выбора типа ИОЛ принимается вместе со специалистом-офтальмологом, с учётом:
- Выясняются и уточняются размеры передней и задней камер глаза. В соответствии с ними нужно делать подборку размера ИОЛ.
- Сопоставляется размер будущего имплантата с размером удаляемого хрусталика, он может и не совпадать с размером задней камеры. Выясняется – почему.
- Выясняется состояние здорового глаза и преломляющая способность его органов (хрусталика, роговицы, стекловидного тела).
Одиночная или бинокулярная артифакия
Установка интраокулярных линз возможна как в один, так и в оба глаза. Второй тип хирургического вмешательства возможен, когда афакия является двусторонней, катарактами поражены хрусталики обоих глаз, или степени дальнозоркости или миопии таковы, что лечение хирургическим путём уже бесполезно.
Операцию не делают одновременно на оба глаза: сначала она производится на одном, только через несколько месяцев, после полного восстановления зрительных функций прооперированного глаза, приступают к артифакии второго. Правда, если заживление и адаптация оперированного глаза проходят без эксцессов, то ко второму глазу приступают уже через 2 месяца.
Вживление ИОЛ малоинвазивно, что способствует быстрой регенерации окружающей линзу тканей.

Каких последствий следует ждать после операции
Можно ли ждать осложнений? Крайне редко. Если только не соблюдался режим, вступил в действие такие факторы, как индивидуальные особенности, которые могут выражаться в реакции тканей на введённую ИОЛ. Что, в свою очередь, может быть следствием недостатков материала, из которого она сделана – хотя прямая зависимость от такого фактора наблюдается редко.
Среди видов осложнений встречаются:
- вторичная катаракта. Случается, если в капсуле остались старые ткани;
- развитие глаукомы. Встречается часто как следствие хирургической травмы, является практически неизбежной, но всегда проходит сама по мере восстановления тканей;
- послеоперационная отслойка сетчатки. Устраняется импульсной лазерной коагуляцией – луч когерентного света, сфокусированный на сетчатке, как бы осуществляет лазерную «точечную сварку» сетчатки к глазному дну;
- травматический вывих линзы или её выпадение из тканей глаза вследствие их повреждения;
- образование затрудняющих движений глазного яблока спаек в передней камере при пользовании не совсем подходящих для данного типа глаз переднекамерных ИОЛ;
- иридоциклит, кератит и другие инфекционные или просто воспалительные заболевания из-за нарушений гигиенических правил в восстановительный послеоперационный период;
- образование белкового налёта на вживлённых интраокулярных линзах. По ощущениям – белёсая пелена перед глазами, такая же, какая была в своё время при катаракте. Требуется чистка с применением лекарственных антисептиков, без повторной операции.
- Иногда в послеоперационный период у пациента долгое время сохраняется ощущение инородного тела в глазу. Такое бывает, если были неверно подобраны размеры, обычно – в случаях, когда введённый имплантат по размерам больше освобождённой от хрусталика камеры. Такое положение чревато воспалением сумки, требует хирургического исправления с заменой ИОЛ.
- Макулярный отёк – отёк макулы в центральной части сетчатки. Выглядит как интраретинальное разрежение ткани с утолщением части нейроэпителия, то есть самой светочувствительной сетчатки. Рельеф макулы из-за такого отёка сглаженный, светочувствительность этого участка моет резко упасть.

Заключение
Вживлённый искусственный хрусталик имеет преимущества перед исправлением зрительных аномалий с помощью специальных очков или контактных линз. Это и возвращение возможности полноценного зрительного восприятия мира, и отсутствие зависимости от посторонних предметов, которым ещё надо найти место в носимом гардеробе, и отсутствие «слепых» зон, как это бывает от оправы очков. Последнее особенно важно при вождении автомобиля, и особенно – в условиях быстро меняющейся динамической обстановки в городе. После операции пациенты видят предметы без искажений их формы и с правильной оценкой расстояния до них. Полностью восстанавливается зрительное восприятие, присущее здоровым глазам до возникновения катаракты или афакии.
Увы, иногда вживление корректирующей ИОЛ вызывает ухудшение зрения на втором глазу: оба глаза, работая в паре, не могут скоординировать свои действия при оценке расстояния до объекта (такое случается чаще всего). Устранить такой диссонанс можно только операцией на втором глазу, в который будет вставлена идентичная по способу работы и свойствам интраокулярная линза.
Контактные линзы каких брендов вам знакомы?
Источник

