Для лечение роговицы и конъюнктива
Конъюнктивальное покрытие раны роговицы: методика
Предложено несколько способов закрытия раны в роговице конъюнктивальным лоскутом. Наиболее удобны:
1) частичное покрытие роговицы лоскутом-передником, если рана находится вблизи от лимба, и
2) полное покрытие всей роговицы при локализации раны в центральной ее части.
И в том, и в другом случае производится капельная, ретробульбарная и субконъюнктивальная анестезия, а также акинезия век.
Частичное покрытие роговицы конъюнктивальным лоскутом-передником производится следующим образом. Конъюнктива надрезается у лимба в той его полуокружности, которая соответствует локализации раны, и отсепаровывается до области экватора тонким слоем, без избытка субконъюнктивальной ткани. Накладываются два провизорных шелковых шва, отступя на 2 мм от края лоскута (по одному матрацному шву на двух иглах с каждой стороны). Концы нитей выводятся через неотсепарованную часть конъюнктивы по обе стороны от лимба.
Заготовив лоскут-передник, иссекают ткани, выпавшие в рану роговицы, после чего осторожно натягивают лоскут конъюнктивы на роговицу и завязывают швы, фиксирующие лоскут в этом положении. Если после этого лоскут кажется чрезмерно натянутым и край его резко анемизирован, рекомендуется сделать сразу же «освобождающий» разрез в лоскуте параллельно краю его и отступя от края на 7—8 мм.
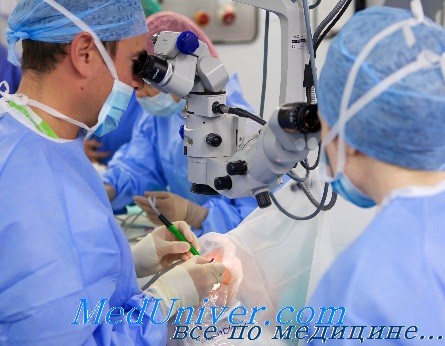
Бинокулярная повязка, постельный режим и пенициллинотерапия производятся по общим правилам послеоперационного режима и лечения при проникающих ранениях глаза. Эвакуация в лежачем положении возможна через 2—3 дня (самолетом).
Швы снимаются через 8—10 дней, если они до этого сами не прорезаются. Наложение швов на двух иглах по типу матрацных и проведение их не слишком близко от края лоскута предупреждает раннее их прорезывание. После снятия швов лоскут отходит на свое место.
Если конъюнктивальное покрытие производится при наличии в роговице проникающей раны с большим дефектом ткани, мы рекомендуем выкраивать лоскут конъюнктивы более толстым, т. е. вместе с субконъюнктивальной тканью.
Конъюнктивальное покрытие всей роговицы, отличается от частичного тем, что разрез конъюнктивы делается по всей окружности лимба. Она отсепаровывается до экватора и после хирургической обработки раны в роговице натягивается на роговицу с двух сторон, полностью покрывает ее и удерживается здесь матрацными швами в течение 8—10 дней. Швы на края отсепарованной конъюнктивы накладываются в направлении, перпендикулярном длиннику раны в роговице. Благодаря этому натягиваемая швами конъюнктива несколько сближает края роговичной раны.
Наши наблюдения и эксперименты показали, что полного смыкания краев раны под конъюнктивальным лоскутом все же не получается.
Конъюнктивальное покрытие раны в склере должно производиться таким образом, чтобы швы на конъюнктиву накладывались не в области склеральной раны, а несколько в стороне от нее (А. Г. Кроль и др.) Конъюнктива отсепаровывается по обе стороны от раны в склере. С одной стороны выкраивается лоскут конъюнктивы в виде буквы П. Экономно отсекаются ткани, выпавшие в рану склеры.
Края раны прижигаются гальванокаутером или же производится электрокоагуляция склеры вокруг раны с целью профилактики отслойки сетчатки, если рана расположена за областью цилиарного тела. После этого П-образный лоскут конъюнктивы натягивается на склеральную рану, сближая ее края. Край лоскута подводится под конъюнктиву с другой стороны раны и фиксируется здесь матрацными швами.
— Также рекомендуем «Тектоническая пересадка роговицы и склеры: методика»
Оглавление темы «Хирургия ранений глаза»:
- Иссечение тканей глаза при их выпадении после травмы. Рекомендации
- Хирургическое закрытие проникающих ран глаза. Наложение роговичных и склеральных швов
- Зашивание раны в склере. Рекомендации
- Конъюнктивальное покрытие раны роговицы: методика
- Тектоническая пересадка роговицы и склеры: методика
- История развития методов закрытия проникающих ран роговицы и склеры
- Экспериментальные исследования в области закрытия проникающих ран роговицы и склеры
- Исходы закрытия проникающих ран роговицы и склеры. Клинические наблюдения
- Выбор метода закрытия проникающих ран роговицы и склеры. Показания
- Сквозные ранения глазного яблока. Особенности
Источник
Кератоконъюнктивит – воспалительный процесс в глазу, затрагивающий сразу и конъюнктиву, и роговицу. Это одно из самых распространенных офтальмологических заболеваний, поскольку конъюнктива чувствительна к большинству экзогенных и эндогенных раздражителей. Примечательно, что некоторые виды кератоконъюнктивита могут быть заразны.

Причины и разновидности кератоконъюнктивитов
Причины и возбудители кератоконъюнктивита разнообразны. Воспаление может быть обусловлено активностью грибков, бактерий, вирусов и паразитарных инфекций. В отдельных случаях состояние является симптомом аллергического заболевания.
Кератоконъюнктивит иногда развивается при длительном приеме кортикостероидов, избытке витаминов, воздействии инородного тела на конъюнктиву или роговицу. Одна из самых распространенных причин – неправильное использование контактных линз, их недостаточное очищение.
Нередко кератоконъюнктивит указывает на другое заболевание. Чаще всего это грипп, краснуха, красная волчанка, ревматоидный артрит или синдром Шегрена. Провоцирующими факторами воспаления могут стать гельминтоз, аллергия на продукты, несоблюдение правил гигиены и вшивость.
Виды кератоконъюнктивитов:
- Герпетический. Воспаление появляется в результате активности вируса герпеса. Имеет симптомы герпетического кератита или острого разлитого конъюнктивита.
- Сероводородный. Появляется при длительном воздействии сероводорода на глаза. Как правило, форма воспаления острая или хроническая, имеются выраженные симптомы конъюнктивита в сочетании с поверхностным кератитом.
- Туберкулезно-аллергический (скрофулезный, фликтенулезный). Является специфической реакцией на бактерии туберкулеза. При осмотре в глазу обнаруживают фликтены.
- Эпидемический. Воспаление развивается при попадании болезнетворных микроорганизмов в конъюнктивальный мешок и роговицу. Это, пожалуй, самый опасный вид кератоконъюнктивита, поскольку он является заразным.
- Аденовирусный. Заболевание обусловлено активностью аденовируса в организме. Этот вид также заразен.
- Сухой. Характеризуется возникновением нитей из дегенерированных клеток эпителия. Нити могут достигать 5 мм и свободно свисать с роговицы. Прогрессирование сухого кератита происходит на фоне гипофункции слезных желез и высыхания роговицы.
- Кератоконъюнктивит Тайджесона. Обусловлен аллергической реакцией или активностью вирусов. Проявляется точечным заражением, которое на начальном этапе воспаления заметно только при специальном освещении.
- Атопический. Хроническое воспаление, для которого характерны обострения в холодное время года. Во время осмотра врач выявляет белесые бляшки на поверхности глазного яблока.
- Хламидийный. Воспаление развивается при наличии в организме большого количества хламидий, нередко бывает симптомом мочеполовой болезни. Попадание хламидий на роговицу может произойти в процессе орального секса.
- Весенний. Хроническое состояние, которое обостряется весной, реже осенью. Во время диагностики на слизистой обнаруживаются белесые бляшки.

Симптоматика кератоконъюнктивитов
Для острого инфекционного кератоконъюнктивита характерно поражение сначала одного глаза и постепенное перемещение воспаления на другой. Симптомы могут отличаться у каждого пациента в зависимости от разновидности поражения. Состояние бывает острым и хроническим.
Общие симптомы кератоконъюнктивита:
- зуд;
- жжение;
- покраснение роговицы и конъюнктивиты;
- рыхлая структура конъюнктивы;
- обильное слезотечение;
- светобоязнь;
- ощущение инородного тела в глазу;
- слизисто-гнойные выделения;
- отечность;
- кровоизлияния в конъюнктиву.
Иногда при воспалении формируются разные патологические элементы (фолликулы, сосочки). Сначала воспаление локализуется только в конъюнктиве, а через 5-15 дней переходит на роговицу.
Когда причиной воспаления стали хламидии, к перечисленным симптомам добавляются периферические субэпителиальные инфильтраты. При эпидемическом кератоконъюнктивите врач видит помутнение роговицы монетовидной формы. Весенняя и атопическая формы провоцируют возникновение белесых бляшек вдоль лимба.
Аллергический кератоконъюнктивит вызывает сильное жжение и слезотечение. При сухом воспалении почти всегда имеется синдром сухого глаза и нитчатый кератит.
Диагностика воспаления конъюнктивы и роговицы
При возникновении любого из симптомов кератоконъюнктивита необходимо срочно обратиться к врачу, поскольку некоторые формы заболевания могут быть заразными. Офтальмолог должен провести осмотр, проанализировать жалобы и анамнез, а также имеющиеся симптомы. По показаниям пациента могут направить на дополнительную консультацию эндокринолога, фтизиатра или терапевта.
Методы диагностики кератоконъюнктивита:
- визометрия (определение остроты зрения);
- биомикроскопия (изучение структур глаза);
- флюоресцеиновая проба;
- периметрия (определение полей зрения);
- рентген грудной клетки;
- общий анализ крови и мочи;
- тест на RW крови.
Очень важно во время обследования исключить блефароконъюнктивит, вирусный и аденовирусный конъюнктивит, а также кератит. Блефароконъюнктивит является разновидностью конъюнктивита, которая сочетается с воспалением век (блефарит).
Вирусный конъюнктивит считается самым распространенным офтальмологических заболеванием, он поражает конъюнктиву глаза. Кератит затрагивает только роговицу, обычно состояние имеет вирусную или бактериальную природу. Часто кератит возникает после травмы глаза. Аденовирусный кератит – острая инфекция слизистой глазного яблока. Заболевания является заразным, поэтому требует немедленного лечения.

Особенности лечения кератоконъюнктивита
Терапия кератоконъюнктивита будет зависеть от причины воспаления. Любые препараты можно использовать только после подтверждения диагноза и выявления возбудителя. Для ослабления симптомов можно задействовать капли и мази местного действия. Они дают кратковременный эффект, но устраняют покраснение, жжение и зуд. Некоторых из них способны уничтожать патогены в роговице и конъюнктиве.
Если воспаление прогрессирует из-за воздействия бактерий, необходимо включить в терапию антибактериальные препараты. От вирусов помогу противовирусные средства, а от грибков – противогрибковые. Нужно помнить о том, что бесконтрольное применение лекарственных препаратов может привести к усугублению симптомов кератоконъюнктивита.
Если причиной прогрессирования воспаления является инородное тело, прибегают к хирургическому вмешательству. В редких случаях консервативная терапия кератоконъюнктивита оказывается абсолютно неэффективной. Офтальмолог может предложить пациенту трансплантацию роговицы.
Основные лекарства от кератоконъюнктивита
Перед применением любого препарата нужно проконсультироваться с врачом. Следует помнить о том, что у каждого лекарства имеются противопоказания.
Офтальмоферон – противовоспалительное, противовирусное и иммуномодулирующее средство. При остром кератоконъюнктивите назначают по 1-2 капли по 6-8 раз в сутки в пораженный глаз. По мере выздоровления дозу уменьшают по 2-3 закапываний в день. Лечение можно продолжать до полного выздоровления.
Тобрамицин или Тобрекс является антибиотиком широкого спектра действия. Его причисляют к группе аминогликозидов. При воспалении конъюнктивы и роговицы допустимо 6-8 закапываний в сутки по 1-2 капли в конъюнктивальный мешок. При затихании симптомов дозу понижают до 4-5 закапываний.
Ципрофлоксацин – противомикробный препарат из фторхинолонового ряда. Легкие и умеренные воспаления лечат путем закапываний 1-2 капель каждые 4 часа, а тяжелые – каждые 2 часа по 2 капли. По мере выздоровления интенсивность и дозировку уменьшают.

При возникновении бактериальной язвы Ципрофлоксацин рекомендован по капле каждые 15 минут на протяжении 6 часов, а затем по капле каждые полчаса во время бодрствования. Во второй день лечения закапывают по капле каждый час дня, в 3-14 дни по капле каждые 4 часа (днем).
Сохранение прекорнеальной пленки позволяет защитить роговицу от метаплазии. Для этих целей подходит Трисоль, Лакрисин, раствор гидрокарбоната натрия (2%). Также следует уменьшить отток слезы из конъюнктивального мешка путем коагуляции или блокады силиконовыми заглушками.
Для профилактики вторичного инфицирования рекомендован раствор левомицетина (0,25%) или сульфацила натрия (30%). Сохранение зрительной функции возможно только в том случае, если начать лечение на первой или второй стадии воспаления, желательно до развития нитчатого кератита.
Методы лечения разных видов кератоконъюнктивита
Аллергический
Аллергический кератоконъюнктивит следует лечить быстро, поскольку очень скоро могут возникнуть осложнения. Чаще всего аллергическое воспаление глаз проявляется весной и летом, когда имеется большое количество аллергенов. Первым делом следует устранить раздражитель или ограничить контакт с ним. Требуется прием антигистаминных препаратов и витаминов для укрепления общего иммунитета.
Герпетический
Необходимо назначение противовоспалительных и противовирусных средств, глазных и противогерпетических мазей (Бонафтон, Виролекс, Зовиракс, Ацикловир). Перорально Валтрекс от герпеса, иммуномодулятор Циклоферон или Полиоксидоний. Глазные антибактериальные капли Тобрекс с антибиотиками или закладывание за нижнее веко тетрациклиновой, эритромициновой мази.

Аденовирусный
При неосложненном кератоконъюнктивите назначают капли Полудан, Реаферон или Пирогенал. В зависимости от осложнений возможен прием противоаллергических и противогерпетических препаратов. Глюкокортикостероиды способны устранить признаки воспаления, но они бессильны против аденовируса, который быстро превращает заболевание к хроническое (Тобрадекс, Дексаметазон, Софрадекс).
Эпидемический
Требуется назначение противовирусных препаратов широкого спектра действия. Для этих целей подходят интерфероны и индукторы интерферона (Локферон, Офтальмоферон). При остром воспалении терапию дополняют антиаллергическими каплями (Аллергофтал, Сперсаллерг) и пероральными антигистаминами. Подострая форма требует закапывания Лекролина или Аламида.
При возникновении пленки или высыпаний на роговице нужны кортикостероиды (Офтан-Дексаметазон, Дексапос, Максидекс). Во время рецидива проводят иммунокоррегирующую терапию (Тактивип). После эпидемического кератоконъюнктивита могут отмечаться неприятные ощущения и снижение слезоточивости, которые устраняют Ликвифилмом и Полиглюкином.
Сухой кератоконъюнктивит
Лечение заключается в устранении симптомов. Офтальмолог назначает витамины, искусственные слезы, Лакрисин и вазелиновое масло. Сухой кератоконъюнктивит требуется применения увлажняющих капель. Они помогают восстановить естественную пленку глазного яблока. Наилучшими в этой группе являются Актовегин и Тауфон.
Хламидийный
Вылечит эту форму кератоконъюнктивита можно только при помощи антибиотиков (макролиды, тетрациклины, фторхинолоны). Рекомендованы инстилляции антибактериальных (Офлоксацин, раствор ципрофлоксацина) и противовоспалительных капель (Индометацин, раствор дексаметазона), аппликации тетрациклиновой или эритромициновой мази. Требуется также системное лечение хламидиоза.

Туберкулезно-аллергический
Терапия должна быть комплексной, при совместной работе офтальмолога и фтизиатра. В первую очередь назначают инстилляции стероидов (Дексазон, Гидрокортизон). Для осуществления десенсибилизации показаны закапывания Дексаметазона, Преднизолона (1%), раствора хлорида кальция (3%) и димедрола (2%).
Роговичные дефекты устраняют при помощи кератопластики. Если воспаление затрагивает радужку, требуется прием мидриатиков. Для предотвращения вторичного инфицирования назначают антибиотики, сульфаниламиды и бактерицидные средства. При наличии внеглазных очагов туберкулеза следует принимать специфические туберкулостатические препараты.
Профилактика кератоконъюнктивита
В большинстве случаев прогноз воспаления роговицы и конъюнктивы неблагоприятный. Только при своевременном выявлении воспаления и полноценном лечении удается избежать осложнений (рубцевание слизистой, переход в хроническую форму, отит, бактериальное поражение, ухудшение зрения).
Поскольку причины кератоконъюнктивита разнообразны, лучшей мерой профилактики будет общее укрепление организма, соблюдение правил гигиены и своевременное лечение любых заболеваний. Очень важно контролировать аллергические реакции и бороться с гельминтозом.
Кератоконъюнктивит – тяжелое и опасное состояние, которое нередко заканчивается сильным ухудшением зрительной функции. Чтобы сохранить зрение и возможность вести активный образ жизни, необходимо следить за состоянием глаз и вовремя реагировать на любые изменения.
Контактные линзы каких брендов вам знакомы?
Источник
Соколов В.А., Федотов А.А., Исаева Н.В.
1Рязанский государственный медицинский университет им. акад. И.П. Павлова Федерального агентства по здравоохранению и социальному развитию
2Рязанская областная клиническая больница им. Н.А. Семашко
ГОУ ВПО «Рязанский государственный медицинский университет им. акад. И. П. Павлова» Минздравсоцразвития РФ,
ГУЗ «РКБ им. Н. А. Семашко», г. Рязань
Повреждения и заболевания роговицы занимают одно из лидирующих мест среди причин слепоты и слабовидения в мире. Особую группу больных составляют пациенты с грубыми нарушениями целостности роговицы. В случаях грубых дефектов роговичной ткани, грозящих перфорацией, требуется срочное хирургическое вмешательство.
Основным направлением в хирургии глубоких поражений роговицы является лечебная кератопластика, целью которой является сохранение целостности глазного яблока путём удаления патологических участков роговицы и замещения её дефектов донорскими тканями — роговицей, склерой, мозговой оболочкой, амнионом, аллоплантом, слизистой и другими [2, 3, 4].
За последние годы сложилась сложная ситуация с наличием донорских материалов, что заставляет хирургов всё чаще и чаще прибегать к использованию собственных анатомических структур глаза, в частности, эпибульбарной конъюнктивы.
Последние 4 года сотрудниками нашего отделения в случаях парацентральных и периферических дефектов роговицы успешно применяется методика частичной аутоконъюнктивальной кератопластики на ножке с жёсткой фиксацией в ложе дефекта. Метод предложен группой учёных в составе Р. А. Гундоровой, О. Г. Оганесян, П. В. Макарова, Ю. Ф. Майчук, И. П. Масловой и др. в 2002 году и используется нами в хирургической практике [1].
Актуальностью проблемы является поиск новых материалов и способов срочной хирургической помощи, а также возможность укорочения сроков реабилитации в случаях глубоких поражений роговицы.
Способ прост. Соответственно месту поражения роговичной ткани из эпибульбарной слизистой выкраивается «язычок» на ножке, по размерам соответствующий дефекту роговичной ткани, укладывается в ложе, предварительно очищенном от некротических тканей дефекта, и жёстко фиксируется край в край с неповреждённой роговицей. Дефект эпибульбарной ткани после выкраивания эпибульбарного лоскута не ушивается. Подсаженный лоскут обеспечивает надёжную защиту изменённого участка роговицы от механических раздражителей, от конъюнктивальных секретов, улучшает состояние роговицы в целом.
Цель — оценка клинической эффективности использования методики как способа ургентной помощи при глубоких поражениях роговиц.
Материал и методы. Использовались статистические данные анализа историй болезни пациентов, получивших срочную помощь указанным выше методом, а также клинические наблюдения за течением послеоперационного периода: жалобы пациента, контроль остроты зрения, биомикроскопические наблюдения за поражённым участком и окружающей роговичной тканью, необходимость использования дополнительных методик хирургической помощи.
С 2008–2010 гг. получили экстренное хирургическое лечение 68 человек. Все пациенты оперированы в сроки от 1 до 5 часов с момента поступления в клинику. Операция проводилась под местной анестезией без использования предварительной премедикации, занимала небольшой временной отрезок и хорошо переносилась больными. В послеоперационном периоде проводилось общее и местное противовоспалительное и антибактериальное лечение, эпителизирующая терапия, иммунокорректирующая терапия.
Эффективность лечения оценивалась по следующим параметрам: сохранение глазного яблока, эпителизация дефекта, состояние роговицы в целом, острота зрения, необходимость и частота использования других пластических способов.
Результаты и обсуждение. Жалобы пациентов на боль в глазу, слёзотечение, светобоязнь купированы ко 2–3 дню. Перикорнеальная инъекция исчезла к 4–5 дню, а в дальнейшем наблюдалась локальная инъекция в области подсаженного лоскута.
Состояние видимой части роговицы улучшилось к 3–4 дню. Уменьшился отёк, исчезли микродефекты эпителия, у 48 человек исчезли явления десцеметита. У 20 человек десцеметит значительно менее выражен. К 7 дню прозрачность роговицы восстановилась полностью у всей группы больных.
Благодаря тому, что подсаженный лоскут занимал периферическую зону, удалось проследить за состоянием радужки, зрачковой зоны и вовремя корректировать терапию.
Методика даёт возможность следить за динамикой зрения с момента поступления пациента и в послеоперационном периоде. Кроме того, в послеоперационном периоде у пациента в акте зрения участвуют оба глаза, что даёт возможность избежать многих негативных жалоб со стороны больного.
Сравнительный анализ остроты зрение до и после лечения получены следующие результаты, отраженные в таблице.
В двух случаях наблюдали частичную дислокацию конъюнктивального лоскута, что потребовало повторной конъюнктивокератопластики.
К 7 дню выписано на амбулаторное лечение 16 человек. На 14 день выписана большая часть больных — 38 человек. На 18 день выписаны из стационара остальные 14 человек. Повторных госпитализаций за указанный период времени не наблюдалось.
Выводы. Анализ полученных результатов даёт возможность использовать метод частичной аутоконъюнктивальной кератопластики и в дальнейшем, так как имеет ряд положительных сторон, включающих:
— не требует наличия банка донорского материала;
— операция проста в исполнении и хорошо переносится пациентами;
— быстрая психологическая адаптация пациента в послеоперационном периоде;
— возможность участия больного глаза в акте зрения;
— даёт возможность врачам объективно оценивать клиническую картину и корректировать лечение;
— сокращает сроки лечения в стационаре в среднем на 7–10 дней.
Страница источника: 104
Просмотров: 9
Источник


