Замена хрусталика при дистрофии роговицы
Абсалямов М.Ш., Зайнуллина Н.Б., Усубов Э.Л.
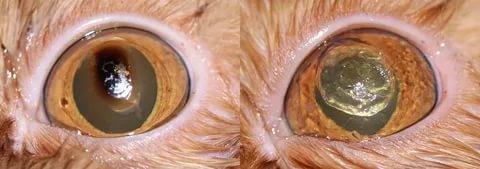
Стромальная дистрофия роговицы ? генетическое заболевание, характеризующееся двусторонним, симметричным помутнением стромы роговицы с медленно прогрессирующим течением [1]. Характеризуется отложением мукополисахаридов и липидов различной формы и размеров в виде «мозаики», разделенных темными полосами на уровне глубоких слоев стромы, при этом эпителиальный и эндотелиальный слой остаются интактными [2, 3].
Цель — определение анатомо–топографических особенностей переднего отрезка глаза и оптимальной техники экстракции катаракты у пациента с дистрофией стромы роговицы на клиническом примере.
Материал и методы. Под наблюдением находился пациент Ф., 43 лет, который поступил в отделение с жалобами на низкое зрение обоих глаз, туман, беспокоящий его несколько лет. Время от времени пациент отмечал светобоязнь и сухость в глазу. Анамнез не отягощен.
При биомикроскопическом осмотре глаза спокойные. Роговица несколько выпуклая, кольцевидное помутнение по её периферии. Эпителиальный слой роговицы ровный, зеркальный. В средних и глубоких слоях стромы, преимущественно в центральной зоне, отмечались неинтенсивные помутнения ромбовидной и полигональной формы в виде «мозаики». Эндотелиальный слой представлен одним слоем клеток гексагональной формы.
Передняя камера обоих глаз глубокая — 4,70/4,82 мм соответственно, фако–иридоденез, округлые ограниченные участки очаговой атрофии радужки с перераспределением пигмента без резкого рисунка крипт и лакун. В хрусталике преимущественно ядерное и незначительное кортикальное помутнение. На глазном дне патологических изменений не выявлено.
Острота зрения до операции — 0,2/0,2, со сферической коррекцией —3,0 диоптрии (Д) составила 0,6/0,6. Средняя преломляющая сила роговицы по данным кератотопографии — 44,12/44,82 Д, толщина роговицы в центральной зоне ? 426/421 мкм, плотность эндотелиальных клеток — 1625/1956 кл/мм?. Больному был выставлен диагноз: OU — Осложненная катаракта.
Стромальная дистрофия роговицы. Миопия слабой степени.
Факоэмульсификация катаракты с имплантацией интраокулярной линзы была выполнена на обоих глазах по схожей технике с интервалом в 1 месяц.
Результаты и обсуждение. Биомикроскопически после достижения медикаментозного мидриаза было выявлено удлинение цинновых связок в верхнем секторе (с 10 до 14 часов), на остальном протяжении связочный аппарат был без особенностей. Учитывая изменения связочного аппарата хрусталика, что не характерно для дистрофии стромы роговицы, была выбрана щадящая тактика операции: после выполнения кругового капсулорексиса для стабилизации капсулярного мешка были использованы 3 ирис-ретрактора на 3, 9 и 12 часах. Использована торсионная ультразвуковая факоэмульсификация (OZIL): мощность ультразвука ? 100 %, вакуум ? 350 мм рт. ст., высота бутыли ? 90 см. После удаления ядра и кортикальных масс в капсульный мешок было имплантировано капсульное кольцо размером 11?13 мм. Фиксация ИОЛ ACRYSOF Natural (ALCON) была внутрикапсульной.
В послеоперационном периоде оба глаза без признаков раздражения, в роговице сохранялось центральное помутнение по типу мозаики, передняя камера обоих глаз глубокая — 5,10/5,13 мм соответственно, на радужке ? участки очаговой атрофии, отмечался иридоденез. ИОЛ в капсульном мешке занимает правильное положение. На глазном дне патологических изменений не выявлено. На 1 день после операции: острота зрения — 0,9/1,0. Средняя преломляющая сила роговицы по данным кератотопографии — 44,05/44,00 Д, толщина роговицы в центральной зоне — 420/418 мкм, плотность эндотелиальных клеток — 1526/1810 Кл/мм?, ВГД — 9/8 мм. рт. ст.
В динамике через 1 год: острота зрения оставалась стабильно высокой — 0,9/1,0. Средняя преломляющая сила роговицы по данным кератотопографии и толщина роговицы в центральной зоне практически не изменились, составив 44,12/44,32 Д и 418/414 мкм соответственно.
На 6,9 % уменьшилась плотность эндотелиальных клеток роговицы по сравнению с исходными данными ? 1472/1793 кл/мм, что связано с проведением факоэмульсификации катаракты.
Выводы. При дистрофии роговицы по типу «крокодиловой шагрени» возможны изменения связочного аппарата хрусталика в виде удлинения цинновых связок и периферического кольцевидного помутнения роговицы, что не характерно для этой патологии. Проведение факоэмульсификации катаракты при наличии данных изменений должно включать применение ирисретракторов и имплантацию внутрикапсульного кольца с целью стабилизации капсульного мешка.
Источник
Что это такое?
Кератопластика роговицы – это ее частичная или полная замена трансплантатом. При этой операции биоматериалы могут подсаживать на пораженные участки (в верхние или глубокие слои роговицы) или заменять все клетки послойно.

Пересадка роговицы позволяет многим людям восстановить зрительные функции и вернуться к активному образу жизни.
Ожидаемые результаты от операции:
- возвращение остроты зрения пациентам;
- торможение прогрессирующих заболеваний роговицы, стабилизация ее зрительных функций из-за улучшения ее прозрачности;
- реконструкция роговицы (восстановление ее нормальной формы).
Показания к кератопластике

- врожденные аномалии роговицы (кератоконус или кератоглобус);
- бельмо или рубцы на глазу, возникшие из-за травм, ожогов, ранений, дегенеративных поражений тканей, хирургических вмешательств;.
- дистрофические изменения роговицы;
- кисты, фистулы и деформации роговичного слоя;
- случаи когда после оптической алмазной кератотомии не удается остановить прогрессирование керотоконуса.

Материалы для замены роговицы
Специальный трансплантат для офтальмологических операций изготавливают различные лицензированные медицинские учреждения. Существуют глазные банки, которые занимаются сбором и хранением донорских роговиц и готовых изделий для осуществления пересадки.

Удобные заготовки точно повторяют естественную форму этой глазной структуры и при успешном «приживании» могут выполнять все ее функции. Они называются –»материал для восстановления роговицы», он создается в стерильных лабораторных условиях и проходит ряд вирусологических и биологических испытаний.
Виды
В хирургической офтальмологии операции по пересадке роговицы классифицируют:
- по размерам вживляемого участка: частичная (локальная и субтотальная) и полная (тотальная);
- по слоям, который планируется заменять (сквозная, передняя или задняя послойная кератопластика).

Сквозная пересадка роговицы – это самый распространенный вид кератопластики. Выполняется людям с полным помутнением роговицы или при врожденных аномалиях ее анатомии (кератоконусе и др.), а также обширных травмах, некрозах, атрофии. В данном случае поврежденный роговичный слой заменяется биоматериалом полностью на всю глубину.
Послойная кератопластика показана больным у которых повреждения роговицы носят поверхностный характер. Операции на передней или задней оболочке роговичного слоя обычно проводят пациентам с ожогами, помутнениями, дистрофиями или кератопатиями различной этиологии. В ходе операции патологически измененные участки заменяют на прозрачный донорский материал, при этом здоровые ткани и прочность роговицы полностью сохраняются.
Цена
Стоимость операции по пересадке роговичной оболочки глаза обуславливается:
- количеством обследований перед проведением кератопластики (анализы, врачебные консультации), инструментальная диагностика);
- типом биологического трансплантата (его качеством и ценой);
- уровнем технического оборудования;
- способом ведения хирургического вмешательства (при помощи механического скальпеля или лазера);
- комплексом мероприятий по послеоперационному уходу;
- подбором медикаментов для анестезии, асептических и восстановительных процедур;
- врачебным мониторингом в период реабилитации (осмотры и рекомендации);
- содержанием в клинике при необходимости (питание, палатный режим и др.).
В зависимости от вышеперечисленных критериев цена в Москве колеблется от 50 тыс.руб. до 600 тыс. рублей, а в клиниках Европы операция стоит 3-5 тысяч евро.
Где делают кератопластику
Пересадку роговицы осуществляют ведущие офтальмологи в столице (клиники «Эксимер», доктора Шиловой, профессора Столяренко, МНТК им. Федорова, Центр лечения кератоконуса, НИИ им. Гельмгольца и др. ) и в крупных областных центрах нашей страны (в Уфе, в Самаре, в Тамбове и др.).

За рубежом на офтальмологических операциях специализируются германские, израильские, французские и испанские врачи. Кератопластику можно сделать и в Белоруссии (в Минске).
Где лучше проводить операцию, каждый решает для себя, это вопросы доверия к офтальмологу и уровня финансового благосостояния.
В мире современной медицины эта операция проводится очень часто как в нашей стране, так и за рубежом. Ее суть состоит в иссечении больных участков и имплантировании на их место здоровых тканей.

В советские времена пересадка роговицы широко практиковалась Святославом Федоровым и его последователями, основным инструментом для нее являлся микрохирургический инструмент (кератом). Но сегодня такие операции чаще проводят фемтосекундным лазерным скальпелем, воздействие которого позволяет более мягко изменять структуры глаза, то есть исключает механическое воздействие.
Лазерная технология, ее достижения и пути дальнейшего развития в медицине позволяют постоянно усовершенствовать керотопластику: проводить операции быстро, с высокой точностью и с низким риском осложнений.
Отзывы
Статистика по проведению пересадки роговицы утверждает, что в 90% случаев она проходит успешно.
Мама Влада (15-ти лет)
После травмы глаза сыну понадобилась сквозная кератопластика. Выбрали хорошую клинику в Москве.
Врач осмотрел Влада и сразу назначил день операции. Сдали все анализы, сделали ЭКГ. Через несколько дней под общим наркозом заменили роговицу.
На третьи сутки Владику уже разрешили вставать и ходить.
Прошло четыре месяца, мы еще капаем капли, но уже практически полноценно видим мир. Столичный хирург, который оперировал, сказал, что операция прошла хорошо, и осложнений нет. Наши местные доктора также не находят никаких отклонений, наблюдаемся каждый месяц.
Сергей, 24 года
Страдал кератоконусом на обоих глазах, долго искал информацию в интернете по вопросу можно ли делать керотопластику после кератотомии (она, к сожалению, не помогла – на одном глазу развилась 4-я стадия болезни).
Затем обратился в клинику, прошел обследование и методом фемтосекундного лазера мне пересадили донорскую роговицу.
Болезненность беспокоила только после операции несколько дней. Выписали меня через неделю и больным глазом я уже видел первые две строчки, сейчас (спустя месяц )– пять. Результатами, отношением персонала и условиями в клинике доволен.
Видео:

Источник
Нейлон 10/0 (чтобы шить роговицу)
Для операции «последнего шанса» или пересадки роговицы нужны донорские ткани. Конкретно нас интересует ткань толщиной 500–600 микрон для сквозной кератопластики. Дальше с этой плёнкой нужно работать руками, шить тонкой нейлоновой нитью. Потом, когда роговица срастётся, снимать шов. Никаких биоразлагаемых материалов — их продукты распада начнут лизироваться и могут вызывать воспаление, что исключит положительный результат операции. Более того, трансплантат рекомендуется прошить по периметру дважды — это повышает шансы его правильной и равномерной фиксации. Второй слой нейлона чаще всего вообще не снимается, потому что пока он не мешает — не трогаем.
Но давайте начнём с самого начала. Конкретно — с ситуаций, когда человеку может потребоваться эта непростая для России, но совершенно привычная в Германии операция. Она бывает трёх видов:
- Сквозная, то есть удаление всей роговицы пациента, например, диаметром от 7 до 8,5 мм и пришивание новой.
- DALK, то есть пересадка роговичной ткани за исключением десцеметовой мембраны и эндотелия.
- DMEK, то есть «установка» только слоя десцеметовой мембраны и эндотелиальных клеток вместо такого же слоя у пациента.
Кератопластика в Германии — операция очень распространенная. В нашей клинике в Марбурге я и мой заведующий отделением за прошлый год сделали 210 пересадок, за год до этого — 236 пересадок. С марта этого года в московской клинике SMILE EYES мы начали пересаживать роговичную ткань — и послойные, и сквозные пересадки.
Показания
DALK (Deep Anterior Lamellar Keratoplasty) делается в случае, если повреждены верхние слои роговицы — это чаще всего кератоконус и рубцы, язвы, связанные с ДТП и другими травмами, не затронувшие эндотелий. Если роговица лопнула целиком — надо делать сквозную, если же задняя часть (слой эндотелия) сохранилась, его в современной хирургии стараются не трогать. Важно, что при этом у вас остаётся ваш собственный эндотелий, который вам нужен, ибо эндотелиальные клетки не восстанавливаются. Это самая сложная операция технически, и потому довольно трудоёмкая. Ну, и поэтому дорогая.
DMEK (Descemet Membrane Endothelial Keratoplasty) делается при проблемах с эндотелием, но при сохранении переднего слоя.
Сквозная кератопластика может делаться в обоих случаях, но сегодня это просто страховка на тот случай, если во время операции что-то пошло не так или, как свыше сказано, если повреждены все слои роговицы. Чаще всего применяется при язвах с перфорацией.
Основные показания для DMEK в Германии: генетические проблемы с эндотелием (например, дистрофия Фукса), куда реже — последствия сложных операций по катаракте, когда она долго зрела — или после очень травмирующей операции. Потом — послеоперационные травмы, например, после двух-трёх операций (катаракта, глаукома, витреоретинальные вмешательства с использованием силиконового масла и т.п.). В России, наоборот, генетические факторы существенно меньше представлены (возможно, из-за разницы в продолжительности жизни — в Германии пациенты успевают дожить или дообследоваться), зато катаракту доводят до предела, во время удаления хрусталика за счёт избыточного количества передаваемой ультразвуковой энергии могут начать разрушаться клетки эндотелия глаза, и всё. Приехали. Эндотелий роговицы у человека не размножается. У кролика — пожалуйста. А у человека — нет.
Раньше роговицу пересаживали достаточно простым образом: срезали слой у пациента, пришили слой от донора, ждали, пока зарастёт. Проблема в том, что чем больший слой трансплантировался, тем глубже заходили в роговицу. А чем глубже — тем больше объём ткани, и тем выше шансы на отторжение тканей. Сквозная кератопластика сегодня используется только по редким показаниям. В нашей клинике это где-то 15%. Почти по всем остальным показаниям с ней сегодня уверенно конкурируют малоинвазивные (сравнительно) DMEK и DALK — в зависимости от того, какой слой пострадал. Делать в разы сложнее, но зато пациент имеет куда больше положительных шансов.
DMEK-методику разработал голландский врач Геррит Меллес (кстати как и DSAEK, методику, из которой эволюционировал DMEK). В нашем холдинге SMILE EYES ей начали заниматься впервые в 2010 году. Итак, берётся целая роговица, и от неё отделяется нужный слой в 20-30 микрон. При должной осторожности можно заранее (например, за час до операции) отсепарировать так, что получится сразу два трансплантата — для DMEK и для DALK. Либо можно заказать трансплантант, который уже подготовлен, но это существенно дороже и не всегда лучше, и любой хирург чаще всего делает это самостоятельно. Я рекомендую делать самостоятельно до операции, потому что хирург лично контролирует качество и получает свежий материал. Те, кто делает мало операций, иногда пользуется готовыми (потому что сепарация иногда сложнее самой операции), но у кого не обе руки левые — готовят сами.
Самое важное, что придумал Меллес — это не то, что все исторически пытались делать — пришить трансплантат. 150 лет подряд люди шили. Уважаемый профессор Бузин из Италии (один из моих бывших наставников) — он пробовал то же самое на кроликах задолго до Меллеса, но он пришивал. Не получалось. А Меллес сказал — я впрысну воздушный пузырь, и всё само присосётся. Считали, что он чокнутый, а на деле он оказался гением. Это была революция в пересадке роговицы, и произошла она за считанные годы.
Отсепарированная плёнка заботливо устанавливается в глаз и придавливается воздушным пузырём, чтобы не отходила. Вот видео DMEK, примерно даёт представление:
Что важно именно для этой операции: пациенту очень рекомендуется находиться под наркозом (спать и быть обездвиженным), чтобы не дёрнуться. Под местной анестезией без транквилизаторов при напряженности человека в глазу поднимается давление, и это оставляет меньше места в передней камере глаза для бестравматичных манипуляций трансплантата. И вероятность кровоизлияния под местной анестезией выше. Особенно важен хороший наркоз при сквозных пересадках. А то, если пациент кашлянет во время сквозной пересадки, — потеряем глаз.
На видео пациентка не спит, потому что следующий наркоз вполне может оказаться последним в её жизни по медицинским показаниям (не переносит). Я оперирую её под местной анестезией, что несколько увеличивает сложность операции.
Операция DMEK (на видео) выполняется без прямого касания эндотелиальных клеток — слой двигается воздушным пузырём.
Операции по внешним слоям (DALK) делаются тонким ручным инструментом с прямым касанием.
Осложнения
Каждая операция — это лотерея по приживляемости ткани. Частично можно предсказать шансы на успех по качеству донорского продукта. Роговичные банки считают клетки и знают их свежесть, но витальное качество невозможно предсказать. То есть клетки могут быть «включены», но функциональность их почти исчерпана — может, у них ресурс через 2 месяца кончится. В результате у одного пациента трансплантация позволяет хорошо видеть 10 лет, а у другого — всего пару лет.
На втором месте — работа хирурга. Здесь невероятно легко ошибиться, поэтому никто и никогда не обещает «чистый» DALK. Один слой клеток может порваться от чего угодно — от неверного движения хирурга, от дыхания пациента, от того, что что-то изменилось в глазу и так далее. Да, есть методы, которые уменьшают вероятность, но всё равно риск ошибок есть, и по ходу пьесы можно перейти на сквозную кератопластику, если что-то пойдёт не так.
Оборудование начиная с какого-то момента почти не влияет — операция полностью зависит от навыка. Роговица может оперироваться и лазером на первом этапе (снимается им), но фемтосекундный лазер пока не показал существенных результатов в сравнении с традиционными методами. Минимальные отличия есть, но они настолько малы, что не имеет смысла удлинять операцию (лазер увеличивает операцию с 40 минут до 70 минут, если лазер, например, стоит в другой операционной). Доступ делается часто вручную, имея хорошие вакуумные системы трепанирования.
DMEK получается почти всегда у обученного хирурга, у меня и коллег ни разу не было случая перехода на сквозную с DMEK.
На риски сильно влияет состояние организма пациента, в частности, его возраст. И самое неприятное — это васкуляризация роговицы, те самые кровеносные сосуды, которые прорастают в роговицу в результате отсутствия правильного доступа кислорода (чаще всего от ношения контактных линз, а также после ожогов и инфекций). Резко увеличивается вероятность отторжения. Если роговица без сосудов, то иммунная система не имеет прямого доступа к верхнему слою, все иммунные процессы протекают медленно и нежно. Как только появляется кровь (сосуды) — иммунная система начинает очень резко реагировать на трансплантат. Поэтому стараются сначала убрать сосуды при таких случаях, а убираются они лазерными или непосредственными прижиганиями, или специальными инъекциями ингибиторов роста.
Дальше, есть риск инфекции. Он предсказуем, и его можно сильно купировать, особенно, если вести спокойный образ жизни.
Восстановление
Глаз держится под защитной повязкой 1 день.
В случае DMEK в начале сохраняется газовый пузырь в передней камере глаза. Пациент от 5 дней до двух недель не видит прооперированным глазом почти ничего, только изменения уровня освещения. С примерно третей недели картинка становится ясной, а через месяц доступно уже хорошее зрение. Самое долгое, в случае запущенных состояний дистрофии Фукса — можно не видеть и месяц.
По нашим исследованиям в 8% случаев нужно впрыскивать второй пузырь — если пересаженный слой вдруг начинает отходить. Необходимость это делать определяется на осмотрах после операции.
По мере хода заживления DALK и сквозной кератопластики (но не после DMEK) осложнением может стать расхождение послеоперационной раны. К примеру, пациент может с кем-то подраться и получить кулаком в глаз. У пожилых людей хватает совсем небольшой травмы, чтобы соединение лопнуло.
Нейлон или мерсилен (нити 10/0) снимаются так: через полгода первый слой, а второй — бывает до 3–5 лет в зависимости от степени приживления. У пожилых людей второй слой вообще часто не снимается, если не создаёт проблем, пока нить хорошо натянута, она не мешает. Бывает, что вторую нить вытягиваешь — и зрение падает, потому что эта нить была каркасом трансплантата, и это индуцирует астигматизм.
После сквозной операции или DALK часто появляется астигматизм: потому что даже если очень хорошо шьешь, рубцы будут зависеть от заживления. Роговица не приживляется на 360 градусов равномерно. Можно через два года сделать ФРК, LASIK или ReLEx SMILE прямо внутри трансплантата (последнее я сам не делал, но это уже выполняли коллеги из Александрийского университета). Другой элегантный подход к проблеме астигматизма — менять хрусталик на новый, если лечение катаракты ещё не производилось. Если катаракта была прооперирована, то ставится торический рюкзачный хрусталик (Аdd-on) к искусственному хрусталику — линза впереди первичной линзы в капсульном мешке. Если собственный хрусталик ещё прозрачный, пациент молод, и операция по удалению хрусталика не нужна, то можно поставить торическую ICL.
Что ещё надо знать про операции кератопластики в России
Донорский материал в России — это боль. Достаётся в большинстве случаев с трудом, долго и дорого. Тем не менее, варианты есть, просто цена далеко не такая, как в Европе. Большая удача, что появился консервированный материал в глазном банке в России, и у людей появился шанс на выздоровление. Очень мало врачей, умеющих делать послойные пересадки. Сквозную же могут делать десятки хирургов, благо мануальных хирургов с хорошими навыками много, причём как в европейской части страны, так и в восточной. В российской клинике нашего холдинга я делаю сложные операции трансплантации, а между ними мне как раз профессор Шилова ставит лазерную коррекцию ReLEx SMILE в график, — поэтому получается, что где-то раз в три месяца я приезжаю в Россию, например, следующий раз буду уже 28-го июня. Русский язык я знаю с детства, поэтому с пациентами общаться довольно просто. Ещё одна причина приезда — набираются пациенты, которые хотят оперироваться именно у меня, и хоть я и работаю по немецким ценам, но перспектива сделать всё без выезда из страны для многих решающая. В операционной клинике Шиловой лежат привычные для меня инструменты, в частности, скальпели под мою руку. Само оборудование медцентра полностью соответствует аналогичному в Марбурге.
Источник