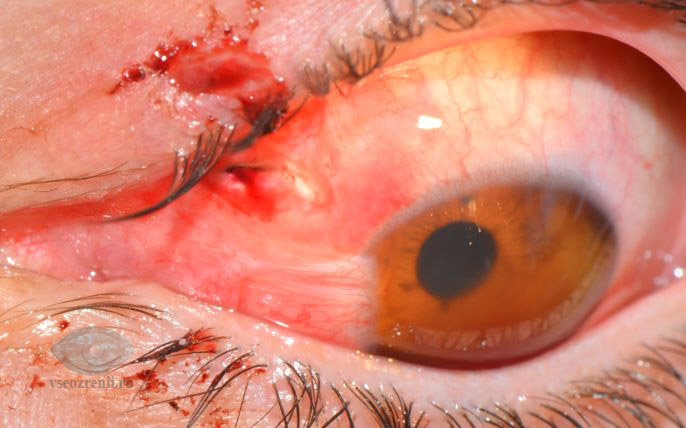
Восстановление зрения после операции роговицы
Нейлон 10/0 (чтобы шить роговицу)
Для операции «последнего шанса» или пересадки роговицы нужны донорские ткани. Конкретно нас интересует ткань толщиной 500–600 микрон для сквозной кератопластики. Дальше с этой плёнкой нужно работать руками, шить тонкой нейлоновой нитью. Потом, когда роговица срастётся, снимать шов. Никаких биоразлагаемых материалов — их продукты распада начнут лизироваться и могут вызывать воспаление, что исключит положительный результат операции. Более того, трансплантат рекомендуется прошить по периметру дважды — это повышает шансы его правильной и равномерной фиксации. Второй слой нейлона чаще всего вообще не снимается, потому что пока он не мешает — не трогаем.
Но давайте начнём с самого начала. Конкретно — с ситуаций, когда человеку может потребоваться эта непростая для России, но совершенно привычная в Германии операция. Она бывает трёх видов:
- Сквозная, то есть удаление всей роговицы пациента, например, диаметром от 7 до 8,5 мм и пришивание новой.
- DALK, то есть пересадка роговичной ткани за исключением десцеметовой мембраны и эндотелия.
- DMEK, то есть «установка» только слоя десцеметовой мембраны и эндотелиальных клеток вместо такого же слоя у пациента.
Кератопластика в Германии — операция очень распространенная. В нашей клинике в Марбурге я и мой заведующий отделением за прошлый год сделали 210 пересадок, за год до этого — 236 пересадок. С марта этого года в московской клинике SMILE EYES мы начали пересаживать роговичную ткань — и послойные, и сквозные пересадки.
Показания
DALK (Deep Anterior Lamellar Keratoplasty) делается в случае, если повреждены верхние слои роговицы — это чаще всего кератоконус и рубцы, язвы, связанные с ДТП и другими травмами, не затронувшие эндотелий. Если роговица лопнула целиком — надо делать сквозную, если же задняя часть (слой эндотелия) сохранилась, его в современной хирургии стараются не трогать. Важно, что при этом у вас остаётся ваш собственный эндотелий, который вам нужен, ибо эндотелиальные клетки не восстанавливаются. Это самая сложная операция технически, и потому довольно трудоёмкая. Ну, и поэтому дорогая.
DMEK(Descemet Membrane Endothelial Keratoplasty) делается при проблемах с эндотелием, но при сохранении переднего слоя.
Сквозная кератопластика может делаться в обоих случаях, но сегодня это просто страховка на тот случай, если во время операции что-то пошло не так или, как свыше сказано, если повреждены все слои роговицы. Чаще всего применяется при язвах с перфорацией.
Основные показания для DMEK в Германии: генетические проблемы с эндотелием (например, дистрофия Фукса), куда реже — последствия сложных операций по катаракте, когда она долго зрела — или после очень травмирующей операции. Потом — послеоперационные травмы, например, после двух-трёх операций (катаракта, глаукома, витреоретинальные вмешательства с использованием силиконового масла и т.п.). В России, наоборот, генетические факторы существенно меньше представлены (возможно, из-за разницы в продолжительности жизни — в Германии пациенты успевают дожить или дообследоваться), зато катаракту доводят до предела, во время удаления хрусталика за счёт избыточного количества передаваемой ультразвуковой энергии могут начать разрушаться клетки эндотелия глаза, и всё. Приехали. Эндотелий роговицы у человека не размножается. У кролика — пожалуйста. А у человека — нет.
Раньше роговицу пересаживали достаточно простым образом: срезали слой у пациента, пришили слой от донора, ждали, пока зарастёт. Проблема в том, что чем больший слой трансплантировался, тем глубже заходили в роговицу. А чем глубже — тем больше объём ткани, и тем выше шансы на отторжение тканей. Сквозная кератопластика сегодня используется только по редким показаниям. В нашей клинике это где-то 15%. Почти по всем остальным показаниям с ней сегодня уверенно конкурируют малоинвазивные (сравнительно) DMEK и DALK — в зависимости от того, какой слой пострадал. Делать в разы сложнее, но зато пациент имеет куда больше положительных шансов.
DMEK-методику разработал голландский врач Геррит Меллес (кстати как и DSAEK, методику, из которой эволюционировал DMEK). В нашем холдинге SMILE EYES ей начали заниматься впервые в 2010 году. Итак, берётся целая роговица, и от неё отделяется нужный слой в 20-30 микрон. При должной осторожности можно заранее (например, за час до операции) отсепарировать так, что получится сразу два трансплантата — для DMEK и для DALK. Либо можно заказать трансплантант, который уже подготовлен, но это существенно дороже и не всегда лучше, и любой хирург чаще всего делает это самостоятельно. Я рекомендую делать самостоятельно до операции, потому что хирург лично контролирует качество и получает свежий материал. Те, кто делает мало операций, иногда пользуется готовыми (потому что сепарация иногда сложнее самой операции), но у кого не обе руки левые — готовят сами.
Самое важное, что придумал Меллес — это не то, что все исторически пытались делать — пришить трансплантат. 150 лет подряд люди шили. Уважаемый профессор Бузин из Италии (один из моих бывших наставников) — он пробовал то же самое на кроликах задолго до Меллеса, но он пришивал. Не получалось. А Меллес сказал — я впрысну воздушный пузырь, и всё само присосётся. Считали, что он чокнутый, а на деле он оказался гением. Это была революция в пересадке роговицы, и произошла она за считанные годы.
Отсепарированная плёнка заботливо устанавливается в глаз и придавливается воздушным пузырём, чтобы не отходила. Вот видео DMEK, примерно даёт представление:
Что важно именно для этой операции: пациенту очень рекомендуется находиться под наркозом (спать и быть обездвиженным), чтобы не дёрнуться. Под местной анестезией без транквилизаторов при напряженности человека в глазу поднимается давление, и это оставляет меньше места в передней камере глаза для бестравматичных манипуляций трансплантата. И вероятность кровоизлияния под местной анестезией выше. Особенно важен хороший наркоз при сквозных пересадках. А то, если пациент кашлянет во время сквозной пересадки, — потеряем глаз.
На видео пациентка не спит, потому что следующий наркоз вполне может оказаться последним в её жизни по медицинским показаниям (не переносит). Я оперирую её под местной анестезией, что несколько увеличивает сложность операции.
Операция DMEK (на видео) выполняется без прямого касания эндотелиальных клеток — слой двигается воздушным пузырём.
Операции по внешним слоям (DALK) делаются тонким ручным инструментом с прямым касанием.
Осложнения
Каждая операция — это лотерея по приживляемости ткани. Частично можно предсказать шансы на успех по качеству донорского продукта. Роговичные банки считают клетки и знают их свежесть, но витальное качество невозможно предсказать. То есть клетки могут быть «включены», но функциональность их почти исчерпана — может, у них ресурс через 2 месяца кончится. В результате у одного пациента трансплантация позволяет хорошо видеть 10 лет, а у другого — всего пару лет.
На втором месте — работа хирурга. Здесь невероятно легко ошибиться, поэтому никто и никогда не обещает «чистый» DALK. Один слой клеток может порваться от чего угодно — от неверного движения хирурга, от дыхания пациента, от того, что что-то изменилось в глазу и так далее. Да, есть методы, которые уменьшают вероятность, но всё равно риск ошибок есть, и по ходу пьесы можно перейти на сквозную кератопластику, если что-то пойдёт не так.
Оборудование начиная с какого-то момента почти не влияет — операция полностью зависит от навыка. Роговица может оперироваться и лазером на первом этапе (снимается им), но фемтосекундный лазер пока не показал существенных результатов в сравнении с традиционными методами. Минимальные отличия есть, но они настолько малы, что не имеет смысла удлинять операцию (лазер увеличивает операцию с 40 минут до 70 минут, если лазер, например, стоит в другой операционной). Доступ делается часто вручную, имея хорошие вакуумные системы трепанирования.
DMEK получается почти всегда у обученного хирурга, у меня и коллег ни разу не было случая перехода на сквозную с DMEK.
На риски сильно влияет состояние организма пациента, в частности, его возраст. И самое неприятное — это васкуляризация роговицы, те самые кровеносные сосуды, которые прорастают в роговицу в результате отсутствия правильного доступа кислорода (чаще всего от ношения контактных линз, а также после ожогов и инфекций). Резко увеличивается вероятность отторжения. Если роговица без сосудов, то иммунная система не имеет прямого доступа к верхнему слою, все иммунные процессы протекают медленно и нежно. Как только появляется кровь (сосуды) — иммунная система начинает очень резко реагировать на трансплантат. Поэтому стараются сначала убрать сосуды при таких случаях, а убираются они лазерными или непосредственными прижиганиями, или специальными инъекциями ингибиторов роста.
Дальше, есть риск инфекции. Он предсказуем, и его можно сильно купировать, особенно, если вести спокойный образ жизни.
Восстановление
Глаз держится под защитной повязкой 1 день.
В случае DMEK в начале сохраняется газовый пузырь в передней камере глаза. Пациент от 5 дней до двух недель не видит прооперированным глазом почти ничего, только изменения уровня освещения. С примерно третей недели картинка становится ясной, а через месяц доступно уже хорошее зрение. Самое долгое, в случае запущенных состояний дистрофии Фукса — можно не видеть и месяц.
По нашим исследованиям в 8% случаев нужно впрыскивать второй пузырь — если пересаженный слой вдруг начинает отходить. Необходимость это делать определяется на осмотрах после операции.
По мере хода заживления DALK и сквозной кератопластики (но не после DMEK) осложнением может стать расхождение послеоперационной раны. К примеру, пациент может с кем-то подраться и получить кулаком в глаз. У пожилых людей хватает совсем небольшой травмы, чтобы соединение лопнуло.
Нейлон или мерсилен (нити 10/0) снимаются так: через полгода первый слой, а второй — бывает до 3–5 лет в зависимости от степени приживления. У пожилых людей второй слой вообще часто не снимается, если не создаёт проблем, пока нить хорошо натянута, она не мешает. Бывает, что вторую нить вытягиваешь — и зрение падает, потому что эта нить была каркасом трансплантата, и это индуцирует астигматизм.
После сквозной операции или DALK часто появляется астигматизм: потому что даже если очень хорошо шьешь, рубцы будут зависеть от заживления. Роговица не приживляется на 360 градусов равномерно. Можно через два года сделать ФРК, LASIK или ReLEx SMILE прямо внутри трансплантата (последнее я сам не делал, но это уже выполняли коллеги из Александрийского университета). Другой элегантный подход к проблеме астигматизма — менять хрусталик на новый, если лечение катаракты ещё не производилось. Если катаракта была прооперирована, то ставится торический рюкзачный хрусталик (Аdd-on) к искусственному хрусталику — линза впереди первичной линзы в капсульном мешке. Если собственный хрусталик ещё прозрачный, пациент молод, и операция по удалению хрусталика не нужна, то можно поставить торическую ICL.
Что ещё надо знать про операции кератопластики в России
Донорский материал в России — это боль. Достаётся в большинстве случаев с трудом, долго и дорого. Тем не менее, варианты есть, просто цена далеко не такая, как в Европе. Большая удача, что появился консервированный материал в глазном банке в России, и у людей появился шанс на выздоровление. Очень мало врачей, умеющих делать послойные пересадки. Сквозную же могут делать десятки хирургов, благо мануальных хирургов с хорошими навыками много, причём как в европейской части страны, так и в восточной. В российской клинике нашего холдинга я делаю сложные операции трансплантации, а между ними мне как раз профессор Шилова ставит лазерную коррекцию ReLEx SMILE в график, — поэтому получается, что где-то раз в три месяца я приезжаю в Россию, например, следующий раз буду уже 28-го июня. Русский язык я знаю с детства, поэтому с пациентами общаться довольно просто. Ещё одна причина приезда — набираются пациенты, которые хотят оперироваться именно у меня, и хоть я и работаю по немецким ценам, но перспектива сделать всё без выезда из страны для многих решающая. В операционной клинике Шиловой лежат привычные для меня инструменты, в частности, скальпели под мою руку. Само оборудование медцентра полностью соответствует аналогичному в Марбурге.
Источник
 Лазерная коррекция зрения позволяет улучшить функциональность глаза, устранить катаракту, плохую видимость вблизи и на расстоянии, астигматизм. На эффективность терапии и стойкость результата влияет поведение пациента в восстановительный период.
Лазерная коррекция зрения позволяет улучшить функциональность глаза, устранить катаракту, плохую видимость вблизи и на расстоянии, астигматизм. На эффективность терапии и стойкость результата влияет поведение пациента в восстановительный период.
Для этого он должен соблюдать рекомендации в первые дни после операции, выполнять указания врача, делать упражнения для глаз и использовать глазные капли.
После лазерной коррекции не требуется госпитализации. Через час-два после операции офтальмолог осматривает роговицу глаза и при отсутствии отклонений отпускает пациента домой.
Действия пациента после лазерной коррекции
После проведенной коррекции зрения лазером пациент находится в клинике под наблюдением в течение одного-полутора часов. При отсутствии осложнений и угрозы здоровью и жизни оперируемого его выписывают домой. Рекомендуется это делать не самостоятельно, а с сопровождающим.
Для ускорения процесса заживления следует носить специальные солнцезащитные очки со дня выписки и до конца реабилитационного периода. Нельзя наносить никакой макияж и крема для век, распылять духи и лаки для волос.
 Для защиты от бактериальной инфекции офтальмолог выписывает антибактериальные и устраняющие сухость глаза капли. Кратность инсталляций и длительность применения зависит от индивидуальных показателей и определяется лечащим врачом. На пару дней после операции накладывается запрет на виды деятельности:
Для защиты от бактериальной инфекции офтальмолог выписывает антибактериальные и устраняющие сухость глаза капли. Кратность инсталляций и длительность применения зависит от индивидуальных показателей и определяется лечащим врачом. На пару дней после операции накладывается запрет на виды деятельности:
- вождение автомобиля;
- различные способы перенапряжения зрительного аппарата – гаджеты, книги с мелким шрифтом, газеты, мониторы компьютеров, телевизоры;
- физическую активность, занятие спортом;
- подъем тяжестей.
В первые дни необходим щадящий режим. От него зависит дальнейшее состояние пациента и скорость реабилитации.
Сразу после операции для сна выбирается положение «лежа на спине». Затем допускаются и другие положения за исключением лицом в подушку.
После операции возможно возникновение зуда, слезоточивости и других признаков синдрома сухого глаза. Недопустимо для устранения неприятных ощущений трение глаза, даже через закрытое веко.
Продолжительность периода реабилитации после разных видов коррекции
Длительность восстановительного периода напрямую зависит от вида операционного вмешательства, состояния пациента и его особенностей, соблюдения указаний специалиста.
Самый старый вид лазерной коррекции – фоторефрактивная кератэктомия.

Для него характерна наибольшая продолжительность реабилитационного периода – месяц. В первые сутки пациенты отмечают расплывчатые контуры у объектов и затуманенность зрения, невозможность сфокусировать взгляд на предмете и болезненную реакцию на свет.
Эти ощущения проходят примерно за сутки, до пяти дней занимает полное восстановление зрения. Весь срок восстановительного периода следует соблюдать запреты и ограничения на зрительное или оптическое и физическое перенапряжение.
Наиболее безопасная и щадящая – операция ЛАСИК, или лазерный эпителиальный кератомилез. Первичная реабилитация занимает 8 часов. За это время восстанавливается зрение, и частично проходят неприятные и болезненные ощущения. Полный реабилитационный период составляет неделю.
Меньший срок реабилитации характерен для лазерного кератомилеза, или LASIC. Он составляет от 2 до 6 часов в зависимости от состояния пациента, сопутствующих заболеваний в анамнезе, возраста и степени оперируемых нарушений.
Указания врача после лазерной коррекции зрения
Для быстрейшего восстановления зрения и минимизации побочных нежелательных эффектов необходимо точно соблюдать указания хирурга-офтальмолога:
- в положенный срок появляться на профилактические осмотры – обычно проводится на следующий день после операции, через 7, 30 дней, полгода и год;
- капать выписанные препараты;
- в первые дни придерживаться щадящего режима, исключив физическую и зрительную нагрузку;
- воздержаться от употребления алкоголя, подъема тяжестей, посещения бани и сауны;
- спать на спине;
- носить солнцезащитные очки, недопустимо загорание;
- при сильных болях и нестабильности нервной системы допускается принять обезболивающие и седативные препараты, рекомендованные специалистом;
- придерживаться иных рекомендаций офтальмолога, соблюдать запреты и противопоказания.
Дополнительно полезно делать упражнения для глаз.
Противопоказания и запреты после лазерной коррекции
В течение реабилитационного периода накладываются ограничения и запреты на следующие виды деятельности:
- посещение бани, сауны, солярия, пребывание на солнце и загорание;
- поднятие тяжестей, физические нагрузки;
- сильные зрительные нагрузки – просмотр телевизора, чтение мелких шрифтов книг, работа за компьютером и гаджетами;
- использование контактных линз;
- применение косметических и декоративных средств, лаков для волос, туалетной воды и духов;
- мытье головы и лица очищающими средствами и мылом, при попадании его в глаза ухудшается видимость и замедляется процесс реабилитации;
- нахождение в солнечный день без затемненных солнцезащитных очков;
- употребление алкоголя.
 Для скорейшего выздоровления немаловажно нормализовать рацион питания, исключив продукты, приводящие к запорам, спиртные напитки. Последние ухудшают воздействие антибактериальных препаратов и увеличивают нагрузку на печень.
Для скорейшего выздоровления немаловажно нормализовать рацион питания, исключив продукты, приводящие к запорам, спиртные напитки. Последние ухудшают воздействие антибактериальных препаратов и увеличивают нагрузку на печень.
Если в глаза попало мыло или очищающие средства, их нельзя тереть. Достаточно закапать любые капли, обладающие антибактериальным, противовоспалительным или увлажняющим действием для промывания глаза, удаления частиц агрессивных веществ и уменьшения негативных последствий.
Упражнения для глаз
Их нельзя делать в первые дни после операции. Затем упражнения для глаз являются дополнительной мерой для улучшения зрения и сохранения результата. Делать гимнастику можно после возвращения нормальной реакции глаза на свет, другую зрительную нагрузку.
Упражнения:
- 15-20 секунд поморгать, при этом нельзя сильно зажмуриваться;
- сделать 10-12 вращений по часовой и столько же против часовой стрелки открытыми, затем закрытыми глазами;
- в течение пары минут фокусировать взгляд на дальнем предмете, затем на ближнем объекте и чередовать действия;
- закрыть на пару минут глаза и посидеть в тишине и спокойствии.
Завершить упражнения следует, если они вызывают дискомфорт или болезненные ощущения. Через пару дней можно попробовать заново гимнастику для глаз.
Применение глазных капель
После проведенной операции за пациентом наблюдает офтальмолог в течение часа. Затем дается лист с рекомендованными глазными каплями.
Для уменьшения риска возникновения послеоперационных последствий – отечность роговицы, воспалительные процессы, сухость глаза — назначаются 3 группы препаратов или комбинированные медикаменты:
- антибактериальные средства;
- глюкокортикоиды;
- протекторы роговицы и препараты искусственной слезы.
После данного вида улучшения и восстановления функции зрения редко возникают инфекционно-воспалительные процессы в глазу, поскольку внутрь во время операции не вводятся никакие инструменты. Для снижения показателя риска к минимуму рекомендуется до 5-7 дней капать антибактериальные капли в прописанной дозировке и кратности применения. Наиболее назначаемые и безопасные медикаменты – Тобрекс, Тобрисс, Ципролет, Ципромед.
 После операции возможен отек роговицы, сохраняющийся пару дней. Для уменьшения негативного проявления используются гормональные капли на основе Дексаметазона – Офтан Дексаметазон, Максидекс, российский или белорусский Дексаметазон.
После операции возможен отек роговицы, сохраняющийся пару дней. Для уменьшения негативного проявления используются гормональные капли на основе Дексаметазона – Офтан Дексаметазон, Максидекс, российский или белорусский Дексаметазон.
Для уменьшения синдрома сухого глаза используются препараты искусственной слезы и протекторы: Корнерегель, Офтагель, Хило-Комод и др.
Препарат, содержащий сразу антибактериальный и противоаллергический, противоотечный компонент – Тобрадекс.
При назначении нескольких медикаментов в виде капель необходимо при закапывании соблюдать 10-15-минутный интервал. Если применяется Корнерегель, его используют последним. Он помогает задержать на поверхности глаза другие препараты и усиливает их действие.
Макияж после лазерной коррекции
После лазерной коррекции зрения перед операцией и за 2 дня до нее нельзя наносить макияж. Это ограничение распространяется на 2 недели после. Это касается декоративной косметики, средств для ухода за кожей век.
Снятие водостойкой туши требует применения специальных агрессивных жидкостей и трения для лучшего результата. Поэтому эту косметику нельзя наносить в течение месяца после операции по коррекции зрения.
Глаза требуют дополнительной защиты от попадания инородных тел, воздействия провоцирующих факторов. С этой целью в течение реабилитационного периода не рекомендуется распылять на волосы лаки, использовать духи и туалетную воду.
При неосторожном использовании, повлекшем попадание частицы вещества в глаза, их необходимо промыть аккуратно проточной водой и закапать антибактериальные или увлажняющие капли. Не допускается трение.
Полезное видео
Дмитрий Дементьев о показаниях и противопоказаниях к лазерной коррекции зрения, возможных осложнениях.
Была ли статья полезной?
Оцените материал по пятибальной шкале!
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом — напишите комментарий ниже.
Что еще почитать
Источник