Водянка на роговице глаза
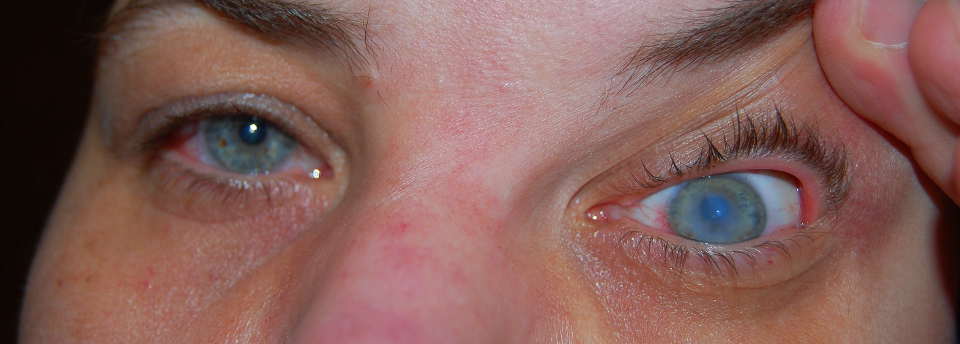
Хронически протекающий кератоконус часто (примерно в 10% всех случаев) приводит к тяжелому осложнению – острому кератоконусу. Он характеризуется внезапным возникновением отека роговичной стромы, возникающей вследствие локального обширного разрыва десцеметовой оболочки и проникновения в стромальные слои влаги из передней камеры глаза.
Симптомы острого кеаратоконуса
Выраженный отек роговичной стромы влечет за собой резкое и значительное ухудшение зрения, которое являлось низким и до проявления острого кератоконуса. При возникновении этого состояния острота зрения определяется как светоощущение с правильной светопроекцией. Почти у всех больных при этом определяется роговичный синдром (слезотечение, светобоязнь, зуд).
Диагностика
Биомикроскопия глаза позволяет увидеть резкую отечность всех слоев роговой оболочки, при этом ее ткань очень сильно выпячивается и истончается. Иногда возможно возникновение десцеметоцеле с угрозой перфорации. Но нужно отметить, что разрыв роговой оболочки в случае острого кератоконуса случается очень редко. Хотя по причине неадекватного поведения реальная вероятность перфорации возрастает у пациентов с синдромом Дауна или с серьезными психическими расстройствами.
Лечение водянки роговицы
Некоторые авторы считают, что состояние острого кератоконуса не требует активного лечения, поскольку оно может пройти самопроизвольно.
Многие специалисты при остром кератоконусе предлагают использование активной хирургической тактики – введение в переднюю камеру глаза аутокрови, бандажное укрепление роговой оболочки и другие методики. Ряд хирургов говорят о возможности и даже целесообразности при этом состоянии осуществления экстренной сквозной кератопластики. Другие врачи для лечения острого кератоконуса рекомендуют активную медикаментозную терапию. Проведение биомикроскопии в холодном периоде у пациентов, которые перенесли острый кератоконус, дает возможность точно выявить зону разрыва десцеметовой оболочки и наличие грубого рубца роговицы, проходящего сквозь все ее слои. Биомикроскопическая картина после разрыва десцеметовой мембраны в случае острого кератоконуса в англоязычной офтальмологической литературе называется симптомом «рыбья пасть» («fish mouth»).
Медикаментозное лечение
- Закапывание глюкокортикоидов и антибиотиков (или их сочетания — Тобрадекс) — 4 раза в день
- Закапывание нестероидных противовоспалительных препаратов — НПВС (Броксинак) — 1 раз в день
- Гипотензивные (снижающие давление) капли (Тимолол) — 1 раз в день
- Инъекции глюкокортикоидов под конъюнктиву (Дексаметазон, Дипроспан)
- Эпителизирующие и коренопротективные средства (Оквис, Коренерегель)
- Противоаллергические капли и антигистаминные препараты (в инъекциях и таблетках) — если есть аллергия
Хирургическое лечение
- Введение в переднюю камеру глаза собственной плазмы пациента
- Покровная кератопластика амнионом или собственной конъюнктивой пациента
- Сквозная кератопластика (редко), чаще — после стихания острого процесса
При отсутствии лечения острого кератоконуса отечность роговой оболочки самостоятельно проходит в течение 4–5 месяцев. По завершении купирования патологического процесса при остром кератоконусе роговая оболочка несколько уплощается вследствие образования помутнения и локального закрытия области разрыва десцеметовой мембраны. В результате этого уплощения роговицы у пациентов незначительно улучшается зрение, и нередко снова появляется возможность использования контактной коррекции.
Нужно сказать, что острый кератоконус зачастую ошибочно диагностируют, как кератит. При этом назначается медикаментозное лечение, которое способно усугубить состояние глаза пациента!
После купирования, рецидивов состояния острого кератоконуса обычно не возникает. В доступной офтальмологической литературе упоминаний о повторении заболевания на одном глазу не встречается. Однако нам два раза пришлось столкнуться с повторением острого кератоконуса в нашей клинической практике: в первом случае у пациентки с синдромом Дауна – по прошествии трех лет, а во втором случае — через 25 лет (в выписном эпикризе пациента был зафиксирован перенесенный в первый раз острый кератоконус).
Осложнения
Исходом острого состояния могут быть:
- Перфорация роговицы
- Развитие вторичной глаукомы
- Присоединение инфекции (кератит)
- Неоваскуляризация роговицы (появление сосудов)
Чаще всего они встречаются при тяжёлых психических расстройствах (на фоне болезни Дауна) и атопических заболеваниях (нейродермитах).
Задать уточняющие вопросы и записаться на прием в нашу клинику вы можете онлайн или по телефону в Москве:
Диагностика и хирургическое лечение кератоконуса: +7(495)369-17-15
Подбор жестких склеральных контактных линз: +7(495)369-17-56.
Источник
Иногда появляется на белке глаза пузырек, что это, не совсем понятно, а в больницу за советом по лечению с такой малостью обращаться не спешат. Между тем подобные наросты представляют достаточно распространенные новообразования, зарождение которых происходит на слизистой оболочке зрительного органа. Появление пузырьков или других посторонних образований на области зрительных органов – повод для визита к офтальмологу. Самостоятельное лечение способно навредить состоянию глаз.
Пузырьковые образования
На слизистой глаза или на коже века могут появляться крохотные волдыри. При их размещении на слизистой оболочке может возникать серьезный дискомфорт, человек испытывает достаточно неприятные ощущения при таких образованиях. Причины их возникновения различаются и зависят от вида.

Каков причины появления пузырьков на органах зрения
Проблемы с глазами, выражающиеся в появлении образований на их поверхности, могут быть вызваны разнообразными причинами, среди которых:
- Человек длительное время проводит на улице, подвергая глаза воздействию лучей солнца;
- Почтенный возраст. У пожилых людей защитные механизмы ослабевают, замедляются процессы, происходящие в организме. Ухудшается обмен и усвоение питательных веществ, что провоцирует возрастание склонности к болезням;
- Особенности профессии, когда люди вынуждены длительно испытывать вредное влияние негативных сред. Повышенным считается риск для женщин и мужчин, много времени находящихся в цехах, в контакте с токсичными испарениями или с содержанием в воздухе мелких частиц, способных нанести механическую травму;
- Наследственный фактор. Такие заболевания подаются лечению весьма сложно, при удалении хирургическим путем не исключено их повторное образование;
- Проживание в условиях специфического климата, где постоянная температура воздуха характеризуется как высокая, часто происходят песчаные бури.
Болезни, которые способны спровоцировать появления пузырьков на глазах

Конъюнктивиты аденовирусные
При воспалении слизистой глаз при фарингитах может возникнуть аденовирусный конъюнктивит. Он нередко сопровождается значительным повышением температуры. Одним из проявлений такого рода заболеваний является фолликулярный вид, при котором на слизистой оболочке глаз вырастают маленькие пузырьки с прозрачным содержимым.
Кисты конъюнктив
Появляющиеся на глазных яблоках или на слизистой оболочке прозрачные, полупрозрачные образования бывают кистами конъюнктивы. Они могут иметь как приобретенный характер, так и быть врожденными. Нередко такие образования возникают после травмирования глаз, а также из-за различных воспалительных болезней. При небольшом размере кисты могут не приносить особенных неудобств. Симптомы при этом могут проявиться малозаметные – например, как ощущение песка в глазах или обильное течение слез.
При разрастании образованных кист в глазах может появиться болезненность, ощущение распирания. Зрение может утратить остроту. Лечить такую болезнь необходимо хирургическим способом.
Пингвекула
Формирующиеся на глазу образования могут быть по цвету бледно-желтыми или прозрачными. Они базируются на самом яблоке глаза в области конъюнктивы. Их появление происходит из-за избытка белков и жиров в человеческом организме. На медицинском языке такой нарост называют пингвекулой.
Возникновение пингвекулы не наносит вред здоровью и не ухудшает качество зрения. Однако игнорировать такое расстройство нельзя. При наличии эпителиальных наростов на поверхности глаза стоит задуматься о том, что с обменом веществ у этого человека начинаются большие проблемы. Пингвекула – признак того, что жирная пища и белки усваиваются очень плохо.
не наносит вред здоровью и не ухудшает качество зрения. Однако игнорировать такое расстройство нельзя. При наличии эпителиальных наростов на поверхности глаза стоит задуматься о том, что с обменом веществ у этого человека начинаются большие проблемы. Пингвекула – признак того, что жирная пища и белки усваиваются очень плохо.
Наросты на поверхности глаза могут появиться при перерождении участка эпителия. Клетки изменяют свою структуру, при этом из них формируется уплотнение. Образование, являющееся доброкачественным, локализуется на глазной роговице или конъюнктиве. О том, как появилась та или иная пингвекула, можно судить по ее виду.
Офтальмогерпес
У этой болезни возбудитель становится активен при падении иммунитета. Признаки офтальмогерпеса – пузыри, которые появиться могут на роговице или на коже век. Их наполняет прозрачный секрет. Если волдырь лопается, он может своим содержимым заразить и здоровые ткани. При этом заболевание отягощается – может появиться светобоязнь, слезотечение и гиперемия глазных яблок. Если заболевание развивается до тяжелых форм, появляется блефароспазм, характеризующийся судорожным закрытием век.
Несвоевременно начатое лечение способно привести к глаукомам и катарактам. Иногда наступает слепота.
Аллергические явления
Косметика, различные средства бытового назначения и даже продукты питания способны стать причиной появления и развития аллергий. Это часто вызывает высыпания различного характера, в том числе иногда появляется и пузырек на белке глаза, доставляющий дискомфорт. Признаки аллергии пропадают после того, как удается выявить и устранить причину неприятных проявлений. Для улучшения результатов рекомендуется принять комплекс лекарств с антигистаминным действием.

Если болезнь запустить, проводить лечение некорректно или совсем не проводить, она может принять хроническую форму. Для такого течения при поражении глаз характерны сильный зуд, крапивная лихорадка, проявления дискомфорта.
Киста Молля
Причина болезни – проблемы с отводом образовавшегося в сальных железах секрета. Так может получиться при их закупорке. Спровоцировать появление кист могут аллергии, герпес, папилломавирус. Опасности для организма киста не представляет, но при отсутствии лечения ее размеры могут серьезно увеличиться. Тогда потребуется уже хирургическая операция.
Кисты могут рассасываться сами по себе. Но до конца они не исчезают, и в следующий раз, когда они проявятся заново, будут более серьезными и симптомы.
Папилломы
Заражение может произойти в случае контакта с носителями вируса папилломы. Вирусы могут быть вызваны снижением человеческого иммунитета, разнообразными стрессами, если в течение длительного срока человек употреблял антибиотические препараты, это также может стать причиной активации вируса. Чтобы вылечить папилломы, может быть назначено лечение с использованием лекарств в виде комплексной терапии и проведение операции.

Не допускается удаление папиллом на слизистых оболочках и на веках самостоятельно.
Какими должны быть действия при обнаружении пузырьков на глазу
Если на поверхности глаз появились непонятные образования, действовать надо следующим образом:
- Первым делом посетите окулиста. Чем раньше будет установлен диагноз, тем более качественным будет оказываемое лечение;
- Необходимо строгое соблюдение гигиенических норм. При умывании следует как можно бережнее обращаться с органами зрения. Для вытирания лица полотенце должно быть индивидуальным;
- Во избежание получения повреждений не надо сильно протирать глаза, самостоятельное удаление образований проводить нельзя. Это может усилить развитие заболевания;
- Следует исключить применение недоброкачественных косметических средств;
- Если отмечено наличие аллергий, необходимо исключить действие аллергенов на организм. Понадобится проработка системы питания, при необходимости – исключение контактов с домашними животными.
Возможно ли применение народных методик для избавления от неприятных симптомов
Существует несколько наиболее распространенных народных методик, которые могут применяться при подобных болезнях. Их действие состоит в том, что они способны в несколько раз снижать дискомфорт, унимать жжение и зуд, уменьшают отеки. Способы для избавления от неприятных ощущений можно перечислить такие:
- Чтобы уменьшить зуд, на веки накладывают примочки с растворами новокаина, ментола;
- Глаза трижды в день промывают с раствором борной кислоты;
- Применение чайных компрессов – наиболее известный способ, отличающийся хорошей эффективностью. Чай считают отличным антисептиком. Чтобы приготовить компресс, пару чайных ложек сухой заварки заливают стаканом крутого кипятка. Когда полученная жидкость остынет, в нем следует намочить ватные диски, которые на несколько минут накладывают на поверхность закрытых глаз;
- Точно так же, как и в предыдущем варианте, производят заваривание аптечной ромашки. Перед использованием настой процеживают;
- Водный однопроцентный раствор прополиса капают в пораженный болезнью глаз по две капли. В сутки надо провести такую процедуру восемь раз;
- Компрессы, контрастные по температуре – прикладывание к глазам куска чистой ткани, смоченного в холодной воде, затем то же самое, но воду берут горячую;
- Сок растений, таких, как алоэ или подорожник, разбавляют с водой в количестве 1:1. Применяйте полученный таким образом раствор для проведения компрессов.

Следует понимать, что, прибегая к лечению с использованием народных методик, вы можете спровоцировать не самые приятные для здоровья последствия. Нельзя проводить процедуры, не получив перед этим одобрения офтальмолога.
Запрещается применять мазевые лекарственные препараты с прижигающим действием, нельзя переохлаждаться и находиться подолгу на сквозняке. Те области, где на глазу на белке пузырек, надо защитить от попадания загрязнений и пыли.
Независимо от причины появления пузырьков почесывание и протирание их не допускается. Если будет нарушена их целостность, одновременно нарушается и естественно созданная защита от проникновения инфекции. Причин, по которым может возникнуть пузырек прозрачный на белке глаза, множество, постановкой диагноза и выбором лечения должен заниматься специалист.
Источник
Кератоконус – термин, составленный из двух греческих слов: «kerato» и «konos», которые переводятся с греческого языка, как «роговица» и «конус». Собственно, в названии как нельзя лучше отражена суть заболевания: при кератоконусе роговица глаза, вследствие дегенеративных изменений, истончается, и вместо нормальной сферической формы приобретает форму конуса.
Как правило, подобная проблема возникает у детей подросткового возраста, но иногда кератоконус можно встретить и у совсем маленьких детей, и даже у лиц тридцатилетнего возраста. Обычно превращение сферической роговицы в конус происходит довольно медленно, несколько лет. Правда, иногда отмечаются случаи и стремительного развития болезни.
Первые упоминания о заболевании относятся к XVIII веку (Б. Мохорт, Тейлор), однако подробно описано оно было на век позже, когда британский офтальмолог Д. Ноттингем в 1854 году выделил его из группы прочих эктазий роговицы. Лечение кератоконуса в те времена проводилось посредством прижигания роговицы с помощью раствора нитрата серебра, после чего на глаз накладывали плотную повязку и назначали капли, вызывавшие миоз.
Немного позже француз Эжен Кальт стал работать над изготовлением специальной стеклянной оболочки, которая при надевании на глаз уплощала бы коническую вершину роговой оболочки и исправляла ее форму. Этот эксперимент считается первым упоминанием о лечении кератоконуса с помощью контактных линз.
Симптомы кератоконуса
Начальным признаком кератоконуса, как правило, становится нечеткость зрения, которая не корригируется даже при частой смене очков. Опознавательным же признаком данного заболевания становится возникновение множественных фантомных изображений, получившее название монокулярной полиопии. Подобный эффект особенно часто проявляется при видимых объектах высокой контрастности, к примеру, при рассматривании темных точек на светлом фоне. В этом случае, вместо единственной точки человек с кератоконусом наблюдает картинку со множеством хаотичных ее изображений.
Причины кератоконуса
Серьезные исследования, проводимые в области изучения кератоконуса, до сих пор не смогли установить точную причину возникновения заболевания. Предположительно, возникновению кератоконуса способствует несколько факторов, таких как: генетическая предрасположенность, травмы роговицы, снижение функции желез внутренней секреции, вирусные инфекции (гепатит В), стрессы, аллергии, неблагоприятное воздействие внешней среды. Каждый из них может послужить спусковым механизмом развития заболевания.
Видео о причинах и симптомах кератоконуса
Классификация кератоконуса
Сегодня в офтальмологии существует не менее пяти различных классификаций заболевания, но наиболее часто используют классификацию по М. Amsler. Она основывается на особенностях биомикроскопии картины роговицы с офтальмометрическими изменениями. Согласно ей, существует 4 стадии течения заболевания:
- Стадия первая: острота зрения 0,1-0,5, с возможностью коррекции цилиндрическими стеклами, кривизна роговицы — свыше 7,2 мм.
- Стадия вторая: острота зрения до 0,1-0,4, существует возможность коррекции циллиндрическими стеклами, не исключены истончение роговицы и небольшая эктазия, кривизна роговицы — 7,19-7,1 мм.
- Стадия третья: острота зрения 0,02-0,12, существует возможность коррекции исключительно труднопереносимыми жесткими линзами, радиус кривизны роговицы — 7,09-7,0 мм, заметно выпячивание роговицы и ее истончение, помутнения в боуменовой мембране.
- Стадия четвертая: терминальная с помутнениями роговичной стромы, поражением десцеметовой мембраны. Кривизна роговицы – не более 6,9 мм, острота зрения не корригируется, составляя 0,01-0,02.
Помимо этого, принято различать:
- Передний кератоконус (истинный). У него хроническое течение с патологическими процессами, происходящими в боуменовой мембране. Его отличие в возникновении почти прозрачной эктазии.
- Острый кератоконус (hydrops) — водянка роговицы. Состояние сопровождается повреждением десцеметовой мембраны, когда внутриглазная влага, из-за изменения барьерной функции, поступает в слои роговицы, вызывая помутнение и отек стромы.
- Задний кератоконус – аномалия, обусловленная недоразвитием мезодермы. Отличается центрально сформированным истончением, иногда в форме блюдца. Роговица почти плоская, оптически слабая. Состояние длительно стабильно.
Диагностика кератоконуса
Развитие и совершенствование специального офтальмологического оборудования для проведения измерения роговицы и топографического картирования значительно облегчило диагностику кератоконуса, что также положительно отразилось на выборе методов лечения.
Очень часто заболевание практически невозможно выявить на самых ранних стадиях его возникновения, так как зрительные функции почти не изменены. Наиболее ранний признак кератоконуса, не остающийся незамеченным опытными специалистами, — сложность в достижении у пациента максимальной остроты зрения даже в случае идеально подобранных очков.
Среди прочих симптомов, подтверждающих наличие заболевания, можно выделить: истончение роговичной стромы, отложения в базальном слое роговичного эпителия гемосидерина (кольцо Флейшера), а также перфорация боуменовой мембраны. Эти признаки легко выявляются при осмотре с применением щелевой лампы. В диагностике кератоконуса также применяют специальные устройства: ретиноскоп, кератометр. С их помощью выявляются признаки аномальной формы роговицы.
В том числе, безусловно полезны ультразвуковой метод и метод пахиметрии, которые очень важны для подтверждения диагноза, ведь их с их помощью можно выявить степени истончения роговой оболочки у лиц с подозрением на кератоконус. Особенно удобны для этого устройства от Bausch & Lomb и Orbscan, которые сочетают возможности разных методов проведения диагностических обследований, что облегчает выявление заболевания.
Лечение кератоконуса
Сегодня медицина пока не может предложить пациентам с кератоконусом убедительно эффективных лекарственных средств, способных предотвращать развитие или излечивать данное заболевание. Однако затормозить его прогресс можно, если элементарно не тереть больной глаз.
В случае неэффективности коррекции очками или мягкими контактными линзами, пациенту может быть предложено консервативное лечение кератоконуса жесткими контактными линзами либо оперативное лечение заболевания. Хирургия кератоконуса особенно многообразна и включает следующие методы: сквозная и послойная кератопластика, вживление интрастромальных колец, асимметричная радиальная кератотомия, эпикератофакия, коллагеновый кросслинкинг роговицы.
Кератоконус и контактные линзы
Искажение видимых объектов на ранних стадиях заболевания может быть исправлено очками для небольшой степени близорукости и астигматизма, вызванных кератоконусом. При развитии заболевания безусловным выбором коррекции зрения становится постоянное ношение контактных линз. Подбор линз строго индивидуален, ведь единого их дизайна, идеально подходящего при всех типах и стадиях кератоконуса, не существует.
Мягкие контактные линзы. Применение таких линз ограничено, ведь при покрытии аномальной поверхности роговицы, они принимают ее форму. В этом случае, между линзой и роговицей отсутствует пространство заполненное слезной жидкостью, что снижает эффективность преломляющей роговичной поверхности.
Газопроницаемые жесткие контактные линзы. Это основной метод коррекции зрения при данном заболевании. Они способствуют исправлению аномальной формы роговицы. Кроме того, жесткие линзы в связке со слезной жидкостью в пространстве между линзой и роговичной поверхностью, становятся новой преломляющей поверхностью глаза.
Двухслойные линзы. Состоящие из двух слоев, комбинированные линзы применяются в особо сложных случаях: при непереносимости жестких линз, истончении верхушки роговицы, эпителиальной эрозии, центральных помутнениях роговицы. Подобная оптическая система включает жесткую линзу и мягкую, прилегающую к поверхности глаза.
Радиальная кератотомия
Радиальная кератотомия – одна из хирургичских техник лечения миопии, разработанная выдающимся советским офтальмологом С. Федоровым. Для избавления от кератоконуса применяют одну из ее модификаций – асимметричную радиальную кератотомию (АРК). Это специфическая хирургическая процедура, с выполнением микроразрезов на роговице, сглаживающих или усиливающих нерегулярность ее формы. Однако, данная операция не получила широкого распространения из-за высокого риска осложнений и нестабильных результатов.
Кросслинкинг
Новым методом, останавливающим развитие кератоконуса, стал роговичный коллагеновый кросслинкинг (C3R/CCL/CXL). Данная процедура способствует увеличению жесткости роговицы, давая возможность ей в дальнейшем сопротивляться деформации.
Кератоконус ослабляет и истончает роговицу, развивается неправильный астигматизм. При кросслинкинге применяется нетоксичные рибофлавин (В2), играющий роль фотосенсибилизатора и дозированное облучение УФ-лучами, отчего внутри ткани возникают свободные радикалы. Эффект — усиление связей коллагеновых микрофибрилл роговичной ткани, что способствует увеличению ее жесткости.
Кросслинкинг — процедура щадящая и довольно простая. Выполняется она под местной капельной анестезией. В ходе операции, в центральной части роговицы удаляют слой эпителия. Перед этим для насыщения стромы применяют раствор рибофлавина, после чего проводят УФ-облучение. Облучение выполняют посредством откалиброванного инструмента примерно тридцати минут. Послеоперационный период почти не отличается от такового после ФРК. Пациент носит предохраняющую линзу и получает местное капельное лечение не менее трех дней, для скорейшей эпителизации операционной раны.
Интрастромальные роговичные кольца
Метод имплантации внутрь роговицы сегментов специальных колец (кераринг) стал новейшим хирургическим способом исправления астигматизма, вызванного кератоконусом неправильного. Операция является полноценной альтернативой пересадки роговицы.
Сегодня применяют 2 типа внутрироговичных колец: Intacs, с гексагональным сечением, а также Ferrara Rings, с формой треугольной призмы. Обычно кольца имплантируются глубоко в роговичную строму. Такие операции выполняются быстро и без боли, под местной анестезией, амбулаторно.
Для процедуры используют вакуумный послойный диссектор или фемтосекундный лазер, с помощью которых создается специальный карман для колец. Предполагается, что действие таких колец заключается в создании выталкивающего давления, которое уплощает верхушку конуса, делая ее форму более естественной. Также большая роль в достижении выравнивающего эффекта принадлежит утолщению прилегающего к сегментам, вышележащего эпителия.
Роговичные кольца для кераринга — Ferrara Rings и Intacs имеют много отличий. Так в первом случае, у колец меньший радиус кривизны и при их установке меньше вероятность возникновения абераций, что объясняется их призматической формой. Ferrara Rings имеют меньший размер и это позволяет разместить их ближе к роговичному центру, что обеспечивает больший эффект. С их помощью возможно исправление близорукости до −12.0D, и этот результат намного лучше, чем у колец Intacs. Однако пациенты с большим диаметром зрачка при установке Ferrara Rings могут отмечать появление бликов. В этом случае показана имплантация Intacs.
Результаты лечения интрастромальными кольцами, как правило, положительные, со значительным уменьшением степени астигматизма и улучшением остроты зрения. Особенно хорошие результаты достигаются при легкой и средней степенях кератоконуса.
Среди возможных осложнений процедуры можно назвать перфорации передней камеры, присоединение инфекции, возникновение асептического кератита и послеоперационное выталкивание кольца. В случае необходимости кольца легко удаляются, после чего роговица возвращается к исходному состоянию.
Трансплантация роговицы
Операцию по трансплантации роговицы называют кератопластикой. При ее выполнении поврежденная роговичная ткань пациента замещается здоровой донорской. Это значительно улучшает зрение и облегчает боль в пораженном глазу. Кератопластику назначают при серьезной деформации роговицы вследствие заболевания, инфекции, травмы или неадекватного предварительного лечения.
Операция может заключаться в удалении части помутневшей ткани роговицы (послойная кератопластика) или всех слоев полностью (сквозная кератопластика) с замещение подходящим трансплантатом. При кератоконусе пересадка роговицы требуется в 10-20% случаев заболевания.
Успешность кератопластики, после чего пациент обретает хорошее зрение, составляет не менее 90%, что является весьма высоким показателем. Восстановление зрения после проведенной кератопластики происходит не сразу. Нередко на это уходит несколько недель или месяцев, в очень редких случаях процесс может растянуться на год.
Наиболее частыми рисками операции являются:
- Отторжение трансплантата. Процесс возникает из-за атаки иммунной системы пациента на чужеродный элемент. Подобные случаи совсем не редкость и встречаются у каждого пятого прошедшего процедуру пересадки роговицы. В большинстве случаев, после своевременного лечения, отторжения удается избежать. Трансплантат приживается и успешно функционирует. В качестве лечения назначаются препараты стероидной группы в каплях, таблетках, иногда – в инъекциях.
- Инфицирование трансплантата. Ситуация возникает при ослаблении либо разрыве швов, которые удерживают лоскут на месте и является крайне серьезной. Если инфекция не поддается лечению, пересаженный трансплантат может отмереть, в худшем случае, возможна потеря глаза.
- Глаукома. Применение стероидных препаратов после трансплантации, способно вызывать стойкое повышение ВГД, которое постепенно повреждает глазной нерв.
- Отслойка сетчатки. После сквозной кератопластики, подобное состояние наблюдается только в 1% случаев. Хорошо лечится хирургическим способом.
В нашей клинике разработана уникальная авторская методика лечения кератоконуса на терминальных стадиях, которая позволяет не только сохранить собственную роговицу и остановить заболевание, но и значительно улучшить зрение — записывайтесь на консультацию к профессору Татьяне Юрьевне Шиловой уже сегодня!
Источник


