У ребенка периферическая дистрофия сетчатки глаза
Александрова Ж.Л., Лещик О.П., Шефер К.К.
Актуальность
В последние годы отмечают устойчивую тенденцию к увеличению распространенности периферических дегенераций сетчатки (ПДС) у детей школьного возраста. Под этим термином объединяют все изменения дегенеративного и дистрофического характера тканей глазного дна, расположенные в экваториальной и постэкваториальной зонах (2). По данным разных авторов (4, 5, 7, 9, 10, 11), в 92-98% случаев периферические дистрофии сетчатки диагностируются при миопической рефракции, причем наиболее часто при миопии высокой и средней степени, имеющей прогрессирующее течение. Частота регматогенной отслойки у пациентов с миопией высокой степени 4-6,8% (1).
Причины возникновения ПДС до конца не изучены. Предполагается полиэтиологическая природа заболевания: наследственный фактор, дисплазия соединительной ткани, увеличение переднезаднего размера глазного яблока при прогрессирующей миопии, метаболические изменения на периферии сетчатки, а также снижение кровообращения глаза и гипоксия периферических отделов хориоретинального комплекса (7, 9).
В публикациях последних 10 лет описано множество проявлений ПДС и несколько видов классификаций. В своей работе мы руководствовались классификацией William L. Jones (2007 г.) (согласно которой выделяют регматогенные виды дегенерации, нерегматогенные и группу разрывов сетчатки) (2).
Медико-социальное значение ПДС определяется тем, что они являются основным фактором риска в развитии отслойки сетчатки (ОС), оставаясь при этом бессимптомными и часто являясь случайной офтальмологической находкой. В этой связи проблема выявления периферических дистрофий сетчатки и их своевременное лечение актуальны и в настоящее время.
Общепризнанным методом лечения регматогенных форм ПДС является проведение ограничительной лазеркоагуляции (3, 4, 13). Однако показания для проведения этой операции при некоторых проявлениях дистрофий остаются неоднозначными.
Цель
Оценка состояния, динамики и тактики лечения периферических дегенераций сетчатки у детей.
Материал и методы
Под нашим наблюдением с 2014 г. по 2019 г. находилось 259 пациентов (358 глаз) с различными формами ПДС. Возраст пациентов от 9 до 17 лет. Из них 125 мальчиков (175 глаз) и 134 девочки (183 глаза). У 99 пациентов (38%) дистрофические изменения были обнаружены на обоих глазах.
Все пациенты были разделены на 2 группы. Первая группа (59 глаз) – пациенты с разрывами сетчатки: клапанные разрывы (7), разрывы с крышечкой (43) и атрофические разрывы, осложненные перифокальной отслойкой нейроэпителия (9). В этой группе всем пациентам обязательно проводилось оперативное лечение: профилактическая лазеркоагуляция сетчатки (ПЛК). Вторая группа (299 глаз) – пациенты с регматогенными видами ПДС (по типу «решетчатой» дегенерации (151), «след улитки» (119) и витреоретинальные контакты (пучки) – 29). В этой группе в ходе динамического наблюдения было выделено две подгруппы. В первую подгруппу были включены пациенты (200 глаз), у которых была выявлена тенденция к прогрессированию дистрофических изменений по площади (более одного квадранта окружности сетчатки, 65 глаз) и структуре (появление атрофических разрывов, 135 глаз) с изменениями стекловидного тела и его адгезией к краям повреждения (150). Пациентам этой группы также было рекомендовано проведение профилактической лазеркоагуляции сетчатки. Вторая подгруппа пациентов (99 глаз) со стационарным течением ПДС, в этой группе оперативное лечение не проводили.
При сборе анамнеза пациенты жалоб не предъявляли.
Всем пациентам проводилось стандартное офтальмологическое обследование, включавшее визометрию, рефрактометрию, биомикроскопию, непрямую офтальмоскопию с бинокулярной насадкой и с помощью высокодиоптрийной выпуклой линзы 60,0 дптр, орабиомикроскопию с линзой Гольдмана и панфундус линзой «Mainster», позволяющими увидеть самые крайние участки сетчатки и оценить структуру (глубину) повреждений.
Профилактическая лазеркоагуляция сетчатки проводилась с использованием отечественного полупроводникового диодного лазера с инфракрасным излучением фирмы «Милон», длиной волны 810 нм.
Подготовка к операции: достичь максимально возможного мидриаза (инстилляции раствора циклопентолата 1% (разрешен с 3 лет) или тропикамида 0,5% (разрешен с 6 лет) 2-кратно с интервалом в 10 минут), эпибульбарная анестезия (раствор оксибупрокаина 0,4% (разрешен с 2 лет) – 2-кратная инстилляция по 1 капле с интервалом в 2-3 минуты).
Методика операции: при лечении пациентов первой группы лазеркоагуляты наносились в 5-6 рядов центральнее зоны поражения с охватом участка локальной отслойки. Мощность подбиралась индивидуально до получения коагулята 2-й степени по L’Esperence, с интервалом 1-1,5 диаметра самого коагулята, экспозицией 0,15-0,2 сек. (методика 1).
При лечении пациентов второй группы лазеркоагуляты (ЛК) наносили в шахматном порядке в 3 ряда центральнее зоны поражения. Мощность подбиралась также индивидуально до получения коагулята 1-2-й степени по L’Esperence, с тем же временным интервалом и диаметром коагулята (методика 2).
Целью лечения являлось создание хориоретинальной адгезии вокруг измененного участка сетчатки. Активность лечения в первой группе обуславливалась необходимостью предотвращения попадания жидкости в субретинальное пространство.
После операции пациенты осматривались через 2 недели, месяц, 3 месяца и далее 1 раз в 6 месяцев.
Результаты исследования
Под наблюдением находилось 259 пациентов (358 глаз). Средний возраст – 12,8±2,6 лет (M±sd). Статистически значимой разницы по выявлению ПДС между мальчиками (175 глаз, 49%) и девочками (183 глаза, 51%), соотношение 0,95:1,0 не получено.
Доминировали пациенты с миопией (92,3%), и только в 7,7% с другими видами рефракции. В таблице 1 приведены данные по процентному распределению ПДС в зависимости от вида клинической рефракции.
Преимущественной локализацией ПДС являлись наружные сегменты сетчатки: несколько чаще верхне-височный (95, 26,5%) и верхний (94, 26,2%), далее нижне-височный (83, 23,1%) и нижний (73, 20,4%) (см. рис. 1). В 3,8% случаях (13 глаз) имело место поражение сетчатки по всей протяженности. Статистически значимой разницы в соотношении локализации дистрофий в верхнем и нижнем отделах нет (1,3:1,0).
В таблице 2 приведены данные по видам выявленной ПДС в зависимости от вида клинической рефракции.
Первая группа (59 глаз) – пациенты с клапанными разрывами (7), разрывы с крышечкой (43) и атрофические разрывы с перифокальной отслойкой нейроэпителия (9). В данной группе ограничительная лазеркоагуляция проводилась по 1-й методике. За указанный период наблюдения у одного пациента с разрывом и локальной отслойкой сетчатки (локализация – наружный меридиан, проекция 2-3 часов) спустя 3 месяца, несмотря на проведенную ограничительную лазеркоагуляцию сетчатки, отмечалось прогрессирование отслойки сетчатки. Пациенту было проведено хирургическое лечение: экстрасклеральное круговое пломбирование, что привело к полному прилеганию отслойки. У остальных пациентов за наблюдаемый период времени осложнений ПДС не наблюдалось.
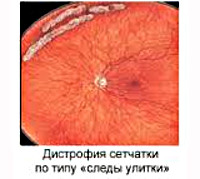
Вторая группа (299 глаз). На 99 глазах (с «решетчатой» дегенерацией (53) и «следом улитки» (46) в ходе динамического наблюдения мы не обнаружили признаков прогрессирования дистрофических изменений. Офтальмоскопически дистрофические очаги располагались параллельно зубчатой линии, имели овальную или линейную форму, размерами от 1/12 до ¼ окружности периферии сетчатки и в ширину не более 1 диаметра диска зрительного нерва (ДЗН) и отличительные признаки «решетчатой» дегенерации – белесоватые, переплетающиеся полосы с участками истончения и отложением пигмента. Учитывая отсутствие признаков прогрессирования дистрофии, пациентам этой подгруппы ПЛК не проводилась, и за период наблюдения осложнений ПДС в этой подгруппе не выявлено. У 66% пациентов первой группы (200 глаз) была выявлена тенденция к прогрессированию дистрофических изменений по площади (более одного квадранта окружности сетчатки, 65) и структуре (появление атрофических разрывов, 135), изменения стекловидного тела с его адгезией к краям повреждения (150). В этой группе была рекомендована профилактическая лазеркоагуляция. Операция осуществлялась по второй методике. За указанный период наблюдения в этой группе дополнительная лазеркоагуляция потребовалась на 29 глазах (14,5%) в связи с появлением новых участков дистрофий в зонах, не подвергавшихся ранее лазерному воздействию. Других осложнений ПДС в этой группе мы не наблюдали. В течение 2-х лет после дополнительной ПЛК новых дистрофических изменений на сетчатке в наблюдаемой группе не появилось.
Обсуждение
Все наблюдавшиеся нами пациенты имели «регматогенную» форму ПДС. В первой группе с разрывами сетчатки ПЛК проводилась всем пациентам по медицинским показаниям. В одном случае (1,6%) имело место прогрессирование дистрофического процесса с развитием отслойки сетчатки и потребовалось дополнительное хирургическое лечение.
Во второй группе показаниями для рекомендации к проведению профилактической ЛК были прогрессирующие структурные изменения сетчатки по глубине (появление разрывов) и площади. После проведенной ПЛК в этой группе пациентов осложнений ПДС мы не наблюдали, в 14,5% была проведена дополнительная ЛК в зонах, ранее не подвергавшихся лечению.
Выводы
1. ПДС доминируют у пациентов с миопической рефракцией (92,3%) и не проявляют себя жалобами со стороны пациентов. Выявляются с одинаковой частотой, независимо от гендерной принадлежности.
2. Распределение ПДС у наблюдаемых нами пациентов по видам: 42% – «решетчатую» дистрофию, 33% – дистрофию по типу «след улитки», 16,5% – периферические разрывы, 8,5% – витреоретинальные контакты (пучки).
3. Пациенты с так называемыми «регматогенными» формами дистрофий сетчатки требуют динамического наблюдения и при отсутствии прогрессирования изменений на сетчатке по площади и глубине не нуждаются в проведения ПЛК.
4. При появлении признаков структурного прогрессирования изменений сетчатки по глубине (появление разрывов) пациентам может быть предложена профилактическая лазеркоагуляция сетчатки.
5. При таких периферических разрывах, как клапанные, разрывы с «крышечкой» и осложненных локальной отслойкой нейроэпителия сетчатки, рекомендуется проводить лазерное лечение по медицинским показаниям.
Источник
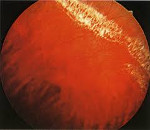
Периферическая дистрофия сетчатки – заболевание, характеризующееся истончением внутренней оболочки глаза в периферических отделах. Длительное время патология имеет бессимптомное течение. При выраженном поражении сетчатой оболочки появляются «мушки» перед глазами, нарушается функция периферического зрения. Диагностика включает в себя офтальмоскопию, периметрию, УЗИ глаза, визометрию и рефрактометрию. При начальных проявлениях дистрофии показана консервативная терапия (ангиопротекторы, антиагреганты, антигипоксанты). Выраженные дегенеративные изменения требуют хирургической тактики (лазерной коагуляции в зонах поражения сетчатки).
Общие сведения
Периферическая дистрофия сетчатки – распространенная патология в современной офтальмологии. В промежуток времени с 1991 по 2010 год число пациентов возросло на 18,2%. В 50-55% случаев заболевание развивается у людей с аномалиями рефракции, среди них 40% – больные миопией. Вероятность дистрофических изменений при нормальной остроте зрения составляет 2-5%. Первые симптомы патологии могут возникать в любом возрасте. Нозология с одинаковой частотой встречается среди лиц мужского и женского пола, однако к решетчатой дистрофии наиболее предрасположены мужчины, что обусловлено генетическими особенностями наследования.
Периферическая дистрофия сетчатки
Причины периферической дистрофии сетчатки
Патология может развиваться у лиц с миопическим или гиперметропическим типом рефракции, реже – при отсутствии нарушений зрительных функций. Более подвержены риску больные миопией. Этиология заболевания до конца не изучена. Решетчатая дистрофия наследуется по Х-сцепленному типу. Другие основные причины дистрофии сетчатки:
- Воспалительные заболевания глаз. Локальные поражения сетчатки, вызванные продолжительным течением ретинита или хориоретинита, лежат в основе дегенеративно-дистрофических изменений периферических отделов оболочки.
- Нарушение местного кровоснабжения. Региональные изменения кровотока приводят к трофическим расстройствам и истончению внутренней оболочки глазного яблока. Предрасполагающими факторами выступают артериальная гипертензия, атеросклеротическое поражение сосудов.
- Травматические повреждения. К периферической дистрофии приводит тяжелая черепно-мозговая травма и поражение костных стенок глазницы.
- Ятрогенное влияние. Изменения внутренней оболочки развиваются после витреоретинальных операций или превышения мощности воздействия при лазерной коагуляции сетчатой оболочки.
Патогенез
Пусковой фактор развития периферической дистрофии – расстройства локальной гемодинамики. Наиболее чувствительны к недостатку кислорода периферические отделы оболочки. При длительном нарушении трофики сетчатка истончается по периферии, что часто незаметно при осмотре глазного дна. Первые проявления возникают на фоне перенесенных инфекционных заболеваний, интоксикации или диабета в стадии декомпенсации. Потенцирует прогрессирование дистрофии миопический тип рефракции. Это связано с тем, что при увеличении продольной оси глазного яблока внутренняя оболочка глаза также поддается незначительному растяжению, что приводит к еще большему истончению по периферии. Определенную роль в механизме развития заболевания отводят дегенеративным изменениям стекловидного тела, при котором возникают тракции и вторичное повреждение сетчатки.
Классификация
В зависимости от морфологической картины патологию классифицируют на решетчатый, инееподобный и кистевидный типы. Отдельные варианты дистрофических изменений по внешнему виду напоминают «след улитки» и «булыжную мостовую». С клинической точки зрения выделяют следующие формы заболевания:
- Периферическая хориоретинальная дистрофия (ПХРД). При данном варианте нозологии в патологический процесс вовлечена сетчатка и хориоидеа.
- Периферическая витреохориоретинальная дистрофия (ПВХРД). Характеризуется поражением стекловидного тела, сетчатой и сосудистой оболочки.
Классификация витреохориоретинальных дистрофий по локализации:
- Экваториальные. Это наиболее распространенная зона поражения сетчатки, т. к. область истончения расположена по окружности глаза во фронтальной плоскости.
- Параоральные. При данном типе дистрофические изменения локализируются у зубчатой линии.
- Смешанные. Форма ассоциирована с наибольшим риском разрыва из-за наличия диффузных изменений по всей поверхности сетчатой оболочки.
Симптомы периферической дистрофии сетчатки
Длительное время поражение сетчатой оболочки протекает без клинических проявлений. Для патологии характерно снижение периферического зрения, что ведет к затрудненной ориентации в пространстве. Из-за того, что поле зрения сужается по концентрическому типу, больные могут выполнять только определенные виды зрительной работы (читать, рисовать). Функция центрального зрения при условии отсутствия аномалий рефракции не страдает. В редких случаях пациенты предъявляют жалобы на появление плавающих мушек перед глазами или дефектов зрительного поля в виде скотом. Такие симптомы, как «молнии» или вспышки яркого света свидетельствуют о разрыве сетчатки и требуют немедленного вмешательства. Для периферической дистрофии характерно одностороннее течение, но при решетчатом варианте в большинстве случае поражаются оба глаза.
Осложнения
Наиболее распространенное осложнение периферической дистрофии – разрыв сетчатки. Повреждение внутренней оболочки возникает в участках наибольшего истончения при воздействии таких факторов, как вибрация, погружение под воду, интенсивные физические нагрузки. Стекловидное тело часто фиксировано к краю дистрофии, что ведет к дополнительному возникновению тракции. У пациентов с изменениями периферии сетчатой оболочки также наблюдается высокий риск отслойки сетчатки. Больные более склонны к кровоизлияниям в полость стекловидного тела, реже – в переднюю камеру глаза.
Диагностика
В силу того, что для данной патологии часто характерно бессимптомное течение, тщательное обследованное пациента играет ведущую роль в постановке диагноза. Для визуализации дистрофии по периферии сетчатки необходимо проведение следующих офтальмологических исследований:
- Офтальмоскопия. Зона поражения при решетчатой форме и дистрофии по типу «следа улитки» локализируется в верхне-наружном квадранте у экватора глаза. Из-за зон облитерации сосудов на сетчатке образуются темные и светлые пятна, напоминающие решетку, или перерванные линии, которые называют «следами улитки». Инееподобная дистрофия имеет вид желто-белых включений, расположенных над поверхностью сетчатой оболочки.
- Периметрия. Методика позволяет выявить концентрическое сужение полей зрения. При подозрении на то, что у пациента имеются начальные проявления болезни, рекомендовано применять квантитативный способ периметрии.
- Визометрия. Исследование дает возможность диагностировать нормальное центральное зрение на фоне снижения периферического. Острота зрения снижается в случае возникновения патологии на фоне миопии.
- Рефрактометрия. Методика применяется для изучения клинической рефракции с целью выявления пациентов из группы риска.
- УЗИ глаза. Позволяет визуализировать начальные проявления патологии. При мелкокистозной дистрофии определяются множественные округлые образования разного диаметра. УЗИ используют для диагностики изменений стекловидного тела, выявления спаек и тракций, оценки размеров продольной оси глаза.
Лечение периферической дистрофии сетчатки
Выбор терапевтической тактики зависит от характера течения патологии. Перед началом лечения глазное дно осматривают в условиях максимального мидриаза. Для устранения проявлений периферической дистрофии применяют:
- Консервативную терапию. Используется только при диагностике минимальных проявлений болезни. Пациентам показан пероральный прием лекарственных средств из группы антиагрегантов, ангиопротекторов и антигипоксантов. В качестве вспомогательных препаратов применяются биоактивные добавки, витамины группы С, В.
- Хирургическое вмешательство. Оперативное лечение периферической формы заболевания сводится к проведению лазерной коагуляции сосудов в зонах наибольшего истончения. Цель вмешательства – профилактика возможных разрывов. Операция проводится в амбулаторных условиях. В послеоперационном периоде необходима консервативная терапия, включающая метаболические средства, антигипоксанты и ангиопротекторы.
Прогноз и профилактика
Прогноз для жизни и в отношении зрительных функций благоприятный. Пациентам из группы риска необходимо 1-2 раза в год, а также при появлении новых симптомов патологии проходить обследование у офтальмолога. Неспецифические превентивные меры сводятся к контролю уровня глюкозы крови, артериального и внутриглазного давления. При миопической рефракции необходима коррекция остроты зрения при помощи очков или контактных линз. Выявление у больного объективных признаков дистрофии требует исключения экстремальных видов спорта, тяжелых физических нагрузок.
Источник

