Стадии кератоконуса и толщина роговицы
Классификация заболевания по стадиям (степеням) предлагалась различными зарубежными и отечественными специалистами в области роговицы глаза (Амслер, Абугова, Слонимский и т.д.). При этом учитывается выраженность патологических изменений роговицы (определяемые биомикроскопически, топографически и т.д.) и степень рефракционных нарушений.
I стадия (первая степень)
- Обнаруживается миопия и слабая степень миопического астигматизма (возможно – с плюсовой или нулевой сферой);
- К-индекс <= 48 Д;
- биомикроскопические признаки отсутствуют;
- Выявляется «пятно выпячивания» или характерный паттерн на компьютерной топографии – bow-tie;
- Показания пахиметрии в норме или чуть менее 500-550 мкм.
II стадия (2 степень)
- Выявляется миопия и выраженный миопический астигматизм;
- К-индекс <= 53 Д;
- Биомикроскопические признаки отсутствуют;
- Показания пахиметрии от 400 до 500 мкм.
III стадия (3 степень)
- Значительно развитые миопия и астигматизм, плохо поддающиеся коррекции очками или линзами;
- К-индекс > 53 Д;
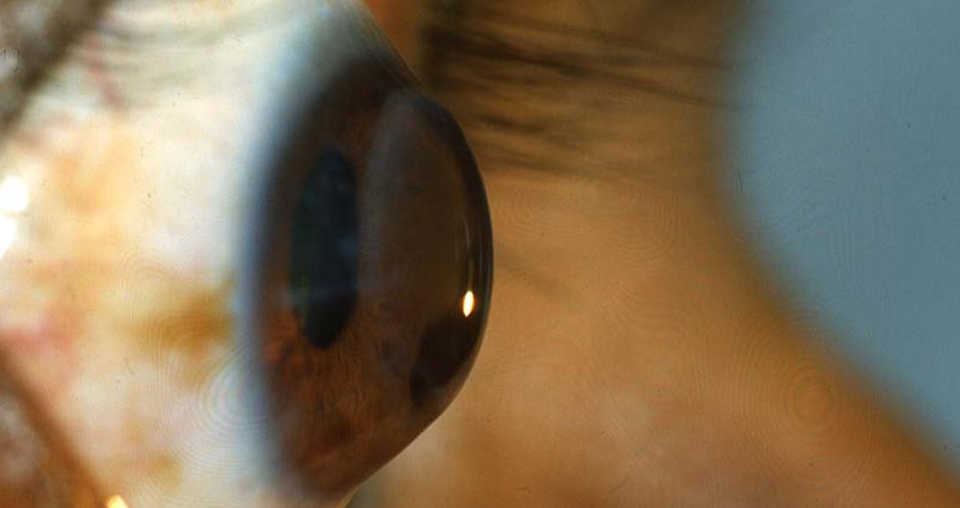
- Выявляются характерные биомикроскопические признаки кератоконуса: кольцо Флейшнера, стрии Фогта, деформация роговой оболочки;
- Показания пахиметрии 370–400 мкм.
IV стадия (4 степень)
- Очень сильное снижение остроты зрения, порой до счета пальцев у лица;
- Невозможность измерения рефракции и осуществления компьютерной топографии;
- К-индекс > 55 Д;
- Биомикроскопические признаки: значительная деформация роговой оболочки – ясно просматривается конус, истончающийся на верхушке, могут выявляться помутнения, местный отек, обнаруживаются разломы роговицы, рубцы на ней, кольцо Флейшнера, стрии Фогта;
- Показания пахиметрии меньше 370 мкм.
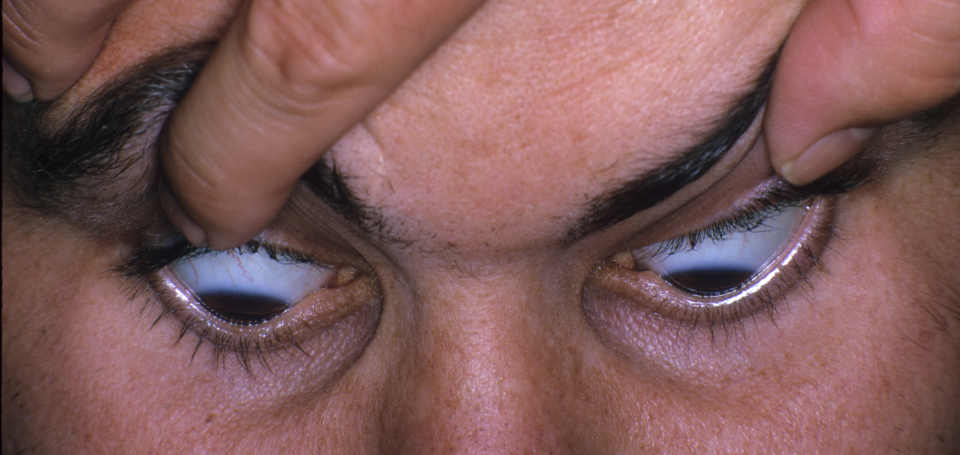
Острый кератоконус
Признаками острого кератоконуса (водянки роговицы) являются:
- Внезапная утрата зрительной функции;
- Покраснение глаза, значительный болевой синдром;
- Выраженный отек роговой оболочки.
Острый кератоконус — неотложное состояние, при котором необходимо срочное медицинское вмешательство, поскольку существует риск разрыва роговой оболочки и последующей гибели глаза.
Оперированный кератоконус
Это состояние после перенесенной операции сквозной кератопластики. Характеризуется значительным послеоперационным смешанным астигматизмом.
Прочие виды кератоконуса
Латентный кератоконус (Keratoconus fruste)
Этот вид заболевания может возникать только после проведенной операции ЛАСИК. Как правило, в таких случаях у пациентов определяют нетипичный случай значительной близорукости и астигматизма. Но, обратив внимание на эту самую «нетипичность», у внимательного специалиста может возникнуть подозрение на латентный кератоконус.
Вторичный кератоконус или ятрогенная кератэктазия – это заболевание также возникает после проведенной операции ЛАСИК.
Пеллюцидная маргинальная дегенерация (ПМ) – по сути, является тем же кератоконусом, но со смещением верхушки вниз. Кератоглобус – деформация роговой оболочки, при которой роговица обретает шаровидную, а не коническую форму. Кератоторус – зональное изменение рефракции роговой оболочки. Эти заболевания диагностируются и лечатся точно так же, как и обычный хронический кератоконус.
Источник
Гадаева Мадина Лечаевна, врач офтальмолог ООО Клиника доктора Куренкова.
Кератоконус представляет собой заболевание роговицы невоспалительного характера, при котором вследствие дегенеративных процессов происходит истончение и деформация роговицы с формированием конической формы. Кератоконус больше встречается среди мужского населения, в основном начинает проявляться в пубертатном периоде. По статистике 1 случай заболевания приходится на 2000 человек, как правило, среди южных народов.
Впервые кератоконус научно описан в 1748 году немецким офтальмологом Burchard Mauchart. Однако более подробное описание кератоконуса в 1854 году сделал британский врач John Nottingham и перечислил основные симптомы: двоение, изменение формы и прочности роговицы, полиопия, трудность подбора очков. В 1859 году британский хирург William Bowman стал проводить операции при кератоконусе с целью улучшения зрения путем стягивания радужки через маленькие проколы в роговице, придавая ей щелевидную форму по типу «кошачьего» зрачка. Позже, немецкий офтальмолог Альберта фон Грэф предложил прижигать роговицу раствором нитрата серебра для стабилизации ее формы, прикладывая после операции плотную повязку с тканью пропитанной лекарственным препаратом вызывающим восстановление клеток роговицы. Долгое время единственным методом попытки замедлить прогрессирование кератоконуса и хоть как — то улучшить зрение пациентам, было применение жестокой контактной линзы изобретенной во Франции в 1888 году врачом Eugene Kalt.
Этиология и патогенез
Причины развития кератоконуса до настоящего времени окончательно не установлены, существует множество теорий предполагающих причины и пусковой механизм его развития.
Одной из первой возникла эндокринная теория. Возникновение кератоконуса связывали с дисфункцией желез внутренней секреции сопровождающейся нарушением гипофизарно – диэнцефальной системы, гипер — или гипотиреодидизме, адипозо-гениальной недостаточностью, снижении 17-кетостероидов. Важно отметить, что пик прогрессирования кератоконуса приходится на пубертантный период, когда происходит активация желез внутренней секреции при росте организма.
Существует также вирусная теория, предложенная вследствие наблюдаемой у пациентов с кератоконусом в 80% случаев инфицированностью вирусом гепатита В.
Обменная теория: при исследованиях у пациентов с кератоконусом, во влаге передней камеры было обнаружено снижение активности глутатион — редуктазы и глюкозо-6-фосфат-дегидрогиназы. Такие ферментные нарушения провоцируют увеличения уровня перекисного окисления липидов, которые в свою очередь активируют выброс лизосомальных гидролитических ферментов приводящих к лизису внутриклеточных структур.
Аллергическая теория: Возникновение на фоне аллергических блефароконъюнктивитов, астмы, при сенной лихорадке, экземе. Здесь предполагается механизм вызванный нарушение иммунного гомеостаза увеличением Ig М, С3, С4 компонентов комплимента. Было выявлено что по мере прогрессирования кератоконуса происходит усиление дефективности Т- супрессоров и увеличение IG приводящее к срыву к аутотолерантности к антигенам роговицы. Причем в биоптатах конъюнктивы пациентов с кератоконусом выявлена высокая инфильтрация лимфоцитами, моноцитами, макрофагами, плазматическими клетками, а так же значительная концентрация тучных клеток. Такие признаки характерны для иммунного воспаления.
Механическая травматизация: При постоянном повреждении эпителия, причиной которого может быть длительном ношение контактных линз или постоянное почесывание век при аллергических реакциях. Длительная травматизация провоцирует запуск следующих процессов: хронический апоптоз кератоцитов — повышение лизосомальных ферментов и ингибиторов протеиназы — разрушение коллагена и как следствие, дегенеративные процессы в эпителии роговицы.
Причиной развития вторичного кератоконуса также могут стать: воспалительные заболевания роговицы, последствия травм и ожогов, послеоперационные осложнения, приводящие к эктазии.
Однако наибольшее распространение получила наследственная или генетическая теория. Кератоконус часто сочетается с наследственными синдромами и аномалиями развития, такими как амавроз Лебера, синдром Крузона, пигментная дегенерация сетчатки, синдром Дауна, синдром Марфана, гранулярная дистрофия роговицы, синдром голубых склер. Следует подчеркнуть, что 68 % пациентов с кератоконусом имеют ту или иную патологию соединительной ткани. Так же кератоконус встречается при заболеваниях, которые сопровождаются нарушением психики, например при шизофрении.
Имеется аутосомно-доминантный тип наследования кератоконуса и он может встречаться у членов одной семьи, передаваясь по мужской линии. В ходе научных исследований, проведенных в США, удалось определить локус генов ответственных за возникновение кератоконуса, считается что это ген COL6A1 c DNA кодирующий продукцию коллагена IV типа. Исследования продолжаются.
Механизм развития заболевания
Вследствие включения апоптоза кератоцитов происходит нарушение структуры коллагеновых волокон. Нарушается порядок и расположение стромальных пластин, снижается плотность эндотелиальных клеток. Это приводит к «разряжению» стромы и роговица начинает терять одну из своих важнейших функций — сферичность. Возникает беспорядочность клеточных структур клеток, изменение их формы. На ранних стадиях могут формироваться помутнения в боуменовой мембране.
На поздних стадиях происходит разъединение роговичных пластин при растяжении стромы – параллельно расположенные линии Фогта. В дальнейшем, в области вершины кератоконуса формируются истончения и линии рубцевания. При тяжелых формах заболевания на десцеметовой оболочке могут образовываться разрывы и трещины. Патогномоничным признаком для кератоконуса является кольцо Фляйшера — субэпителиальное пигментное кольцо коричневого — желтого или зеленого цвета, так же могут формироваться отдельные его дуги вокруг вершины конуса в результате отложения гемосидерина. В 7% случаев наблюдаются различные эпителиопатии. На поздних стадиях появляется симптом Мансона – это выпячивание века при взгляде вниз и Y- образная выемка на конъюнктиве нижнего века, вызванная растяжением тканей конически измененной роговицей.
При повреждении десцеметовой оболочки, роговица начинает пропитываться влагой передней камеры, что приводит к ее оводнению и проявляется в виде пятна молочно — белого цвета, что усиливает рубцевание роговицы. Пациенты при этом ощущают боль и резкое снижение зрения, прозрачность может восстанавливаться в течение 6 — 8 недель.
На терминальной стадии исходом кератоконуса может стать частичный разрыв роговицы. На ее поверхности образуются буллы заполненные жидкостью. В таких случаях повышается угроза полного разрыва роговицы и потери глаза, вследствие чего в экстренном порядке проводится пересадка донорской роговицы.
Классификация кератоконуса
Существует несколько типов классификации кератоконуса. Классификация З. Д. Титаренко (1982) включает 5 стадий заболевания: На I и II стадиях отмечаются небольшие, субклинические изменения роговицы (участки «разжижения», утолщение нервных волокон); На III стадии снижается острота зрения до 0,1, формируется помутнение роговицы на вершине конуса, образовываются линии Фогта. IV стадия характеризуется резким снижением остроты зрения (до 0,02), истончением и помутнением роговицы, возникновением трещин в десцеметовой оболочке. V стадия – формируются тяжелые изменения роговицы с практически тотальным помутнением роговицы.
Классификация Ю. Б. Слонимского (1993), в основном, предназначена для выявления диагностических признаков, определяющих возможность и сроки хирургического лечения. I стадия до хирургическая — характеризуется снижением зрения, плохо корригируемого очковыми стеклами, но успешно корригируемого контактными линзами. II стадия хирургическая — сопровождается наличием эпителиопатии, плохой переносимостью контактных линз. III стадия терминальная — характеризуется грубыми рубцовыми процессами с резким снижением остроты зрения.
Классификация J. Buxton (1973) по степени увеличения кривизны роговицы: I степень — радиус роговицы около 7,5 мм и нерегулярным астигматизмом; II степень — радиус от 7,5 до 6,5 мм и изменением офтальмометрических показателей; III степень — радиус менее 6,5 мм.; IV степень — заключительная стадия — радиус роговицы менее 5,6 мм.;
Наиболее популярной является классификация по М. Amsler, 1961 г.: В ее основу положены биомикроскопическая картина роговицы и офтальмометрические изменения. I стадия — характеризуется «разряжением» стромы, появлением нервов роговицы, изменением клеток эндотелия и офтальмометрическими изменениями. Острота зрения на данной стадии в пределах 0,1-0,5, корригируется цилиндрическими стеклами, минимальный радиус кривизны роговицы — более 7,2 мм..
II стадия — острота зрения не превышает 0,1-0,4 и также корригируется астигматическими стеклами, возможна легкая эктазия и истончение роговицы, минимальный радиус кривизны составляет 7,19-7,1 мм..
III стадия — образуется заметное выпячивание роговицы и ее истончение. Острота зрения 0,02-0,12, корригируется только жесткими контактными линзами, которые пациенты часто не переносят. Минимальный радиус кривизны роговицы составляет 7,09-7,0 мм, возникают помутнения боуменовой мембраны.
IV (терминальная) стадия — появляются помутнения стромы, изменения десцеметовой оболочки. Офтальмометрия часто невозможна. Острота зрения 0,01-0,02 и не корригируется, минимальным радиус кривизны менее 6,9 мм.. Формирование кольца Фляйшера может наблюдаться на любой стадии.
Современная классификация кератоконуса по Rabinowitz – McDonell подразделяет стадии заболевания по M. Amsler:
I и II стадии — как субклиническую или рефракционную стадию.
III и IV — как клиническую стадию. Отдельно следует выделить следующие типы классификации кератоконуса: Передний или истинный кератоконус. Отличается хроническим течением. Патологические процессы происходят в боуменовой мембране. Отличается формированием практически прозрачной эктазии.
Острый кератоконус или водянка (hydrops) роговицы. Повреждается десцеметова мембрана, нарушается барьерная функция и водянистая влага пропотевает из передней камеры в слои роговицы, вследствие чего строма мутнеет и отекает.
Задний кератоконус. Это аномалия, возникающая вследствие неполноценного развития мезодермы. Истончение формируется в центре, либо образует блюдцеобразную форму. Роговица становится довольно плоской и оптически слабой. Данное состояние отличается стабильностью.
Симптомы заболевания
Первые симптомы прогрессирования кератоконуса проявляются как появление размытости, искажения изображения, полиопия, снижение остроты зрения из-за иррегулярного астигматизма. Часто меняется диоптрийность очков и контактных линз, возможна непереносимость последних.
По мере прогрессирования появляется затуманенность зрения, возникают ореолы, блики, повышенная чувствительность к свету. При отеке роговицы появляется боль.
Как правило, поражаются оба глаза, но развитие кератоконуса проходит ассиметрично. Прогрессирование может спонтанно остановиться на любой стадии, от легкой до тяжелой.
Диагностика заболевания
Основные моменты, важные в диагностике кератоконуса, это:
Сбор анамнеза. Наличие кератоконуса в роду, предрасположенность в анамнезе. Прогрессирование астигматизма, ухудшение зрения, двоение и т.д.
Авторефрактометрия.Прогрессирующее увеличение максимальной силы преломления при кератоконусе в центре роговицы больше 47,2 диоптрий. Разница между показателями радиуса К1 и К2 роговицы больше 1,4 диоптрий.
Биомикроскопия. Изменения роговицы при прогрессировании и клинические проявления кератоконуса указывают на растяжения и эктазии роговицы, основными признаками которых являются:
Стрии Фогта – линейные полосы, формирующиеся в строме перед десцеметовой оболочкой, представляют собой видимые нервные окончания.
Кольцо Флешнера – скопление гемосидерина в глубоких слоях эпителия подчеркивающее основание конуса.
Симптом Мансона – выпячивание века при взгляде вниз и Y- образная выемка на конъюнктиве нижнего века.
Пахиметрия. Индекс кератоконуса (KI) — это отношение толщины роговицы на переферии (РСТ) к самой тонкой части (ТСТ) или разница между верхней (S) и нижней точками (I). При начальном кератоконусе эта разница превышает 75-100 микрон.
Кератотопография. Признак субклинического кератоконуса представляет собой одиночное выстояние в нижне-носовом или нижне-центральном сегменте (симптом «капли»), или выстояние в виде «галстука — бабочки». Формируется высокая рефракция в центральной зоне роговицы, разница в оптической силе центра роговицы в парных глазах, разница рефракции роговицы в противоположных точках одного меридиана. При прогрессировании характерно усиление кривизны, обычно расположенное ниже центральной линии. Это особенно важно для ранней диагностики кератоконуса, когда другие признаки ещё не проявились. Сравнивая несколько топографических снимков, можно оценить характер и скорость деформации роговицы.
Конфокальная микроскопия роговицы. Позволяет выявить и уточнить степень морфологических нарушений во всех слоях роговицы на клеточном уровне при ранних стадиях. Отмечается эпителиопатия, начальные изменения структуры в боуменовой мембране, утолщение стромальных нервных волокон и увеличение активных кератоцитов.
Лечение
Все применяемые методы направлены на стабилизацию и торможение прогрессирования данной патологии.
- Ношение жесткой контактной линзы до недавнего времени было единственным методом снижения развития кератоконуса.
- Имплантация интрастромальных колец INTACS. В строме параоптической области роговицы формируется канал, в который имплантируются две тонких дуги, изготовленных из полиметилметакрилата. В результате роговица уплощается, принимая более естественную форму.
- Коллагеновый кросслинкинг (cross-linking с англ. -перекрещивающиеся связи). С роговицы снимается эпителиальный слой, проводится инстилляция раствора рибофлавина, одновременно происходит облучение роговицы ультрафиолетом. Данный метод усиливает механическую плотность роговицы за счет укрепления межклеточных связей фибрилл коллагена.
- При терминальных стадиях кератоконуса прибегают к пересадке донорской роговицы.
Источник
Мороз З.И.
Кератоконус — дистрофическое заболевание роговицы невоспалительного характера, изменение биохимической стабильности роговицы, приводимой к истончению её и конусовидному выпячиванию.
Первичный курс, к счастью, не является часто встречаемым заболеванием роговицы (0.01-0.6%), но поражает людей молодого трудоспособного возраста. Прогрессирующий характер заболевания, двухсторонний процесс, протекающий со значительным снижением зрения, делают проблему лечения кератоконуса очень актуальной. При начальных стадиях заболевания рефракционные изменения удается корригировать с помощью очков и контактных линз. При далекозашедших стадиях заболевания глубокая передняя прослойная или сквозная кератопластика остаются единственными методами лечения. Главным препятствием на пути проведения кератопластики являются хроническая и катастрофическая нехватка донорского материала.
В настоящее время становится доступным ряд новых технологий для лечения прогрессирующего кератоконуса в ранних стадиях: перекрестное связывание коллагена роговицы (кросслинкинг) и интростомальная кератопластина с имплантацией сегментов кольца.
Диагностика кератоконуса в начальных стадиях очень трудна. В поликлинических подразделениях, куда первично обращаются пациенты с жалобами на снижение зрения, имеется очень маленький арсенал методов обследования. В подавляющем большинстве случаев ставится диагноз миопии и миопического астигматизма, которые хорошо корригируются очками или контактными линзами. Пациентам предлагают хирургическое лечение: склеропластику и лазик, после которых недиагностированный кератоконус быстро прогрессирует.
Определение остроты зрения и биомикроскопия не дают возможности диагностировать кератоконус на начальных стадиях и только, когда при биомикроскопировании врач видит истончение роговицы и её конусообразное выпячивание, ставит диагноз кератоконуса, но заболевание уже вышло из начальной стадии и перешло в развитую, при которой часто единственным методом лечения является кератопластика. Упускается время для других методов лечения: кросслинкинг и интростромальная кератопластика с имплантацией сегментов, которые задерживают прогрессирование кератоконуса, а больные становятся в длинную очередь на кератопластику. За время ожидания кератоконус прогрессирует, ухудшается острота зрения, ухудшается качество жизни, а долгий путь реабилитации после кератопластики задерживает реабилитацию пациента на годы.
Всё вышеизложенное показывает, насколько трудна и важна диагностика кератоконуса на ранних стадиях заболевания и часто встречающиеся ошибки диагностики ведут к непредсказуемым последствиям или к упущенному времени для более щадящих и эффективных методов лечения кератоконуса.
Для постановки диагноза кератоконуса на ранних стадиях заболевания необходим целый комплекс диагностических методов обследования: определение остроты зрения без и с максимальной коррекцией, рефрактометрия, офтальмометрия, аберрометрия, пахиметрия, измерение переднезадней оси глаза, компьютерная кератотопография, конфокальная и эндотелиальная микроскопия. Вот тот набор обследования, который позволяет уточнить или поставить диагноз кератоконуса в ранних стадиях заболевания.
Что же нам даёт исследование, проводимое с помощью предложенных методов обследования?
На I стадии заболевания (по Amsles, 1961) отмечается снижение остроты зрения без коррекции в среднем до 0,5 и более, корригируемое до 0,8–1,0. Определяется миопия слабой и средней степени миопический астигматизм часто при нормальной длине глаза. С развитием заболевания коррегируемая и некоррегируемая острота зрения снижается, увеличивается миопия и миопический астигматизм. Часто можно заподозрить кератоконус на глазу с остротой равной 1,0, если на парном глазу имеется кератоконус, и дальнейшее обследование подтверждает подозрение.
Рефракция роговицы увеличивается с увеличением сроков наблюдения. При первой стадии кератоконуса она не превышает 48,0Д, при II стадии находится в пределах 48,0Д–50,0Д.
Развитие кератоконуса приводит к нарушению регулярности поверхности роговицы и это проявляется в увеличении оптических аберраций волнового фронта, в том числе и аберраций высших порядков, что значительно снижает остроту зрения. Увеличение комы при исследованиях волнового фронта может быть одним из ранних признаков кератоконуса.
Метод конфокальной микроскопии даёт возможность выявить ранние структурные изменения на клеточном уровне характерные для кератоконуса. При II стадии заболевания они проявляются уже более ярко: выявляется эпителиопатия, начальные изменения боуменовой мембраны (рефлектирующей зоны), утолщение стромальных нервов и увеличение активных кератоцитов.
Эндотелиальная микроскопия на ранних стадиях заболевания не выявляет изменений плотности эндотелиальных клеток, полиметатизма и полиморфизма. Изменения со стороны эндотелия наступают в более поздних стадиях заболевания.
Особым и более значимым признаком кератоконуса является изменение толщины роговицы. Как правило, толщина роговицы в центре была меньше 500 мкм. По нашим наблюдениям толщина роговицы в центральной зоне была в среднем 468 мкм и в зоне 5–7 мм — 571 мкм уже при I стадии кератоконуса. С увеличением сроков наблюдения уменьшалась толщина роговицы во всех точках измерения.
Сбор информации о конфигурации роговицы и параметров рефракции приходится с помощью компьютерной кератотопографии. Аппарат обрабатывает цветные карты, полученные при сканировании поверхности роговицы световыми лучами, используя компьютерную программу. На карте отображается следующая информация: направление и изменение сильного и слабого меридианов, среднее значение рефракции, величина цилиндрического компонента. Стандартная карта отображает силу рефракции по параллелям, отображает кривизну роговицы с использованием различных цветов: от синего (плоские области) до красного (выпуклые области).
Кератотопограммы классифицируют следующим образом: круглая, овальная, симметричная бабочка (галстук-бабочка), асимметричная бабочка, иррегулярная (SJ Bоgan и Gо Waring (1990).
Существует 3 основных критерия, которые позволяют выявить ранний кератоконус и отдифференцировать его от различных форм астигматизма: большая рефракция центральной зоны роговицы, разница в оптической силе центра роговицы в парных глазах, разница рефракции роговицы в противоположных точках одного мередиана.
При различных стадиях кератоконуса существуют различия на каратограммах: так при I стадии кератоконуса область сильной рефракции располагается в пределах 3 мм оптической зоны. При II стадии область сильной рефракции располагалась уже в 5 мм зоне, смещаясь больше в нижнюю и в нижневисочную сторону. При III стадии крутая зона роговицы распространяется в 7 мм зону, а при IV стадии в 7–9 мм зону. По мере распространения крутой зоны от центра к лимбу прослеживается уменьшение рефракции (уплощение) роговицы в противоположной половине. Кератотопографическая карта на парном глазу отличается по форме, расположению «верхушки» кератоконуса, рефракции роговицы и величине астигматизма. Анализ результатов обследования пациентов, направленных с диагнозом кератоконуса или с подозрением на кератоконус показал, что компьютерная кератотопография является самым информативным методом в постановке диагноза кератоконуса.
Анализ результатов комплексного обследования показал, что в 98,0% случаев диагноз кератоконуса был подтвержден или выявлен впервые. На ранних стадиях заболевание кератоконус был выявлен у 69,9% больных. Большой процент выявляемости кератоконуса в ранних стадиях является заслугой поликлинических врачей, которые вовремя сумели заподозрить или установить диагноз кератоконуса и отправить пациента на консультацию в учреждение, располагающее всем спектром обследования. Диагностика кератоконуса в ранних стадиях заболевания позволяет предложить пациентам эффективные методы хирургического лечения, позволяющие остановить прогрессирование кератоконуса и улучшить функциональные результаты.
Источник


