Снятие швов роговица видео
Хирургическое закрытие проникающих ран глаза. Наложение роговичных и склеральных швов
Швы на рану в роговице и склере накладываются в тех случаях, когда рана зияет или края ее плохо адаптированы. Закрытие раны швами производится сразу же вслед за отсечением выпавших в рану оболочек или сред глаза.
Различают сквозные швы, которые проводятся через всю толщу роговицы и склеры, и несквозные швы, стягивающие только поверхностные слои этих оболочек.
Описываемая здесь техника наложения сквозных швов на рану роговицы успешно применяется нами в Военно-медицинской академии с 1947 г. Мы считаем возможным рекомендовать ее для широкого использования при боевых ранениях глаза. Фиксация краев раны с помощью предложенного нами специального пинцета, применение малых круглых сосудистых игл № 3 и тонкого шелка № 00 значительно облегчают и упрощают технику наложения роговичных швов и делают эту операцию доступной для любого офталмохирурга. Производить ее следует при хорошем фокальном освещении, получаемом с помощью большой лупы с фокусным расстоянием 20—25 см.
Анестезия капельная и ретробульбарная, акинезия век и наложение уздечных швов «а одну или две прямые мышцы глаза выполняются как обычно при операциях на глазном яблоке.
После отсечения выпавших в рану тканей один из краев раны осторожно, но прочно фиксируется роговичным пинцетом Поляка. Тонкая крутоизогнутая круглая сосудистая игла захватывается иглодержателем ближе к острию, чем к ушку (на границе первой и второй трети). Она вкалывается в край раны между фиксирующими его концами пинцета (в развилке). В кол производится снаружи внутрь по возможности через всю толщу роговицы, отступя от края раны на 1 мм. Доведя иглодержатель до поверхности роговицы, мы снимаем его с иглы, не прекращая фиксировать край раны роговичнъш пинцетом.
Затем захватываем иглодержателем переднюю часть иглы и заканчиваем проведение ее вместе с нитью через первый край раны. Только после этого роговичный пинцет переносят на второй край раны и фиксируют этот край точно против места вкола. Та же игла с ниткой проводится теперь через второй край раны изнутри кнаружи с соблюдением всех предосторожностей, описанных выше. Шов завязывается прочным узлом, после чего таким же образом накладываются, если нужно, второй и последующие швы.
До недавнего времени роговичные швы рекомендовалось накладывать с помощью нитки с двумя иглами, каждая из которых проводилась через края раны изнутри кнаружи. Справедливо считалось, что прошивать край раны в роговице снаружи внутрь небезопасно, поскольку обычный пинцет не обеспечивает хорошей фиксации края раны и при проколе снаружи внутрь не предупреждает значительного давления на вскрытое глазное яблоко.
Фиксация нашим роговичным пинцетом, имеющим на конце развилку, осуществляется одновременно в двух точках, а не в одной. Благодаря этому край раны удерживается весьма прочно, и прокол иглой между концами развилки пинцета не оказывает давления на глазное яблоко. В этих условиях проведение иглы снаружи внутрь столь же безопасно, как выкол ее в обратном направлении. К тому же хорошая фиксация краев раны и переход от швов с двумя иглами к обычным швам с одной иглой существенно облегчают и ускоряют ход операции.

Порядок наложения швов (1, 2, 3) на рану роговицы и роговично-склеральной области (схема)
Вместо тонкого шелка можно применять для швов также тонкий кетгут или женский волос. Преимуществом, шелка является то, что концы шелкового шва меньше раздражают роговицу и конъюнктиву. Мы убедились в этом и в клинической практике, и в эксперименте. Все же и шелковые швы окутываются на следующий день пленкой слизи, как муфтой. Снимать ее не следует, так как она устраняет или по крайней мере смягчает трение концов нитей о роговицу и конъюнктиву.
В последнее время И. Н. Курлов предложил применять вместо шелка тонкие, эластичные и достаточно прочные нити из гетерогенной ткани — брюшины крупного рогатого скота, приготовленные по методу Н. Н. Кузнецова.
Многие авторы рекомендуют накладывать швы не через всю толщу роговицы, а только через передние ее слои, опасаясь, что по каналам сквозных швов возможен занос патогенных микробов в переднюю камеру. Однако эти опасения не нашли подтверждения в наших экспериментах. С другой стороны, оказалось, что сквозные швы лучше обеспечивают плотное смыкание краев раны, чем швы несквозные.
На рисунке схематически изображено, где и в каком порядке рекомендуется накладывать швы на рану роговицы и склеры. Если рана невелика, но имеет лоскутную или угловатую форму, шов накладывается на вершине «угла». При большой длине раны первый шов целесообразно наложить в средней ее части. Это сразу же уменьшает зияние раны. Остальные швы нужно располагать по обе стороны от первого с интервалом в 3—4 мм, стремясь фиксировать швами все выступы («углы»). Особое внимание нужно уделять правильной адаптации краев раны, без чего плотно сомкнуть их швами не удается.
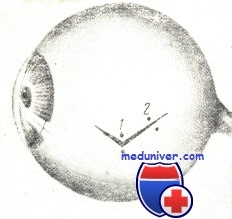
Порядок наложения швов на рану склеры
Весьма целесообразно закончить операцию осторожным введением в переднюю камеру небольшого пузырька стерильного воздуха, который, как эластичный буфер, помогает предупредить вторичное образование передних синехий (И. Ф. Копп). Воздух насасывается в 1-граммовый шприц с надетой на него тонкой тупоконечной канюлей и вводится в камеру через зашитую рану (между швами). Стерилизация воздуха обеспечивается тем, что его насасывают через пламя спиртовой горелки (или вместе с паром над стерилизатором). Не следует стремиться ввести в камеру большой пузырек воздуха, так как он сразу же выходит обратно. Впрочем, не всегда удерживается и небольшой пузырек. Тем не менее, не следует отказываться от попытки его введения.
Если асептичность раны в момент ее обработки вызывает сомнения, следует после наложения швов ввести в переднюю камеру или в стекловидное тело раствор пенициллина (2000—3000 ед. в 0,1 мл) и закончить операцию введением под конъюнктиву раствора пенициллина (50 000 ед. в 0,5 мл).
Накладывается бинокулярная повязка, сменяемая ежедневно или через день. Назначаются постельный режим, пенициллин внутримышечно и сульфаниламиды или левомицетин внутрь. Эвакуация в лежачем положении (самолетом) возможна через 2—3 суток. Бинокулярная повязка может быть сменена на монокулярную через 5—6 дней.
Снятие роговичных швов производится через 10—12 дней после операции. Эта деликатная манипуляция должна выполняться очень осторожно, лучше всего в операционной, при хорошем освещении, хорошо отточенными остроконечными ножницами и под тщательно проведенной капельной анестезией, чтобы не допустить вскрытия раны. Через сутки после снятия швов постельный режим можно обычно отменить.
Заслуживает внимания идея применения «физиологического клея» для быстрого, герметичного и прочного закрытия проникающих ран роговицы и склеры. Таким «физиологическим клеем» является заранее приготовленная плазма крови, которую наносят каплями на раневые поверхности (или на сближенные края раны) и сразу же добавляют к ней капли раствора тромбина (Тассмэн, Тоун и Найдофф и др.). Методика применения такого «физиологического клея» в глазной хирургии нуждается в дальней шей разработке. Возможно, что после наложения швов, адаптирующих и смыкающих края раны в роговице или склере, целесообразно сразу же нанести по всей длине раны тонкий слой плазмы и тромбина, который уже через 1—2 минуты образует прочную связывающую пленку.
При наличии зияющей раны в роговично-склеральной области первый шов следует накладывать на линии лимба. Это лучше всего обеспечивает адаптацию краев раны в роговичной и склеральной ее частях. Перед тем, как накладывать сквозной шов в области лимба и в склере, нужно шпаделем осторожно отслоить край раны в фиброзной оболочке глаза от подлежащих тканей увеального тракта.
— Также рекомендуем «Зашивание раны в склере. Рекомендации»
Оглавление темы «Хирургия ранений глаза»:
- Иссечение тканей глаза при их выпадении после травмы. Рекомендации
- Хирургическое закрытие проникающих ран глаза. Наложение роговичных и склеральных швов
- Зашивание раны в склере. Рекомендации
- Конъюнктивальное покрытие раны роговицы: методика
- Тектоническая пересадка роговицы и склеры: методика
- История развития методов закрытия проникающих ран роговицы и склеры
- Экспериментальные исследования в области закрытия проникающих ран роговицы и склеры
- Исходы закрытия проникающих ран роговицы и склеры. Клинические наблюдения
- Выбор метода закрытия проникающих ран роговицы и склеры. Показания
- Сквозные ранения глазного яблока. Особенности
Источник
Нейлон 10/0 (чтобы шить роговицу)
Для операции «последнего шанса» или пересадки роговицы нужны донорские ткани. Конкретно нас интересует ткань толщиной 500–600 микрон для сквозной кератопластики. Дальше с этой плёнкой нужно работать руками, шить тонкой нейлоновой нитью. Потом, когда роговица срастётся, снимать шов. Никаких биоразлагаемых материалов — их продукты распада начнут лизироваться и могут вызывать воспаление, что исключит положительный результат операции. Более того, трансплантат рекомендуется прошить по периметру дважды — это повышает шансы его правильной и равномерной фиксации. Второй слой нейлона чаще всего вообще не снимается, потому что пока он не мешает — не трогаем.
Но давайте начнём с самого начала. Конкретно — с ситуаций, когда человеку может потребоваться эта непростая для России, но совершенно привычная в Германии операция. Она бывает трёх видов:
- Сквозная, то есть удаление всей роговицы пациента, например, диаметром от 7 до 8,5 мм и пришивание новой.
- DALK, то есть пересадка роговичной ткани за исключением десцеметовой мембраны и эндотелия.
- DMEK, то есть «установка» только слоя десцеметовой мембраны и эндотелиальных клеток вместо такого же слоя у пациента.
Кератопластика в Германии — операция очень распространенная. В нашей клинике в Марбурге я и мой заведующий отделением за прошлый год сделали 210 пересадок, за год до этого — 236 пересадок. С марта этого года в московской клинике SMILE EYES мы начали пересаживать роговичную ткань — и послойные, и сквозные пересадки.
Показания
DALK (Deep Anterior Lamellar Keratoplasty) делается в случае, если повреждены верхние слои роговицы — это чаще всего кератоконус и рубцы, язвы, связанные с ДТП и другими травмами, не затронувшие эндотелий. Если роговица лопнула целиком — надо делать сквозную, если же задняя часть (слой эндотелия) сохранилась, его в современной хирургии стараются не трогать. Важно, что при этом у вас остаётся ваш собственный эндотелий, который вам нужен, ибо эндотелиальные клетки не восстанавливаются. Это самая сложная операция технически, и потому довольно трудоёмкая. Ну, и поэтому дорогая.
DMEK (Descemet Membrane Endothelial Keratoplasty) делается при проблемах с эндотелием, но при сохранении переднего слоя.
Сквозная кератопластика может делаться в обоих случаях, но сегодня это просто страховка на тот случай, если во время операции что-то пошло не так или, как свыше сказано, если повреждены все слои роговицы. Чаще всего применяется при язвах с перфорацией.
Основные показания для DMEK в Германии: генетические проблемы с эндотелием (например, дистрофия Фукса), куда реже — последствия сложных операций по катаракте, когда она долго зрела — или после очень травмирующей операции. Потом — послеоперационные травмы, например, после двух-трёх операций (катаракта, глаукома, витреоретинальные вмешательства с использованием силиконового масла и т.п.). В России, наоборот, генетические факторы существенно меньше представлены (возможно, из-за разницы в продолжительности жизни — в Германии пациенты успевают дожить или дообследоваться), зато катаракту доводят до предела, во время удаления хрусталика за счёт избыточного количества передаваемой ультразвуковой энергии могут начать разрушаться клетки эндотелия глаза, и всё. Приехали. Эндотелий роговицы у человека не размножается. У кролика — пожалуйста. А у человека — нет.
Раньше роговицу пересаживали достаточно простым образом: срезали слой у пациента, пришили слой от донора, ждали, пока зарастёт. Проблема в том, что чем больший слой трансплантировался, тем глубже заходили в роговицу. А чем глубже — тем больше объём ткани, и тем выше шансы на отторжение тканей. Сквозная кератопластика сегодня используется только по редким показаниям. В нашей клинике это где-то 15%. Почти по всем остальным показаниям с ней сегодня уверенно конкурируют малоинвазивные (сравнительно) DMEK и DALK — в зависимости от того, какой слой пострадал. Делать в разы сложнее, но зато пациент имеет куда больше положительных шансов.
DMEK-методику разработал голландский врач Геррит Меллес (кстати как и DSAEK, методику, из которой эволюционировал DMEK). В нашем холдинге SMILE EYES ей начали заниматься впервые в 2010 году. Итак, берётся целая роговица, и от неё отделяется нужный слой в 20-30 микрон. При должной осторожности можно заранее (например, за час до операции) отсепарировать так, что получится сразу два трансплантата — для DMEK и для DALK. Либо можно заказать трансплантант, который уже подготовлен, но это существенно дороже и не всегда лучше, и любой хирург чаще всего делает это самостоятельно. Я рекомендую делать самостоятельно до операции, потому что хирург лично контролирует качество и получает свежий материал. Те, кто делает мало операций, иногда пользуется готовыми (потому что сепарация иногда сложнее самой операции), но у кого не обе руки левые — готовят сами.
Самое важное, что придумал Меллес — это не то, что все исторически пытались делать — пришить трансплантат. 150 лет подряд люди шили. Уважаемый профессор Бузин из Италии (один из моих бывших наставников) — он пробовал то же самое на кроликах задолго до Меллеса, но он пришивал. Не получалось. А Меллес сказал — я впрысну воздушный пузырь, и всё само присосётся. Считали, что он чокнутый, а на деле он оказался гением. Это была революция в пересадке роговицы, и произошла она за считанные годы.
Отсепарированная плёнка заботливо устанавливается в глаз и придавливается воздушным пузырём, чтобы не отходила. Вот видео DMEK, примерно даёт представление:
Что важно именно для этой операции: пациенту очень рекомендуется находиться под наркозом (спать и быть обездвиженным), чтобы не дёрнуться. Под местной анестезией без транквилизаторов при напряженности человека в глазу поднимается давление, и это оставляет меньше места в передней камере глаза для бестравматичных манипуляций трансплантата. И вероятность кровоизлияния под местной анестезией выше. Особенно важен хороший наркоз при сквозных пересадках. А то, если пациент кашлянет во время сквозной пересадки, — потеряем глаз.
На видео пациентка не спит, потому что следующий наркоз вполне может оказаться последним в её жизни по медицинским показаниям (не переносит). Я оперирую её под местной анестезией, что несколько увеличивает сложность операции.
Операция DMEK (на видео) выполняется без прямого касания эндотелиальных клеток — слой двигается воздушным пузырём.
Операции по внешним слоям (DALK) делаются тонким ручным инструментом с прямым касанием.
Осложнения
Каждая операция — это лотерея по приживляемости ткани. Частично можно предсказать шансы на успех по качеству донорского продукта. Роговичные банки считают клетки и знают их свежесть, но витальное качество невозможно предсказать. То есть клетки могут быть «включены», но функциональность их почти исчерпана — может, у них ресурс через 2 месяца кончится. В результате у одного пациента трансплантация позволяет хорошо видеть 10 лет, а у другого — всего пару лет.
На втором месте — работа хирурга. Здесь невероятно легко ошибиться, поэтому никто и никогда не обещает «чистый» DALK. Один слой клеток может порваться от чего угодно — от неверного движения хирурга, от дыхания пациента, от того, что что-то изменилось в глазу и так далее. Да, есть методы, которые уменьшают вероятность, но всё равно риск ошибок есть, и по ходу пьесы можно перейти на сквозную кератопластику, если что-то пойдёт не так.
Оборудование начиная с какого-то момента почти не влияет — операция полностью зависит от навыка. Роговица может оперироваться и лазером на первом этапе (снимается им), но фемтосекундный лазер пока не показал существенных результатов в сравнении с традиционными методами. Минимальные отличия есть, но они настолько малы, что не имеет смысла удлинять операцию (лазер увеличивает операцию с 40 минут до 70 минут, если лазер, например, стоит в другой операционной). Доступ делается часто вручную, имея хорошие вакуумные системы трепанирования.
DMEK получается почти всегда у обученного хирурга, у меня и коллег ни разу не было случая перехода на сквозную с DMEK.
На риски сильно влияет состояние организма пациента, в частности, его возраст. И самое неприятное — это васкуляризация роговицы, те самые кровеносные сосуды, которые прорастают в роговицу в результате отсутствия правильного доступа кислорода (чаще всего от ношения контактных линз, а также после ожогов и инфекций). Резко увеличивается вероятность отторжения. Если роговица без сосудов, то иммунная система не имеет прямого доступа к верхнему слою, все иммунные процессы протекают медленно и нежно. Как только появляется кровь (сосуды) — иммунная система начинает очень резко реагировать на трансплантат. Поэтому стараются сначала убрать сосуды при таких случаях, а убираются они лазерными или непосредственными прижиганиями, или специальными инъекциями ингибиторов роста.
Дальше, есть риск инфекции. Он предсказуем, и его можно сильно купировать, особенно, если вести спокойный образ жизни.
Восстановление
Глаз держится под защитной повязкой 1 день.
В случае DMEK в начале сохраняется газовый пузырь в передней камере глаза. Пациент от 5 дней до двух недель не видит прооперированным глазом почти ничего, только изменения уровня освещения. С примерно третей недели картинка становится ясной, а через месяц доступно уже хорошее зрение. Самое долгое, в случае запущенных состояний дистрофии Фукса — можно не видеть и месяц.
По нашим исследованиям в 8% случаев нужно впрыскивать второй пузырь — если пересаженный слой вдруг начинает отходить. Необходимость это делать определяется на осмотрах после операции.
По мере хода заживления DALK и сквозной кератопластики (но не после DMEK) осложнением может стать расхождение послеоперационной раны. К примеру, пациент может с кем-то подраться и получить кулаком в глаз. У пожилых людей хватает совсем небольшой травмы, чтобы соединение лопнуло.
Нейлон или мерсилен (нити 10/0) снимаются так: через полгода первый слой, а второй — бывает до 3–5 лет в зависимости от степени приживления. У пожилых людей второй слой вообще часто не снимается, если не создаёт проблем, пока нить хорошо натянута, она не мешает. Бывает, что вторую нить вытягиваешь — и зрение падает, потому что эта нить была каркасом трансплантата, и это индуцирует астигматизм.
После сквозной операции или DALK часто появляется астигматизм: потому что даже если очень хорошо шьешь, рубцы будут зависеть от заживления. Роговица не приживляется на 360 градусов равномерно. Можно через два года сделать ФРК, LASIK или ReLEx SMILE прямо внутри трансплантата (последнее я сам не делал, но это уже выполняли коллеги из Александрийского университета). Другой элегантный подход к проблеме астигматизма — менять хрусталик на новый, если лечение катаракты ещё не производилось. Если катаракта была прооперирована, то ставится торический рюкзачный хрусталик (Аdd-on) к искусственному хрусталику — линза впереди первичной линзы в капсульном мешке. Если собственный хрусталик ещё прозрачный, пациент молод, и операция по удалению хрусталика не нужна, то можно поставить торическую ICL.
Что ещё надо знать про операции кератопластики в России
Донорский материал в России — это боль. Достаётся в большинстве случаев с трудом, долго и дорого. Тем не менее, варианты есть, просто цена далеко не такая, как в Европе. Большая удача, что появился консервированный материал в глазном банке в России, и у людей появился шанс на выздоровление. Очень мало врачей, умеющих делать послойные пересадки. Сквозную же могут делать десятки хирургов, благо мануальных хирургов с хорошими навыками много, причём как в европейской части страны, так и в восточной. В российской клинике нашего холдинга я делаю сложные операции трансплантации, а между ними мне как раз профессор Шилова ставит лазерную коррекцию ReLEx SMILE в график, — поэтому получается, что где-то раз в три месяца я приезжаю в Россию, например, следующий раз буду уже 28-го июня. Русский язык я знаю с детства, поэтому с пациентами общаться довольно просто. Ещё одна причина приезда — набираются пациенты, которые хотят оперироваться именно у меня, и хоть я и работаю по немецким ценам, но перспектива сделать всё без выезда из страны для многих решающая. В операционной клинике Шиловой лежат привычные для меня инструменты, в частности, скальпели под мою руку. Само оборудование медцентра полностью соответствует аналогичному в Марбурге.
Источник


