Эрозия роговицы глаза линзы
Роговая оболочка глаза принимает на себя основную защитную функцию органов зрения и нередко не выдерживает воздействия внешних факторов. Ее поверхностное повреждение известно в офтальмологии под названием эрозия роговицы глаза. Заболевание сопровождается очаговым слущиванием эпителия — рогового слоя, который защищает внутренние структуры глаз от агрессивного влияния среды. Образовавшаяся язвочка становится «воротами» для инфекций, которые могут перейти на стекловидное тело, хрусталик и глазное дно. При отсутствии лечения эрозия способна привести к необратимой потере зрения.
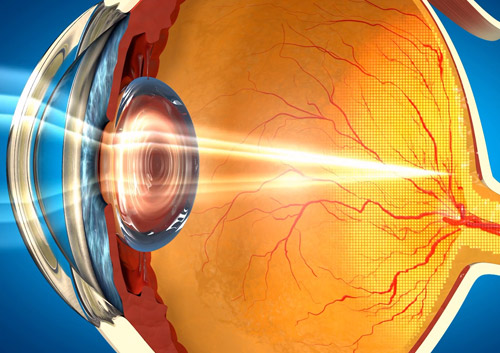
Строение роговицы глаза
Внешняя оболочка глаза или роговица представляет собой многослойную линзу, которая выполняет роль экрана, защищающего органы зрения от механических, химических и температурных воздействий, а также является основной оптической преломляющей линзой. Состоит она из пяти слоев:
- Поверхностный или эпителиальный — состоит из нескольких рядов эпителиальных клеток, которые способны быстро делиться.
- Боуменова мембрана — опорный слой, поддерживающий наружный эпителий. В ней меньше рядов клеток, но расположены они плотнее.
- Строма — самая толстая часть роговицы, состоящая из кератоцитов, обеспечивающая прозрачность оболочки глаза.
- Десмецетов слой — каркас роговицы, состоящий из эпителия. Самый жесткий и прочный слой.Внутренний слой — эндотелий, прилегающий к поверхности передней камеры глаза, состоит из видоизмененного эпителия. Он обеспечивает обменные процессы между внутренней средой органов зрения и наружными слоями роговицы.
Для заболевания характерно поражение только наружного эпителиального слоя. Однако в ряде случаев патологический процесс затрагивает глубокие слои оболочки, провоцируя ее помутнение и инфицирование передней камеры глазного яблока.
Основные причины эрозии
Эрозия наружного слоя роговицы может возникать на фоне инфекционных или неинфекционных процессов. Причинами инфекционного повреждения являются:
- поражение оболочки глаза вирусом герпеса;
- обсеменение грибками;
- хламидиоз глаз;
- бактериальные конъюнктивиты, спровоцированные синегнойной палочкой, стрептококком, стафилококком.
Неинфекционные эрозии роговой оболочки обусловлены ее дистрофией, которая развивается на фоне недостаточности местного иммунитета, травматического повреждения. Наиболее распространенными причинами неинфекционных форм заболевания служат:
- нарушения правил ношения контактных линз;
- синдром сухого глаза;
- попадание в глаз инородных предметов или химических веществ;
- повреждение роговицы в процессе хирургического вмешательства на глазах;
- травмы глаза.
Также патология возникает из-за аутоиммунных заболеваний, гормональных и эндокринных нарушений: атопического дерматита, ревматоидного артрита, сахарного диабета и т. д. На фоне этих заболеваний нередко развивается рецидивирующая, то есть повторяющаяся патология.
Важно! Неинфекционная и травматическая эрозия роговицы может осложниться присоединением инфекции. Так как оба вида требуют специфической терапии, при диагностике запущенного процесса врачу важно установить истинные причины болезни.
Симптомы
Клинические проявления эрозивного повреждения роговицы специфичны, поэтому поставить предварительный диагноз можно уже на этапе опроса пациента. Первый признак патологии — острая, иногда непереносимая боль в одном глазу. По ощущениям она схожа с попаданием в глаз острого инородного предмета или песка. Спустя 1-2 суток после начала разрушения роговицы возникает реактивное слезотечение, появляется отечность век, в 80% случаев больные сталкиваются с блефароспазмом: неспособностью открыть глаз и нормально моргать.
Для инфекционной эрозии характерно наличие дополнительных симптомов:
- покраснение и отечность слизистых оболочек глаза с первых суток заболевания;
- выделение из глаза гноя;
- светобоязнь (усиление неприятных ощущений при попытке посмотреть на источник света).
Если бактериям удалось повредить центральную часть роговицы, наблюдается заметное снижение остроты зрения.
При рецидивирующей форме эрозии роговицы глаза на оболочке формируются рубцовые ткани, которые почти не пропускают свет. Кроме того, эрозии при такой форме болезни перерастают в язвы — более глубокие очаги дистрофии роговицы. При тяжелом течении они могут достигать передней камеры глаза и служить воротами для инфекций. Такая форма болезни чаще всего заканчивается потерей зрения.
Диагностика
Для диагностики эрозивного повреждения роговицы используются методы детальной визуализации. Осмотр глаз с помощью специальных инструментов помогает определить причину недомогания:
- обнаружить инородные предметы в конъюнктивальном мешке;
- увидеть опухолевые изменения слизистых оболочек;
- визуализировать экссудат при инфекционных заболеваниях глаз.
После простого визуального осмотра проводится биомикроскопия глаза — детальный осмотр роговицы с помощью специального оптического прибора. Процедура помогает визуализировать эрозию, определить ее размер и степень проникновения в роговицу.
Полезно знать! Если врач видит внешние признаки эрозии, но не может обнаружить патологический очаг из-за его небольших размеров, он использует флуоресцеин — специальный краситель, который «подсвечивает» даже микроскопические повреждения на роговой оболочке глаз.
Для выявления причин заболевания используют дополнительные исследования:
- диафаноскопию или измерение внутриглазного давления;
- офтальмоскопию и ультразвуковую диагностику для выявления внутриглазных патологий;
- бактериологические и цитологические анализы мазка с конъюнктивы.
Пациентам, которые носят контактные линзы, придется сдать их для проверки под микроскопом. Дело в том, что на них могут быть микроскопические трещины и шероховатости, способные повредить роговицу. На основании полученных в процессе диагностики данных врач назначает лечение.
Методы лечения
Первым этапом терапии эрозии на роговице неинфекционного происхождения становится туширование дефекта раствором бриллиантовой зеленой или йода. Это препятствует дальнейшему распространению деструктивного процесса вглубь и вширь. При стремительном развитии дегенеративного процесса врач может применить лазерную коагуляцию границ эрозии.
После очищения патологического очага лечение эрозии продолжают с применением физиотерапии:
- ультрафонофорез — введение лекарственных растворов в роговицу посредством ультразвуковых волн;
- электрофорез — введение медицинских препаратов с помощью воздействия электрических волн;
- магнитотерапию — воздействие на ткани глаза магнитным полем.
Для ускорения заживления эрозии используются кератопротекторы — средства, ускоряющие регенерацию эпителиального слоя оболочки глаза. К ним относятся препараты «Керакол», «Визитил», «Дакролюкс». Они содержат гипромеллозу и схожие с ней органические соединения, которые образуют на поверхности роговой оболочки тонкую пленку, защищают от внешних воздействий. Помимо этого, в состав кератопротекторов включают соединения, стимулирующие регенерацию тканей, восстанавливающие кровоснабжение органов зрения.
Для уменьшения симптоматики, защиты поверхности глаза от трения, устранения раздражений используют увлажняющие капли в глаза: «Систейн Ультра», «Визин», «Офтагель» и их аналоги.
Если консервативная терапия не может сдержать распространение эрозии или дефект стремительно углубляется и распространяется вширь, используют кератопластику — микрохирургическое восстановление роговицы.
При инфекционной эрозии, помимо перечисленных препаратов, используют лекарства, соответствующие выявленному возбудителю: антибиотики, противогрибковые, противовирусные или противопаразитарные средства. Для ослабления воспалительного процесса, который обязательно сопутствует инфекционной эрозии, применяют:
- антигистаминные препараты;
- иммуномодуляторы;
- противовоспалительные средства.
Их используют в форме мазей, капель в глаза (инстилляций), внутриглазных (парабульбарных) инъекций. Длительность их применения зависит от тяжести патологического процесса.
Заживает эрозия роговой оболочки в течение нескольких недель. На ее месте может образоваться рубцовая ткань, вызывающая ухудшение зрения. Если со временем она не замещается здоровыми тканями, проводят микрохирургическую операцию — лазерную абляцию. Хирург-офтальмолог удаляет поверхностные слои роговой оболочки, после чего на их месте формируется здоровая ткань.
Во время лечения эрозии на роговице не рекомендуется использовать местные анестетики и анальгетики. Они нарушают заживление и могут спровоцировать истончение роговицы.
Возможные осложнения и прогноз
При своевременном выявлении и адекватном лечении эрозия бесследно исчезает за 2-4 недели. Повторное появление дефекта или рубцевание при правильной терапии маловероятны.
Запоздалая диагностика и лечение чреваты многочисленными осложнениями:
- Неоваскуляризацией роговицы — образованием дополнительных сосудов, проникающих в роговую оболочку, которые снижают остроту зрения. Устранить осложнение можно только хирургическим методом.
- Прободной язвой с десцеметоцеле — выпячиванием внутрь глазного яблока. Через отверстие язвы может вытекать наружу содержимое глазного яблока, в некоторых случаях происходит ущемление радужки. Со временем патология приводит к глаукоме или атрофии зрительного нерва.
- Инфицированием стекловидного тела с образованием гнойного экссудата. Осложнение заканчивается распространением инфекции на головной мозг, кровеносную систему, другие органы.
Избежать осложнений можно, обращаясь к офтальмологу сразу после появления неприятных симптомов и соблюдая предписания врача.
Источник
терапевтических контактных линз
Лечебный эффект терапевтических (или бандажных*) контактных линз (КЛ) известен давно. Еще в 1882 г. появились сообщения о практическом применении на глазу прототипов КЛ – желатиновых чашечек, наполняемых лекарственными веществами. В 1916–1917 гг. ряд авторов почти одновременно предложили применение КЛ для предотвращения симблефарона при ожогах и других повреждениях глаз. В 1930–1932 гг. сообщалось об успешном использовании КЛ для фиксации диска после кератопластики. Первые терапевтические жесткие склеральные КЛ защищали поврежденную роговицу от травмирующего действия век, попадания инородных тел, создавали своеобразный слезный резервуар на поверхности роговицы, способствуя ее эпителизации.
Новую эру в лечении заболеваний роговицы открыло изобретение гидрофильных мягких КЛ (МКЛ), лечебное действие которых складывается из следующих компонентов [24]:
• МКЛ купируют болевой синдром. Механизм анальгезирующего эффекта КЛ заключается в уменьшении контакта конъюнктивы век с поврежденной роговицей при мигании, а также в ограничении формирования буллезных изменений роговицы.
• МКЛ способствуют эпителизации роговицы, уменьшая смещение нежно прикрепленных к базальной мембране эпителиальных клеток, главным образом, за счет механической защиты поверхности роговицы от травмирующего действия век и экзогенной травмы.
• МКЛ помогают сохранять присущую роговице влажность за счет уменьшения испарения влаги с поверхности роговицы. При применении высокогидрофильных КЛ создается своеобразный дополнительный водный резервуар.
• МКЛ обеспечивают механическую защиту поверхности роговицы при трихиазе век, а также после ожогов и травм, предотвращая развитие корнео-пальпебральных сращений.
В отличие от корригирующих КЛ, повышение остроты зрения не является главным и обязательным эффектом применения лечебных КЛ. Однако в ряде случаев лечебные МКЛ повышают остроту зрения вследствие уменьшения отека и коррекции неправильного астигматизма роговицы.
Особенности параметров лечебных КЛ
Как известно, КЛ в той или иной степени влияют на нормальные физиологические процессы роговицы, вызывая ее гипоксию, оказывая легкое раздражающее действие на роговицу и конъюнктиву, изменяя нормальную структуру и стабильность слезной пленки. Терапевтические КЛ для лечения поврежденной роговицы, как правило, используются в режиме продолжительного (без снятия на ночь) ношения, что и определяет особые требования к газопроницаемости, качеству изготовления и параметрам таких КЛ.
Основным требованием, предъявляемым к терапевтическим КЛ, является высокая газопроницаемость КЛ, которая зависит от структуры полимера, влагосодержания и толщины КЛ. Поэтому при необходимости длительного непрерывного ношения КЛ с лечебной целью отдается предпочтение высокогидрофильным КЛ или ультратонким гидрофильным КЛ со средним или низким влагосодержанием [22] .
Для снижения травмирующего (раздражающего) механического действия КЛ на поврежденную роговицу и улучшения ее эпителизации под линзой допускается уменьшение подвижности КЛ на глазу – подбор КЛ с так называемой “плотной” или “крутой” посадкой. Поступление киcлорода и воды осуществляется в этих случаях через КЛ, при этом такая посадка КЛ не влияет на толщину слезного слоя под КЛ .
Параметры терапевтических КЛ в большинстве случаев отличаются от таковых традиционных корригирующих КЛ и их выбор зависит от характера, степени и площади повреждения тканей глаза [6]. Больший диаметр терапевтических КЛ (15,0-20,5 мм) обусловлен необходимостью стабильного положения КЛ на роговице, особенно в случаях выраженной асферичности роговицы в результате травмы или патологического процесса, при использовании КЛ для лечения и профилактики корнео-пальпебральных сращений [16], а также для купирования послеоперационного осложнения трабекулэктомии – избыточной фильтрации внутриглазной жидкости [14].
Одной из важных особенностей назначения лечебных КЛ является необходимость сочетания контактной коррекции с инстилляциями препаратов (антисептических, регенерирующих, гипотензивных) – аналогов слезы.
В последние годы появились сообщения об успешном использовании для лечебных целей контактных линз плановой замены (Acuvue, Johnson&Johnson; SeeQuence, Bausch&Lomb; Precision UV, Pilkington Barnes Hind) со стандартными параметрами корригирующих КЛ [10,25,28].
При использовании КЛ, особенно в режиме длительного ношения, изменяется не только структура, но и состав слезной пленки. Уменьшение притока слезы под линзой и снижение ее защитных свойств может способствовать развитию инфекционных осложнений. Ряд авторов отмечают достоинства лечебных жестких газопроницаемых КЛ (ЖГКЛ), риск инфекционных осложнений при применении которых значительно ниже, чем при использовании гидрофильных КЛ [23].
В ряде работ последних лет дана высокая оценка применению лечебных КЛ из коллагена [22]. В целом лечебный эффект коллагеновых КЛ сопоставим с эффектом гидрофильных КЛ, однако риск развития осложнений при использовании коллагеновых КЛ незначителен вследствие быстрого (в течение 24-30 часов) растворения коллагена. В то же время быстрая растворимость коллагена ограничивает его применение при длительных хронических дефектах роговицы.
Эффективность контактных линз
в лечении заболеваний роговицы
В литературе представлены данные о применении лечебных КЛ при различных заболеваниях роговицы: дистрофиях Райса-Бюклера, Меесмана-Вилке, пятнистой и решетчатой дистрофиях, буллезной кератопатии, синдроме Тайджесона, нитчатом кератите. В данной работе эффективность и особенности применения КЛ при различных заболеваниях роговицы рассматриваются в соответствии с классификацией R.Thoft [30], выделившего следующие основные группы заболеваний роговицы, для лечения которых возможно назначение КЛ: первичные дистрофии роговицы; вторичные поражения роговицы в результате травм; вирусные заболевания; поражения роговицы иммунной природы; вторичные дистрофии роговицы вследствие повреждения эндотелия.
Первичные дистрофии роговицы
Применение МКЛ при первичных эпителиальных дистрофиях роговицы, к числу которых относятся дистрофия Меесмана, Райса-Бюклера, дистрофия при синдроме Когана и рецидивирующие эрозии, необходимо для купирования т.н. корнеального синдрома [25,31]. Исследована эффективность назначения МКЛ при эпителиальных изменениях роговицы, возникших после произведенной витрэктомии, у пациентов с диабетом. В этих случаях наблюдается особая уязвимость эпителия роговицы, после операции выявляется тенденция к отслоению эпителия от стромы. Электронная микроскопия показывает утолщение базальной мембраны и формирование разрыва между базальной мембраной и стромой, что приводит к возникновению и рецидивированию эпителиального дефекта роговицы. Поэтому послеоперационное назначение МКЛ стабилизирует состояние эпителия и способствует заживлению роговицы.
Травматические повреждения роговицы
В большинстве случаев повреждения эпителия, возникшие в результате травм, не требуют назначения КЛ. МКЛ может быть рекомендована в тех случаях, когда поврежденная поверхность не эпителизируется в течение 2-3 дней. КЛ оставляют на роговице в течение определенного времени (от 5 суток до 3–4 месяцев) для формирования прочных связей эпителия с базальной мембраной и стромой. Применение КЛ в этих случаях сочетается с продолжением инстилляций мидриатиков и антибиотиков. Процессы эпителизации роговицы под КЛ до конца не выяснены, работы по данной проблеме единичны, разрозненны и в некоторых случаях противоречивы. Клинические исследования эффективности применения КЛ для лечения травматических повреждений роговицы в сравнении с назначением традиционной давящей повязки не выявили ускорения эпителизации роговицы под КЛ [15]. В то же время, по данным других авторов, в случаях травматического повреждения роговицы первоначальное назначение КЛ приводило к более быстрому заживлению и формированию нежного рубца роговицы, чем при традиционной тактике лечения таких пациентов [12]. В последние годы появились сообщения об ускорении репаративной регенерации поврежденных тканей роговицы при использовании МКЛ с адгезированными на ее внутренней поверхности фетальными клетками роговицы [11].
Десцеметоцеле, длительно незаживающие эрозии роговицы, а также ее перфорации могут развиться при местном лечении роговицы стероидными препаратами, как послеоперационные осложнения кераторефракционной хирургии и экстракции катаракты. В этих случаях бандажная КЛ может назначаться в сочетании с местным применением различных медикаментозных препаратов [26,27]. Экспериментальные исследования концентраций антибиотиков в роговице кроликов после инстилляций в сочетании с применением лечебной КЛ свидетельствуют о том, что МКЛ не препятствуют поступлению препарата в роговичную ткань и способствуют созданию в ней более высокой концентрации препарата [18].
Эффективность применения КЛ при перфорациях роговицы в значительной степени зависит от размера дефекта роговицы. Наилучшие результаты (формирование передней камеры, минимальный отек и полное заживление роговицы) достигнуты при длительном непрерывном применении высокогидрофильных КЛ при небольших перфорациях роговицы [21].
Особую группу травматических повреждений роговицы, при которых в ряде случаев целесообразно назначение МКЛ, составляют химические и термические ожоги глаз. МКЛ в этих случаях является не только искусственной повязкой для роговицы, но и средством введения противоожоговых препаратов [2]. Даже легкое химическое повреждение роговицы сопровождается потерей эпителиальных клеток. Экспериментальные исследования подтверждают эпителизирующую функцию КЛ при применении ее после щелочного ожога роговицы кролика [13]. В большинстве случаев легкое химическое повреждение роговицы не требует назначения КЛ. Применение КЛ показано при замедленном заживлении эпителиального дефекта и его рецидивировании, однако назначение КЛ в этих случаях приводит лишь к временному улучшению состояния роговицы.
Вирусные заболевания роговицы
Назначение терапевтических КЛ при вирусных поражениях роговицы целесообразно только в случаях хронических дефектов роговицы – рецидивирующих эрозий, так называемых трофических изменений роговицы, которые приблизительно в 50% случаев имеют герпетическую этиологию. Механизм трофических изменений роговицы и потери эпителиальных клеток до конца не ясен, и может быть связан с нарушением (уменьшением) адгезии эпителия со стромой. Такие эпителиальные повреждения могут сохраняться неделями и месяцами и приводить к стромальным изменениям, даже язве роговицы. Для их лечения применяются лазер- и диатермокоагуляция, а также лечебная кератопластика [3]. Применение КЛ в этих случаях является дополнительным методом лечения эрозии роговицы. В тех случаях, когда применение КЛ в течение нескольких недель не приводит к эпителизации дефекта роговицы, КЛ отменяют. Эффективность КЛ снижается при появлении стромальных изменений роговицы. Некоторые авторы ставят под сомнение целесообразность назначения КЛ при рецидивирующих эрозиях из-за высокого риска возможных осложнений [32].
Большая часть других вирусных повреждений роговицы (не герпетической этиологии) не требуют назначения КЛ. Однако описаны случаи успешного применения КЛ при поверхностном кератите Тайджесона [25,29], имеющего, по мнению ряда авторов, вирусную этиологию [30].
Вторичные дистрофии роговицы
Как известно, основной причиной развития буллезной кератопатии является нарушение функции эндотелия, приводящее к развитию хронического отека роговицы, нарушению целостности эпителия, формированию эпителиальных пузырей, вскрытие которых и травматизация нервных окончаний роговицы вызывают резкий болевой синдром. МКЛ, выполняя роль дополнительного прекорнеального защитного слоя, редуцирует буллезные изменения роговицы, защищает нервные окончания от экзогенной травмы, существенно (в 90–100% случаев) уменьшает субъективные проявления буллезной кератопатии: боль, слезотечение, светобоязнь, блефароспазм [8,9, 20] (рис. 1).
В ряде случаев МКЛ применяют в комбинации с нетрансплантационными методиками хирургического лечения буллезной кератопатии, к числу которых относится диатермокератопластика (с последующим использованием лечебной МКЛ) [5].
Оценка эффективности терапевтических КЛ в плане улучшения зрения при буллезной кератопатии по данным различных авторов неоднозначна. Повышение остроты зрения достигается на ранних стадиях буллезной дистрофии, когда основным фактором снижения зрения являются отек эпителия и эпителиальные изменения роговицы, устраняемые МКЛ. В случаях выраженного стромального отека, помутнения, складок и трещин десцеметовой мембраны роговицы, при решении вопроса о повышении зрительных функций глаза предпочтение отдается хирургическим (трансплантационным) методам лечения – различным модификациям кератопластики [1,4,7,24,17,19,20]. Несмотря на то, что МКЛ не являются радикальным методом лечения буллезной кератопатии, в ряде случаев при повышенном риске хирургического вмешательства или снижении функции рецепторного аппарата глаза терапевтические КЛ являются методом выбора в лечении данного заболевания.
Повреждения роговицы иммунной этиологии
Назначение КЛ в этой группе повреждений роговицы, к числу которых относятся патологические изменения роговицы при синдромах Стивена-Джонсона, Лайела, Шегрена, более сложно, чем при эрозиях роговицы или буллезной кератопатии. В этих случаях, как правило, наблюдается сочетанное повреждение роговицы, конъюнктивы, а часто и слезопродукции, что повышает риск развития осложнений при применении КЛ. Уменьшить риск возможных осложнений при так называемом синдроме сухих глаз позволяют назначение высокогидрофильных КЛ и ЖГКЛ в сочетании с инстилляциями аналогов слезы, а также модификация параметров КЛ: увеличение диаметра, улучшение дизайна края.
Осложнения, возникающие
при применении лечебных КЛ
При применении КЛ с лечебной целью возможно появление или усиление инъекции конъюнктивы, отека и васкуляризации роговицы, которые могут свидетельствовать о неправильном подборе, неудовлетворительной адаптации или потере КЛ. Стромальный отек и васкуляризация роговицы, как правило, возникают после длительного ношения КЛ и в большинстве случаев не требуют ее отмены. При этом васкуляризация роговицы в ряде случаев является дополнительным положительным фактором заживления роговицы (рис.2). Длительное применение терапевтических КЛ, особенно у пациентов со сниженной слезопродукцией, приводит к появлению отложений на поверхности КЛ, которые могут вызвать дискомфорт, дополнительное повреждение роговицы и требуют замены КЛ.
Стерильный инфильтрат роговицы, стерильный гипопион и бактериальная язва роговицы могут вызывать серьезные патологические изменения глаза и классифицируются, как тяжелые осложнения (рис. 3).
Хотя стерильные инфильтрат и гипопион исчезают без последствий в течение нескольких дней (иногда недель) без специального лечения, эти осложнения не всегда отличимы от инфекционных процессов. Поэтому при их появлении рекомендуется удаление КЛ и проведение микробиологического анализа линзы и конъюнктивы глаза. Наиболее грозным осложнением является бактериальная язва роговицы, риск возникновения которой при применении лечебной КЛ, особенно при режиме редкого снятия и замены КЛ, существенно выше, чем при использовании корригирующих и косметических КЛ. Основной профилактикой возможных осложнений при использовании КЛ с лечебной целью является частый и регулярный контроль состояния глаза.
Источник


