Склера находит на роговицу
Описание

Роговица — высокочувствительный, прозрачный и оптически гомогенный поверхностный слой наружной фиброзной оболочки глаза. Средний горизонтальный размер роговицы — 12,5 мм, средний вертикальный — 11.5 мм.
Толщина роговицы в центре составляет 0,5-0,6 мм. на периферии — до 1,0 мм. Благодаря своей выпуклости роговица обладает наиболее высокой по сравнению с другими средами глазного яблока преломляющей способностью — примерно 43,0 D.
Средний радиус кривизны передней поверхности роговицы равен 7,7 мм, а радиус кривизны внутренней поверхности 6,8 мм. Полупрозрачную зону перехода роговицы в непрозрачную склеру (шириной около 1,0 мм) называют лимбом.
Механическую прочность роговицы обеспечивает упорядоченный коллагеновых матрикс. Отсутствие миелиновых волокон вокруг нервов роговицы также способствует повышению её прозрачности. Роговица — бессосудистая ткань, получающая питание из влаги передней камеры, из краевой петлистой сети и кислорода воздуха.
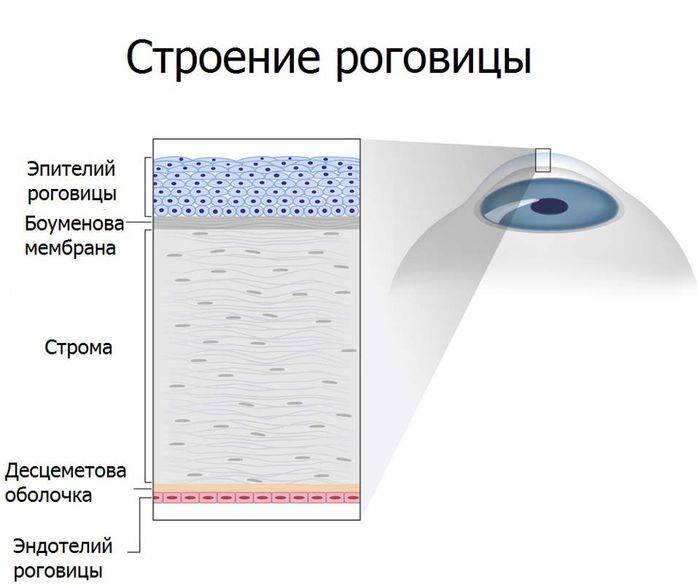
• Эпителий (передний эпителий) — многослойный (5-7 слоев), неороговевающий. Гистологически различают слой плоских клеток. слой крыловидных клеток и глубокий слой базальных клеток. Эпителий обладает способностью к быстрой регенерации, поэтому его повреждение не приводит к образованию рубцов.
• Боуменова мембрана — бесклеточный поверхностный слой стромы толщиной примерно 10-12 мкм. Представляет слой коллагеновых фибрилл и принимает участие в реэпителизации роговицы. Однако боуменова мембрана не обладает регенеративными свойствами, поэтому при её повреждении формируются рубцы.
• Строма (составляет до 90% толщины роговицы) — слой правильно ориентированных коллагеновых волокон. Почти на 80% строма состоит из воды. Пространство между коллагеновыми волокнами заполнено основным веществом (хондроитинсульфатами, кератансульфатами, а также кератоцитами).
• Десцеметова мембрана — базальный слой, образованный сетью коллагеновых волокон, синтезируемых эндотелием.
• Эндотелий (задний эпителий) представляет монослой гексагональных клеток толщиной 4-6 мкм. Данная структура не обладает способностью к регенерации, но имеет большое значение для поддержания гомеопатического и функционального состояния роговицы. Нормальной плотностью эндотелия считают 1400-2500 клеток/мм в квадрате. С возрастом количество эндотелиальных клеток уменьшается, однако за счёт растяжения оставшихся клеток роговица сохраняет прозрачность. Критическая плотность эндотелия составляет 500-700 клеток/мм в квадрате. При уменьшении количества клеток происходит нарушение структуры эндотелиального монослоя, и прозрачность роговицы значительно снижается.
Благодаря наличию слёзной плёнки (толщиной примерно 7 мкм) роговица имеет идеально ровную и зеркальную поверхность. Структурно в слёзной плёнке выделяют 3 слоя — муциновый, водянистый и липидный. Муциновый слой покрывает роговичный эпителий и придает ему гидрофильные свойства. Благодаря муциновому слою слёзная плёнка держится на эпителии роговицы. Водянистый слой содержит ферменты, биологически активные вещества, иммунологические комплексы и обеспечивает транспорт к эпителию роговицы кислорода и питательных веществ, а также удаление углекислого газа и различных метаболитов. Липидный слой (обладает гидрофобными свойствами) — барьер для аэрозолей, препятствует также испарению воды с поверхности роговицы.
Хорошую иннервацию роговицы обеспечивает первая ветвь тройничного нерва. Вовлечением в патологический процесс окончаний первой ветви тройничного нерва объясняют регистрируемые при подавляющем большинстве воспалений роговицы (за исключением нейротрофических кератитов) клинические симптомы: светобоязнь, блефароспазм, чувство инородного тела, режущие боли в глазу, слезотечение. Комплекс перечисленных субъективных симптомов в сочетании с перикорнеальной или смешанной инъекцией глазного яблока обозначают как роговичный синдром.
По данным статистических исследований, заболевания роговицы и склеры регистрируют при обращении пациентов к офтальмологам в 30% случаев.
Для исследования роговицы используют различные методы диагностики:
• биомикроскопию:
• пахиметрию;
• эндотелиальную микроскопию;
• конфокальную микроскопию;
• кератометрию;
• кератотопографические методы исследования;
• определение чувствительности роговицы.
—
Статья из книги: Офтальмология. Национальное руководство | Аветисов С.Э.
Источник
Что это такое?
Дистрофия роговицы глаза — общее название группы патологий, проявляющихся изменением структуры в оболочке и нарушением нормальной трофики без присутствия какого-либо воспалительного процесса. Ее итогом всегда становится необратимое постепенное падение зрения. В запущенном состоянии заболевание ведет к слепоте и инвалидности.
Причины появления у роговицы дистрофии
Дистрофия роговицы глаза появляется по разным причинам, и часто одни провоцируют развитие других. Это ведет к тому, что истинную причину развития патологии определить невозможно. Главной причиной заболевания считается наследственность, и чаще всего симптомы развиваются к 35-40 годам. Также возможно появление вторичной дистрофии, которая происходит на одновременно фоне иных воспалений в роговице, всевозможных травм.
Особенность первичной дистрофии роговицы кроется в двухстороннем поражении и медленном прогрессировании. Предпосылками к развитию патологии считаются следующие факторы:
- сокращение числа клеток на заднем эпителии (не более 700 штук на 1 мм2);
- дисфункция клеток заднего эпителия, что не позволяет им на фоне дистрофических изменений выполнять барьерную функцию.
Вне зависимости от конкретных причин появления недуга дистрофия роговой оболочки имеет следующие одинаковые признаки:
- болезненные ощущения;
- повышенное слезоотделение;
- фотобоязнь;
- общее покраснение;
- ощущение наличия песка или инородного тела и зуд;
- падение остроты.
По мере развития патологии возможно появление отечности глаз и мутность роговицы, которое очень быстро развивается и сопровождается общим падением остроты зрения.
Особенности диагностики заболевания
Диагностика роговицы при дистрофии включает общий и углубленный осмотр на специальном оборудовании. Непосредственно вид дистрофии роговицы глаза можно установить с помощью биомикроскопии, при которой глаз осматривается специальным микроскопом. Это позволит определить наличие изменений даже при отсутствии прозрачности и отека. При его использовании осматриваются клетки эпителия, которые в нормальном состоянии незаметны из-за малых размеров. По мере прогрессирования дистрофии их количество уменьшается, что увеличивает их размеры в 2—3 раза из-за необходимости полностью закрыть заднюю поверхность. При первых симптомах роговица смахивает на немного запотевшее стекло, что свидетельствует о развитии патологии. Также с помощью биомикроскопа можно определить наличие «нежных» включений.
В зависимости от локализации патологии из характерных черт выделяют 4 вида дистрофий роговицы глаза:
- лентовидная;
- эпителиальная;
- стромальная;
- краевая.
Лентовидная дегенерация роговицы
Эта патология затрагивает переднюю пограничную мембрану и непосредственно наружный слой роговицы глаза, а внутренние слои по-прежнему остаются прозрачными. Часто болезнь развивается после хориоидита, глаукомы, ириоциклита, других воспалений и травм. Прогрессированию способствуют нарушения кровоснабжения и ограниченность в диапазоне движений глазного яблока. Свое название этот тип дегенерации роговицы глаза получил от особенностей распространения помутнения. Оно начинается на периферии яблока и после в виде ленты распространяется от внутреннего и наружного краев по направлению к центру.
При прогрессировании патологии в оболочке роговицы глаза откладываются соли, что делает ее шероховатой и ведет к пересушиванию эпителия (постепенно он может удаляться со временем самостоятельно). Одновременно соляные наросты на роговице могут травмировать внутренние поверхности век и способствовать формированию язвочек, вызывающих болевые ощущения.
Если роговицы дистрофия была запущена, произошло образование большого числа отложений и зрение потеряно, лечение заключается в удалении глаза. В противном случае производится поверхностная кератоэктомия, включающая срезание повреждённого слоя в оптической зоне. Затем эпителий постепенно нарастает, а пациенту назначаются специальные препараты, сохраняющие несколько лет роговицу полностью прозрачной.
Признаки эпителиальной дистрофии роговицы глаза
Особенность патологии — в малой скорости ее развития, так как от появления первых симптомов до образования полной клинической картины может пройти до 20 лет. Первоначально дистрофия затрагивает только центральную часть роговицы глаза, что сопровождается коллагеновыми образованиями грибовидной, бородавчатой или каплевидной формы. На этой стадии единственным фактическим признаком заболевания остается небольшое падение остроты зрения утром.
На второй стадии заболевания резко снижается число эндотелиоцитов, появляются одиночные отдельные буллы и отек, другие симптомы дистрофии. Ярким признаком этого типа дистрофии роговицы остается определенное улучшение остроты зрения к вечеру, что обусловлено депонированием жид кости во время сна и нарастанием отека.
На первом этапе развития дистрофии роговицы лечение заключается в использовании солевых растворов для снижения отечности, приеме анальгетиков для снятия болевого синдрома, ношении очков или линз. Также используется роговичный кросс-линкинг. При тяжелом течении заболевания, сопровождающемся сильным утончением роговицы глаза, сильным уменьшением остроты зрения, назначается кератопластика. Своевременное начало лечения позволяет говорить о благоприятном результате, а отсутствие адекватной терапии может привести к инвалидизации из-за утраты зрения.
Стромальная дистрофия
Относительно редкая патология глаза, которая возникает в первой или второй декаде жизни. Причина — в наследственности и недостатке сульфата кератана в роговице, сопровождается снижением остроты зрения или его засветами.
У стромальной дистрофии роговицы симптомы и признаки заключаются в наличии небольших бело-серых помутнений, которые имеют со временем тенденцию к слиянию и увеличению. Одновременно роговица глаза обычно немного уменьшена. Очаги располагаются от лимба до лимба и постепенно поражают строму глаза на всю толщину. Центральные включения обычно имеют поверхностный характер, а периферические — глубокие.
У этого вида дистрофии роговицы лечение обычно заключается в проведении кератопластики. При своевременном обращении за помощью прогноз после СКП хороший, а рецидивы встречаются для этого типа патологии редко либо развиваются через длительный период времени.
Краевая форма
Патология обычно имеет двухсторонний характер и медленно прогрессирует. Ее характерные черты кроются в истончении роговицы глаза около лимба с образованием серповидного эффекта. Это ведет к нарушению сферичности роговицы, что ведет к снижению остроты зрения, образованию участков эктазии, что может привести к появлению перфораций. Консервативное лечение краевой дистрофии дает временный эффект, поэтому обычно проводится послойная краевая пересадка роговицы глаза.
Наследственная дистрофия роговицы
Основной причиной развития первичной дистрофии остается наследственный фактор. Недуг может начаться в подростковом возрасте, медленно и неуклонно прогрессируя. Одновременно длительное время проблема может оставаться при этом незамеченной из-за отсутствия каких-либо воспалений и приносящих дискомфорт симптомов раздражения глаза.
Первые признаки заболевания обычно фиксируются во время биомикроскопического обследования, когда обнаруживаются помутнения в виде мелких полосок, пятен или узелков (обычно они находятся в поверхностных слоях стромы, а одновременно передний и задний эпителий остаются неповрежденными). Нарастание симптомов наблюдается к 30—40 годам, когда становится значительным падение остроты, появляются светобоязнь и болезненность на фоне слущивания эпителия.
Особенность наследственной формы развития дистрофии роговицы глаза — в невозможности воздействовать на ее причину. Консервативное лечение включает использование витаминных капель и мазей, других средств для улучшения питания роговицы глаза. Оно замедляет прогрессирование патологии без ее полной остановки. При большом снижении остроты зрения выполняется сквозная или послойная кератопластика. Первый вариант дает нужный быстрый эффект, но уже через 5—7 лет после операции вновь в роговице появляются нежные помутнения, что опять ведет к развитию патологии, поэтому через 10—15 лет понадобится повторная операция.
Профилактика дистрофии роговицы
Наследственные причины заболевания не позволяют предупредить его развитие, поэтому профилактика направлена на своевременное его обнаружение и замедление прогрессирования. В общем случае пациентам необходимо соблюдать следующие рекомендации:
- дважды в год посещать офтальмолога;
- предупреждение травматизма роговой оболочки;
- достаточный отдых и сон;
- оптимальный рацион питания;
- употребление витаминов;
- использование препаратов, нормализующих трофику тканей роговицы.
Своевременная квалифицированная диагностика и хирургическое лечение обеспечат благоприятный прогноз и сохранение трудоспособности.
Дистрофия роговицы. Лечение консервативными методами
Помощь на этом этапе направлена на замедление развития патологии, когда она не привела к падению зрения и появлению четких иных параметров. В общем случае пациенту назначаются следующие препараты:
- капли с витаминами, мази и кератопротекторы для защиты роговицы глаза («Тауфон», «Актовегин», «Эмоксипин»);
- противоотечные средства (глюкоза, глицерин);
- витамины для органов зрения (лютеин, зеоксантин).
Если отеки уже подбираются к эпителию, дополнительно назначаются антибактериальные мази и капли. Для снижения симптомов и дополнительной защиты нервных окончаний, купирования болевого синдрома может назначаться ношение лечебных линз. На первоначальной стадии хороший результат дают физиотерапевтические процедуры (электрофорез, стимулирование лазером), которая на поздних стадиях дает исключительно временное облегчение.
Консервативное лечение назначается курсами и проводится постоянно до момента необходимости хирургического вмешательства (перед его началом рекомендуем обратиться к офтальмологу).
Хирургическое лечение дистрофии роговицы глаза
Неизбежным результатом развития заболевания становится лечение хирургическим способом. В зависимости от стадии патологии и ее типа используется одна из следующих методик:
- хирургическая коррекция;
- фототерапевтическая кератэктомия;
- кератопластика.
Фототерапевтическая кератэктомия предусматривает удаление поверхностного пораженного участка роговицы. Она назначается при уже заметном повреждении слоя эпителия или боуменовой мембраны. Кератопластика выполняется при поражении глубоких слоев роговицы лечении которых консервативной методикой не дает нужного эффекта. В этом случае разрушается и удаляется поврежденная часть ткани и заменяется донорской. Процедура может быть двух видов:
- послойная (удаляются отдельные поврежденные слои);
- сквозная (меняется вся центральная часть роговицы глаза).
Применение кератопластики позволяет восстановить прозрачность и вернуть нормальное зрение, удалив всю симптоматику заболевания.
Альтернативой кератопластике в последние годы стал кросслинкинг. Это малоинвазивная процедура, предусматривающая связывание волокон коллагена под действием ультрафиолетового излучения. В 98 % случаев происходит остановка патологии, а у 60 % пациентов улучшаются острота зрения и состояние роговицы. Процедура занимает около часа и не требует длительного нахождения в стационаре. Также в течение первых пары дней после операции необходимо носить мягкие линзы, использовать антибактериальные и противовоспалительные препараты для ускорения реабилитации.
Источник
ГЛАВА 9. ЗАБОЛЕВАНИЯ РОГОВИЦЫ
Содержание главы
■ Воспалительные заболевания
• Общие сведения о кератитах
• Экзогенные кератиты
• Эндогенные кератиты
■ Дистрофии роговицы
■ Изменения формы и величины роговицы
■ Хирургическое лечение заболеваний роговицы
Роговица —
это передняя часть наружной оболочки глаза, которая обладает такими
свойствами, как прозрачность, блеск, высокая чувс- твительность,
сферическая форма, и имеет определенные размеры. Заболевания роговицы
составляют не менее 25% всей глазной патологии; последствия заболеваний
роговицы обусловливают до 50% стойкого снижения зрения и слепоты.
ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ
Общие сведения о кератитах
Кератиты
возникают в результате экзогенного проникновения инфекции в ткани
роговицы (при ее травмах или нарушении увлаж- нения), а также
вследствие эндогенных причин (заноса инфекции из других очагов, при
аллергических процессах и др.).
Существует несколько классификаций кератитов, наибольшее значение из которых имеют этиологическая и анатомическая.
По этиологии выделяют следующие формы кератитов:
• экзогенные (бактериальные, грибковые, паразитарные);
• эндогенные (туберкулезный, сифилитический, герпетический, нейропаралитический, гиповитаминозные);
• кератиты неясной этиологии.
Анатомическая
классификация учитывает глубину поражения (поверхностные и глубокие
формы), наличие дефекта эпителия (с изъязвлением и без него),
васкуляризацию, одновременное воспаление сосудистой оболочки и ряд
других критериев.
При большинстве
кератитов наблюдают роговичный синдром: светобоязнь, слезотечение,
блефароспазм, ощущение инородного тела в глазу. Жалобы на боли в
глазном яблоке появляются при изъязвлении роговицы. При обследовании
обнаруживают нарушение прозрачности, блеска и чувствительности
роговицы, а также перикорнеальную инъекцию глазного яблока. Нарушение
прозрачности центральных отделов роговицы приводит к снижению зрения. В
развитии кератита выделяют четыре стадии: инфильтрации, изъязвления
(распада инфильтрата), очищения язвы, рубца.
Лечение кератитов
проводят в стационаре. Накладывать повязку запрещено, так как она
усугубляет гипоксию и нарушение питания роговицы. Проводят местную и
системную этиологическую терапию. Чтобы уменьшить выраженность
воспаления, в конъюнктивальную полость закапывают 3-4 раза в сутки 0,1%
раствор диклофенака натрия. Ограничение изъязвления достигают
механическим тушированием язвы 1% спиртовым раствором бриллиантового
зеленого, а в некоторых случаях проводят крио-, термокоагуляцию краев и
дна язвы. При угрозе прободения роговицы выполняют лечебную
кератопластику. На стадии очищения язвы применяют препараты, улучшающие
регенерацию роговицы (например, 20% гель солкосерил?). Для более
нежного рубцевания используют местные глюкокортикоиды.
Зачастую
кератиты протекают с осложнениями. Вследствие нарушения питания
роговицы в нее прорастают сосуды из окружающих тканей с образованием
поверхностной (рис. 9.1), глубокой (рис. 9.2) или смешанной
васкуляризации (рис. 9.3). Грозное осложнение кератита — прободение
роговицы и развитие эндофтальмита. После прободения роговицы остаются
передние синехии (сращения радужки с роговицей). Синехии препятствуют
оттоку внутриглазной жидкости к углу передней камеры, что приводит к
развитию вторичной глаукомы. При ущемлении радужки в перфорационном
отверстии формируется фистула роговицы.
В исходе кератитов формируется помутнение роговицы, которое может иметь различную степень выраженности:
• Облачко —
тонкое полупрозрачное ограниченное помутнение сероватого цвета,
невидимое невооруженным глазом. При расположении в оптической зоне
незначительно снижает зрение.
• Пятно —
более плотное ограниченное помутнение беловатого цвета, определяемое
при наружном осмотре. При расположении в оптической зоне значительно
снижает зрение.

Рис. 9.1. Поверхностная васкуляризация роговицы. Помутнение роговицы (пятно)

Рис. 9.2. Глубокая васкуляризация роговицы. Метагерпетический кератит

Рис. 9.3. Смешанная васкуляризация роговицы. Глубокий диффузный туберкулезный кератит

Рис. 9.4. Бельмо роговицы
• Бельмо —
стойкое, светло-серого или белого цвета, плотное помутнение роговицы,
занимающее всю или почти всю роговицу (рис. 9.4). Приводит к
значительной или полной потере зрения.
Экзогенные кератиты
Ползучая язва роговицы
Возбудители
заболевания — кокки и синегнойная палочка. В центральных отделах
роговицы появляется инфильтрат, который быстро распространяется. Он
имеет характерные черты: один край инфильтрата подрыт, приподнят,
серповидной формы, резко инфильтрирован. Противоположный край язвы
постепенно очищается, эпителизируется и в него врастают сосуды. Уже в
начале заболевания
обнаруживают признаки иридоциклита (рис. 9.5). Лечение проводят по вышеописанным принципам.
Катаральная язва роговицы (краевой кератит)
При
инфекционных конъюнктивитах или блефаритах возможно образование
точечных инфильтратов по периферии роговицы. Инфильтраты могут
сливаться и изъязвляться. Заболеванию свойственно торпидное течение. Лечение направлено на устранение причинного процесса (конъюнктивита или блефарита) и терапию язвы роговицы.
Эндогенные кератиты

Рис. 9.5. Ползучая язва роговицы
Герпетический кератит
Заболевание
вызывают вирусы простого или опоясывающего герпеса. Герпетические
поражения роговицы — наиболее частые варианты кератитов. Выделяют
первичные (возникают при первичном заражении вирусом) и постпервичные
(возникают на фоне латентной вирусной инфекции) герпетические кератиты.
Первичные кератиты сочетаются
с поражением кожи, конъюнктивы и слизистой других областей тела.
Наблюдается выраженное снижение чувствительности роговицы. Характерна
обильная ранняя васкуляризация роговицы.
Постпервичные кератиты развиваются
после переохлаждения организма, тяжёлых общих заболеваний, на фоне
снижения иммунитета. Как правило, поражается один глаз. Не характерно
поражение слизистой и кожи век, врастание сосудов в роговицу. При
первой атаке обычно развиваются поверхностные формы кератита, а при
рецидивах — глубокие.
•
Поверхностные формы характеризуются субэпителиальными точечными
инфильтратами и пузырьками, которые вскрываются с образованием эрозий в
виде веточки дерева — древовидный кератит (рис. 9.6).
• Глубокие формы сочетаются с иридоциклитом и могут протекать в двух вариантах. Метагерпетический кератит характеризуется обра-
зованием обширной язвы с ланкартообразными краями. Дисковидный кератит протекает
с появлением в глубоких слоях роговицы серовато-беловатого инфильтрата
с четкими контурами. Этиотропная терапия включает местное и системное
применение противовирусных пре- паратов: антиметаболитов (3%
ацикловировой мази), интерферона и интерфероногенов.

Рис. 9.6. Древовидный герпетический кератит
Сифилитический (паренхиматозный) кератит
Заболевание
возникает вследствие врожденного или приобретенного сифилиса. При
врожденном сифилисе поражаются оба глаза, при приобретенном сифилисе
обычно воспаление возникает в одном глазу и протекает более легко. В
типичных случаях характерна цикличность течения кератита: инфильтрация,
васкуляризация, рассасывание. Период инфильтрации начинается с
появления точечных очагов в паренхиме роговицы на периферии. Постепенно
инфильтраты занимают всю паренхиму, появляется глубокая васкуляризация,
возникают симптомы иридоциклита. Заболевание прогрессирует в течение
2-3 мес, затем наступает период рассасывания, который длится 1-2 года. В
благоприятных случаях острота зрения восстанавливается до 0,4-1,0.
Лечение проводят
совместно с венерологом по установленным схемам. Местное лечение
направлено на рассасывание инфильтратов и уменьшение явлений
иридоциклита. При низкой остроте зрения показана сквозная
кератопластика.
Туберкулезные кератиты
Развиваются при гематогенном метастазировании микобактерий туберкулеза или вследствие аллергической реакции на них.
Метастатические туберкулезные кератиты протекают
вяло, периоды ремиссии чередуются с периодами обострения. Поражается
один глаз. В исходе истинного туберкулезного кератита формируется
стойкое васкуляризированное бельмо роговицы.
• Глубокий диффузный кератит характеризуется диффузной инфильтрацией средних и глубоких слоев роговицы.
• Глубокий ограниченный кератит. Инфильтраты расположены в задних слоях роговицы вблизи десцеметовой оболочки.
•
Склерозирующий кератит развивается при глубоком склерите. От
лимба к центру роговицы медленно распространяются желтовато-белые
инфильтраты.
Туберкулезно-аллергический кератит начинается
остро, затем принимает затяжное течение с рецидивами. Заболевание чаще
встречается в возрасте от 3-15 лет. Характеризуется высыпанием мелких
множественных (миллиарных) или более крупных одиночных (солитарных)
фликтен на роговице. Сопровождается ярко выраженной перикорнеальной
инъекцией и поверхностной васкуляризацией в виде пучков.
Выбор общей терапии туберкулеза определяет фтизиатр. Местное лечение направлено на подавление воспалительного процесса в глазу, рассасывание инфильтратов, уменьшение явлений иридоциклита.
ИЗМЕНЕНИЯ ФОРМЫ И ВЕЛИЧИНЫ РОГОВИЦЫ
Мегалокорнеа
Увеличение
диаметра роговицы имеет генетическую природу. Тип наследования —
аутосомно-рецессивный. Для заболевания характерны большой диаметр
роговицы (более 11 мм),
глубокая передняя камера, гипоплазия радужки, иридодонез, подвывих
хрусталика. Часто сочетается с эпикантом и общими проявлениями:
умственной отсталостью, микроцефалией, низким ростом, задержкой
моторного развития, мышечной гипотонией.
Микрокорнеа
Врожденное
уменьшение диаметра роговицы чаще возникает на фоне микрофтальма,
однако возможно уменьшение диаметра роговицы при нормальном размере
глазного яблока. Врожденная малая роговица (диаметр роговицы менее 9 мм) может быть одноили двусторонней патологией, часто сочетается с астигматизмом и катарактой.
Шаровидная роговица (кератоглобус)
Шаровидная роговица — врожденное
шаровидное выпячивание и истончение роговицы вследствие нарушения
развития мезодермальной ткани (рис. 9.7). Заболевание начинается в
детском возрасте, сочетается с миопией и астигматизмом. Роговица имеет
выпуклую форму на всем протяжении, нередко выявляют увеличение ее
диаметра.
Коническая роговица (кератоконус)
Заболевание
связанно с недоразвитием мезодермальной ткани, тип наследования —
аутосомно-рецессивный. Изменение формы роговицы носит двусторонний
характер. Оно начинается в возрасте 10-18 лет и прогрессирует обычно в
течение 5 лет. Больные жалуются на постепенное снижение зрения,
искажение формы предметов, частую смену очков и трудность их подбора.
При обследовании выявляют увеличение преломляющей способности роговицы,
неправильный астигматизм, изменение формы роговицы. Центр роговицы
конусообразно выступает на ограниченном участке. При биомикроскопии
обращает на себя внимание углубление передней камеры, уменьшение
толщины роговицы и появление тонких вертикальных полос на задней
поверхности роговицы (трещины десцеметовой оболочки). При появлении
больших трещин развивается осложнение кератоконуса — острый
кератоконус, который характеризуется резким отеком роговицы, ее
помутнением, значительным снижением зрения. В исходе острого
кератоконуса остается стойкое помутнение роговицы.
Лечение. Изменения
размеров роговицы специального лечения не требуют. При выраженном
кератоглобусе и кератоконусе прибегают к сквозной кератопластике.
Развивающиеся аметропии устраняют с помощью очковой или контактной
коррекции.

Рис. 9.7. Кератоглобус
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ЗАБОЛЕВАНИЙ РОГОВИЦЫ
Кератэктомия —
удаление небольших поверхностных помутнений центральных отделов
роговицы. Производят хирургическим путем или с помощью эксимерного
лазера. Образовавшийся после операции дефект самостоятельно закрывается
после операции. В послеоперационном периоде местно применяют
репаративные препараты, антибактериальные и нестероидные
противовоспалительные средства.
Кератопластика (пересадка роговицы). В
качестве трансплантата используется донорская трупная роговица
человека, консервированная различными способами (замораживание,
высушивание, хранение в специальных средах). Требования к донорской
роговице при сквозной кератопластике более жесткие. Стараются
использовать трупную роговицу, сохраненную в течение не более 1 сут
после смерти донора без консервации. В послеоперационном периоде для
снижения риска отторжения трансплантата широко применяют
глюкокортикоиды, а иногда и цитостатики.
В зависимости от цели операции выделяют следующие виды кератопластики:
— оптическая кератопластика служит для восстановления прозрачности роговицы;
— лечебная кератопластика
проводится у пациентов с острыми заболеваниями роговицы (при
кератитах, остром кератоконусе, травмах) для сохранения глаза. При этом
прозрачное приживление трансплантата бывает редко, поэтому вторым
этапом проводят оптическую кератопластику;
— мелиоративная кератопластика направлена на укрепление тканей роговицы и улучшение условий для последующей оптической кератопластики;
— рефракционная кератопластика помогает корригировать аметропии посредством изменения оптической силы роговицы.
Существует две методики кератопластики — послойная и сквозная.
— послойная кератопластика
выполняется при поверхностных помутнениях роговицы. Техника операции:
поверхностную часть мутной роговицы срезают и замещают трансплантатом
аналогичной формы, размера и толщины;
— сквозная кератопластика
заключается в иссечении и замещении всех слоев роговицы (рис. 9.8). В
зависимости от площади иссечения выделяют частичную (заменяют участок
диаметром 2-4 мм), субтотальную (более 5 мм) и тотальную (замещают всю роговицу) сквозную кератопластику. Выделяют биологический
и функциональный результаты
кератопластики.
• Биологический результат определяют по прозрачности пересаженного трансплантата.
•
Функциональный результат — степень восстановления зрительных
функций. Он зависит не только от прозрачности трансплантата, но и от
сохранности функции сетчатки и зрительного нерва.
Кератопротезирование —
замена мутной роговицы биологически инертным пластическим материалом.
Кератопротезы могут быть сквозными и несквозными (рис. 9.9). К этому
методу прибегают тогда, когда высок риск непрозрачного при- живления
трансплантата (при буллезной дистрофии, послеожоговых
васкуляризированных бельмах).

Рис. 9.8. Биомикроскопическая картина роговицы после сквозной кератопластики

Рис. 9.9. Биомикроскопическая картина роговицы после кератопротезирования
Источник