Шрам на роговице глаза

Рубцовые изменения роговой оболочки возникают вследствие различных патологий глаза — кератита, изъязвлений, ранений. Кроме того, необходимость в лечении рубцов роговицы может возникать после офтальмологических операций.
По статистике, данная патология в равной степени поражает мужчин и женщин (в том числе детей старше 3 лет), страдают рубцами роговицы примерно 25 человек на 10 тысяч. Чаще всего соединительнотканные рубцы возникают вследствие кератитов (воспалений роговицы).
Признаки появления рубцов на роговице
Нужно отметить, что рубцевание роговой оболочки связано с развитием других неприятных явлений. Так, в 80 % случаев рубцы роговицы сопровождаются ее помутнением, в 30 % случаев отмечается косоглазие, в 20 % снижается острота зрения.
Свежие воспалительные патологии роговицы отличаются от рубцов тем, что для последних характерно отсутствие роговичного синдрома (повышенная светочувствительность, боль, слезотечение, спастическое сжатие век, снижение качества зрения, ощущение инородного тела) и четкие границы патологической области. Различают рубцы центральные и периферические; при формировании центральных рубцов зрение существенно ухудшается, может образоваться бельмо, которое в тяжелых случаях сращивается с радужкой, развивается вторичная глаукома.
Диагностика роговичных рубцов
При роговичном синдроме и ухудшении зрения следует немедленно обратиться за консультацией к врачу-офтальмологу. Специалист проведет первичный осмотр и назначит обследование пострадавшего глаза, в процессе которого выполняются следующие диагностические процедуры:
- определение остроты зрения;
- биомикроскопия;
- тонометрия;
- УЗИ глаза.
Как правило, данных методов исследования достаточно для подтверждения диагноза и назначения действенного лечения.
Современные методы лечения рубцов роговицы в Москве
Улучшить питание тканей и ускорить процессы диффузии в них позволяет физиотерапия. Современные физиотерапевтические методики оказывают выраженное рассасывающее, противопролиферативное и антисклеротическое действие, в результате дефекты роговицы становятся менее выраженными.
Современная офтальмология предлагает следующие физиотерапевтические методы лечения дефектов роговицы глаза:
- теплолечение;
- электрофорез или магнитофорез с биогенными стимуляторами, ферментами и витаминами;
- диадинамотерапия;
- ультразвуковая терапия.
Однако единственным по-настоящему эффективным методом лечения рубцовых образований роговицы остается операция кератопластики (пересадка роговицы). Суть данной хирургической операции состоит в частичной или полной замене помутневшего или покрытого рубцами участка роговой оболочки донорским трансплантатом. Поскольку роговица глаза не имеет сосудов, вероятность отторжения трансплантата незначительна, а значит, кератопластика дает предсказуемый положительный результат.
В зависимости от особенностей патологии может быть назначена сквозная и послойная кератопластика, а также пересадка эндотелия роговицы. Как правило, хирургическое вмешательство такого рода проводится под местной анестезией, хотя в определенных случаях может быть рекомендован общий наркоз. Впрочем, в случае правильного проведения местной анестезии пациент не испытывает боли, а неприятные ощущения минимальны.
Опытный офтальмохирург клиники «ОкоМед» определит объем вмешательства, исходя из локализации и объема поражения роговицы. Затем пораженная область роговицы удаляется при помощи особых микрохирургических инструментов, и удаленный участок замещается таким же фрагментом донорской роговицы. По границе трансплантата накладываются швы, которые фиксируют трансплантат до полного приживления. Обычно хирургическое лечение рубцов роговицы длится 1-2 часа, по завершении процедуры глаз закрывается повязкой.
Швы снимают через 3-16 месяцев после хирургического вмешательства (в зависимости от того, насколько быстро приживается трансплантат). Как правило, зрение восстанавливается в течение года после кератопластики.
Информация предоставлена офтальмологической клиникой «ОкоМед», www.okomed.ru
Просмотров: 2494
Киста яичника и ее лечение
Широкоформатная печать баннеров и других элементов
Какие подарки выбрать для любимой бабушки
Точность веса — важное условие в рецептуре
Как получить гарантированную заботу через патронажную службу
Чугунная сковорода — залог здорового питания
Источник
Связанные заболевания и их лечение
Описания заболеваний
Содержание
- Синонимы диагноза
- Описание
- Причины
- Симптомы
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
H17 Рубцы и помутнение роговицы.
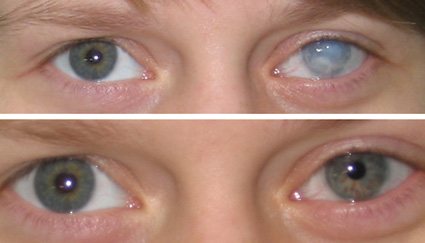
Помутнение роговицы
Синонимы диагноза
Рубцы и помутнение роговицы, помутнение роговицы, рубцы роговицы.
Описание
После перенесенного кератита нередко остаются помутнения роговицы различной степени выраженности. По величине и интенсивности помутнения роговицы бывают в виде облачка, пятна и бельма.
Причины
Помутнение роговицы возникает после острых воспалительных заболеваний глаз (после кератита). Кроме того, помутнение роговицы может появиться в результате травм глаза.
Симптомы
При помутнении роговицы снижается зрение. Степень снижения зрения зависит от степени помутнения роговицы. Иногда помутнение роговицы заметно не вооруженным глазом.
Лечение
Несмотря на давность процесса, при наличии остаточной воспалительной инфильтрации в области бельма или вокруг него проводят местное противовоспалительное и рассасывающее лечение. Из неспецифических противовоспалительных средств применяют кортикостероиды в виде глазных капель: 1 % суспензию кортизона, 1 % суспензию гидрокортизона, 0,3 % раствор преднизолона, 0,1 % раствор дексаметазона 3—4 раза в день. С этой же целью назначают инстилляции 2 % раствора амидопирина. Используют также мази, содержащие кортикостероиды, — 0,5 % гидрокортизоновую, 0,5 % преднизолоновую 2—3 раза в день. Из рассасывающих средств применяют инстилляции 1—2% растворов этилморфина гидрохлорида. Каждые 2—3 нед концентрацию растворов постепенно увеличивают до 6—8%. Применяют 1—2% мазь этилморфина гидрохлорида. Курсы лечения обычно повторяют. Назначают также прискол(Швейцария), диваскол (ЧССР), при-дазол (ПНР), толазолин (ГДР) в виде инстилляций 10% раствора и 10% глазной мази. Прискол — сосудорасширяющий препарат местного действия, улучшающий кровообращение в переднем отделе глаза.
Этилморфина гидрохлорид применяют также в виде под-конъюнктивальных инъекций: 2 % раствор вводят по 0,2—0,3— 0,4—0,5 мл с интервалами через день. Местно назначают инстилляции 3 % раствора йодида калия или йодида натрия, 0,1 % раствора лидазы, введение в конъюнктивальный мешок 1—2% желтой ртутной мази. Для рассасывания помутнений роговицы используют также коллализин (протеолитический фермент), который вводят под конъюнктиву глазного яблока в дозе 10 КЕ в 0,2 мл 0,5 % раствора новокаина. Курс лечения составляет 7—10 инъекций. Перед лечением коллализином необходима проверка чувствительности больного к препарату, для чего под конъюнктиву вводят сначала 1 КЕ. При отсутствии аллергической реакции в течение 48 ч лечение проводят указанными выше дозами.
При формировании помутнений роговицы для более нежного рубцевания назначают электрофорез с гидрокортизоном (0,1 % раствор) по 15 мин или фонофорез с 0,5 % раствором гидрокортизона (по 5 мин) ежедневно, на курс — 15 процедур. Для рассасывания помутнений роговицы применяют ультразвук при интенсивности 0,1—0,2 Вт/см2 ежедневно или через день, всего 15 процедур; электрофорез с лидазой через ванночковый электрод (32 ЕД на процедуру) через день, на курс — 15 процедур; электрофорез со стекловидным телом (ампульный раствор), 3% раствором йодида калия, алоэ (ампульный раствор). Используют также электрофорез и фонофорез коллализина (50 КЕ на 10 мл дистиллированной воды). Продолжительность электрофореза — 10 мин, фонофореза — 5 мин. Курс лечения — 10 процедур. Курсы лечения повторяют через 1,5—2 мес. При повторных курсах электрофореза лекарственные средства целесообразно менять.
В качестве рассасывающего средства вводят 1—2 мл кислорода под конъюнктиву нижней переходной складки. Процедуру повторяют через 1—2 дня, 10—20 инъекций на курс. Из общих средств, способствующих рассасыванию помутнений роговицы, применяют биогенные стимуляторы (экстракт алоэ жидкий, ФиБС, пелоидодистиллат для инъекций, стекловидное тело, торфот и ) в виде подкожных инъекций по 1 мл, 30 инъекций на курс. Торфот вводят также под конъюнктиву по 0,2 мл через день, всего 15—20 инъекций. Внутримышечно назначают инъекции лидазы по 1 мл (64 УЕ) через день, 10—15 инъекций на курс. Курсы лечения повторяют 2—3 раза в год. В случае помутнения роговицы вследствие специфического процесса (туберкулез, сифилис и ) необходимо энергичное лечение основного заболевания. При развитии вторичной глаукомы — инстилляции 1—2 % раствора пилокарпина гидрохлорида, 0,25—0,5 % раствора оптимола, внутрь диакарб по 0,125— 0,25 г 2 раза в день.
Лечение больных с грубыми бельмами малоэффективно. При соответствующих показаниях производят хирургическое вмешательство.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Эпителиально-стромальные поверхностные дистрофии роговицы
Это группа заболеваний роговицы имеющих семейно-наследственный характер. Как правило, дистрофии – это врожденные заболевания, но бывает, что они возникают в детстве или подростковом периоде. Существуют различные типы дистрофий – решетчатая, пятнистая, кристаллическая, крошковидная, лентовидная. Заболевание обычно поражает оба глаза.
Проявляется дистрофия, прежде всего, в снижении остроты зрения: пациенту кажется, что он смотрит как бы через «немытое стекло», возможно покраснение глаза, резкая светобоязнь, постоянное слезотечение.
Лечение консервативное с применением местных витаминных капель, питательных гелей и мазей (солкосерил, актовегин, витапос). В некоторых случаях по показаниям возможно проведение фототерапевтической кератэктомии.
Буллезная кератопатия
Это заболевание возникает, как правило, после перенесенных хирургических вмешательств на глазном яблоке – экстракции катаракты без или с имплантацией искусственного хрусталика, повторные антиглаукоматозные операции, витрэктомия и др.
Реже причиной возникновения являются механические и ожоговые травмы роговицы, неоднократные рецидивы герпетического увеокератита. Заболевание нередко носит наследственно-семейный характер.
Характерно образование стойких помутнений, снижение остроты зрения вплоть до слепоты и развития болевого синдрома разной степени выраженности от ощущения инородного тела до сильной боли, что связано с появлением пузырей в эпителии.
У всех больных, оперированных ФТК, были отмечены приостановка в прогрессировании буллезной кератопатии, устранение болевых ощущений, четкое снижение отека, повышение остроты зрения.
Рубцы после герпесвирусного и аденовирусного кератита
После воспалительных заболеваний глаз, вызванных вирусами герпеса и аденовирусом, на роговице образуются рубцы, снижающие остроту зрения. С помощью ФТК имеющиеся помутнения удалось устранить полностью, либо значительно уменьшить их интенсивность.
Рубцы роговицы, возникшие после травмы, ожога, операции
Рубцы, возникшие после травмы или ожога глаз, после некоторых операций на роговице, могут быть также устранены с помощью ФТК.
Рецидивирующая эрозия роговицы
Этим заболеванием страдают в основном женщины в возрасте 30-60 лет. Заболевание развивается после травмы органическими инородными телами (ветки деревьев, ногти, бумага и др.).
Характеризуется частыми рецидивами сопровождающимися мучительной резкой болью. Как правило, боли возникают в середине ночи, внезапно, при открытии глаз и сопровождаются сильным слезотечением.
Лечение – сначала консервативное с применением витаминных капель, питательных гелей и мазей (солкосерил, актовегин, витапос), противовирусных средств (полудан, офтальмоферон). При частых рецидивах применяется метод ФТК.
Кератоконус
Это прогрессирующее дегенеративное заболевание роговицы, характеризующееся ее центральным истончением, увеличением кривизны и, в конечном итоге, рубцеванием.
Кератоконус возникает, как правило, в подростковом или молодом возрасте, характеризуется двусторонним поражением, быстро прогрессирующим снижением остроты зрения, приводя, таким образом, к инвалидизации больных в молодом, работоспособном возрасте.
Пациентов с роговичной патологией, и в том числе с кератоконусом, в нашей клинике консультирует доктор медицинских наук Евгения Аркадьевна Каспарова.
Нашей клиникой специально был разработан уникальный комплекс диагностических и хирургических мероприятий для пациентов с различными стадиями кератоконуса.
Лечение кератоконуса
Кератиты
Кератиты – воспаления роговой оболочки. Причинами кератитов могут быть бактерии, вирусы, грибки. Кератит может возникнуть при наличии инфекции в организме: туберкулез, сифилис, герпетическая инфекция, заболевания придаточных пазух носа (гайморит), воспаление слезного мешка.
При повреждении роговицы, например, при ударе веткой дерева по глазу, инфекция проникает внутрь роговицы, и развивается бактериальный кератит.
Среди вирусных кератитов наиболее распространенными являются герпетический (вызывается вирусом герпеса) и аденовирусный (вызывается аденовирусом). Герпетический кератит часто сопровождается высыпанием пузырьков герпеса на губах или на коже носа и век. Аденовирусный может возникнуть после перенесенного простудного заболевания и ангины.
Беспокоит покраснение глаза, боль, светобоязнь, слезотечение, ощущение инородного тела, резко снижается острота зрения. При бактериальных кератитах отмечается обильное гнойное отделяемое из глаза.
Категорически запрещается заниматься самолечением. Следует немедленно обращаться к офтальмологу, который назначит правильное лечение. При необходимости проводится госпитализация в глазное отделение. Неправильно леченный кератит может привести к проникновению инфекции внутрь глаза и к частичной или полной потере зрения.
Отдельно следует выделить аллергические кератиты.
Аллергические кератиты возникают обычно в детском или подростковом возрасте. Причиной возникновения являются аллергические реакции на продукты питания, лекарства, шерсть домашних животных. Иногда аллергические кератиты возникают после различных вакцинаций, прививок. Часто причину заболевания видят в ухудшении экологии окружающей среды.
Заболевание длительное: у нас были пациенты, страдавшие им в течение 8-10 лет. Провляется аллергический кератит в постоянном и обильном слезотечении и светобоязни, резях и жжении в глазу, покраснении глаза и, конечно, снижении зрения. Хороший терапевтический эффект дает проведение ФТК.
Источник
Современная эксимерлазерная хирургия представляет собой колоссальные возможности для лечения различных заболеваний роговицы, таких как рецидивирующие эрозии, сетчатая и гранулярная дистрофии, постоперационные, посттравматические и поствоспалительные рубцы, буллезная кератопатия.
Для лечения заболеваний роговицы применяется метод фототерапевтической кератэктомии (ФТК). Во время ФТК эксимерный лазер по специальной компьютерной программе в течение нескольких минут удаляет часть поверхностного слоя роговицы с целью лечебного воздействия, устраняя рубцы и помутнения, либо повышая прочност поверхностного слоя роговицы за счет формирования так называемой постлазерной мембраны, что является актуальным при буллезной кератопатии роговицы, рецидивирующей эрозии.
У всех больных, оперированных ФТК, были отмечены приостановка в прогрессировании буллезной кератопатии, устранение болевых ощущений, снижение отека, повышение остроты зрения.
После воспалительных заболеваний глаз, вызванных вирусами герпеса и аденовирусом, на роговице образуются рубцы, снижающие остроту зрения. С помощью ФТК имеющиеся помутнения удается устранить полностью, либо значительно уменьшить их интенсивность.
Рубцы, возникшие после травмы или ожога глаз, после некоторых операций на роговице, могут быть также устранены с помощью ФТК.
Всех пациентов с аллергическим кератитом после применения процедуры ФТК удалось избавить от болей, покраснений глаз, слезотечения и существенно повысить остроту зрения.
Стоимость
ДИАГНОСТИКА
Консультация специалистов
Консультация анестезиолога (первичная)
1 500
Консультация анестезиолога (повторная)
500
Консультация хирурга — офтальмолога к.м.н. Шестых Е.В., к.м.н. Воротниковой Е.К.
2 000
Консультация д.м.н., профессора, Пивоварова Н.Н. (первичная)
5 000
Консультация д.м.н., профессора, Пивоварова Н.Н. (повторная, после операции)
3 000
Базовое обследование перед осмотром консультанта для пациентов с кератоконусом (авторефрактометрия, бесконтактная тонометрия, компьютерная кератотопография, субъективная рефракция, осмотр врачом-офтальмологом)
2 000
Консультация к.м.н., Каспаровой Е.А.
5 000
Консультация к.м.н., Рикман Ж.Г.
3 500
Консультация д.м.н профессора Гусева Ю.А.
5 000
ХИРУРГИЯ
Лазерные поверхностные операции при патологии роговицы
Эксимерлазерная процедура при буллезной болящей дистрофии роговицы (стоимость за 1 глаз)
30 000
Эксимерлазерная процедура при других видах дистрофии роговицы (стоимость за 1 глаз)
30 000
Эксимерлазерная процедура при поверхностных рубцах роговицы (стоимость за 1 глаз)
30 000
Записаться на консультацию офтальмолога
Для записи на прием в офтальмологическую клинику «Новый Взгляд» заполните форму ниже:
Источник
Какие типы рубцов и шрамов пластическая хирургия может удалить?
Вообще любой рубец или шрам – это результат процесса замещения кожных тканей в месте повреждения соединительной фиброзной тканью. Только в одних случаях это может быть тоненькая, едва заметная бледная полоска, в других – грубый и масштабный рубец, который доставляет не только моральный дискомфорт, но и физический, т. к. в некоторых случаях он может предполагать чрезмерное натяжение кожи. Такие рубцы еще называют келоидными.
В целом, выделяются несколько видов шрамов, удаление которых может произвести пластическая хирургия:
- маленькие круглые рубцы или втянутые внутрь тонкие полоски, которые появляются не под воздействием внешних факторов, а являются результатом естественных процессов в организме. Сюда относятся растяжки от беременности, рубцы от акне и т. д.;
- -с ровной поверхностью – могут быть белыми или бледно-розовыми, появляются они либо в результате хирургических вмешательств, либо на фоне самостоятельного развития фиброзной ткани после легких повреждений;
- келоидные – они грубо возвышаются над поверхностью кожи, чаще всего такие шрамы имеют темную бордовую окраску. Кроме внешнего дискомфорта, они доставляют человеку дискомфорт и физический, т. к., во-первых, из-за натяжения кожи, которое было необходимо для наложения швов, его постоянно преследует ощущение стянутости, зуда. Довольно часто такие шрамы со временем начинают разрастаться;
- менее проблемны гипертрофические. Они хоть и возвышаются над поверхностью и отличаются по цвету, но дискомфорта физического человеку не доставляют. Появляются такие рубцы на фоне чрезмерной выработки коллагена, который не успевая рассасываться, накапливается в поврежденной зоне, образуя рельефную поверхность.
Довольно часто люди обращаются к хирургу, только оклемавшись после хирургического вмешательства или перенесенной травмы. В таких ситуациях хирурги отказывают в пластической операции по удалению шрамов, т. к. минимальный срок формирования его окончательного вида – 4 -12 месяцев, в зависимости от вида начального повреждения, генетических особенностей организма, состояния гормонального фона и привычек самого пациента. До окончания этого периода «тревожить» ткани в поврежденном участке нельзя.
Вообще шрам формируется в 4 этапа:
- первые полторы недели после повреждения кожи. В этот период происходит образование грануляционной ткани, увеличиваются в размере кровеносные сосуды, уменьшается отечность и сходят покраснения. Здесь особенно важен правильный уход – не допускать заражения раны, а также избегать физической нагрузки, которая может спровоцировать расхождение швов. Если этот этап будет пройден успешно, то рана затянется аккуратным первичным натяжением.
- продолжается он на протяжении 20 суток, начиная с 10 дня после повреждения. На этом этапе происходит формирование первичного рубца. Его характерными признаками является формирование рыхловатой, легко растяжимой ткани розового оттенка. Ткань эта является внешним проявлением активной выработки в зоне повреждения коллагена и эластина – волокон, которые отвечают за восстановление кожи после повреждений.
- последующие два месяца. В месте повреждения образуется плотный по структуре шрам. Постепенно в этой зоне замедляется кровообращение в результате чего он начинает бледнеть.
- окончательное формирование, которое продолжается от 4 до 12 месяцев.
Как говорилось выше, для пластической хирургии удаления шрамов обязательным условием является сформированность шрама. Во-первых, потому что окончательный вид шрама может получиться вполне эстетичным и удовлетворительным для пациента, даже без участия пластической хирургии. Во-вторых, до окончания формирования «свежие» ткани запрещается «тревожить» внешним воздействием, т. к. это может негативно повлиять на их дальнейшее созревание.
Признаки появления рубцов на роговице
Нужно отметить, что рубцевание роговой оболочки связано с развитием других неприятных явлений. Так, в 80 % случаев рубцы роговицы сопровождаются ее помутнением, в 30 % случаев отмечается косоглазие, в 20 % снижается острота зрения.
Свежие воспалительные патологии роговицы отличаются от рубцов тем, что для последних характерно отсутствие роговичного синдрома (повышенная светочувствительность, боль, слезотечение, спастическое сжатие век, снижение качества зрения, ощущение инородного тела) и четкие границы патологической области.
Симптомы рубца роговицы глаза
При данном заболевании в 80% случаях встречается помутнение роговицы, в 30% – косоглазие, в 20% пациентов имеет место снижение остроты зрения. Во время офтальмоскопии можно отличить свежее помутнения от рубца роговицы. Рубец имеет четкие границы, отсутствует роговичный синдром. При свежем же воспалительном процессе роговичный синдром выражен, поверхность помутнения шероховата, границы расплывчаты, а срез роговичного очага утолщен.
Рубцы имеют разную степень интенсивности. Так, при слабом помутнении во время офтальмоскопии видно «облачко», в случае более насыщенного – «пятно», а при наличии интенсивного рубца – бельмо. Если случается прободение язвы роговой оболочки, то из передней камеры глаза вытекает жидкость. Также может выпасть или прикрепиться к задней поверхности роговицы радужка. В последующем образуется бельмо, которое сращено с радужкой.
Такое осложнение может не только стать причиной понижения остроты зрения, но и привести к образованию стафиломы роговицы или вторичной глаукомы. Стафилома развивается в результате растяжения рубца роговицы, который имеет сращения с радужной оболочкой. При глаукоме повышается внутриглазное давление.
Диагностика и лечение рубцов роговицы
Для диагностики рубцов и помутнений роговицы выполняют такие исследования:
- определение остроты зрения;
- тонометрию;
- биомикроскопия;
- УЗИ глаза.
Для того чтобы определиться с методом лечения заболевания, следует вначале выяснить его природу. Диагноз должен быть подтвержден офтальмологом. Единственным методом лечения является кератопластика. Это операция трансплантации пациенту роговицы донора.
При роговичном синдроме и ухудшении зрения следует немедленно обратиться за консультацией к врачу-офтальмологу. Специалист проведет первичный осмотр и назначит обследование пострадавшего глаза, в процессе которого выполняются следующие диагностические процедуры:
- определение остроты зрения;
- биомикроскопия;
- тонометрия;
- УЗИ глаза.
Как правило, данных методов исследования достаточно для подтверждения диагноза и назначения действенного лечения.
Диагностика и лечение рубцов роговицы
Все глазные клиники Москвы
Источник