Роговица и своими руками
Одним из достаточно важных элементов зрительной системы глаза является роговица, ведь именно от её здоровья и способности выполнять свою основную задачу зависит чёткость тех образов, которые видит человек. Поэтому так важно распознать первые признаки развивающегося заболевания и принять соответствующие меры по его устранению.
Поделиться
Твитнуть
Поделиться
Класснуть
Отправить
Вотсапнуть
Что это такое
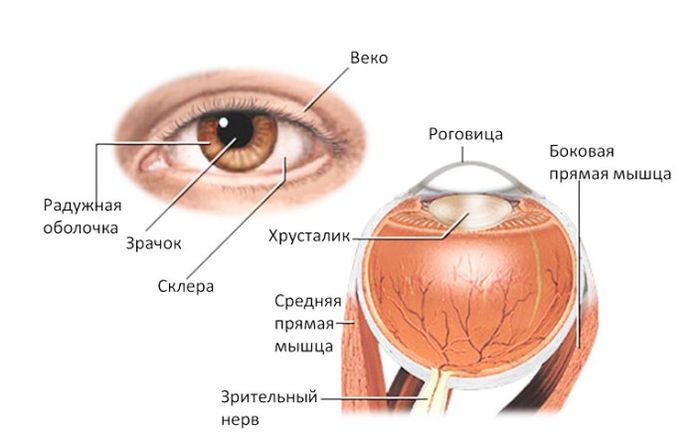
Роговица – это передняя часть глазного яблока, имеющая вид выпукло-вогнутой линзы. От нормального состояния роговой оболочки зависит качество изображений, воспринимаемых головным мозгом человека.
Полезное видео
Анатомия и физиология роговицы:
Строение
Роговица состоит из 6 слоёв, каждый из которых выполняет свою функцию:
- Передний эпителий. Защищает роговую оболочку, доставляет кислород и контролирует объём жидкости внутри глаза;
- Боуменова мембрана. Обеспечивает роговицу и весь глаз питанием и выполняет защитную функцию;
- Строма. Основная часть роговой оболочки. Этот слой состоит из коллагена и особых клеток, восстанавливающих роговицу в случае её повреждений;
- Слой Дюа. Его толщина составляет всего около 15 микрон, при этом слой отличается особой прочностью и предохраняет глаз от повреждений;
- Десцеметова оболочка. Слой также отличается особой устойчивостью и защищает глаз от различных механических повреждений;
- Эндотелий роговицы. Удаляет лишнюю жидкость из стромы и участвует в питании роговой оболочки.
СПРАВКА. Слой Дюа был открыт учёными только в 2013 году.
Функции
Помимо защитной, роговица выполняет ещё одну важную функцию. Она является своеобразной линзой, которая собирает и преломляет лучи света, оказывающиеся на поверхности глаза, а затем направляет их в хрусталик, пропуская через зрачок.

Возможные заболевания
Роговая оболочка, находясь на поверхности глаза, постоянно подвергается негативным воздействиям окружающей среды. Иногда такое взаимодействие приводит к различным заболеваниям.
Воспаление (кератиты)
Кератиты роговицы возникают по причине механических травм или различных инфекций, таких как грипп, туберкулёз и прочих. Воспаление проявляется помутнением рогового слоя, болевыми ощущениями и гиперемией (покраснением) глаз. Кроме этого появляется повышенное слезотечение, боязнь света, блефароспазм и уменьшение блеска поверхности воспалённых глаз. Возможный результат такого процесса — появление бельма и ухудшение зрения.
Мнение эксперта
Слонимский Михаил Германович
Офтальмолог высшей квалификационной категории. Имеет огромный опыт диагностики и лечения заболеваний глаз взрослых и детей. Более 20 лет опыта работы.
Если кератит является поверхностным (появляется как осложнение при конъюнктивите или дакриоцистите), поражается только верхний слой роговицы. После такого воспаления на поверхности рогового слоя не остаётся рубцов.
При появлении глубокого кератита происходит воспаление внутренних слоёв роговицы. В этом случае на роговице могут возникнуть шрамы. Если они появляются на зрительной оси глаза, это приводят к снижению остроты зрения.
Травмы
Механические травмы появляются после попадания в глаз небольших щепок или стружки из дерева или металла, а также песка и химических веществ. Характерными признаками для такого состояния являются:
- Резкая боль;
- Ощущение инородного предмета;
- Боязнь света;
- Повышенное слезоотделение;
- Зуд и жжение;
- Помутнение рогового слоя;
- Снижение остроты зрения.
Механическая травма может быть поверхностной или глубокой. Последствием такого состояния может стать эрозия рогового слоя глаза. Формирование эрозии приводят к повреждению эпителия и потере его способности к восстановлению.
Дистрофические изменения
Такие изменения появляются при нарушении обменных процессов в организме. Патология бывает, как врождённой, так и приобретённой. Симптомы дистрофических изменений могут не проявляться долгое время.
Часто первые признаки отклонения обнаруживаются случайно при обследовании у офтальмолога. Они проявляются как небольшие полосы или области помутнения роговицы. В дальнейшем, когда заболевание прогрессирует, человек начинает ощущать сухость и замутнённость в глазах, а также ухудшение остроты зрения.
Аномалии развития
Чаще всего встречаются следующие аномалии развития рогового слоя:
- Мегалокорнеа — роговая оболочка огромных размеров, диаметром больше 12 мм;
- Микрокорнеа — роговая оболочка небольшого размера, в диаметре меньше 10 мм.;
- Эмбриотоксон — кольцевое помутнение на роговице;
- Слабость эластического каркаса — отклонение, предшествующее появлению кератоконуса, для которого характерно развитие неправильного преломления лучей света через роговой слой глаза;
- Кератоконус – истончение рогового слоя и уменьшение его упругости, которое приводит к изменению его формы на конусообразную;
- Кератоглобус — генетическая мутация, которая постепенно придаёт роговице шаровидную форму.
Все эти аномалии приводят к развитию близорукости, астигматизма, дальнозоркости и даже слепоты, поэтому требуют своевременной диагностики и лечения.
ВАЖНО! Выявить разновидность аномалии может только офтальмолог после подробной диагностики рогового слоя глаза.
Диагностика патологий
После появления первых признаков заболевания необходимо обратиться к офтальмологу, который поможет определить разновидность заболевания, поразившего глаза. Для диагностики роговицы могут быть использованы следующие методики:
- Пахиметрия — процесс измерение толщины при помощи ультразвукового прибора;
- Кератометрия — измерение радиуса кривизны;
- Топография — картирование кривизны поверхности роговой оболочки, производимое на компьютере. Помогает определить форму и преломляющую способность;
- Зеркальная микроскопия — подсчёт клеток эндотелия роговицы на 1 мм² слоя. В норме их должно быть около 3000;
- Биомикроскопия — осмотр при помощи щелевой лампы и микроскопа;
- Микробиологическое исследование – взятие соскоба с поверхности глаза, который сеется в питательную среду. Это помогает выявить возбудителя заболевания. Перед проведением процедуры проводится местная анестезия.
Лечение
После того, как врач поставил точный диагноз, назначается адекватный курс лечения или операция (в зависимости от разновидности заболевания).
Медикаменты
Медикаментозное лечение назначается в случае выявления любой формы кератита, а также при механических травмах и сухости глаз.
При обнаружении инфекционного процесса назначают антибактериальные, противовирусные или противогрибковые средства, в зависимости от вида возбудителя. Для устранения воспаления и предупреждения рубцовых изменений применяют местные препараты (мази и капли), в состав которых входят глюкокортикоиды.
Для лечения механических травм и поверхностных нарушений роговицы используют лекарства, способствующие ускорению регенерации повреждённых тканей. В случае выявления сухости глаз, используются увлажняющие капли, заменяющие натуральную слёзную жидкость и прочие увлажняющие препараты.
ВАЖНО! Все препараты, курс лечения и дозировку должен назначить врач, даже если лекарства продаются без рецепта.
Пересадка
Оперативное вмешательство требуется только для устранения самых сложных патологических процессов. Например, для изменения кривизны роговицы и улучшению её способности преломлять света (миопия, гиперметропия, астигматизм) используют операции, которая изменяют рефракцию глаза.
Если патология находится только на начальной стадии развития, офтальмолог назначает оптическую коррекцию при помощи специально подобранных очков или контактных линз.
При выявлении у пациента необратимого помутнения роговицы или образования бельма производят кератопластику или пересадку рогового слоя больного глаза.
Заключение
Роговица хоть и является защитным слоем, но сама по себе довольно хрупкая и уязвимая часть глаза. От неё во многом зависит то, как хорошо человека будет видеть и воспринимать окружающий мир, поэтому к этой части глаза стоит относиться достаточно внимательно. Если вы заметили какое-то отклонение или неприятный симптом, стоит, не дожидаясь ухудшения ситуации, обратиться за помощью к офтальмологу.
Автор статьи
Интернет журналист, переводчик
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 15 июля 2019;
проверки требуют 44 правки.
Рогови́ца, роговая оболочка (лат. cornea)[2] — передняя наиболее выпуклая прозрачная часть фиброзной оболочки глазного яблока, одна из светопреломляющих сред глаза.
Строение[править | править код]
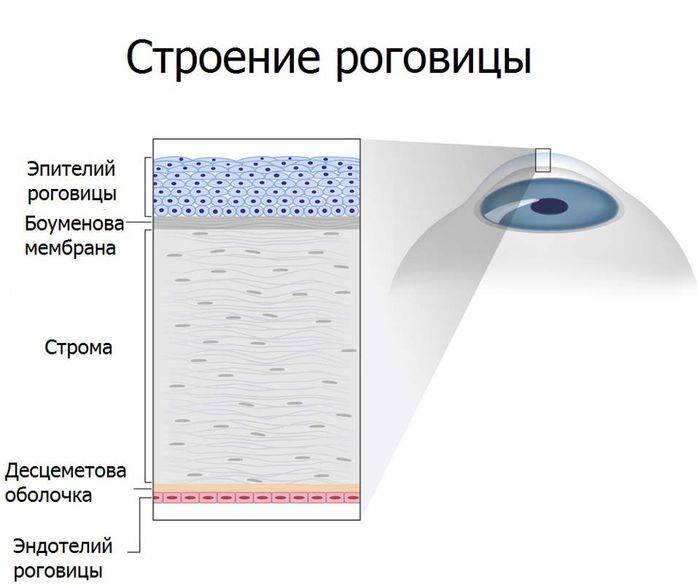
Основное вещество роговицы состоит из прозрачной соединительнотканной стромы и роговичных телец. Спереди и сзади стромы прилегают две пограничные пластинки. Передняя пластинка, или боуменова оболочка, является производным основного вещества роговицы. Задняя, или десцеметова, оболочка является производным эндотелия, покрывающего заднюю поверхность роговицы, а также всю переднюю камеру глаза. Спереди роговица покрыта многослойным эпителием. В роговице человеческого шесть слоёв:
- передний эпителий,
- передняя пограничная мембрана (Боуменова),
- основное вещество роговицы, или строма
- слой Дуо — тонкий высокопрочный слой, открытый в 2013 году,
- задняя пограничная мембрана (Десцеметова оболочка),
- задний эпителий, или эндотелий роговицы.
Роговица у человека занимает примерно 1/6[3] площади наружной оболочки глаза. Она имеет вид выпукло-вогнутой линзы, обращённой вогнутой частью назад. Диаметр роговицы варьируется в очень незначительных пределах и составляет 10±0,56 мм, однако вертикальный размер обычно на 0,5—1 мм меньше горизонтального. Толщина роговицы в центральной части 0,52—0,6 мм, по краям — 1—1,2 мм. Радиус кривизны роговицы составляет около 7,8 мм.
Диаметр роговицы незначительно увеличивается с момента рождения до 4 лет и с этого возраста является константой. То есть рост размеров глазного яблока опережает возрастное изменение диаметра роговицы. Поэтому y маленьких детей глаза кажутся больше, чем y взрослых.
У многих млекопитающих (кошек, собак, волков и других хищников)[4] Боуменова мембрана отсутствует.[5]
В роговице в норме нет кровеносных и лимфатических сосудов[2], питание роговицы осуществляется омывающими её водянистой влагой передней камеры глаза (задняя поверхность роговицы) и слёзной жидкостью (передняя наружная поверхность роговицы). Место перехода роговицы в склеру называется лимбом роговицы.
Физиология[править | править код]
Показатель преломления вещества роговицы 1,376, преломляющая сила — 40 дптр.
В норме у человека роговица смачивается слёзной жидкостью при моргании.
Заболевания роговицы[править | править код]
- Кератит
- Кератоконъюнктивит
- Кератоконус
- Кератоглобус
- Кератомаляция
- Буллёзная кератопатия
- Дистрофии роговицы
- Ленточная кератопатия
- Ксерофтальмия
- Пеллюцидная краевая дегенерация
- Вторичная эктазия роговицы
Роль роговицы при доставке лекарств в глаз[править | править код]
Благодаря своей многослойной структуре, роговица является малопроницаемой по отношению даже к малым молекулам лекарств. Некоторые вещества, содержащиеся в составе глазных капель, могут усиливать проникновение лекарств через роговицу. Такие вещества принято называть усилителями проницаемости. Примерами усилителей проницаемости являются циклодекстрины, ЭДТА, поверхностно-активные вещества и желчные кислоты.[6]
Роговица при просмотре щелевой лампой: cлева белесоватая дугообразная — толща роговицы
Строение роговицы
См. также[править | править код]
- Пахиметрия
- Глазная тонометрия
- Контактная линза
- Кератомилёз
- Кератотомия
- Лазерная коррекция зрения
- Кератопластика
- KERA
- Кератин 3, Кератин 12
- Кератансульфаты
- Мигательная перепонка
Примечания[править | править код]
- ↑ 1 2 Foundational Model of Anatomy
- ↑ 1 2 Синельников Р. Д., Синельников Я. Р., Синельников А. Я. Атлас анатомии человека. Учебное пособие. / В 4 т. Т. 4, 7-е изд. перераб. // М.: РИА Новая волна / Издатель Умеренков. — 2010. — 312 с., ил. ISBN 978-5-7864-0202-6 / ISBN 978-5-94368-053-3. (С. 245-246).
- ↑ Глазные болезни. Основы офтальмологии / Под редакцией профессора В. Г. Копаевой. — М.: ОАО «Издательство «Медицина», 2012. — С. 37. — ISBN 978-5-225-10009-4.
- ↑ Merindano Encina, María Dolores; Potau, J. M.; Ruano, D.; Costa, J.; Canals, M. A comparative study of Bowman’s layer in some mammals Relationships with other constituent corneal structures (англ.) // European Journal of Anatomy : journal. — 2002. — Vol. 6, no. 3. — P. 133—140.
- ↑ Dohlman, Claes H.; Smolin, Gilbert; Azar, Dimitri T. Smolin and Thoft’s The cornea: scientific foundations and clinical practice (англ.). — Hagerstwon, MD: Lippincott Williams & Wilkins (англ.)русск., 2005. — ISBN 0-7817-4206-4.
- ↑ Vitaliy V. Khutoryanskiy, Fraser Steele, Peter W. J. Morrison, Roman V. Moiseev. Penetration Enhancers in Ocular Drug Delivery (англ.) // Pharmaceutics. — 2019/7. — Vol. 11, iss. 7. — P. 321. — doi:10.3390/pharmaceutics11070321.
Литература[править | править код]
- Каспаров А. А. Роговица // Большая медицинская энциклопедия, 3-е изд. — М.: Советская энциклопедия. — Т. 22.
Источник
Нейлон 10/0 (чтобы шить роговицу)
Для операции «последнего шанса» или пересадки роговицы нужны донорские ткани. Конкретно нас интересует ткань толщиной 500–600 микрон для сквозной кератопластики. Дальше с этой плёнкой нужно работать руками, шить тонкой нейлоновой нитью. Потом, когда роговица срастётся, снимать шов. Никаких биоразлагаемых материалов — их продукты распада начнут лизироваться и могут вызывать воспаление, что исключит положительный результат операции. Более того, трансплантат рекомендуется прошить по периметру дважды — это повышает шансы его правильной и равномерной фиксации. Второй слой нейлона чаще всего вообще не снимается, потому что пока он не мешает — не трогаем.
Но давайте начнём с самого начала. Конкретно — с ситуаций, когда человеку может потребоваться эта непростая для России, но совершенно привычная в Германии операция. Она бывает трёх видов:
- Сквозная, то есть удаление всей роговицы пациента, например, диаметром от 7 до 8,5 мм и пришивание новой.
- DALK, то есть пересадка роговичной ткани за исключением десцеметовой мембраны и эндотелия.
- DMEK, то есть «установка» только слоя десцеметовой мембраны и эндотелиальных клеток вместо такого же слоя у пациента.
Кератопластика в Германии — операция очень распространенная. В нашей клинике в Марбурге я и мой заведующий отделением за прошлый год сделали 210 пересадок, за год до этого — 236 пересадок. С марта этого года в московской клинике SMILE EYES мы начали пересаживать роговичную ткань — и послойные, и сквозные пересадки.
Показания
DALK (Deep Anterior Lamellar Keratoplasty) делается в случае, если повреждены верхние слои роговицы — это чаще всего кератоконус и рубцы, язвы, связанные с ДТП и другими травмами, не затронувшие эндотелий. Если роговица лопнула целиком — надо делать сквозную, если же задняя часть (слой эндотелия) сохранилась, его в современной хирургии стараются не трогать. Важно, что при этом у вас остаётся ваш собственный эндотелий, который вам нужен, ибо эндотелиальные клетки не восстанавливаются. Это самая сложная операция технически, и потому довольно трудоёмкая. Ну, и поэтому дорогая.
DMEK(Descemet Membrane Endothelial Keratoplasty) делается при проблемах с эндотелием, но при сохранении переднего слоя.
Сквозная кератопластика может делаться в обоих случаях, но сегодня это просто страховка на тот случай, если во время операции что-то пошло не так или, как свыше сказано, если повреждены все слои роговицы. Чаще всего применяется при язвах с перфорацией.
Основные показания для DMEK в Германии: генетические проблемы с эндотелием (например, дистрофия Фукса), куда реже — последствия сложных операций по катаракте, когда она долго зрела — или после очень травмирующей операции. Потом — послеоперационные травмы, например, после двух-трёх операций (катаракта, глаукома, витреоретинальные вмешательства с использованием силиконового масла и т.п.). В России, наоборот, генетические факторы существенно меньше представлены (возможно, из-за разницы в продолжительности жизни — в Германии пациенты успевают дожить или дообследоваться), зато катаракту доводят до предела, во время удаления хрусталика за счёт избыточного количества передаваемой ультразвуковой энергии могут начать разрушаться клетки эндотелия глаза, и всё. Приехали. Эндотелий роговицы у человека не размножается. У кролика — пожалуйста. А у человека — нет.
Раньше роговицу пересаживали достаточно простым образом: срезали слой у пациента, пришили слой от донора, ждали, пока зарастёт. Проблема в том, что чем больший слой трансплантировался, тем глубже заходили в роговицу. А чем глубже — тем больше объём ткани, и тем выше шансы на отторжение тканей. Сквозная кератопластика сегодня используется только по редким показаниям. В нашей клинике это где-то 15%. Почти по всем остальным показаниям с ней сегодня уверенно конкурируют малоинвазивные (сравнительно) DMEK и DALK — в зависимости от того, какой слой пострадал. Делать в разы сложнее, но зато пациент имеет куда больше положительных шансов.
DMEK-методику разработал голландский врач Геррит Меллес (кстати как и DSAEK, методику, из которой эволюционировал DMEK). В нашем холдинге SMILE EYES ей начали заниматься впервые в 2010 году. Итак, берётся целая роговица, и от неё отделяется нужный слой в 20-30 микрон. При должной осторожности можно заранее (например, за час до операции) отсепарировать так, что получится сразу два трансплантата — для DMEK и для DALK. Либо можно заказать трансплантант, который уже подготовлен, но это существенно дороже и не всегда лучше, и любой хирург чаще всего делает это самостоятельно. Я рекомендую делать самостоятельно до операции, потому что хирург лично контролирует качество и получает свежий материал. Те, кто делает мало операций, иногда пользуется готовыми (потому что сепарация иногда сложнее самой операции), но у кого не обе руки левые — готовят сами.
Самое важное, что придумал Меллес — это не то, что все исторически пытались делать — пришить трансплантат. 150 лет подряд люди шили. Уважаемый профессор Бузин из Италии (один из моих бывших наставников) — он пробовал то же самое на кроликах задолго до Меллеса, но он пришивал. Не получалось. А Меллес сказал — я впрысну воздушный пузырь, и всё само присосётся. Считали, что он чокнутый, а на деле он оказался гением. Это была революция в пересадке роговицы, и произошла она за считанные годы.
Отсепарированная плёнка заботливо устанавливается в глаз и придавливается воздушным пузырём, чтобы не отходила. Вот видео DMEK, примерно даёт представление:
Что важно именно для этой операции: пациенту очень рекомендуется находиться под наркозом (спать и быть обездвиженным), чтобы не дёрнуться. Под местной анестезией без транквилизаторов при напряженности человека в глазу поднимается давление, и это оставляет меньше места в передней камере глаза для бестравматичных манипуляций трансплантата. И вероятность кровоизлияния под местной анестезией выше. Особенно важен хороший наркоз при сквозных пересадках. А то, если пациент кашлянет во время сквозной пересадки, — потеряем глаз.
На видео пациентка не спит, потому что следующий наркоз вполне может оказаться последним в её жизни по медицинским показаниям (не переносит). Я оперирую её под местной анестезией, что несколько увеличивает сложность операции.
Операция DMEK (на видео) выполняется без прямого касания эндотелиальных клеток — слой двигается воздушным пузырём.
Операции по внешним слоям (DALK) делаются тонким ручным инструментом с прямым касанием.
Осложнения
Каждая операция — это лотерея по приживляемости ткани. Частично можно предсказать шансы на успех по качеству донорского продукта. Роговичные банки считают клетки и знают их свежесть, но витальное качество невозможно предсказать. То есть клетки могут быть «включены», но функциональность их почти исчерпана — может, у них ресурс через 2 месяца кончится. В результате у одного пациента трансплантация позволяет хорошо видеть 10 лет, а у другого — всего пару лет.
На втором месте — работа хирурга. Здесь невероятно легко ошибиться, поэтому никто и никогда не обещает «чистый» DALK. Один слой клеток может порваться от чего угодно — от неверного движения хирурга, от дыхания пациента, от того, что что-то изменилось в глазу и так далее. Да, есть методы, которые уменьшают вероятность, но всё равно риск ошибок есть, и по ходу пьесы можно перейти на сквозную кератопластику, если что-то пойдёт не так.
Оборудование начиная с какого-то момента почти не влияет — операция полностью зависит от навыка. Роговица может оперироваться и лазером на первом этапе (снимается им), но фемтосекундный лазер пока не показал существенных результатов в сравнении с традиционными методами. Минимальные отличия есть, но они настолько малы, что не имеет смысла удлинять операцию (лазер увеличивает операцию с 40 минут до 70 минут, если лазер, например, стоит в другой операционной). Доступ делается часто вручную, имея хорошие вакуумные системы трепанирования.
DMEK получается почти всегда у обученного хирурга, у меня и коллег ни разу не было случая перехода на сквозную с DMEK.
На риски сильно влияет состояние организма пациента, в частности, его возраст. И самое неприятное — это васкуляризация роговицы, те самые кровеносные сосуды, которые прорастают в роговицу в результате отсутствия правильного доступа кислорода (чаще всего от ношения контактных линз, а также после ожогов и инфекций). Резко увеличивается вероятность отторжения. Если роговица без сосудов, то иммунная система не имеет прямого доступа к верхнему слою, все иммунные процессы протекают медленно и нежно. Как только появляется кровь (сосуды) — иммунная система начинает очень резко реагировать на трансплантат. Поэтому стараются сначала убрать сосуды при таких случаях, а убираются они лазерными или непосредственными прижиганиями, или специальными инъекциями ингибиторов роста.
Дальше, есть риск инфекции. Он предсказуем, и его можно сильно купировать, особенно, если вести спокойный образ жизни.
Восстановление
Глаз держится под защитной повязкой 1 день.
В случае DMEK в начале сохраняется газовый пузырь в передней камере глаза. Пациент от 5 дней до двух недель не видит прооперированным глазом почти ничего, только изменения уровня освещения. С примерно третей недели картинка становится ясной, а через месяц доступно уже хорошее зрение. Самое долгое, в случае запущенных состояний дистрофии Фукса — можно не видеть и месяц.
По нашим исследованиям в 8% случаев нужно впрыскивать второй пузырь — если пересаженный слой вдруг начинает отходить. Необходимость это делать определяется на осмотрах после операции.
По мере хода заживления DALK и сквозной кератопластики (но не после DMEK) осложнением может стать расхождение послеоперационной раны. К примеру, пациент может с кем-то подраться и получить кулаком в глаз. У пожилых людей хватает совсем небольшой травмы, чтобы соединение лопнуло.
Нейлон или мерсилен (нити 10/0) снимаются так: через полгода первый слой, а второй — бывает до 3–5 лет в зависимости от степени приживления. У пожилых людей второй слой вообще часто не снимается, если не создаёт проблем, пока нить хорошо натянута, она не мешает. Бывает, что вторую нить вытягиваешь — и зрение падает, потому что эта нить была каркасом трансплантата, и это индуцирует астигматизм.
После сквозной операции или DALK часто появляется астигматизм: потому что даже если очень хорошо шьешь, рубцы будут зависеть от заживления. Роговица не приживляется на 360 градусов равномерно. Можно через два года сделать ФРК, LASIK или ReLEx SMILE прямо внутри трансплантата (последнее я сам не делал, но это уже выполняли коллеги из Александрийского университета). Другой элегантный подход к проблеме астигматизма — менять хрусталик на новый, если лечение катаракты ещё не производилось. Если катаракта была прооперирована, то ставится торический рюкзачный хрусталик (Аdd-on) к искусственному хрусталику — линза впереди первичной линзы в капсульном мешке. Если собственный хрусталик ещё прозрачный, пациент молод, и операция по удалению хрусталика не нужна, то можно поставить торическую ICL.
Что ещё надо знать про операции кератопластики в России
Донорский материал в России — это боль. Достаётся в большинстве случаев с трудом, долго и дорого. Тем не менее, варианты есть, просто цена далеко не такая, как в Европе. Большая удача, что появился консервированный материал в глазном банке в России, и у людей появился шанс на выздоровление. Очень мало врачей, умеющих делать послойные пересадки. Сквозную же могут делать десятки хирургов, благо мануальных хирургов с хорошими навыками много, причём как в европейской части страны, так и в восточной. В российской клинике нашего холдинга я делаю сложные операции трансплантации, а между ними мне как раз профессор Шилова ставит лазерную коррекцию ReLEx SMILE в график, — поэтому получается, что где-то раз в три месяца я приезжаю в Россию, например, следующий раз буду уже 28-го июня. Русский язык я знаю с детства, поэтому с пациентами общаться довольно просто. Ещё одна причина приезда — набираются пациенты, которые хотят оперироваться именно у меня, и хоть я и работаю по немецким ценам, но перспектива сделать всё без выезда из страны для многих решающая. В операционной клинике Шиловой лежат привычные для меня инструменты, в частности, скальпели под мою руку. Само оборудование медцентра полностью соответствует аналогичному в Марбурге.
Источник

