Роговица глаза в складку
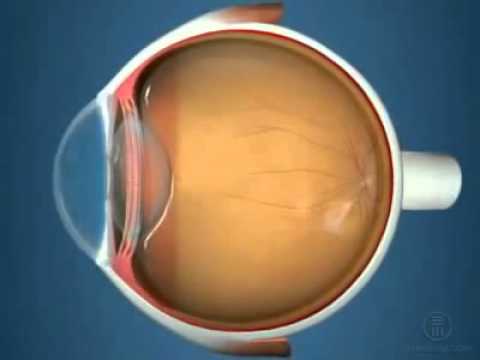
 Форма роговицы, наружной оболочки глазного яблока — шар, пять шестых которого составляет склера. Это плотная сухожильная ткань, со скелетными функциями.
Форма роговицы, наружной оболочки глазного яблока — шар, пять шестых которого составляет склера. Это плотная сухожильная ткань, со скелетными функциями.
Роговица глаза, занимает 1/6 часть передней фиброзной оболочки и является главной преломляющей средой оптической системы органа зрения, ее оптическая сила составляет примерно 44 диоптрии.
Такие свойства возможны за счет особенностей строения роговицы, которая представляет собой прозрачную бессосудистую ткань, имеющую упорядоченное строение и строго определенное содержание воды. В норме, роговичная ткань сферичная, прозрачная, блестящая и гладкая, с высочайшей чувствительностью.
Строение роговицы
Величина диаметра роговицы составляет в среднем 11,5 мм по вертикали и до 12 мм по горизонтали, его толщина неоднородна: в центре она имеет примерно 500 микрон, а на периферии, может достигать 1 мм.
Роговая оболочка включает 5 слоев: передний слой эпителия, боуменову оболочку, строму, десцеметову оболочку и слой внутреннего эндотелия.
- Передний эпителиальный слой представляет собой плоский многослойный неороговевающий эпителий, наделенный функцией защиты. Он устойчив к механическим воздействиям, быстро восстанавливается при повреждении. В связи со способностью эпителия к быстрой регенерации на нем не образуется рубцов.
- Боуменова оболочка, является бесклеточным слоем поверхности стромы. Ее поврежденная поверхность подвергается рубцеванию.
- Строма – роговичная ткань, занимающая около 90% ее толщины. Составляют ее правильно ориентированные коллагеновые волокна, в которых межклеточное пространство заполнено кератансульфатом и хондроитинсульфатом.
- Десцеметова оболочка – это базальная мембрана роговичного эндотелия, представляющая собой сеть тонких коллагеновых волокон. Служит надежным барьером для проникновения инфекции.
- Эндотелий роговицы – монослой клеток, имеющих гексагональную форму. Он выполняет одну из основных ролей в питании и поддержании функций роговицы, предотвращает набухание ее под влиянием ВГД. Не обладает способностью к регенерации. С возрастом, число его клеток постепенно уменьшается.

В иннервации роговицы принимают участие окончания первой ветви тройничного нерва. Процесс питания роговицы осуществляется за счет сети сосудов, а также нервов, слезной пленки и влаги передней камеры.
Защитная функция роговицы
Роговица – наружная защитная оболочка глаза, а потому, первая подвергается вредному воздействию окружающей среды: попаданию на ее поверхность механических частиц, влиянию взвешенных в воздухе химических веществ, движению воздуха, воздействию температур и пр.
Свойства защитной функции роговицы определяются ее высокой чувствительностью. Малейшее раздражение ее поверхности, к примеру частичкой пыли, вызывает у человека мгновенный безусловный рефлекс, выражающийся в смыкании век, усиленном слезотечение и светобоязни. Подобным образом, роговица защищает глаз от возможных повреждений. При закрывании век, глазные яблоки одновременно закатываются вверх и происходит обильное выделение слез, которые смывают мелкие механические частицы либо химические вещества с поверхности глаза.
Видео о строении роговицы глаза
Симптомы поражения роговицы при различных заболеваниях
Изменение формы роговицы и ее преломляющей силы
- Близорукость делает форму роговицы более крутой, по отношению к норме, это обуславливает большую ее преломляющую способность.
- Дальнозоркость, наоборот, уплощает роговицу и оптическая сила ее уменьшается.
- Астигматизм сопутствует неправильной форме роговицы, проявляясь в различных плоскостях.
- Существуют врожденные изменения роговичной формы — мегалокорнеа и микрокорнеа.
Повреждения поверхности роговичного эпителия:
- Точечные эрозии – небольшие по размеру дефекты эпителия, выявляемые при окрашивании флюоресцеином. Этот неспецифический признак заболеваний роговицы может наблюдаться при весеннем катаре, синдроме «сухого глаза», неадекватном подборе контактных линз, кератите, лагофтальме, иногда его вызывает токсическое действие местных офтальмологических препаратов.
- Отек эпителия роговицы — свидетельство повреждения эндотелиального слоя либо быстрого и значительного подъема ВГД.
- Точечный эпителиальный кератит — проявление вирусных инфекций глазного яблока. Для него характерны зернистые набухшие клетки эпителия.
- Нити – тонкие, в форме запятой, слизистые тяжи, связанные одной стороной с поверхностью роговицы. Выявляются при кератоконъюнктивите, синдроме сухости глаз, рецидивирующей эрозии роговой оболочки.
Повреждения роговичной стромы:
- Инфильтраты, представляют собой участки активного процесса воспаления в роговице. Могут иметь, неинфекционную (при ношении контактных линз) и инфекционную природу – бактериальные, грибковые, вирусные кератиты.
- Отек стромы, проявляющийся увеличением толщины роговой оболочки и снижением ее прозрачности. Наблюдается при кератитах, дистрофии Фукса, кератоконусе, повреждении эндотелия вследствие офтальмологических операций.
- Врастание сосудов (васкуляризация), становится проявлением исхода перенесенного воспалительного заболевания роговицы глаза.
- Повреждения десцеметовой оболочки.
- Складки – результат хирургической травмы.
- Разрывы могут появляться при травме роговицы, встречаются также при кератоконусе.
Диагностика патологий роговицы
- Биомикроскопия – осмотр роговой оболочки в свете щелевой лампы, позволяющий выявлять практически весь спектр заболеваний.
- Пахиметрия – измерение величины роговицы посредством ультразвукового прибора.
- Зеркальная микроскопия – фотографическое сканирование слоя роговичного эндотелия с подсчетом количества клеток и анализом его формы. В норме, плотность клеток составляет – 3000 на 1мм2.
- Кератометрия – исследование кривизны передней роговичной поверхности.
- Топография – компьютерное исследование, касающееся всей роговичной поверхности, с точным анализом ее формы и возможностями преломляющей силы.
- Микробиологические исследования — соскоб с поверхности (под капельной анестезией). При непоказательных результатах соскоба может быть выполнена биопсия роговицы.
Лечения заболеваний роговицы
При изменениях формы, а также преломляющей силы роговицы сопровождающих близорукость, дальнозоркость, астигматизм, должна проводиться коррекция зрения посредством очков, контактных линз либо рефракционных операций.
Стойкие помутнения, бельма роговицы устраняются проведением операции кератопластики, пересадки роговичного эндотелия.
В случае инфекции роговицы могут применяться антибактериальные, противовирусные или противогрибковые препараты, в зависимости от природы инфекционного агента. Кроме того, рекомендованы местные глюкокортикоиды, подавляющие воспалительную реакцию с ограничением процесса рубцевания. При поверхностных повреждениях роговой оболочки необходимы также препараты, ускоряющие регенерацию. При истощении слезной пленки используют увлажняющие и слезозаменяющие средства.
Источник
Офтальмология
Амбулаторное лечение
Лимфотропная терапия
Диагностические исследования

Синдром сухого глаза (dry eyes syndrome) — представляет собой комплекс
признаков выраженного или скрыто протекающего роговичного или
роговично-конъюнктивального ксероза, возникающего на почве длительного нарушения
стабильности слезной пленки, тонким слоем покрывающей роговицу.
Особенностью синдрома сухого глаза является обилие субъективных симптомов,
выражающихся в разнообразных жалобах больных, на фоне относительно скудных
объективных проявлений. Это обстоятельство часто имеет следствием несвоевременную
диагностику рассматриваемого заболевания.
Наиболее частые жалобы больных синдромом сухого глаза — на ощущение «инородного тела» в глазу, чувство жжения в глазах, реже — сухости, светобоязнь. Характерно усиление выраженности этих симптомов при нахождении пациента в накуренном, задымленном помещении, при использовании тепловентиляторов, кондиционеров.
Специфическим субъективным признаком синдрома сухого глаза является неадекватная болевая реакция больного на закапывание ему вполне индифферентных глазных капель (левомицетина, дексаметазона и т. п.).
Объективные проявления синдрома сухого глаза заключаются в уменьшении или отсутствии слезных менисков (лучше заметны по краю нижнего века, в проекции роговицы), появлении скудного слизистого отделяемого в виде тянущихся нитей и различных включений в слезную пленку (глыбки слизи, эпителиальные клетки), заметных в свете щелевой лампы. У большинства пациентов с синдромом сухого глазаотсутствующий слезный мениск восполняется отечной бульбарной конъюнктивой, наползающей на свободный край нижнего века. В редких случаях при оттягивании нижнего века бульбарная конъюнктива медленно отлипает от тарзальной, а при движении глазного яблока на бульбарной конъюнктиве образуются складки, самостоятельно разглаживающиеся только через несколько секунд. Важным диагностическим критерием является стойкое прокрашивание флюоресцеином натрия и бенгальским розовым эпителия конъюнктивы и роговицы в пределах открытой глазной щели.
В тяжелых (и более редких) случаях синдром сухого глаза проявляется в виде «сухого» кератоконъюнктивита, нитчатого кератита, рецидивирующей эрозии роговицы, а также роговично-конъюнктивального ксероза на почве дефицита витамина А.
Функциональными признаками синдрома сухого глаза служат снижение слезопродукции (менее 15 мм по Ширмеру) и нарушение стабильности слезной пленки (время ее разрыва менее 10 с по Норну).
Причины синдрома сухого глаза разнообразны и чаще связаны с проявлениями женского и мужского климакса, аутоиммунными заболеваниями желез внешней секреции и коллагенозами (синдромы Сьёгрена, Стивенса — Джонсона и др.), наследственной комплексной дисфункцией вегетативной нервной системы (синдрома Райли — Дея), некоторыми диэнцефальными расстройствами и прочими подобными состояниями.
Встречаются и случаи симптоматического синдрома сухого глаза — на почве поражения поверхности глазного яблока при ожогах, пемфигусе конъюнктивы, трахоме и т. д., при блефарите (чаще мейбомиевом), лагофтальме и других заболеваниях переднего отдела глазного яблока.
В патогенезе синдрома сухого глаза имеют значение два фактора: снижение секреции компонентов слезной пленки (слезы, слизи и др.) и повышение ее испаряемости. Встречаются и случаи их сочетания. В результате стабильность слезной пленки и, следовательно, смачиваемость эпителия роговицы нарушается и развивается рассматриваемый клинический симптомокомплекс.
Синдром сухого глаза встречается в настоящее время у каждого третьего пациента, впервые обратившегося к офтальмологу.
В последние годы актуальность синдрома сухого глаза возросла в связи с его развитием у молодых людей, работающих за компьютером, а также с воздействием кондиционированного воздуха (т. н. глазной офисный синдром).
Первым наиболее полно клиническую картину «сухого» кератоконъюнктивита в 1933 г. описал шведский офтальмолог Henrick Conrad Sjogren (род. 1899). Однако это заболевание было известно и ранее, в связи с трахомой и недостаточностью витамина А.
Kopoвeнкoв P. И.
Источник
Что это такое?
Дистрофия роговицы глаза — общее название группы патологий, проявляющихся изменением структуры в оболочке и нарушением нормальной трофики без присутствия какого-либо воспалительного процесса. Ее итогом всегда становится необратимое постепенное падение зрения. В запущенном состоянии заболевание ведет к слепоте и инвалидности.
Причины появления у роговицы дистрофии
Дистрофия роговицы глаза появляется по разным причинам, и часто одни провоцируют развитие других. Это ведет к тому, что истинную причину развития патологии определить невозможно. Главной причиной заболевания считается наследственность, и чаще всего симптомы развиваются к 35-40 годам. Также возможно появление вторичной дистрофии, которая происходит на одновременно фоне иных воспалений в роговице, всевозможных травм.
Особенность первичной дистрофии роговицы кроется в двухстороннем поражении и медленном прогрессировании. Предпосылками к развитию патологии считаются следующие факторы:
- сокращение числа клеток на заднем эпителии (не более 700 штук на 1 мм2);
- дисфункция клеток заднего эпителия, что не позволяет им на фоне дистрофических изменений выполнять барьерную функцию.
Вне зависимости от конкретных причин появления недуга дистрофия роговой оболочки имеет следующие одинаковые признаки:
- болезненные ощущения;
- повышенное слезоотделение;
- фотобоязнь;
- общее покраснение;
- ощущение наличия песка или инородного тела и зуд;
- падение остроты.
По мере развития патологии возможно появление отечности глаз и мутность роговицы, которое очень быстро развивается и сопровождается общим падением остроты зрения.
Особенности диагностики заболевания
Диагностика роговицы при дистрофии включает общий и углубленный осмотр на специальном оборудовании. Непосредственно вид дистрофии роговицы глаза можно установить с помощью биомикроскопии, при которой глаз осматривается специальным микроскопом. Это позволит определить наличие изменений даже при отсутствии прозрачности и отека. При его использовании осматриваются клетки эпителия, которые в нормальном состоянии незаметны из-за малых размеров. По мере прогрессирования дистрофии их количество уменьшается, что увеличивает их размеры в 2—3 раза из-за необходимости полностью закрыть заднюю поверхность. При первых симптомах роговица смахивает на немного запотевшее стекло, что свидетельствует о развитии патологии. Также с помощью биомикроскопа можно определить наличие «нежных» включений.
В зависимости от локализации патологии из характерных черт выделяют 4 вида дистрофий роговицы глаза:
- лентовидная;
- эпителиальная;
- стромальная;
- краевая.
Лентовидная дегенерация роговицы
Эта патология затрагивает переднюю пограничную мембрану и непосредственно наружный слой роговицы глаза, а внутренние слои по-прежнему остаются прозрачными. Часто болезнь развивается после хориоидита, глаукомы, ириоциклита, других воспалений и травм. Прогрессированию способствуют нарушения кровоснабжения и ограниченность в диапазоне движений глазного яблока. Свое название этот тип дегенерации роговицы глаза получил от особенностей распространения помутнения. Оно начинается на периферии яблока и после в виде ленты распространяется от внутреннего и наружного краев по направлению к центру.
При прогрессировании патологии в оболочке роговицы глаза откладываются соли, что делает ее шероховатой и ведет к пересушиванию эпителия (постепенно он может удаляться со временем самостоятельно). Одновременно соляные наросты на роговице могут травмировать внутренние поверхности век и способствовать формированию язвочек, вызывающих болевые ощущения.
Если роговицы дистрофия была запущена, произошло образование большого числа отложений и зрение потеряно, лечение заключается в удалении глаза. В противном случае производится поверхностная кератоэктомия, включающая срезание повреждённого слоя в оптической зоне. Затем эпителий постепенно нарастает, а пациенту назначаются специальные препараты, сохраняющие несколько лет роговицу полностью прозрачной.
Признаки эпителиальной дистрофии роговицы глаза
Особенность патологии — в малой скорости ее развития, так как от появления первых симптомов до образования полной клинической картины может пройти до 20 лет. Первоначально дистрофия затрагивает только центральную часть роговицы глаза, что сопровождается коллагеновыми образованиями грибовидной, бородавчатой или каплевидной формы. На этой стадии единственным фактическим признаком заболевания остается небольшое падение остроты зрения утром.
На второй стадии заболевания резко снижается число эндотелиоцитов, появляются одиночные отдельные буллы и отек, другие симптомы дистрофии. Ярким признаком этого типа дистрофии роговицы остается определенное улучшение остроты зрения к вечеру, что обусловлено депонированием жид кости во время сна и нарастанием отека.
На первом этапе развития дистрофии роговицы лечение заключается в использовании солевых растворов для снижения отечности, приеме анальгетиков для снятия болевого синдрома, ношении очков или линз. Также используется роговичный кросс-линкинг. При тяжелом течении заболевания, сопровождающемся сильным утончением роговицы глаза, сильным уменьшением остроты зрения, назначается кератопластика. Своевременное начало лечения позволяет говорить о благоприятном результате, а отсутствие адекватной терапии может привести к инвалидизации из-за утраты зрения.
Стромальная дистрофия
Относительно редкая патология глаза, которая возникает в первой или второй декаде жизни. Причина — в наследственности и недостатке сульфата кератана в роговице, сопровождается снижением остроты зрения или его засветами.
У стромальной дистрофии роговицы симптомы и признаки заключаются в наличии небольших бело-серых помутнений, которые имеют со временем тенденцию к слиянию и увеличению. Одновременно роговица глаза обычно немного уменьшена. Очаги располагаются от лимба до лимба и постепенно поражают строму глаза на всю толщину. Центральные включения обычно имеют поверхностный характер, а периферические — глубокие.
У этого вида дистрофии роговицы лечение обычно заключается в проведении кератопластики. При своевременном обращении за помощью прогноз после СКП хороший, а рецидивы встречаются для этого типа патологии редко либо развиваются через длительный период времени.
Краевая форма
Патология обычно имеет двухсторонний характер и медленно прогрессирует. Ее характерные черты кроются в истончении роговицы глаза около лимба с образованием серповидного эффекта. Это ведет к нарушению сферичности роговицы, что ведет к снижению остроты зрения, образованию участков эктазии, что может привести к появлению перфораций. Консервативное лечение краевой дистрофии дает временный эффект, поэтому обычно проводится послойная краевая пересадка роговицы глаза.
Наследственная дистрофия роговицы
Основной причиной развития первичной дистрофии остается наследственный фактор. Недуг может начаться в подростковом возрасте, медленно и неуклонно прогрессируя. Одновременно длительное время проблема может оставаться при этом незамеченной из-за отсутствия каких-либо воспалений и приносящих дискомфорт симптомов раздражения глаза.
Первые признаки заболевания обычно фиксируются во время биомикроскопического обследования, когда обнаруживаются помутнения в виде мелких полосок, пятен или узелков (обычно они находятся в поверхностных слоях стромы, а одновременно передний и задний эпителий остаются неповрежденными). Нарастание симптомов наблюдается к 30—40 годам, когда становится значительным падение остроты, появляются светобоязнь и болезненность на фоне слущивания эпителия.
Особенность наследственной формы развития дистрофии роговицы глаза — в невозможности воздействовать на ее причину. Консервативное лечение включает использование витаминных капель и мазей, других средств для улучшения питания роговицы глаза. Оно замедляет прогрессирование патологии без ее полной остановки. При большом снижении остроты зрения выполняется сквозная или послойная кератопластика. Первый вариант дает нужный быстрый эффект, но уже через 5—7 лет после операции вновь в роговице появляются нежные помутнения, что опять ведет к развитию патологии, поэтому через 10—15 лет понадобится повторная операция.
Профилактика дистрофии роговицы
Наследственные причины заболевания не позволяют предупредить его развитие, поэтому профилактика направлена на своевременное его обнаружение и замедление прогрессирования. В общем случае пациентам необходимо соблюдать следующие рекомендации:
- дважды в год посещать офтальмолога;
- предупреждение травматизма роговой оболочки;
- достаточный отдых и сон;
- оптимальный рацион питания;
- употребление витаминов;
- использование препаратов, нормализующих трофику тканей роговицы.
Своевременная квалифицированная диагностика и хирургическое лечение обеспечат благоприятный прогноз и сохранение трудоспособности.
Дистрофия роговицы. Лечение консервативными методами
Помощь на этом этапе направлена на замедление развития патологии, когда она не привела к падению зрения и появлению четких иных параметров. В общем случае пациенту назначаются следующие препараты:
- капли с витаминами, мази и кератопротекторы для защиты роговицы глаза («Тауфон», «Актовегин», «Эмоксипин»);
- противоотечные средства (глюкоза, глицерин);
- витамины для органов зрения (лютеин, зеоксантин).
Если отеки уже подбираются к эпителию, дополнительно назначаются антибактериальные мази и капли. Для снижения симптомов и дополнительной защиты нервных окончаний, купирования болевого синдрома может назначаться ношение лечебных линз. На первоначальной стадии хороший результат дают физиотерапевтические процедуры (электрофорез, стимулирование лазером), которая на поздних стадиях дает исключительно временное облегчение.
Консервативное лечение назначается курсами и проводится постоянно до момента необходимости хирургического вмешательства (перед его началом рекомендуем обратиться к офтальмологу).
Хирургическое лечение дистрофии роговицы глаза
Неизбежным результатом развития заболевания становится лечение хирургическим способом. В зависимости от стадии патологии и ее типа используется одна из следующих методик:
- хирургическая коррекция;
- фототерапевтическая кератэктомия;
- кератопластика.
Фототерапевтическая кератэктомия предусматривает удаление поверхностного пораженного участка роговицы. Она назначается при уже заметном повреждении слоя эпителия или боуменовой мембраны. Кератопластика выполняется при поражении глубоких слоев роговицы лечении которых консервативной методикой не дает нужного эффекта. В этом случае разрушается и удаляется поврежденная часть ткани и заменяется донорской. Процедура может быть двух видов:
- послойная (удаляются отдельные поврежденные слои);
- сквозная (меняется вся центральная часть роговицы глаза).
Применение кератопластики позволяет восстановить прозрачность и вернуть нормальное зрение, удалив всю симптоматику заболевания.
Альтернативой кератопластике в последние годы стал кросслинкинг. Это малоинвазивная процедура, предусматривающая связывание волокон коллагена под действием ультрафиолетового излучения. В 98 % случаев происходит остановка патологии, а у 60 % пациентов улучшаются острота зрения и состояние роговицы. Процедура занимает около часа и не требует длительного нахождения в стационаре. Также в течение первых пары дней после операции необходимо носить мягкие линзы, использовать антибактериальные и противовоспалительные препараты для ускорения реабилитации.
Источник

