Роговица глаза при кровоизлияние фото
 Кровоизлияние в глаз — это разлив крови из-за разрыва сосудов.
Кровоизлияние в глаз — это разлив крови из-за разрыва сосудов.
Глазное яблоко пронизано кровеносной сетью, питающей его структуры.
Под действием внутренних и внешних факторов сосуды лопаются.
Кровь разливается по тканям. Образуется гематома, и глаз выглядит красным. Состояние сопровождается болью или проходит без неприятных ощущений. Ушиб, системное заболевание, повышение артериального давления вызывают кровоизлияние. Лечить или ожидать — без врача не разобраться.
Рекомендуем почитать: Кровоизлияние в стекловидное тело
Почему происходит кровоизлияние в глазу
Глаз заплывает кровью под действием следующих факторов:
- травма — удар, ожог, попадание мелких осколков, стружек, окалин;
- резкое повышение давления — приступ гипертонии;
- высокое внутриглазное, внутричерепное давление;
- усилия — при родовых схватках, запоре, кашле, чихании, рвоте, детском плаче;
- свойства крови — врожденная низкая свертываемость, гемофилия, вызванная медикаментами;
- инфекционные заболевания — конъюнктивит, лептоспироз;
- слабые стенки капилляров — при гиповитаминозе витаминов К, А и С, атеросклерозе, васкулите, красной волчанке, диабете;
- глазные опухоли — давят на окружающие ткани;
- оперативное вмешательство на роговице;
- образование тромбов в кровеносной системе сетчатки;
- генетическая предрасположенность к микроаневризмам;
- отслоение сетчатой оболочки.
Глазными кровоизлияниями страдают люди, злоупотребляющие алкоголем, никотином. Сосуды разрываются от перепадов давления, которые вызывают спиртные напитки и наркотические вещества.
Напряжение возникает от долгого пребывания за компьютером. После 10-12 часов статичного взгляда в монитор, капилляры лопаются и склеры наливаются кровью.
Классификация
Виды кровоизлияний разделяют по месту локализации:
Субъконъюнктивальное, гипосфагма
Происходит в прозрачном эластичном слое, конъюнктиве. Между наружной оболочкой и склерой находится пространство, которое заполняется кровью из разорванных сосудов. Излияние возникает из-за травм, операций, врожденной или приобретенной ломкости сосудов. Чаще гипосфагма появляется от перенапряжения, скачка давления и проходит самостоятельно в течение 2-3 дней.
Гемофтальм
 Разлив крови в стекловидном теле. Здоровая структура напоминает прозрачный гель, пропускающий свет от хрусталика к сетчатке. Когда гель заполнен кровью, он препятствует попаданию света на сетчатку. Человек видит хуже или теряет зрительную способность.
Разлив крови в стекловидном теле. Здоровая структура напоминает прозрачный гель, пропускающий свет от хрусталика к сетчатке. Когда гель заполнен кровью, он препятствует попаданию света на сетчатку. Человек видит хуже или теряет зрительную способность.
Близорукие люди больше предрасположены к разрывам сосудов в стекловидном теле.
Виды гемофтальма:
- тотальный — потеря прозрачности более чем на ¾ в результате травмы;
- субтотальный — стекловидное тело заполнено кровью минимум на треть, максимум на ¾, возникает при диабете;
- частичный — кровоизлияние охватывает менее трети пространства.
Чаще встречается односторонний гемофтальм. Состояние опасно потерей зрения. Стекловидное тело наполняется содержимым крови — тельцами, продуктами распада, токсинами. Под их действием в структуре образуются спайки. Чем дольше стекловидное тело засорено, тем меньше вероятность естественной очистки и восстановления структуры. Результат — потеря зрения из-за фиброзного уплотнения глазного яблока.
Гифема
Кровоизлияние в переднюю камеру глаза. Прозрачный купол роговицы покрывает радужку и хрусталик. Пространство купола заполнено внутриглазной жидкостью. При разрыве сосуда влага смешивается с кровью. Происходит полное или частичное заполнение передней камеры. Степень разрыва зависит от глубины проникающих, непроникающих и операционных повреждений. Гифема оседает на дне камеры. Зрение частично ухудшается или человек полностью слепнет.
Гифема заполняет камеру на 4 уровня:
- занимает менее трети объема;
- половину;
- более половины;
- гифема полностью заполняет объем камеры.
Радужка при гифеме становится красной. На 4 стадии ее не видно, так как роговица превращается в черное кровяное пятно в глазу.
Ретинальные
Кровоизлияния от разрывов сосудов сетчатой оболочки. Также опасны потерей зрения.
Виды:
- Преретинальные — гематома возникает между сетчаткой и стекловидным телом, по размеру больше головки зрительного нерва;
- Интраретинальные — появляются из-за повреждения ретинальной кровеносной системы сетчатой оболочки. Внешний вид гематом указывает на их расположение. Полосы находятся в верхнем слое, а окружности в срединном;
- Субретинальные — расположены за сосудами сетчатки.
Гематомы различают по характеру распространения: обширные и маленькие, односторонние и двусторонние. Множественные разрывы сосудов сопровождают системные заболевания. Односторонний разрыв сосуда — следствие механического повреждения.
Симптомы
Первое проявление — алые пятна на белках. Кровоизлияние в склеру глаза безболезненное. Но ретинальные гематомы не достигают склер, оставаясь скрытыми. И тоже не ощутимы.
Внешние и косвенные признаки кровоизлияний:
- Гипосфагма: кровь на белке глаза, чувство инородного тела, зуд. Кровоподтек бледнеет и исчезает без дополнительных средств. Часто состояние проходит без дискомфорта.
- Гифема: пятно однородного цвета, изменение интенсивности окраски при смене положения тела, затуманенность изображения, чувствительность к свету. Небольшое количество крови на дне камеры глаза можно не заметить. Обширное излияние меняет цвет радужки на красный.
- Гемофтальм: пятно бурого цвета, частичная, полная потеря зрения, изображение прорезают вспышки, темные пятна различных размеров. Человек видит точки, нити. При потере зрения сохраняется ощущение света. Частичный гемофтальм сопровождается улучшением зрения к вечеру.В горизонтальном положении тела, например, ночью во время сна, частицы крови распределяются по стекловидному телу. Поэтому утром человек видит хуже. За день, когда тело располагается вертикально, кровь перемещается в нижнюю часть глаза, позволяя большему количеству света проникать через стекловидный гель.
- Ретинальное кровоизлияние: изображение перекрещено цветовой сеткой, мелькающие точки, размытые контуры объектов, ухудшение зрения, слепота.
 Избыток крови вызывает экзофтальм — смещение глазных яблок вперед. Глазами трудно двигать. Кровь выделяется из-под нижнего века. Если кровоизлияние небольшого размера появилось один раз, причин для беспокойства нет. Но систематические разрывы сосудов на обоих глазах требуют тщательной диагностики.
Избыток крови вызывает экзофтальм — смещение глазных яблок вперед. Глазами трудно двигать. Кровь выделяется из-под нижнего века. Если кровоизлияние небольшого размера появилось один раз, причин для беспокойства нет. Но систематические разрывы сосудов на обоих глазах требуют тщательной диагностики.
При переломах костей черепа излияние может достигать кожи вокруг глазницы.
Фото

Лечение
Чтобы убрать кровоизлияние, назначают консервативную терапию глазными каплями:
- калия йодид — ускоряет рассасывание субконъюнктивального пятна, гифемы, занимающей треть передней камеры;
- препараты для сужения сосудов;
- средства, снижающие внутриглазное давление.
Если лопнул поверхностный сосуд, дома достаточно поддержать глаз искусственной слезой. Самостоятельно капать сосудосужающие средства при постоянных гематомах нельзя. Эффект лекарств помешает установить причину нарушения.
Лечение гематом включает устранение внешних факторов:
- отказ от курения, алкоголя;
- снижение физических нагрузок;
- отмена антикоагулянтов;
- покой.
Необходимо исключить эмоциональные перегрузки, ограничить работу за компьютером. В тяжелых случаях переломов костей черепа пациент должен соблюдать постельный режим.
 Поддерживающая консервативная терапия показана при установленных системных заболеваниях — диабете, атеросклерозе, гипертонии. Основное лечение направлено на нормализацию общего состояния пациента:
Поддерживающая консервативная терапия показана при установленных системных заболеваниях — диабете, атеросклерозе, гипертонии. Основное лечение направлено на нормализацию общего состояния пациента:
- прием препаратов, регулирующих артериальное давление;
- устранение гиповитаминоза с помощью витаминных комплексов;
- укрепление сосудов ангиопротекторами.
Ретинальные кровоизлияния лечат в стационарном отделении медикаментами:
- кортикостероидами;
- ангиопротекторами;
- антиоксидантами;
- нестероидными препаратами, снимающими воспаление;
- препаратами, облегчающими выведение глазной жидкости.
При обширных, осложненных гематомах требуется оперативное вмешательство. Показания к операции:
- отслоение сетчатки при гемофтальме;
- отсутствие изменений после 3 недель лечения;
- кровь в глазу запеклась, свернулась;
- гематома распространилась в другие отделы глаза;
- стабильно высокое глазное давление;
- снижение зрения;
- проникающая травма.
В редких случаях при сильном кровоизлиянии под конъюнктивой врач делает прокол.
Виды операций:
- лазерная коагуляция — делается при кровоизлиянии в сетчатку;
- витрэктомия — удаление стекловидного тела.
Лазер излучает тепло, под действием которого разорванные сосуды соединяются. Высокая температура фотокоагулятора припаивает сетчатку, предотвращая отслоение. Операция не травмирует окружающие ткани.
Витрэктомия — процедура по извлечению субстанции стекловидного тела. Операцию проводят через микроразрезы.
Как долго проходит кровоизлияние в глазу
Скорость рассасывания глазной гематомы зависит от состояния сосудов, расположения, степени повреждения.
Период восстановления после излияния в конъюнктиве — от 3 дней до недели. Гемофтальм, гифема, кровоизлияние в сетчатке проходят также в режиме ожидания под контролем врача. Лечение кровяного глаза может занять от 3 недель до 2-3 месяцев с учетом происхождения гематомы. Если причина травма, ткани восстановятся естественным путем. При диабетической ретинопатии не исключены повторные разрывы.
Профилактика
Кровоизлияние в глаз случается спонтанно, поэтому специальных мер по предотвращению нет. При хронических заболеваниях, вызывающих слабость сосудистой сетки глаз, рекомендуется:
- проходить офтальмологический осмотр раз в полугодие;
- умерить физические нагрузки;
- контролировать артериальное давление, уровень глюкозы;
- при двустороннем покраснении, снижении зрения, боли обращаться к врачу;
- не касаться руками места кровоизлияния;
- корректировать зрение контактными линзами постоянного ношения;
- соблюдать режим работы за компьютером;
- читать, смотреть телевизор при хорошем освещении;
- не наклоняться низко и резко;
- при работе в огороде не стоять в наклоне, а присесть на табуретку;
- защищать глаза от солнца, ветра;
- принимать витамины С, Р;
- не находиться долго в бане, сауне;
- не злоупотреблять алкоголем;
- хорошо высыпаться.
Снять сухость, дискомфорт помогут искусственные слезы.
Советы, чего не стоит делать, если глаз налился кровью:
- горячие, холодные компрессы;
- промывать чаем;
- инстилляции антибиотиков, антибактерицидных капель;
- капать средства, сужающие сосуды;
- применять капли, отбеливающие склеры.
Тепло, холод способствуют распространению инфекции. От чая может появиться конъюнктивит. Лечебные капли должен подбирать врач после установления диагноза.
Полезное видео
Плохое зрение значительно ухудшает качество жизни, лишает возможности видеть мир таким, каким он есть. Не говоря о прогрессировании патологий и полной слепоте.
МНТК «Микрохирургии глаза» опубликовал статью о безоперационном восстановлении зрения до 90%, это стало возможно благодаря…
Читать полностью
Была ли статья полезной?
Оцените материал по пятибальной шкале!
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом — напишите комментарий ниже.
Что еще почитать
Источник
Повреждения органов зрения, увы, встречаются в повседневной жизни достаточно часто. Травматические повреждения глаз занимают лидирующие позиции среди причин слепоты и получения инвалидности.
Чаще всего происходят субконъюнктивальные кровоизлияния, незначительные травмы роговицы, век и конъюнктивы. При этом наиболее опасны гифема, кровоизлияния в стекловидное тело и сетчатку глаза. Редко встречаются: разрыв роговицы, травма сетчатки глаза, перелом глазного дна, повреждение зрительного нерва или слезного канала, смещение хрусталика.
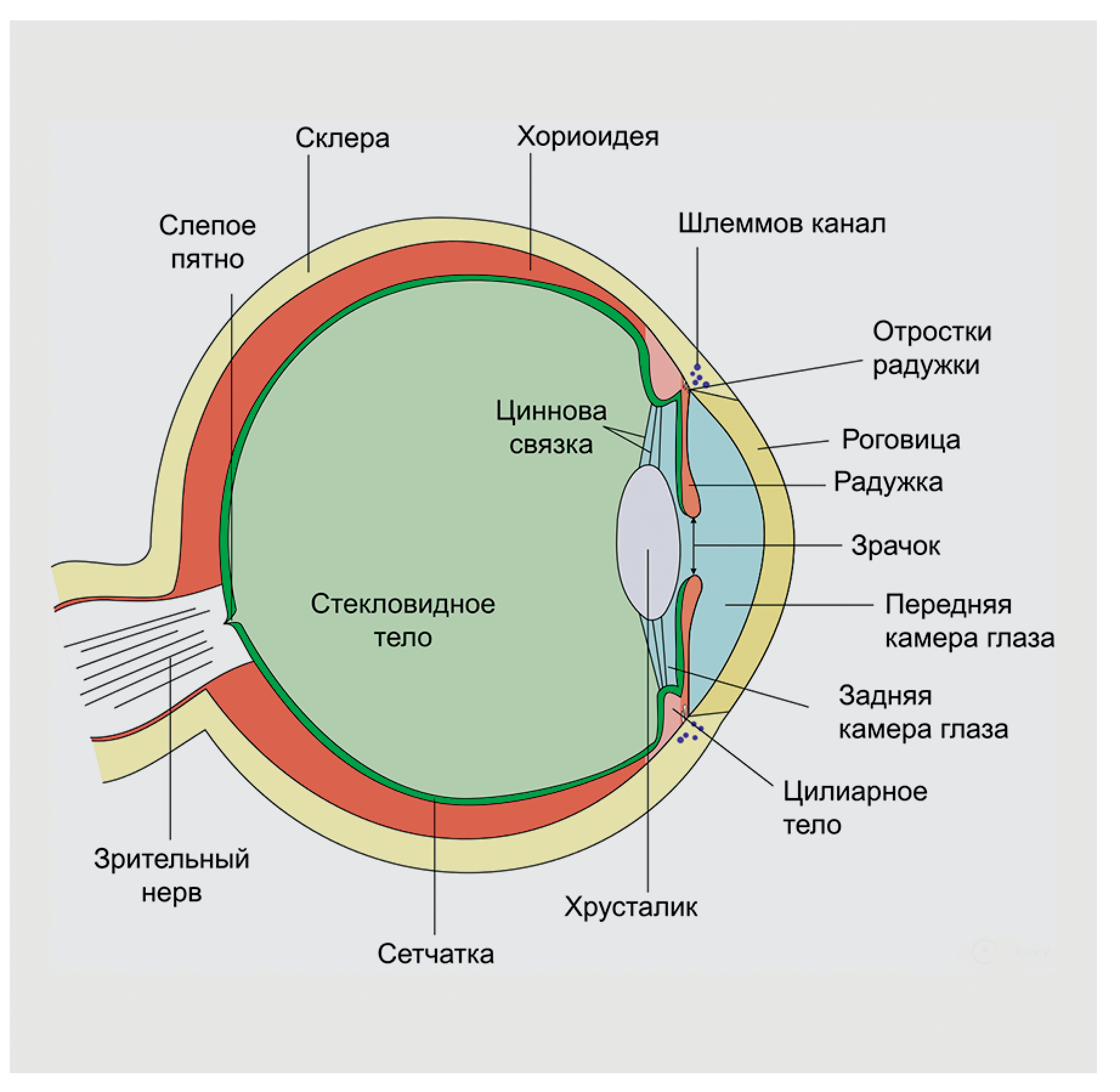
Причины травм глаза
Острые травмы часто возникают при повреждении очков или масок, т. е. средств, которые должны защищать. Осколки разбитого стекла или пластика становятся причиной множества проникающих ранений глазного яблока, резаных ран век и лица. Также острые повреждения можно получить от ногтей, веток деревьев, и в некоторых видах спорта, например, баскетболе, водном поло, регби, борьбе.
Тем не менее большинство травм глаза тупые (контузии). Любой объект, летящий с высокой скоростью, может нанести тупую травму. Если предмет большой, часть энергии поглощается окружающими тканями, которые тоже могут быть повреждены (вплоть до перелома носа, скуловой кости).
Впрочем, даже большой и относительно «мягкий» футбольный мяч может выпячиваться вглубь глазницы и травмировать глаз. Глазное яблоко достаточно упругое, и когда оно «сдерживает» удар, то кинетическая энергия передается дальше на тонкие стенки глазницы и происходит т. н. перелом дна глазницы, и часть содержимого глазницы перемещается в гайморову полость. Подобное повреждение приводит к «утоплению» глазного яблока в глазницу и ограничивает его подвижность, что вызывает диплопию.
Травмы глаз и век чаще всего случаются на спортивных соревнованиях (13% всех случаев). Самые травмоопасные в этом отношении виды спорта, по данным статистики Норвегии: футбол (до 35%), хоккей с мячом (13%), сквош (до 11%), гандбол (до 7%). В Шотландии футбол также лидирует (до 33%), затем — сквош (до 30%), хоккей с шайбой (до 10%), теннис (до 10%) и бадминтон (до 8%).
В США первую позицию занимает баскетбол, а пейнтбол идет на втором месте (до 21%). Возможно, реальная опасность этих видов спорта не так высока, а всё дело в их популярности.
Если движущийся (летящий) предмет имеет небольшой диаметр, то у него больше шансов повредить глаз. Удары такими предметами вызывают повреждения век и роговицы (в зависимости от того, были веки открыты или закрыты в момент удара). Удар деформирует глазное яблоко и, как следствие, повышается внутриглазное давление. Происходит смещение радужной оболочки и хрусталика кзади, вплоть до их разрыва. В результате контузии может травмироваться и задняя стенка глаза. Такие события длятся миллисекунды, но «след» оставляют на всю жизнь.
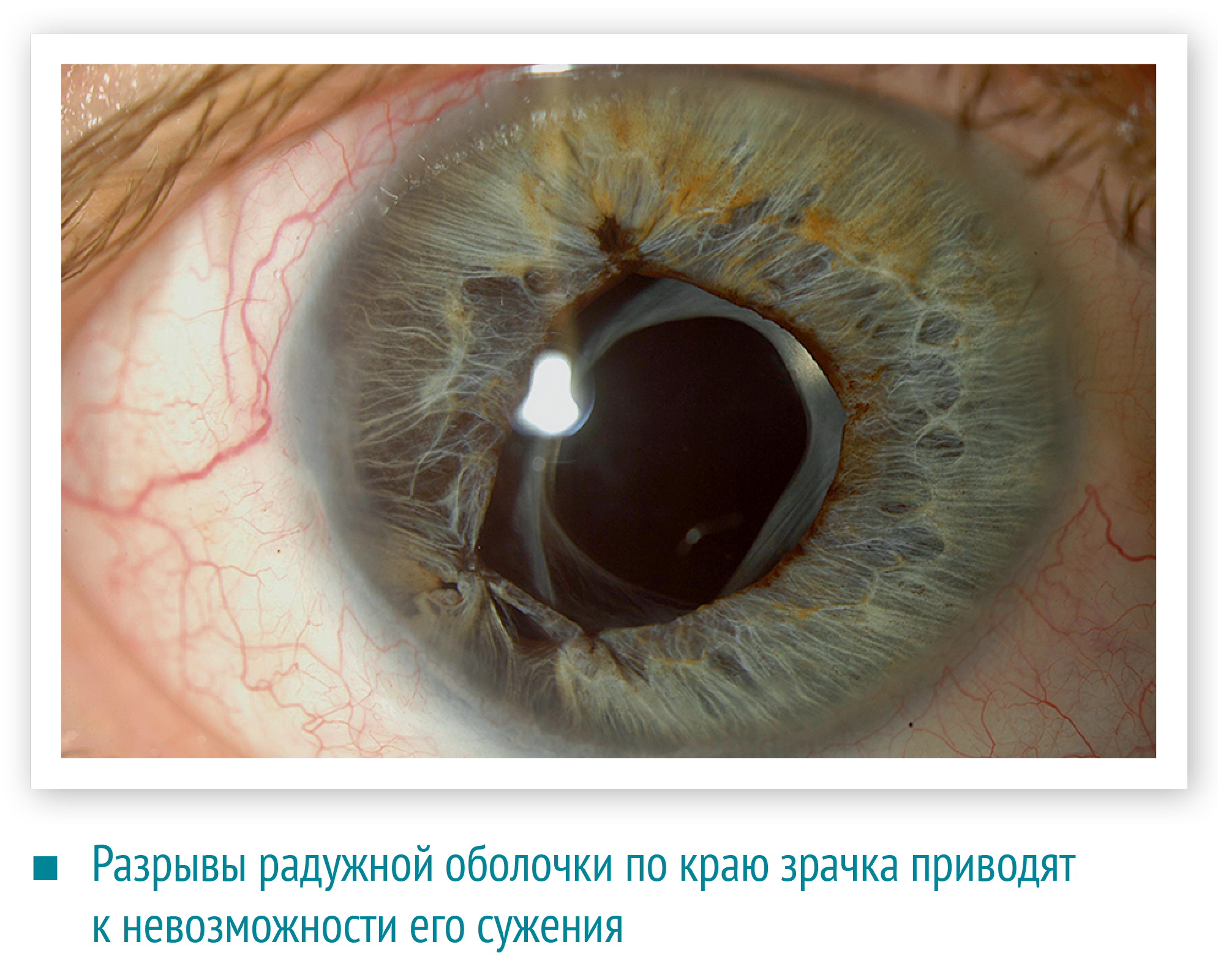
Разрывы радужной оболочки по краю зрачка приводят к невозможности его сужения, а разрывы по периферии — к образованию ложного зрачка. Повреждение нервов радужной оболочки вызывает неспособность регулировать поступление света в глаз.
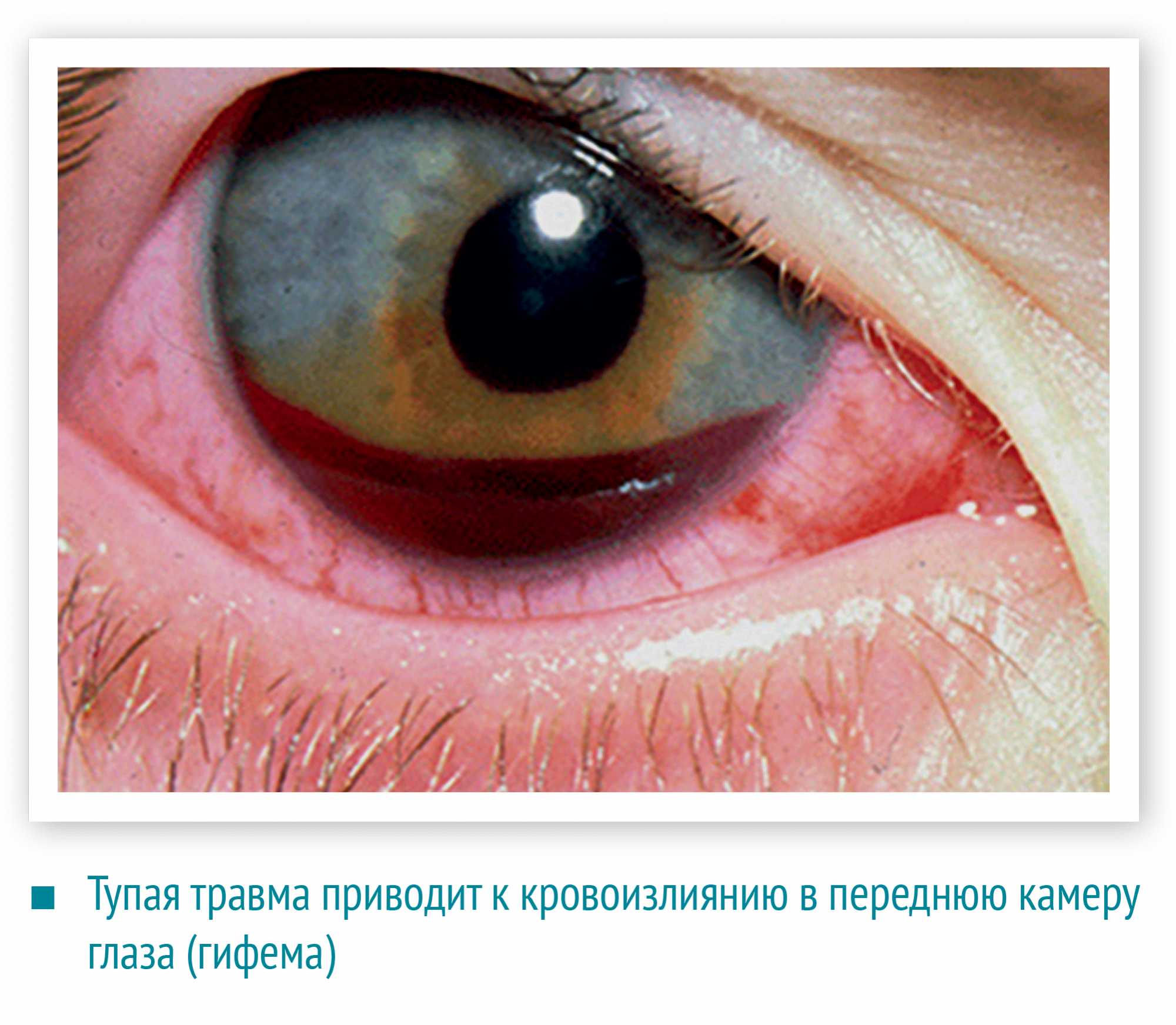
Тупая травма глаза приводит к кровоизлиянию в переднюю камеру глаза (гифема) и стекловидное тело. Гифему видно сразу, это своеобразный маркер серьезного повреждения, при этом орган зрения должен быть обследован офтальмологом.
Ранение век
Поверхностные ранения век повреждают только кожные покровы и мышечный слой, а сквозные ранения повреждают все слои века. Поскольку кожа век отличается большой растяжимостью и рыхлостью подкожной клетчатки, здесь очень рано появляются отек и кровоизлияния. Кожа век становится напряженной, цвет при этом от темно-синего до фиолетового. Возможно распространение отека на веко другого глаза.
Маленькая внешняя рана века может скрывать массивное внутреннее повреждение, требующее незамедлительной помощи офтальмолога.
По виду раны нельзя делать вывод о степени повреждения глубжележащих тканей. Маленькая внешняя рана века может скрывать массивное внутреннее повреждение, требующее незамедлительной помощи офтальмолога.
Если рана расположена вертикально, то края ее зияют вследствие разрыва поперечных мышечных волокон. При ранении века может образоваться подкожная эмфизема. Это говорит о нарушении целостности костей придаточных пазух носа.
Незначительные ранения век заканчиваются благоприятно, но если рана инфицировалась, возможно рубцевание и деформация века.
Если раны века инфицировались, могут образоваться рубцы, а это в свою очередь приводит к рубцовому вывороту века. При повреждении мышцы, поднимающей верхнее веко, может появиться птоз травматического генеза. При подозрении на внедрение инородного тела в ткани век, глазницы или слезных органов нужно провести рентгенографию глазницы.
Лечение
Первая помощь при ранении века — кожу вокруг раны следует обработать антисептиком (мирамистин, этакридин, пиклоксидин, борная кислота), а при загрязнении раны, нужно ее очистить и промыть раствором перекиси водорода, после чего наложить асептическую повязку.
Если рана века небольшая, горизонтально расположенная, то хирургического вмешательства она не требует. Если же рана зияет — хирургическая помощь необходима. При невозможности провести первичную хирургическую обработку своевременно, ее обязательно надо провести позже — даже через несколько дней и при отсутствии признаков нагноения. Обрабатывая раны века, необходимо бережно относиться к поврежденным тканям и не допускать их иссечения. Если ранения век сквозные, то используют ушивание «в два этажа»: «первый» — швы на конъюнктиву и хрящ, а «второй» — швы на кожу века.
Инородное тело конъюнктивы
Инородное тело конъюнктивы (обычно это мелкие частицы земли, угля, камня или металла, песчинки, волоски злаковых растений) может остаться на поверхности или внедриться в нее, нарушив целостность эпителиального покрова, в последнем случае образуется воспалительный инфильтрат.
В клинике преобладают симптомы раздражения глаза: светобоязнь, боль, блефароспазм и, естественно, ощущение присутствия инородного тела. При осмотре или при биомикроскопии можно увидеть инородное тело на конъюнктиве или внутри нее.
Инородное тело может перемещаться вследствие мигательных рефлекторных движений глаза. Часто оно задерживается в бороздке века, на его внутренней поверхности. Тогда при выворачивании века обнаруживается воспалительный инфильтрат с сосочками в центре которого — инородное тело (волосок злаковых растений и т. д.).
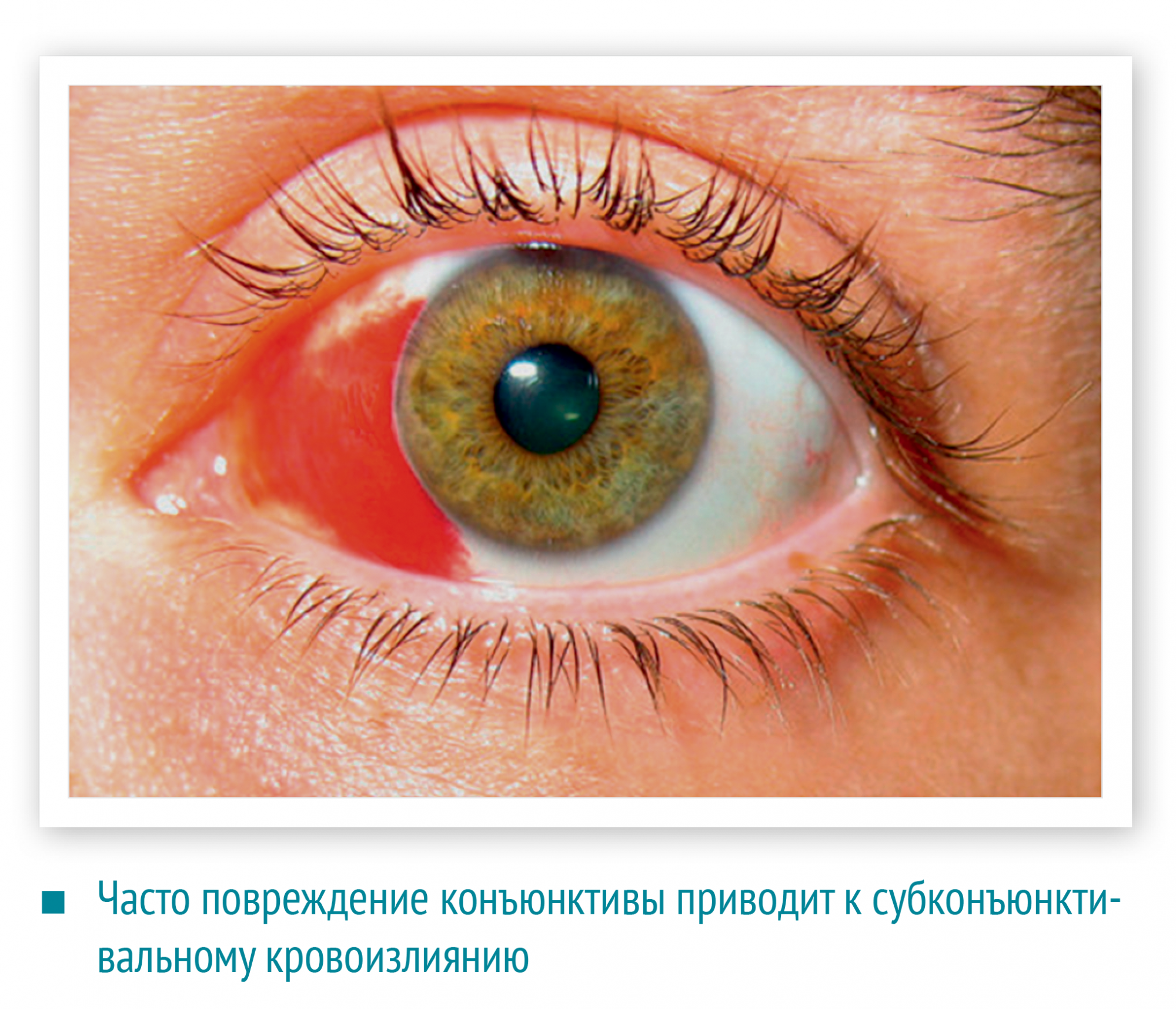
Часто повреждение конъюнктивы приводит к субконъюнктивальному кровоизлиянию. Это может произойти из‑за банального растирания глаза. На склере появляется кроваво-красное пятно. Несмотря на «ужасный вид» такое кровоизлияние не опасно: оно рассасывается самостоятельно через две-три недели и не приводит к нарушению зрения. Но иногда за кровавым пятном можно пропустить перфорацию глазного яблока. Поэтому, при малейшем подозрении, пострадавшего следует отправить на осмотр к офтальмологу.
Лечение
При поверхностном расположении чужеродную частицу можно без труда удалить смоченным в дезинфицирующем растворе ватным тампоном. Если произошло внедрение вглубь тканей глаза, нужно закапать в глаз раствор тетракаина (0,5 %), а далее удалить специальной иглой или пинцетом. При невозможности удаления таким способом проводят иссечение участка конъюнктивы вместе с инородной частицей.
Удалять следует крупные осколки угля, камня, стекла, металла, вызывающие сильное раздражение. А мелкие частички песчинок, камня, не вызывающие раздражения, можно не удалять, они «выйдут» сами благодаря мигательным движениям глаза.
Ранения роговицы глаза
Чаще всего ранения роговицы вызваны царапанием ногтем или другим инородным телом, но встречаются и более серьезные повреждения, например, химические ожоги.
Все ранения роговицы делятся на линейные и лоскутные. Они могут быть различной величины и формы. Клинические проявления: слезотечение, светобоязнь, боль в глазу, блефароспазм. Если присоединяется инфекция, то можно обнаружить воспалительную инфильтрацию краев раны.
Для постановки диагноза непрободного ранения роговицы, кроме анамнестических и клинических данных, используют следующий способ: капли раствора флуоресцеина (1%), закапывают в конъюнктивальный мешок с последующим промыванием раствором хлорида натрия (изотоническим). Травмированный участок роговицы приобретет желто-зеленый цвет.
Лечение
Анальгетики при травме роговицы глаза не используют, т.к. это задерживает процесс заживления. Эпителизация происходит в течение нескольких дней без следа. Если повреждение было глубоким, возможно, после заживления останется участок помутнения, снижающий (иногда) остроту зрения. В целом прогноз при травмах роговицы благоприятный.
Инородное тело в роговице глаза
Инородные частицы могут задерживаться на поверхности роговицы или проникать в глубину глазных тканей (чаще металлические частицы). Это зависит от скорости полета, наличия острых углов и зубцов на инородном теле. Проникая в ткань глаза, инородное тело нарушает целостность и вызывает развитие воспалительного инфильтрата, видимого при осмотре в виде ободка. Появляется сосудистая перикорнеальная реакция.
В клинике преобладают: слезотечение, светобоязнь, чувство «соринки в глазу», блефароспазм, боль в глазу. Присутствует конъюнктивальная инъекция. При невозможности удалить — инородное тело роговицы может самостоятельно постепенно отторгнуться путем демаркационного воспаления. При внедрении химикатов возможно осумковывание и развитие гнойного кератита.
Лечение
Предварительно обезболив, нужно удалить инородное тело с роговицы помощью смоченного в борной кислоте (2 %) ватного тампона. При глубоко расположенных частицах применяют копье или желобоватое долото. Мельчайшие частички угля, пороха, песка, камня чаще не удаляют, если они не вызывают болезненных реакций. А вот тела, способные окислиться (сталь, железо, медь, свинец и т. д.), нужно обязательно удалить, иначе они вызовут воспалительную реакцию с образованием инфильтрата. Инородные тела роговицы могут проникать в переднюю камеру глаза, вызывая ее полное опорожнение. В таких случаях обязательно стационарное лечение.
Прогноз при поверхностно расположенных инородных телах роговицы благоприятный — они не оставляют следов. Но извлечение чужеродных частиц из глубоких слоев приводит к помутнению, снижающему остроту зрения.
Гифема
Так называется кровоизлияние в переднюю камеру глаза. Гифема может появиться в результате травмирования сосудов радужной оболочки. При этом происходит опущение крови на дно передней камеры глаза. Непосредственно видна кровавая полоска в нижних отделах передней камеры. Внешний вид гифемы меняется в зависимости от изменения положения головы пострадавшего. Возможно быстрое рассасывание гифемы, в течение одного-двух дней, но иногда процесс заживления затягивается.
Если размеры гифемы небольшие, острота зрения может не пострадать. Но при любом размере пострадавший должен быть осмотрен офтальмологом.
Лечение
Цель лечения гифемы — предотвратить кровотечение, способное привести к глаукоме с помутнением роговицы. Больному на три-четыре дня прописывают постельный режим. Назначают препараты аминокапроновой кислоты и антифибринолитики. В целом прогноз благоприятный.
Смещение хрусталика
Смещение хрусталика происходит при тупых травмах глаза. Здесь имеет место повреждение цинновой связки, появляется неравномерность передней камеры, что приводит к дрожанию радужной оболочки (иридодонез). Визуально определяется край вывихнутого хрусталика. При офтальмоскопии мы видим как бы два диска зрительного нерва.
Смещение хрусталика сочетается с катарактой травматического генеза, вторичной глаукомой, иридоциклитом. В случае с полным отрывом цинновой связки образуется вывих хрусталика и его смещение в переднюю камеру глаза, а иногда в стекловидное тело. При этом передняя камера глаза углубляется, зрачок суживается. В таких случаях резко появляется иридоциклит и острый приступ глаукомы.
Главный симптом смещения хрусталика — дрожание радужной оболочки, или иридодонез. Дрожание радужки иногда можно увидеть невооруженным глазом. Но лучше это наблюдать в свете щелевой лампы. Но дрожание радужки может быть не всегда. В таких случаях выявить смещение хрусталика помогают такие симптомы, как разная глубина передней и задней камеры глаз вследствие выраженного давления, а также перемещение стекловидного тела кпереди, туда, где опора хрусталика ослаблена.
Подвывихи хрусталика чаще всего появляются в верхнем внутреннем квадранте. В хрусталике при вывихе развиваются дегенеративные процессы с последующим помутнением, а в редких случаях — его полное рассасывание.
Лечение глаза после травмы
Так как при неосложненном смещении хрусталика зрение снижается несущественно, то и лечения не требуется. Но в случае осложнений в результате травмы глаза (помутнение хрусталика, вторичная глаукома) требуется его удаление и замещение на искусственный хрусталик.
Кровоизлияние в стекловидное тело глаза: симптомы и лечение
Удар в область стекловидного тела проявляется кровоизлиянием. Кровь в ретролентальном пространстве стекловидного тела расширяет его, а кровь в орбикулярном пространстве приводит к образованию специфического ободка (полоски), который окружает сзади периферию хрусталика.
Ретролентальное кровоизлияние рассасывается дольше, чем орбикулярное. Иногда незначительные кровоизлияния могут быть незаметны и обнаруживаются позже, когда «спустятся» в нижний отдел передней камеры.
Под гемофтальмом понимают массивное кровоизлияние в стекловидное тело, занимающее значительную часть последнего.
Примерно на третьи сутки после травмы кровь в стекловидном теле подвергается процессу гемолиза с потерей эритроцитами гемоглобина, вследствие чего они становятся бесцветными и позже исчезают. А гемоглобин эритроцитов приобретает вид зерен, которые в последующем поглощаются фагоцитами. Образуется гемосидерин, который оказывает токсическое действие на сетчатку. Иногда кровь полностью не рассасывается и происходит организация сгустка крови с замещением его соединительнотканными швартами.В клинической картине гемофтальма преобладает потеря остроты зрения от состояния светоощущения до полной слепоты. Фокальное освещение и биомикроскопия позволяют увидеть за хрусталиком темно-коричневую зернистую, иногда с красноватым оттенком массу крови, пропитывающую стекловидное тело. Офтальмоскопия показывает отсутствие рефлекса с глазного дна. Позже, при рассасывании сгустка крови, можно наблюдать деформацию стекловидного тела с его разжижением. Гемофтальм необходимо отличать от частичного кровоизлияния в стекловидное тело, которое быстро и полностью рассасывается.
Гемофтальм приводит к развитию дегенеративных процессов в стекловидном теле.
Лечение
При кровоизлиянии в стекловидное тело назначают постельный режим и повязку с холодом на пораженный глаз. Применяют препараты кальция (таблетки, глазные капли и внутримышечные инъекции), гемостатики (викасол). Чтобы ускорить рассасывание кровоизлияния используют гепарин (субконъюнктивально на 1–2 сутки) и ферментные препараты, йодид калия. Лечение гемофтальма: постельный режим с приподнятым головным концом. Используют бинокулярную повязку 2–3 дня. Применяют хлорид кальция, пилокарпин 1% 2 раза в день, глюкозу с аскорбиновой кислотой, подконъюнктивально вводят раствор дицинона (12,5%). Затем, через 2–3 дня применяют рассасывающие препараты: дионин, калия йодид, лидаза. Также показаны кортикостероиды (под конъюнктиву) и фибринолизин. В позднем периоде лечения неплохо помогают ультразвуковая и физиотерапия. Если положительного эффекта от терапии нет, то необходимо провести отсасывание стекловидного тела, а иногда и иссечение его части. Удаленное стекловидное тело замещают луронитом (препаратом гиалуроновой кислоты).
Не нужно забывать о том, что и при соматических заболеваниях (сердечно-сосудистые заболевания, атеросклероз, гипертоническая болезнь, заболевания крови, эндокринная патология) возможно развитие гемофтальма. Но при этих заболеваниях гемофтальм занимает незначительную часть стекловидного тела.
Прогноз зависит от площади кровоизлияния. Если кровоизлияние по площади занимает 1/8 стекловидного тела, то оно часто рассасывается. При площади 1/8—1/4 стекловидного тела — образуются шварты, что приводит к отслойке сетчатки. В плане восстановления зрительных функций и сохранения органа при тотальном гемофтальме, когда сгусток крови занимает более ¾ стекловидного тела, прогноз неблагоприятный. В стекловидном теле происходят необратимые деструктивные изменения (организация сгустка крови, образование спаек). Может развиться тракционная отслойка сетчатки и атрофия глазного яблока.
Источник