Разрыв роговицы с выпадением оболочек глаза
Разрыв роговицы и/или склеры происходит вследствие травмы. Часто после травмы происходит разрыв послеоперационной раны (после хирургических операций на глазу).
Этиология
Производственная травма (удар металлическим/неметаллическим осколком, фрагментами стекла, гвоздей, острых инструментов).
Дорожно-транспортные происшествия (травма разбившимся лобовым стеклом).
Происшествия дома (острые края игрушек).
Вооруженное нападение (ножевое ранение и др.).
Травматический разрыв послеоперационной раны (как правило, после хирургии катаракты, сквозной кератопластики и трабекулэктомии).
Анамнез и симптомы
Для исключения внутриглазного инородного тела важно выяснить из анамнеза, не было ли внедрения инородного тела в глаз на высокой скорости (как, например, металлический осколок «влетает» в глаз при заточке металла). Хирургическая операция на глазу в анамнезе.
Боль, покраснение, снижение зрения.
Клинические признаки
Осмотр глаза следует проводить с осторожностью, без давления на глазное яблоко во избежание выдавливания содержимого глаза через рану. Тщательный осмотр часто откладывают до проведения хирургической обработки.
Часто наблюдается выраженная гипотония.
Затуманивание зрения: следует задокументировать остроту зрения (для судмедэкспертизы).
Субконъюнктивальное кровоизлияние, хемоз, отек роговицы.
Выпадение увеальной ткани из раны.
Мелкая передняя камера с гифемой или без нее.
Деформация зрачка, иридодиализ, циклодиализ.
Разрыв передней капсулы хрусталика, сублюксация хрусталика, катаракта, выпадение стекловидного тела.
Диагностика
Диагноз очевиден при биомикроскопии (рис. 11-7).

Рис. 11-7. А — разрыв роговицы. При забивании гвоздя он отлетел и ударил по глазу, вызвав сквозной разрыв роговицы. Деформация зрачка и ущемление радужки в роговичной ране. Потребовалась хирургическая операция, включившая репозицию радужки и герметизацию раны с помощью трех роговичных швов. Для профилактики инфекции пациент получал системную антибактериальную терапию. Б — зияние разреза после экстракции катаракты. Спустя многие годы после экстракапсулярной экстракции катаракты пациент получил тупую травму глаза, которая стала причиной частичного зияния раны на месте бывшего разреза роговицы. Выпадение радужки по меридианам от 1 до 2:30 ч. Также в рану выступает гаптическая часть заднекапсулярной ИОЛ (синего цвета). В условиях операционной срочно были произведены репозиция ИОЛ и радужки и ушивание раны роговицы.

Рис. 11-7. Продолжение. В — виден сквозной разрыв роговицы с деформацией зрачка и выпадением радужной оболочки. В срочном порядке была проведена хирургическая обработка раны; Г — вид того же глаза, что и на рис. В, спустя 10 дней после хирургической обработки раны роговицы. Произвели репозицию радужки и ушивание раны роговицы с помощью 6 узловых швов нейлоном 10.0.

Рис. 11-7. Продолжение. Разрыв роговицы и внутриглазное инородное тело. Д — после автомобильной аварии на периферии роговицы по меридиану 7 ч виден заживший разрыв роговицы. Стеклянный осколок виднеется в нижнем углу передней камеры. Несмотря на то что стекло — инертный материал и, как правило, не вызывает выраженного воспаления, стеклянный осколок был удален через нижний лимбальный разрез во избежание повреждения роговицы и других структур переднего отрезка глаза; Е — крупное инородное тело покоится на радужке. Травма произошла во время ковки металла. Разрыв роговицы располагается чуть выше инородного тела. Примечательно, что 6 мес ранее на этом глазу была выполнена операция ЛАСИК. Во избежание повреждения края лоскута (флэпа) после ЛАСИК на рану роговицы очень аккуратно было наложено 2 узловых шва. Для удаления металлического осколка лимбальный разрез был произведен несколько выше.

Рис. 11-7. Продолжение. Ж — тот же глаз, что и на рис. Е, спустя 5 мес после хирургической операции. Острота зрения восстановилась и лоскут после ЛАСИК остался неповрежденным; 3 — зияние раны роговицы после кератопластики. Спустя несколько месяцев после кератопластики пациент упал и получил травму глаза, что повлекло разрыв 5 узловых швов и зияние раны. Виден выраженный пролапс радужки. Срочно были произведены репозиция радужки и ушивание раны.

Рис. 11 -7. Продолжение. И — через 5 дней после ушивания раны на том же глазу, что и на рис. 3. Несмотря на то что иссечение радужки не производилось, сфинктер зрачка был поврежден и зрачок остался деформированным. Трансплантат прозрачен; К — разрыв роговицы. Пациента клюнула в глаз цапля. Обширный разрыв роговицы и повреждение радужки и хрусталика. Наложенно множество узловых швов. На поверхности роговицы видна слизь, в передней камере — кровь.

Рис. 11-7. Продолжение. Л — 4 мес назад на рану роговицы были наложены узловые швы. На зияющий несквозной разрыв роговцы чуть выше зрачка был наложен 1 узловой шов, тогда как на нижний сквозной разрыв потребовалось наложить 8 узловых швов. Также отмечалось 2 иридодиализа по меридианам 7 и 9 ч.
Тест Шейдла поможет определить, является ли разрыв сквозным или несквозным. При сквозных разрывах следует определить степень фильтрации жидкости передней камеры и герметичность раны.
В ряде случаев субконъюнктивальное кровоизлияние и хемоз маскируют сквозные склеральные разрывы. В таких случаях требуется диагностическая операция для определения протяженности разрыва.
Проведение компьютерной томографии, рентгенографии и/или В-сканирования для обнаружения внутриглазного инородного тела либо отслойки сетчатки.
Лечение
После выполнения первичного обследования следует прикрыть глаз пластиковым щитком.
Не следует закладывать мазь.
Немедленно ввести противостолбнячную сыворотку, а также антибиотики (внутривенно).
Для минимизации боли и рвоты следует дать пациенту обезбаливающее и противорвотные препараты.
При маленьких разрывах можно ограничиться наблюдением, а также лечением с помощью давящей повязки или бандажной контактной линзы либо заклеиванием раны биоклееем. При постоянной фильтрации из раны или обмельчении передней камеры требуется хирургическая обработка.
При более крупных разрывах требуется как можно скорее провести хирургическую обработку раны под общей анестезией.
Обычно решение вопроса о проведении общей анестезии зависит от того, когда пациент ел в последний раз.
Если не удается ушить разрыв из-за тяжелой травматизации глаза, следует рассмотреть вопрос об энуклеации. Обычно энуклеацию выполняют вторым этапом, после дополнительного обследования и обсуждения вопроса об энуклеации с пациентом. При тяжелом повреждении глаза и низкой вероятности сохранения зрения энуклеацию следует провести в течение 2 нед после травмы в целях избежания симпатической офтальмии.
Лечение поздних осложнений
Рубцы роговицы
Индуцированный нерегулярный астигматизм корригируется с помощью жестких газопроницаемых контактных линз (после удаления всех роговичных швов).
Интенсивные помутнения ротационная аутокератопластика, послойная или сквозная кератопластика.
Диплопия и засветы вследствие псевдополикории и коректопии (эксцентрическое расположение зрачка)
Цветные контактные линзы.
Обезображивающие помутнения роговицы на слепых глазах
Простетическая контактная линза (тонкостенный протез) либо косметическая сквозная кератопластика.
Осложнения
• Инфекционный кератит.
• Эндофтальмит.
• Рубцевание роговицы.
• Катаракта.
• Повреждение радужки и несимметричность зрачка.
• Отслойка сетчатки.
• Сниженное зрение или слепота.
• Врастание эпителия.
Прогноз
От крайне неблагоприятного до хорошего в зависимости от тяжести повреждения глаза и послеоперационных осложнений.
А.А. Каспаров
Опубликовал Константин Моканов
Источник
Повреждения органов зрения, увы, встречаются в повседневной жизни достаточно часто. Травматические повреждения глаз занимают лидирующие позиции среди причин слепоты и получения инвалидности.
Чаще всего происходят субконъюнктивальные кровоизлияния, незначительные травмы роговицы, век и конъюнктивы. При этом наиболее опасны гифема, кровоизлияния в стекловидное тело и сетчатку глаза. Редко встречаются: разрыв роговицы, травма сетчатки глаза, перелом глазного дна, повреждение зрительного нерва или слезного канала, смещение хрусталика.
Причины травм глаза
Острые травмы часто возникают при повреждении очков или масок, т. е. средств, которые должны защищать. Осколки разбитого стекла или пластика становятся причиной множества проникающих ранений глазного яблока, резаных ран век и лица. Также острые повреждения можно получить от ногтей, веток деревьев, и в некоторых видах спорта, например, баскетболе, водном поло, регби, борьбе.
Тем не менее большинство травм глаза тупые (контузии). Любой объект, летящий с высокой скоростью, может нанести тупую травму. Если предмет большой, часть энергии поглощается окружающими тканями, которые тоже могут быть повреждены (вплоть до перелома носа, скуловой кости).
Впрочем, даже большой и относительно «мягкий» футбольный мяч может выпячиваться вглубь глазницы и травмировать глаз. Глазное яблоко достаточно упругое, и когда оно «сдерживает» удар, то кинетическая энергия передается дальше на тонкие стенки глазницы и происходит т. н. перелом дна глазницы, и часть содержимого глазницы перемещается в гайморову полость. Подобное повреждение приводит к «утоплению» глазного яблока в глазницу и ограничивает его подвижность, что вызывает диплопию.
Травмы глаз и век чаще всего случаются на спортивных соревнованиях (13% всех случаев). Самые травмоопасные в этом отношении виды спорта, по данным статистики Норвегии: футбол (до 35%), хоккей с мячом (13%), сквош (до 11%), гандбол (до 7%). В Шотландии футбол также лидирует (до 33%), затем — сквош (до 30%), хоккей с шайбой (до 10%), теннис (до 10%) и бадминтон (до 8%).
В США первую позицию занимает баскетбол, а пейнтбол идет на втором месте (до 21%). Возможно, реальная опасность этих видов спорта не так высока, а всё дело в их популярности.
Если движущийся (летящий) предмет имеет небольшой диаметр, то у него больше шансов повредить глаз. Удары такими предметами вызывают повреждения век и роговицы (в зависимости от того, были веки открыты или закрыты в момент удара). Удар деформирует глазное яблоко и, как следствие, повышается внутриглазное давление. Происходит смещение радужной оболочки и хрусталика кзади, вплоть до их разрыва. В результате контузии может травмироваться и задняя стенка глаза. Такие события длятся миллисекунды, но «след» оставляют на всю жизнь.
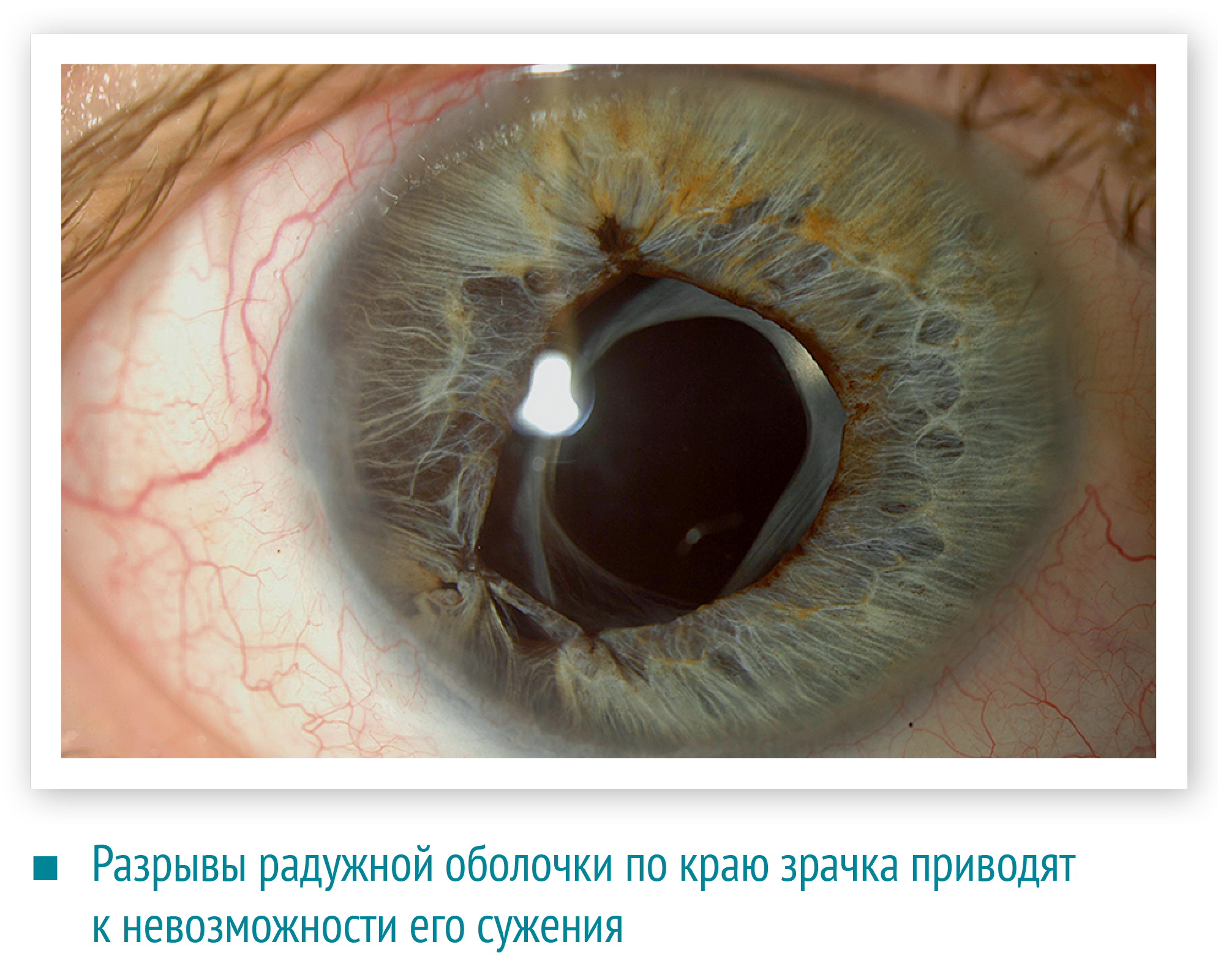
Разрывы радужной оболочки по краю зрачка приводят к невозможности его сужения, а разрывы по периферии — к образованию ложного зрачка. Повреждение нервов радужной оболочки вызывает неспособность регулировать поступление света в глаз.
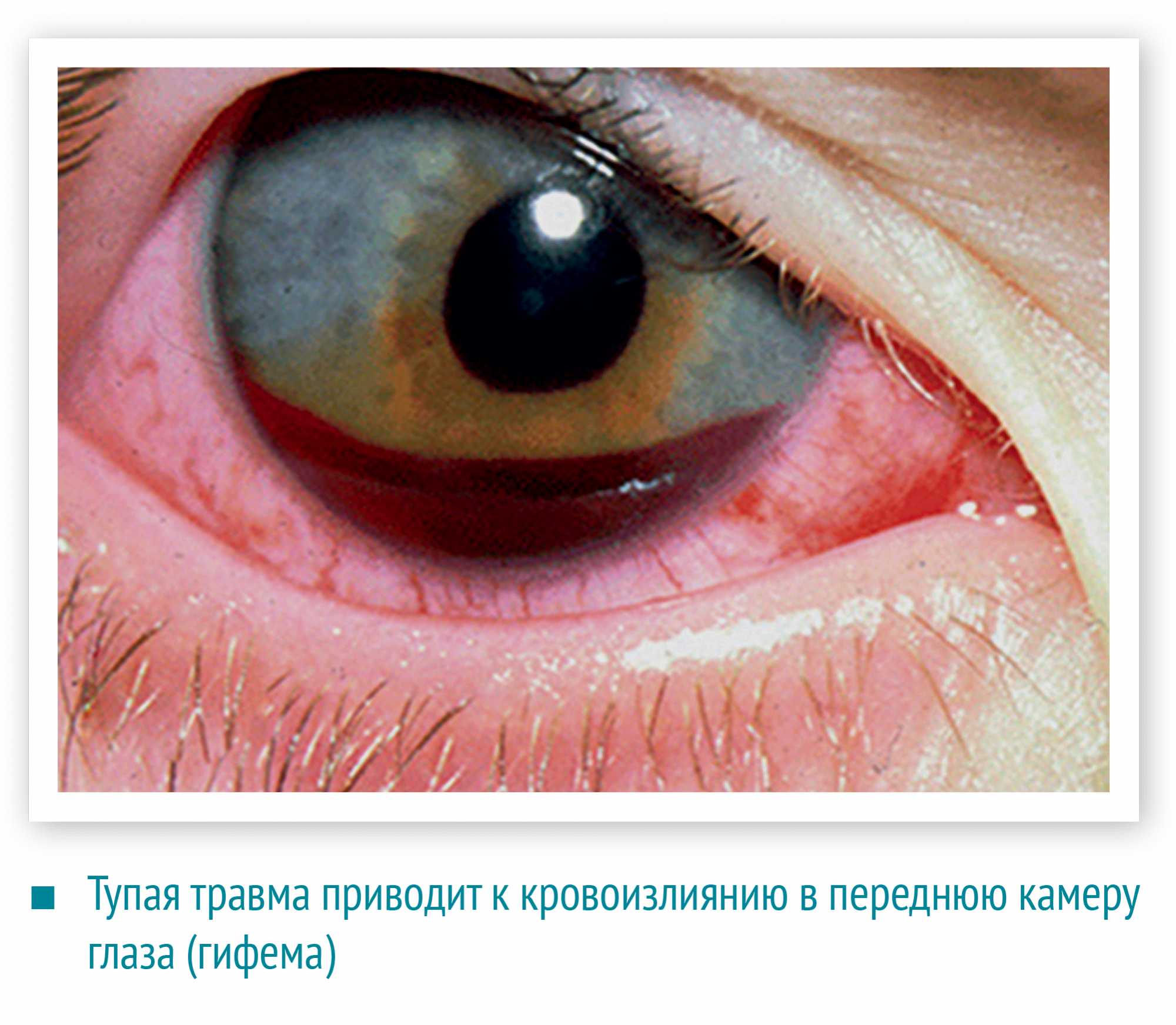
Тупая травма глаза приводит к кровоизлиянию в переднюю камеру глаза (гифема) и стекловидное тело. Гифему видно сразу, это своеобразный маркер серьезного повреждения, при этом орган зрения должен быть обследован офтальмологом.
Ранение век
Поверхностные ранения век повреждают только кожные покровы и мышечный слой, а сквозные ранения повреждают все слои века. Поскольку кожа век отличается большой растяжимостью и рыхлостью подкожной клетчатки, здесь очень рано появляются отек и кровоизлияния. Кожа век становится напряженной, цвет при этом от темно-синего до фиолетового. Возможно распространение отека на веко другого глаза.
Маленькая внешняя рана века может скрывать массивное внутреннее повреждение, требующее незамедлительной помощи офтальмолога.
По виду раны нельзя делать вывод о степени повреждения глубжележащих тканей. Маленькая внешняя рана века может скрывать массивное внутреннее повреждение, требующее незамедлительной помощи офтальмолога.
Если рана расположена вертикально, то края ее зияют вследствие разрыва поперечных мышечных волокон. При ранении века может образоваться подкожная эмфизема. Это говорит о нарушении целостности костей придаточных пазух носа.
Незначительные ранения век заканчиваются благоприятно, но если рана инфицировалась, возможно рубцевание и деформация века.
Если раны века инфицировались, могут образоваться рубцы, а это в свою очередь приводит к рубцовому вывороту века. При повреждении мышцы, поднимающей верхнее веко, может появиться птоз травматического генеза. При подозрении на внедрение инородного тела в ткани век, глазницы или слезных органов нужно провести рентгенографию глазницы.
Лечение
Первая помощь при ранении века — кожу вокруг раны следует обработать антисептиком (мирамистин, этакридин, пиклоксидин, борная кислота), а при загрязнении раны, нужно ее очистить и промыть раствором перекиси водорода, после чего наложить асептическую повязку.
Если рана века небольшая, горизонтально расположенная, то хирургического вмешательства она не требует. Если же рана зияет — хирургическая помощь необходима. При невозможности провести первичную хирургическую обработку своевременно, ее обязательно надо провести позже — даже через несколько дней и при отсутствии признаков нагноения. Обрабатывая раны века, необходимо бережно относиться к поврежденным тканям и не допускать их иссечения. Если ранения век сквозные, то используют ушивание «в два этажа»: «первый» — швы на конъюнктиву и хрящ, а «второй» — швы на кожу века.
Инородное тело конъюнктивы
Инородное тело конъюнктивы (обычно это мелкие частицы земли, угля, камня или металла, песчинки, волоски злаковых растений) может остаться на поверхности или внедриться в нее, нарушив целостность эпителиального покрова, в последнем случае образуется воспалительный инфильтрат.
В клинике преобладают симптомы раздражения глаза: светобоязнь, боль, блефароспазм и, естественно, ощущение присутствия инородного тела. При осмотре или при биомикроскопии можно увидеть инородное тело на конъюнктиве или внутри нее.
Инородное тело может перемещаться вследствие мигательных рефлекторных движений глаза. Часто оно задерживается в бороздке века, на его внутренней поверхности. Тогда при выворачивании века обнаруживается воспалительный инфильтрат с сосочками в центре которого — инородное тело (волосок злаковых растений и т. д.).
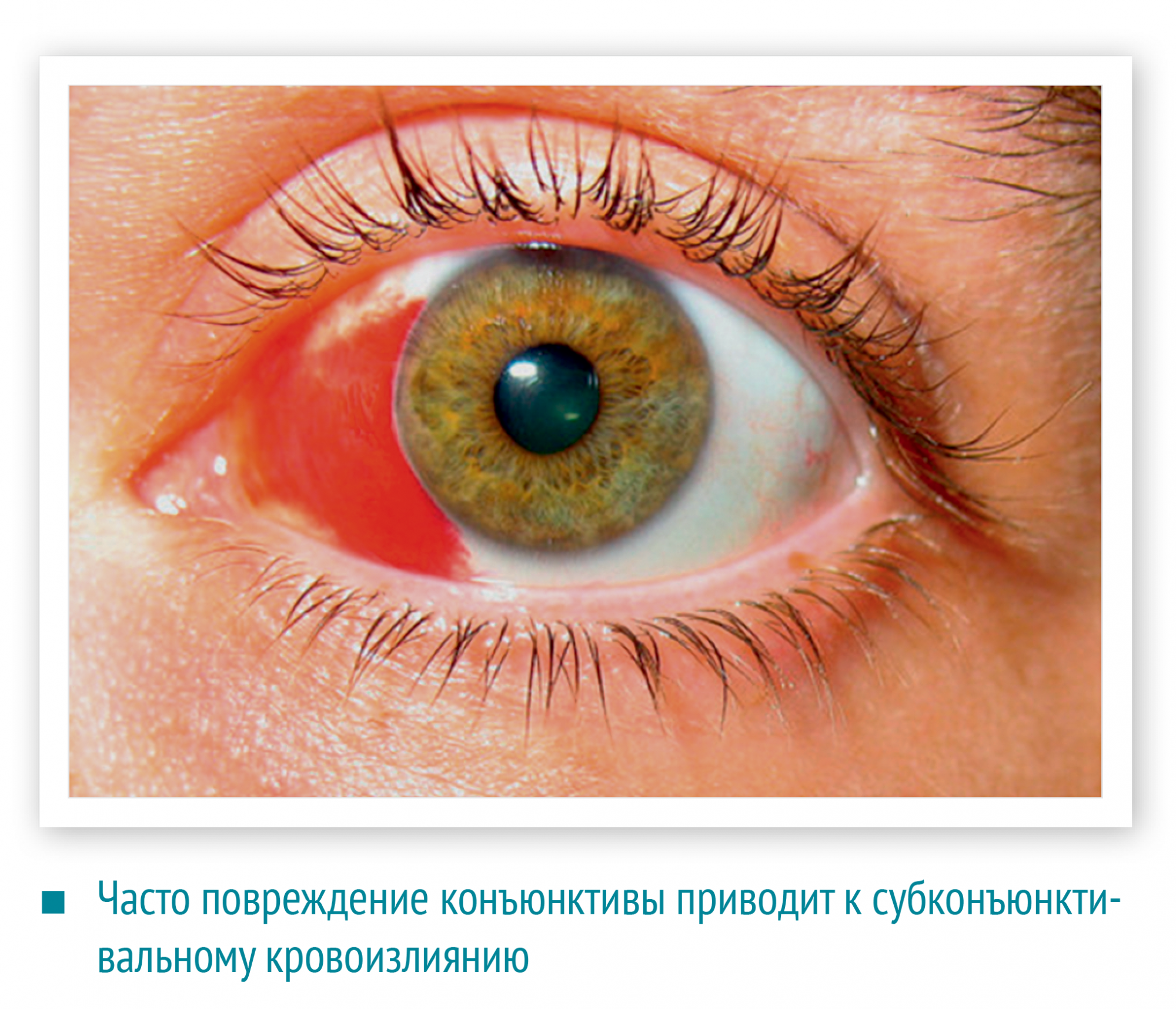
Часто повреждение конъюнктивы приводит к субконъюнктивальному кровоизлиянию. Это может произойти из‑за банального растирания глаза. На склере появляется кроваво-красное пятно. Несмотря на «ужасный вид» такое кровоизлияние не опасно: оно рассасывается самостоятельно через две-три недели и не приводит к нарушению зрения. Но иногда за кровавым пятном можно пропустить перфорацию глазного яблока. Поэтому, при малейшем подозрении, пострадавшего следует отправить на осмотр к офтальмологу.
Лечение
При поверхностном расположении чужеродную частицу можно без труда удалить смоченным в дезинфицирующем растворе ватным тампоном. Если произошло внедрение вглубь тканей глаза, нужно закапать в глаз раствор тетракаина (0,5 %), а далее удалить специальной иглой или пинцетом. При невозможности удаления таким способом проводят иссечение участка конъюнктивы вместе с инородной частицей.
Удалять следует крупные осколки угля, камня, стекла, металла, вызывающие сильное раздражение. А мелкие частички песчинок, камня, не вызывающие раздражения, можно не удалять, они «выйдут» сами благодаря мигательным движениям глаза.
Ранения роговицы глаза
Чаще всего ранения роговицы вызваны царапанием ногтем или другим инородным телом, но встречаются и более серьезные повреждения, например, химические ожоги.
Все ранения роговицы делятся на линейные и лоскутные. Они могут быть различной величины и формы. Клинические проявления: слезотечение, светобоязнь, боль в глазу, блефароспазм. Если присоединяется инфекция, то можно обнаружить воспалительную инфильтрацию краев раны.
Для постановки диагноза непрободного ранения роговицы, кроме анамнестических и клинических данных, используют следующий способ: капли раствора флуоресцеина (1%), закапывают в конъюнктивальный мешок с последующим промыванием раствором хлорида натрия (изотоническим). Травмированный участок роговицы приобретет желто-зеленый цвет.
Лечение
Анальгетики при травме роговицы глаза не используют, т.к. это задерживает процесс заживления. Эпителизация происходит в течение нескольких дней без следа. Если повреждение было глубоким, возможно, после заживления останется участок помутнения, снижающий (иногда) остроту зрения. В целом прогноз при травмах роговицы благоприятный.
Инородное тело в роговице глаза
Инородные частицы могут задерживаться на поверхности роговицы или проникать в глубину глазных тканей (чаще металлические частицы). Это зависит от скорости полета, наличия острых углов и зубцов на инородном теле. Проникая в ткань глаза, инородное тело нарушает целостность и вызывает развитие воспалительного инфильтрата, видимого при осмотре в виде ободка. Появляется сосудистая перикорнеальная реакция.
В клинике преобладают: слезотечение, светобоязнь, чувство «соринки в глазу», блефароспазм, боль в глазу. Присутствует конъюнктивальная инъекция. При невозможности удалить — инородное тело роговицы может самостоятельно постепенно отторгнуться путем демаркационного воспаления. При внедрении химикатов возможно осумковывание и развитие гнойного кератита.
Лечение
Предварительно обезболив, нужно удалить инородное тело с роговицы помощью смоченного в борной кислоте (2 %) ватного тампона. При глубоко расположенных частицах применяют копье или желобоватое долото. Мельчайшие частички угля, пороха, песка, камня чаще не удаляют, если они не вызывают болезненных реакций. А вот тела, способные окислиться (сталь, железо, медь, свинец и т. д.), нужно обязательно удалить, иначе они вызовут воспалительную реакцию с образованием инфильтрата. Инородные тела роговицы могут проникать в переднюю камеру глаза, вызывая ее полное опорожнение. В таких случаях обязательно стационарное лечение.
Прогноз при поверхностно расположенных инородных телах роговицы благоприятный — они не оставляют следов. Но извлечение чужеродных частиц из глубоких слоев приводит к помутнению, снижающему остроту зрения.
Гифема
Так называется кровоизлияние в переднюю камеру глаза. Гифема может появиться в результате травмирования сосудов радужной оболочки. При этом происходит опущение крови на дно передней камеры глаза. Непосредственно видна кровавая полоска в нижних отделах передней камеры. Внешний вид гифемы меняется в зависимости от изменения положения головы пострадавшего. Возможно быстрое рассасывание гифемы, в течение одного-двух дней, но иногда процесс заживления затягивается.
Если размеры гифемы небольшие, острота зрения может не пострадать. Но при любом размере пострадавший должен быть осмотрен офтальмологом.
Лечение
Цель лечения гифемы — предотвратить кровотечение, способное привести к глаукоме с помутнением роговицы. Больному на три-четыре дня прописывают постельный режим. Назначают препараты аминокапроновой кислоты и антифибринолитики. В целом прогноз благоприятный.
Смещение хрусталика
Смещение хрусталика происходит при тупых травмах глаза. Здесь имеет место повреждение цинновой связки, появляется неравномерность передней камеры, что приводит к дрожанию радужной оболочки (иридодонез). Визуально определяется край вывихнутого хрусталика. При офтальмоскопии мы видим как бы два диска зрительного нерва.
Смещение хрусталика сочетается с катарактой травматического генеза, вторичной глаукомой, иридоциклитом. В случае с полным отрывом цинновой связки образуется вывих хрусталика и его смещение в переднюю камеру глаза, а иногда в стекловидное тело. При этом передняя камера глаза углубляется, зрачок суживается. В таких случаях резко появляется иридоциклит и острый приступ глаукомы.
Главный симптом смещения хрусталика — дрожание радужной оболочки, или иридодонез. Дрожание радужки иногда можно увидеть невооруженным глазом. Но лучше это наблюдать в свете щелевой лампы. Но дрожание радужки может быть не всегда. В таких случаях выявить смещение хрусталика помогают такие симптомы, как разная глубина передней и задней камеры глаз вследствие выраженного давления, а также перемещение стекловидного тела кпереди, туда, где опора хрусталика ослаблена.
Подвывихи хрусталика чаще всего появляются в верхнем внутреннем квадранте. В хрусталике при вывихе развиваются дегенеративные процессы с последующим помутнением, а в редких случаях — его полное рассасывание.
Лечение глаза после травмы
Так как при неосложненном смещении хрусталика зрение снижается несущественно, то и лечения не требуется. Но в случае осложнений в результате травмы глаза (помутнение хрусталика, вторичная глаукома) требуется его удаление и замещение на искусственный хрусталик.
Кровоизлияние в стекловидное тело глаза: симптомы и лечение
Удар в область стекловидного тела проявляется кровоизлиянием. Кровь в ретролентальном пространстве стекловидного тела расширяет его, а кровь в орбикулярном пространстве приводит к образованию специфического ободка (полоски), который окружает сзади периферию хрусталика.
Ретролентальное кровоизлияние рассасывается дольше, чем орбикулярное. Иногда незначительные кровоизлияния могут быть незаметны и обнаруживаются позже, когда «спустятся» в нижний отдел передней камеры.
Под гемофтальмом понимают массивное кровоизлияние в стекловидное тело, занимающее значительную часть последнего.
Примерно на третьи сутки после травмы кровь в стекловидном теле подвергается процессу гемолиза с потерей эритроцитами гемоглобина, вследствие чего они становятся бесцветными и позже исчезают. А гемоглобин эритроцитов приобретает вид зерен, которые в последующем поглощаются фагоцитами. Образуется гемосидерин, который оказывает токсическое действие на сетчатку. Иногда кровь полностью не рассасывается и происходит организация сгустка крови с замещением его соединительнотканными швартами.В клинической картине гемофтальма преобладает потеря остроты зрения от состояния светоощущения до полной слепоты. Фокальное освещение и биомикроскопия позволяют увидеть за хрусталиком темно-коричневую зернистую, иногда с красноватым оттенком массу крови, пропитывающую стекловидное тело. Офтальмоскопия показывает отсутствие рефлекса с глазного дна. Позже, при рассасывании сгустка крови, можно наблюдать деформацию стекловидного тела с его разжижением. Гемофтальм необходимо отличать от частичного кровоизлияния в стекловидное тело, которое быстро и полностью рассасывается.
Гемофтальм приводит к развитию дегенеративных процессов в стекловидном теле.
Лечение
При кровоизлиянии в стекловидное тело назначают постельный режим и повязку с холодом на пораженный глаз. Применяют препараты кальция (таблетки, глазные капли и внутримышечные инъекции), гемостатики (викасол). Чтобы ускорить рассасывание кровоизлияния используют гепарин (субконъюнктивально на 1–2 сутки) и ферментные препараты, йодид калия. Лечение гемофтальма: постельный режим с приподнятым головным концом. Используют бинокулярную повязку 2–3 дня. Применяют хлорид кальция, пилокарпин 1% 2 раза в день, глюкозу с аскорбиновой кислотой, подконъюнктивально вводят раствор дицинона (12,5%). Затем, через 2–3 дня применяют рассасывающие препараты: дионин, калия йодид, лидаза. Также показаны кортикостероиды (под конъюнктиву) и фибринолизин. В позднем периоде лечения неплохо помогают ультразвуковая и физиотерапия. Если положительного эффекта от терапии нет, то необходимо провести отсасывание стекловидного тела, а иногда и иссечение его части. Удаленное стекловидное тело замещают луронитом (препаратом гиалуроновой кислоты).
Не нужно забывать о том, что и при соматических заболеваниях (сердечно-сосудистые заболевания, атеросклероз, гипертоническая болезнь, заболевания крови, эндокринная патология) возможно развитие гемофтальма. Но при этих заболеваниях гемофтальм занимает незначительную часть стекловидного тела.
Прогноз зависит от площади кровоизлияния. Если кровоизлияние по площади занимает 1/8 стекловидного тела, то оно часто рассасывается. При площади 1/8—1/4 стекловидного тела — образуются шварты, что приводит к отслойке сетчатки. В плане восстановления зрительных функций и сохранения органа при тотальном гемофтальме, когда сгусток крови занимает более ¾ стекловидного тела, прогноз неблагоприятный. В стекловидном теле происходят необратимые деструктивные изменения (организация сгустка крови, образование спаек). Может развиться тракционная отслойка сетчатки и атрофия глазного яблока.
Источник


