Размер роговицы по возрасту
Роговица — один из органов человеческого глаза, который незначительно меняется в размерах при росте всего организма. Ее диаметр увеличивается с рождения примерно до 4 лет, далее оставаясь постоянным. Но при некоторых заболеваниях размер роговицы не соответствует возрасту — она бывает слишком малой или большой по отношению к размеру глаза.
Обусловлены такие патологии, как правило, врожденными аномалиями роговицы. Вообще ее диаметр составляет примерно одну шестую часть от площади видимой части глаза. Роговица представляет собой выпукло-вогнутую линзу, ее функция — преломление должным образом световых лучей, попадающих в глаза. Диаметр равен примерно 10 мм плюс-минус 0,56 мм, но вертикальный размер обычно на 0,5-1 мм меньше горизонтального. Средний радиус кривизны роговицы составляет около 7,8 мм.
Этот орган у новорожденного ребенка имеет диаметр около 9 мм. Роговица растет примерно до 4 лет, дальше оставаясь одного размера. При развитии некоторых офтальмологических патологий она бывает слишком маленькой либо, наоборот, большой. Рассмотрим подробнее эти заболевания.
Мегалокорнеа
Редко встречающаяся генетическая аномалия, при которой размер роговицы превышает физиологическую норму и может достигать 13 мм. При диагнозе «мегалокорнеа» могут развиться неприятные последствия:
иридодонез — дрожание радужки при движениях глаз;
растяжение цилиарной мышцы;
сужение зрачка;
катаракта и т.д.

Мегалокорнеа может привести к развитию миопии или астигматизма из-за изменения преломляющей силы увеличенной роговицы. При этом назначаются соответствующие средства коррекции — контактные линзы или очки. У больных с мегалокорнеа после 30 лет велик риск развития катаракты. Врач при осмотре заметит начавшееся помутнение и назначит хирургическую операцию при отсутствии противопоказаний. В целом же при этой патологии поддерживается нормальная жизнедеятельность с применением лечебной терапии.
Микрокорнеа
Данная офтальмологическая патология, наоборот, характеризуется слишком маленьким размером роговой оболочки по сравнению с обычным — он составляет менее 10 мм. Нередко заболевание сопутствует микрофтальму — уменьшенному размеру глазного яблока, хотя может быть самостоятельным и при нормальном размере зрительного органа. Обычно размер роговицы при данной патологии составляет около 9 мм, однако в критичных случаях она сильно истончается, а диаметр может уменьшится до 2-3 мм.
Причины микрокорнеа — неправильное развитие роговицы у плода во втором триместре беременности. Кроме того, аномалия может появиться в результате иных патологий глазного яблока. Ее последствием нередко является глаукома из-за нарушения свободного оттока жидкости из глаза.

Лечение патологии зависит от степени ее выраженности. Стандартный способ коррекции — использование телескопических очков. Если микрокорнеа сопровождается осложнениями (катарактой, глаукомой и т.д.), то назначается соответствующая операция по их устранению.
Качество зрения при микрокорнеа вполне можно восстановить, если следить за его состоянием и регулярно посещать офтальмолога. Он вовремя сможет обнаружить осложнения и рекомендовать подходящую терапию.
Какие еще врожденные аномалии роговицы бывают?
Существует еще несколько врожденных патологий роговицы. Так, кератоконус — заболевание, при котором роговая оболочка истончается и становится конусовидной формы вместо сферической. Оптические функции органов зрения при этом нарушаются, а качество зрения существенно падает. Заболевание передается по наследству и проявляется обычно в подростковом возрасте. Его классический симптом — монокулярная полиопия, особенно заметно проявляющаяся при рассматривании светлых предметов на темном фоне. Глаз вместо одного объекта видит множество его хаотичных повторений.
При кератоглобусе роговица имеет шаровидную форму (глобуса), а также истончается. При этом заболевании часто развивается близорукость и астигматизм. Диагностируется обычно в детском возрасте и медленно прогрессирует сразу на обоих глазах. Корректируется специальными контактными линзами. При врожденном кератоторусе роговица имеет торическую форму. Он сочетается с астигматизмом высоких степеней (до 18,0 дптр).
Врожденные аномалии роговицы в большинстве случаев подлежат успешной коррекции. Пациенту важно регулярно посещать офтальмолога, чтобы контролировать течение заболевания.
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 15 июля 2019;
проверки требует 41 правка.
Рогови́ца, роговая оболочка (лат. cornea)[2] — передняя наиболее выпуклая прозрачная часть фиброзной оболочки глазного яблока, одна из светопреломляющих сред глаза.
Строение[править | править код]
Основное вещество роговицы состоит из прозрачной соединительнотканной стромы и роговичных телец. Спереди и сзади стромы прилегают две пограничные пластинки. Передняя пластинка, или боуменова оболочка, является производным основного вещества роговицы. Задняя, или десцеметова, оболочка является производным эндотелия, покрывающего заднюю поверхность роговицы, а также всю переднюю камеру глаза. Спереди роговица покрыта многослойным эпителием. В роговице человеческого шесть слоёв:
- передний эпителий,
- передняя пограничная мембрана (Боуменова),
- основное вещество роговицы, или строма
- слой Дюа — тонкий высокопрочный слой, открытый в 2013 году,
- задняя пограничная мембрана (Десцеметова оболочка),
- задний эпителий, или эндотелий роговицы.
Роговица у человека занимает примерно 1/6[3] площади наружной оболочки глаза. Она имеет вид выпукло-вогнутой линзы, обращённой вогнутой частью назад. Диаметр роговицы варьируется в очень незначительных пределах и составляет 10±0,56 мм, однако вертикальный размер обычно на 0,5—1 мм меньше горизонтального. Толщина роговицы в центральной части 0,52—0,6 мм, по краям — 1—1,2 мм. Радиус кривизны роговицы составляет около 7,8 мм.
Диаметр роговицы незначительно увеличивается с момента рождения до 4 лет и с этого возраста является константой. То есть рост размеров глазного яблока опережает возрастное изменение диаметра роговицы. Поэтому y маленьких детей глаза кажутся больше, чем y взрослых.
У многих млекопитающих (кошек, собак, волков и других хищников)[4] Боуменова мембрана отсутствует.[5]
В роговице в норме нет кровеносных и лимфатических сосудов[2], питание роговицы осуществляется омывающими её водянистой влагой передней камеры глаза (задняя поверхность роговицы) и слёзной жидкостью (передняя наружная поверхность роговицы). Место перехода роговицы в склеру называется лимбом роговицы.
Физиология[править | править код]
Показатель преломления вещества роговицы 1,376, преломляющая сила — 40 дптр.
В норме у человека роговица смачивается слёзной жидкостью при моргании.
Заболевания роговицы[править | править код]
- Кератит
- Кератоконъюнктивит
- Кератоконус
- Кератоглобус
- Кератомаляция
- Буллёзная кератопатия
- Дистрофии роговицы
- Ленточная кератопатия
- Ксерофтальмия
- Пеллюцидная краевая дегенерация
- Вторичная эктазия роговицы
Роль роговицы при доставке лекарств в глаз[править | править код]
Благодаря своей многослойной структуре, роговица является малопроницаемой по отношению даже к малым молекулам лекарств. Некоторые вещества, содержащиеся в составе глазных капель, могут усиливать проникновение лекарств через роговицу. Такие вещества принято называть усилителями проницаемости. Примерами усилителей проницаемости являются циклодекстрины, ЭДТА, поверхностно-активные вещества и желчные кислоты.[6]
Роговица при просмотре щелевой лампой: cлева белесоватая дугообразная — толща роговицы
Строение роговицы
См. также[править | править код]
- Пахиметрия
- Глазная тонометрия
- Контактная линза
- Кератомилёз
- Кератотомия
- Лазерная коррекция зрения
- Кератопластика
- KERA
- Кератин 3, Кератин 12
- Кератансульфаты
- Мигательная перепонка
Примечания[править | править код]
- ↑ 1 2 Foundational Model of Anatomy
- ↑ 1 2 Синельников Р. Д., Синельников Я. Р., Синельников А. Я. Атлас анатомии человека. Учебное пособие. / В 4 т. Т. 4, 7-е изд. перераб. // М.: РИА Новая волна / Издатель Умеренков. — 2010. — 312 с., ил. ISBN 978-5-7864-0202-6 / ISBN 978-5-94368-053-3. (С. 245-246).
- ↑ Глазные болезни. Основы офтальмологии / Под редакцией профессора В. Г. Копаевой. — М.: ОАО «Издательство «Медицина», 2012. — С. 37. — ISBN 978-5-225-10009-4.
- ↑ Merindano Encina, María Dolores; Potau, J. M.; Ruano, D.; Costa, J.; Canals, M. A comparative study of Bowman’s layer in some mammals Relationships with other constituent corneal structures (англ.) // European Journal of Anatomy : journal. — 2002. — Vol. 6, no. 3. — P. 133—140.
- ↑ Dohlman, Claes H.; Smolin, Gilbert; Azar, Dimitri T. Smolin and Thoft’s The cornea: scientific foundations and clinical practice (англ.). — Hagerstwon, MD: Lippincott Williams & Wilkins (англ.)русск., 2005. — ISBN 0-7817-4206-4.
- ↑ Vitaliy V. Khutoryanskiy, Fraser Steele, Peter W. J. Morrison, Roman V. Moiseev. Penetration Enhancers in Ocular Drug Delivery (англ.) // Pharmaceutics. — 2019/7. — Vol. 11, iss. 7. — P. 321. — doi:10.3390/pharmaceutics11070321.
Литература[править | править код]
- Каспаров А. А. Роговица // Большая медицинская энциклопедия, 3-е изд. — М.: Советская энциклопедия. — Т. 22.
Источник
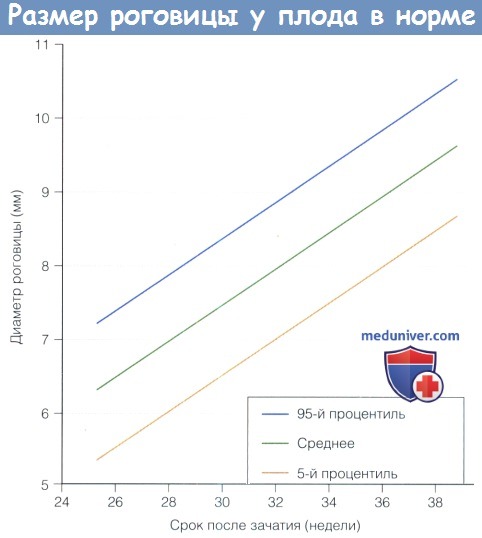
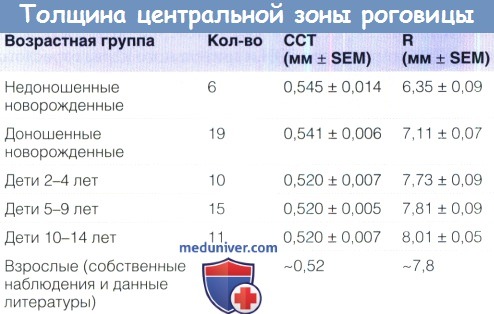
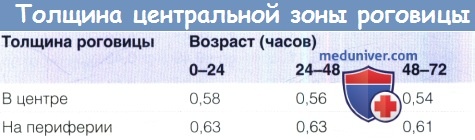
Продукция слезы и размеры роговицы в нормеа) Продукция слезы в норме. Слезотечение не является проблемой при раскрывании глаз самыми маленькими недоношенными младенцами. Позже у недоношенных младенцев (30-37 недели после зачатия) базальная слезопродукция (измеряемая после закапывания местного анестетика) составляет в среднем 6,2 (±4,5 SD) мм, а у доношенных младенцев — 9,2 (±4,3) мм при измерении полосками для теста Ширмера. Рефлекторная слезопродукция составляет в среднем 7,4 (±4,8) мм у недоношенных и 13,2 (±6,5) мм у доношенных младенцев. б) Размеры роговицы в норме. Роговица недоношенного младенца не обладает достаточным блеском и прозрачностью, что затрудняет диагностику. Мелкая передняя камера, миоз и голубоватые радужки являются признаками недоношенности. Диаметр роговицы младенцев на сроке 25-37 недель после зачатия каждые 15 дней увеличивается на 0,5 мм, с 6,2 до 9,0 мм. Горизонтальный и вертикальный размеры роговицы доношенного младенца составляют 9,8±0,33 мм и 10,4±0,35 мм у мальчиков, и 10,1 ±0,33 мм и 10,7±0,29 мм у девочек. В раннем младенческом и раннем детском возрасте диаметр роговицы увеличивается на два миллиметра (приблизительно на 20%). К семи годам роговица достигает размеров роговицы взрослого, 11,7 мм. Толщина центральной зоны роговицы. Аномальная толщина центральной зоны роговицы влияет на внутриглазное давление, также у детей может иметь значение гистерезис роговицы. Толщина центральной зоны роговицы (central corneal thickness — ССТ) доношенного младенца на 0,54 мм толще, чем у годовалого ребенка. Результаты оптической пахиметрии центральной зоны и измерений кривизны роговицы недоношенных и доношенных детей приведены в таблице ниже. Средняя ССТ у недоношенных младенцев со сроками менее 33 недель через пять суток после рождения равна 0,656 мм (SD±0,103 мм), а в возрасте 110 дней — 0,566 (SD±0,064). У доношенных новорожденных центральная толщина роговицы равна 0,573+0,052 мм (разброс 0,450-0,691 мм), а толщина роговицы на периферии 0,650±0,062 мм (разброс 0,520-0,830 мм). В таблице 6.2 показано уменьшение толщины роговицы в течение первых нескольких дней жизни. Результаты другого исследования подтверждают приведенные выше данные, в нем также измерялась толщина роговицы на периферии: в верхней части она составила 0,696+0,055 мм, в нижней — 0,744±0,062 мм, с носовой стороны — 0,742±0,058 мм, и с височной — 0,748±0,055 мм. К возрасту около трех лет толщина роговицы ребенка становится такой же, как и у взрослого. Не существует значимых расовых различий толщины центральной зоны роговицы. Плотность кератоцитов у младенцев составляет примерно 60000 клеток на кубический миллиметр, это число в течение всей жизни ежегодно уменьшается на 0,3%. На 12 неделе гестации количество клеток эндотелия превышает 10.000 на квадратный миллиметр, к рождению это число уменьшается вдвое, у детей плотность клеток эндотелия составляет 4000 на квадратный миллиметр.
— Также рекомендуем «Размеры зрачка и хрусталика в норме» Оглавление темы «Физиология глаза.»:
|
Источник
Особенности зрительной системы у детей

Нормальное функционирование зрительной системы ребенка — необходимое условие не только для обеспечения самого зрительного процесса, но и для развития всех органов и систем организма, т. к. глаз — это не только орган зрения, но и «потребитель» световой энергии. Благодаря стимулирующему действию света в организме железами внутренней секреции вырабатываются гормоны гипофиза, надпочечников, щитовидной железы, половых желез и др. Более быстрая адаптация организма новорожденного к внешним условиям, его правильное развитие и рост в большой степени зависят от правильного функционирования зрительной системы. Именно поэтому зрительный анализатор у детей формируется достаточно быстро. Рост и развитие глаза у ребенка в основном завершаются к 2–3 годам, а в последующие 15–20 лет происходит меньше изменений, чем за первые годы.
Особенно важным для дальнейшего нормального функционирования зрительной системы ребенка является правильная закладка и развитие органа зрения еще до рождения. Существуют особые критические периоды развития, когда закладка того или иного органа становится особенно чувствительной к различным повреждающим факторам. Результаты клинических наблюдений свидетельствуют о том, что нарушения в развитии глаза могут вызываться:
- авитаминозом А (слепота);
- влиянием хлорида лития (циклопия, анофтальм) и роданида натрия (гидрофтальм);
- гипоксией (катаракта, недоразвитие);
- диагностической рентгенографией беременных (микрофтальм, катаракта, слепота);
- инфекционными болезнями, избыточным или длительным введением препаратов при сахарном диабете (аплазия зрительного нерва, слепота, катаракта) и т. д.
Однако изменения могут быть обусловлены и влиянием врожденно-наследственных факторов. К моменту рождения глаз ребенка, в случае нормального дородового развития, имеет все оболочки, однако существенно отличается по размерам, массе, гистологической структуре, физиологии и функциям от глаза взрослого.
Глаз новорожденного
Глаз новорожденного имеет значительно более короткую, чем у взрослого, переднезаднюю ось (ок. 16-18 мм) и, соответственно, более высокую (80,0-90,9D) преломляющую силу. К году переднезадний размер глазного яблока ребенка увеличивается до 19,2 мм, к 3-м годам — до 20,5 мм, к 7-ми — до 21,1 мм, к 10-ти — до 22 мм, к 15-ти годам составляет около 23 мм и к 20–25 — примерно 24 мм. Однако, величина и форма глазного яблока зависят от вида и величины того или иного вида рефракции (нарушения рефракции — миопия, гиперметропия, нормальная рефракция — эмметропия). Размеры глазного яблока ребенка имеют большое значение при оценке вида и стадии глазной патологии (врожденная глаукома, близорукость и др.).
.jpg)
Как правило, у детей при рождении и в младшем возрасте глаз имеет гиперметропическую рефракцию — дальнозоркость (по данным исследований она выявлена в 92,8% всех исследованных глаз в возрасте до 3 лет, нормальная рефракция и близорукость в этом возрасте — соответственно 3,7 и 2%). Степень дальнозоркости составляет в среднем 2,0–4,0D. По мере роста глаза его рефракция смещается в сторону нормальной. В первые 3 года жизни ребенка происходит интенсивный рост глаза, а также уплощение роговицы и особенно хрусталика.
Роговица
Роговица — это основная преломляющая структура глаза. Ширина (или горизонтальный диаметр) роговицы у новорожденных в среднем 8–9 мм, к году — 10 мм, к 11 годам — 11,5 мм, что почти соответствует диаметру роговицы у взрослых. Рост роговицы, увеличение ее размеров происходит за счет растягивания и истончения ткани. Толщина центральной части роговицы уменьшается в среднем с 1,5 до 0,6 мм, а по периферии — с 2,0 до 1,0 мм. Радиус кривизны передней поверхности роговицы новорожденного равен в среднем 7,0 мм, с возрастом происходит некоторое ее уплощение и к 7 годам кривизна составляет в среднем 7,5 мм, как и у взрослых (кривизна роговицы может варьироваться от 6,2 до 8,2 мм, в зависимости от вида и величины рефракции глаза). Преломляющая сила роговицы изменяется в зависимости от возраста обратно пропорционально радиусу кривизны: у детей первого года жизни она составляет в среднем 46–48 D, а к 7 годам, как и у взрослых, — около 42–44 D. Сила преломления роговицы в вертикальном меридиане почти всегда примерно на 0,5 D больше, чем в горизонтальном, что и обуславливает, так называемый, «физиологический» астигматизм.
В первые месяцы жизни ребенка роговица малочувствительна вследствие еще не закончившегося функционального развития черепных нервов. В этот период особенно опасно попадание в конъюнктивальный мешок инородных тел, которые не вызывают раздражения глаз, боли и беспокойства ребенка и, следовательно, могут привести к тяжелым повреждениям роговицы (кератиту) вплоть до ее разрушения. В дальнейшем чувствительность роговицы повышается и у годовалого ребенка она почти такая же, как и у взрослого. См. строение роговицы глаза.
Радужная оболочка

Радужная оболочка — это передняя часть сосудистой оболочки глаза, образует вертикально стоящую диафрагму с отверстием в центре — зрачком, регулирующим поступление света внутрь глаза в зависимости от внешних условий. Радужная оболочка может иметь различную окраску — от голубой до черной. Цвет ее зависит от количества содержащегося в ней пигмента меланина: чем больше пигмента, тем темнее радужная оболочка; при отсутствии или малом количестве пигмента эта оболочка имеет голубой или светло-серый цвет. У детей в радужной оболочке мало пигмента, поэтому у новорожденных и детей первого года жизни она голубовато-сероватая. Окончательно цвет радужки формируется к 10–12 годам. У детей грудного возраста плохо развиты мышечные волокна, расширяющие зрачок и поэтому зрачок узкий (2–2,5 мм). К 1–3-ем годам зрачок приобретает размеры, характерные для взрослых (3–3,5 мм).
Хрусталик
Хрусталик — вторая важнейшая оптическая система, на долю которой приходится около одной трети преломляющей силы глаза (до 20,0 D). Хрусталик обладает свойством изменять кривизну своей передней поверхности и приспосабливать глаз к ясному видению предметов, расположенных на различных расстояниях (функция аккомодации). Форма и величина хрусталика существенно меняется с возрастом. У новорожденных форма хрусталика приближается к шаровидной, его толщина составляет примерно 4 мм, диаметр — 6 мм, кривизна передней поверхности — 5,5 мм. В зрелом и пожилом возрастах толщина хрусталика достигает 4,6 мм, а диаметр — 10 мм, при этом радиус кривизны передней поверхности увеличивается до 10 мм, а задней — до 9 мм. Соответственно меняется и преломляющая сила хрусталика: если у детей она составляет порядка 43,0 D, то у взрослых — 20,0 D.
Сетчатка
Сетчатка — важнейшая составляющая зрительного анализатора, являющаяся его периферическим звеном. Сложнейшая структура позволяет сетчатке первой воспринимать свет, обрабатывать и трансформировать световую энергию в нервный импульс, который далее по цепочке нейронов передается в зрительные центры коры головного мозга, где и происходит восприятие и переработка зрительной информации. Сетчатка является внутренней оболочкой глазного яблока, выстилающей глазное дно. Самым важным местом сетчатки является так называемое желтое пятно (macula) с центральной (0,075 мм) областью (fovea centralis). Эта область наилучшего восприятия зрительных ощущений.
У новорожденного сетчатка состоит из 10 слоев:
- пигментного эпителия;
- слоя палочек и колбочек;
- наружной пограничной мембраны;
- наружного ядерного слоя;
- наружного плексиформного (сетчатого) слоя;
- внутреннего ядерного слоя;
- внутреннего плексиформного слоя;
- слоя ганглиозных и мультиполярных клеток;
- слоя нервных волокон;
- внутренней пограничной мембраны.
Первые четыре слоя относятся к светочувствительному аппарату сетчатки, а остальные составляют мозговой отдел. После первого полугодия и по мере роста глаза растягиваются и истончаются не только наружные, но и внутренние слои сетчатки. В связи с этим значительные изменения претерпевает сетчатка в макулярной и особенно фовеолярной (центральной) области: здесь остаются лишь 1-й, 2-й, 3-й и 10-й слои, что и обеспечивает в будущем высокую разрешающую зрительную способность этой зоны. См. строение сетчатки.
Передняя камера глаза
Передняя камера глаза ограничена спереди задней поверхностью роговицы, по периферии (в углу) — корнем радужки, ресничным телом, сзади — передней поверхностью радужки, а в зрачковой области — передней капсулой хрусталика. К моменту рождения ребенка передняя камера глаза уже сформирована, однако по форме и размерам она значительно отличается от камеры у взрослых. Это объясняется наличием короткой передне-задней оси глаза, своеобразием формы радужной оболочки и шаровидной формой передней поверхности хрусталика. Важно знать, что задняя поверхность радужной оболочки тесно контактирует с межзрачковой областью передней капсулы хрусталика.
У новорожденного глубина передней камеры в центре (от роговицы до передней поверхности хрусталика) достигает 2 мм, а угол камеры острый и узкий, к году камера увеличивается до 2,5 мм, а к 3 годам она почти такая же, как у взрослых, т. е. около 3,5 мм; угол камеры становится более открытым. Во внутриутробном периоде развития угол передней камеры закрыт мезодермальной тканью, однако к моменту рождения эта ткань в значительной мере рассасывается. Задержка в обратном развитии мезодермы может привести к повышению внутриглазного давления еще до рождения ребенка и развитию гидрофтальма (водянка глаза).
Около 5% детей рождаются с закрытым отверстием слезно-носового канала, но под влиянием слезной жидкости ткань («пробка») в первые дни почти всегда рассасывается, и начинается нормальное отведение слезы. В противном случае, прекращается отток слезы, образуется ее застой и возникает дакриоцистит новорожденных.
Глазница
Глазница является защитным костным остовом, вместилищем глаза и основных его придатков. Характерные особенности глазницы новорожденного состоят в том, что ее горизонтальный размер больше вертикального, глубина глазницы невелика и по форме она напоминает трехгранную пирамиду, ось которой сходится вперед, что иногда может создавать видимость сходящегося косоглазия. Хорошо развита только верхняя стенка глазницы. В процессе роста, в основном за счет увеличения больших крыльев основной кости, развития лобной и верхнечелюстной пазух, глазница становится глубже и приобретает вид четырехгранной пирамиды, направление оси выравнивается, в связи с чем, увеличивается межзрачковое расстояние. К 8-10 годам форма и размеры глазницы почти такие же, как у взрослых.
После рождения ребенка зрительный анализатор проходит определенные этапы развития, среди которых основные пять:
- формирование области желтого пятна и центральной области сетчатки в течение первого полугодия жизни; из 10 слоев сетчатки остаются в основном четыре — это зрительные клетки, их ядра и бесструктурные пограничные мембраны;
- увеличение функциональной мобильности зрительных путей и формирование их в течение первого полугодия жизни;
- совершенствование зрительных клеточных элементов коры и корковых зрительных центров в течение первых 2 лет жизни;
- формирование и укрепление связей зрительного анализатора с другими анализаторами в течение первых лет жизни;
- морфологическое и функциональное развитие черепных нервов в первые (2-4) месяцы жизни.
Смотрите также:
- Проверка зрения у ребенка online
- Развитие зрительных функций у детей
- Близорукость у детей
- Лечение косоглазия
- Амблиопия
- Детская дальнозоркость
- Врожденная катаракта
- Актуальные вопросы о детском зрении
Источник