Прозрачная краевая дегенерация роговицы
Что это такое?
Дистрофия роговицы глаза — общее название группы патологий, проявляющихся изменением структуры в оболочке и нарушением нормальной трофики без присутствия какого-либо воспалительного процесса. Ее итогом всегда становится необратимое постепенное падение зрения. В запущенном состоянии заболевание ведет к слепоте и инвалидности.
Причины появления у роговицы дистрофии
Дистрофия роговицы глаза появляется по разным причинам, и часто одни провоцируют развитие других. Это ведет к тому, что истинную причину развития патологии определить невозможно. Главной причиной заболевания считается наследственность, и чаще всего симптомы развиваются к 35-40 годам. Также возможно появление вторичной дистрофии, которая происходит на одновременно фоне иных воспалений в роговице, всевозможных травм.
Особенность первичной дистрофии роговицы кроется в двухстороннем поражении и медленном прогрессировании. Предпосылками к развитию патологии считаются следующие факторы:
- сокращение числа клеток на заднем эпителии (не более 700 штук на 1 мм2);
- дисфункция клеток заднего эпителия, что не позволяет им на фоне дистрофических изменений выполнять барьерную функцию.
Вне зависимости от конкретных причин появления недуга дистрофия роговой оболочки имеет следующие одинаковые признаки:
- болезненные ощущения;
- повышенное слезоотделение;
- фотобоязнь;
- общее покраснение;
- ощущение наличия песка или инородного тела и зуд;
- падение остроты.
По мере развития патологии возможно появление отечности глаз и мутность роговицы, которое очень быстро развивается и сопровождается общим падением остроты зрения.
Особенности диагностики заболевания
Диагностика роговицы при дистрофии включает общий и углубленный осмотр на специальном оборудовании. Непосредственно вид дистрофии роговицы глаза можно установить с помощью биомикроскопии, при которой глаз осматривается специальным микроскопом. Это позволит определить наличие изменений даже при отсутствии прозрачности и отека. При его использовании осматриваются клетки эпителия, которые в нормальном состоянии незаметны из-за малых размеров. По мере прогрессирования дистрофии их количество уменьшается, что увеличивает их размеры в 2—3 раза из-за необходимости полностью закрыть заднюю поверхность. При первых симптомах роговица смахивает на немного запотевшее стекло, что свидетельствует о развитии патологии. Также с помощью биомикроскопа можно определить наличие «нежных» включений.
В зависимости от локализации патологии из характерных черт выделяют 4 вида дистрофий роговицы глаза:
- лентовидная;
- эпителиальная;
- стромальная;
- краевая.
Лентовидная дегенерация роговицы
Эта патология затрагивает переднюю пограничную мембрану и непосредственно наружный слой роговицы глаза, а внутренние слои по-прежнему остаются прозрачными. Часто болезнь развивается после хориоидита, глаукомы, ириоциклита, других воспалений и травм. Прогрессированию способствуют нарушения кровоснабжения и ограниченность в диапазоне движений глазного яблока. Свое название этот тип дегенерации роговицы глаза получил от особенностей распространения помутнения. Оно начинается на периферии яблока и после в виде ленты распространяется от внутреннего и наружного краев по направлению к центру.
При прогрессировании патологии в оболочке роговицы глаза откладываются соли, что делает ее шероховатой и ведет к пересушиванию эпителия (постепенно он может удаляться со временем самостоятельно). Одновременно соляные наросты на роговице могут травмировать внутренние поверхности век и способствовать формированию язвочек, вызывающих болевые ощущения.
Если роговицы дистрофия была запущена, произошло образование большого числа отложений и зрение потеряно, лечение заключается в удалении глаза. В противном случае производится поверхностная кератоэктомия, включающая срезание повреждённого слоя в оптической зоне. Затем эпителий постепенно нарастает, а пациенту назначаются специальные препараты, сохраняющие несколько лет роговицу полностью прозрачной.
Признаки эпителиальной дистрофии роговицы глаза
Особенность патологии — в малой скорости ее развития, так как от появления первых симптомов до образования полной клинической картины может пройти до 20 лет. Первоначально дистрофия затрагивает только центральную часть роговицы глаза, что сопровождается коллагеновыми образованиями грибовидной, бородавчатой или каплевидной формы. На этой стадии единственным фактическим признаком заболевания остается небольшое падение остроты зрения утром.
На второй стадии заболевания резко снижается число эндотелиоцитов, появляются одиночные отдельные буллы и отек, другие симптомы дистрофии. Ярким признаком этого типа дистрофии роговицы остается определенное улучшение остроты зрения к вечеру, что обусловлено депонированием жид кости во время сна и нарастанием отека.
На первом этапе развития дистрофии роговицы лечение заключается в использовании солевых растворов для снижения отечности, приеме анальгетиков для снятия болевого синдрома, ношении очков или линз. Также используется роговичный кросс-линкинг. При тяжелом течении заболевания, сопровождающемся сильным утончением роговицы глаза, сильным уменьшением остроты зрения, назначается кератопластика. Своевременное начало лечения позволяет говорить о благоприятном результате, а отсутствие адекватной терапии может привести к инвалидизации из-за утраты зрения.
Стромальная дистрофия
Относительно редкая патология глаза, которая возникает в первой или второй декаде жизни. Причина — в наследственности и недостатке сульфата кератана в роговице, сопровождается снижением остроты зрения или его засветами.
У стромальной дистрофии роговицы симптомы и признаки заключаются в наличии небольших бело-серых помутнений, которые имеют со временем тенденцию к слиянию и увеличению. Одновременно роговица глаза обычно немного уменьшена. Очаги располагаются от лимба до лимба и постепенно поражают строму глаза на всю толщину. Центральные включения обычно имеют поверхностный характер, а периферические — глубокие.
У этого вида дистрофии роговицы лечение обычно заключается в проведении кератопластики. При своевременном обращении за помощью прогноз после СКП хороший, а рецидивы встречаются для этого типа патологии редко либо развиваются через длительный период времени.
Краевая форма
Патология обычно имеет двухсторонний характер и медленно прогрессирует. Ее характерные черты кроются в истончении роговицы глаза около лимба с образованием серповидного эффекта. Это ведет к нарушению сферичности роговицы, что ведет к снижению остроты зрения, образованию участков эктазии, что может привести к появлению перфораций. Консервативное лечение краевой дистрофии дает временный эффект, поэтому обычно проводится послойная краевая пересадка роговицы глаза.
Наследственная дистрофия роговицы
Основной причиной развития первичной дистрофии остается наследственный фактор. Недуг может начаться в подростковом возрасте, медленно и неуклонно прогрессируя. Одновременно длительное время проблема может оставаться при этом незамеченной из-за отсутствия каких-либо воспалений и приносящих дискомфорт симптомов раздражения глаза.
Первые признаки заболевания обычно фиксируются во время биомикроскопического обследования, когда обнаруживаются помутнения в виде мелких полосок, пятен или узелков (обычно они находятся в поверхностных слоях стромы, а одновременно передний и задний эпителий остаются неповрежденными). Нарастание симптомов наблюдается к 30—40 годам, когда становится значительным падение остроты, появляются светобоязнь и болезненность на фоне слущивания эпителия.
Особенность наследственной формы развития дистрофии роговицы глаза — в невозможности воздействовать на ее причину. Консервативное лечение включает использование витаминных капель и мазей, других средств для улучшения питания роговицы глаза. Оно замедляет прогрессирование патологии без ее полной остановки. При большом снижении остроты зрения выполняется сквозная или послойная кератопластика. Первый вариант дает нужный быстрый эффект, но уже через 5—7 лет после операции вновь в роговице появляются нежные помутнения, что опять ведет к развитию патологии, поэтому через 10—15 лет понадобится повторная операция.
Профилактика дистрофии роговицы
Наследственные причины заболевания не позволяют предупредить его развитие, поэтому профилактика направлена на своевременное его обнаружение и замедление прогрессирования. В общем случае пациентам необходимо соблюдать следующие рекомендации:
- дважды в год посещать офтальмолога;
- предупреждение травматизма роговой оболочки;
- достаточный отдых и сон;
- оптимальный рацион питания;
- употребление витаминов;
- использование препаратов, нормализующих трофику тканей роговицы.
Своевременная квалифицированная диагностика и хирургическое лечение обеспечат благоприятный прогноз и сохранение трудоспособности.
Дистрофия роговицы. Лечение консервативными методами
Помощь на этом этапе направлена на замедление развития патологии, когда она не привела к падению зрения и появлению четких иных параметров. В общем случае пациенту назначаются следующие препараты:
- капли с витаминами, мази и кератопротекторы для защиты роговицы глаза («Тауфон», «Актовегин», «Эмоксипин»);
- противоотечные средства (глюкоза, глицерин);
- витамины для органов зрения (лютеин, зеоксантин).
Если отеки уже подбираются к эпителию, дополнительно назначаются антибактериальные мази и капли. Для снижения симптомов и дополнительной защиты нервных окончаний, купирования болевого синдрома может назначаться ношение лечебных линз. На первоначальной стадии хороший результат дают физиотерапевтические процедуры (электрофорез, стимулирование лазером), которая на поздних стадиях дает исключительно временное облегчение.
Консервативное лечение назначается курсами и проводится постоянно до момента необходимости хирургического вмешательства (перед его началом рекомендуем обратиться к офтальмологу).
Хирургическое лечение дистрофии роговицы глаза
Неизбежным результатом развития заболевания становится лечение хирургическим способом. В зависимости от стадии патологии и ее типа используется одна из следующих методик:
- хирургическая коррекция;
- фототерапевтическая кератэктомия;
- кератопластика.
Фототерапевтическая кератэктомия предусматривает удаление поверхностного пораженного участка роговицы. Она назначается при уже заметном повреждении слоя эпителия или боуменовой мембраны. Кератопластика выполняется при поражении глубоких слоев роговицы лечении которых консервативной методикой не дает нужного эффекта. В этом случае разрушается и удаляется поврежденная часть ткани и заменяется донорской. Процедура может быть двух видов:
- послойная (удаляются отдельные поврежденные слои);
- сквозная (меняется вся центральная часть роговицы глаза).
Применение кератопластики позволяет восстановить прозрачность и вернуть нормальное зрение, удалив всю симптоматику заболевания.
Альтернативой кератопластике в последние годы стал кросслинкинг. Это малоинвазивная процедура, предусматривающая связывание волокон коллагена под действием ультрафиолетового излучения. В 98 % случаев происходит остановка патологии, а у 60 % пациентов улучшаются острота зрения и состояние роговицы. Процедура занимает около часа и не требует длительного нахождения в стационаре. Также в течение первых пары дней после операции необходимо носить мягкие линзы, использовать антибактериальные и противовоспалительные препараты для ускорения реабилитации.
Источник
Краевая (маргинальная) пеллюцидная дистрофия роговицы — достаточно редко встречающееся дегенеративное заболевание, которое, как правило, начинается в молодом возрасте. Характеризуется двусторонним поражением глаз и сопровождается характерным истончением роговичной ткани, с ее выстоянием и нерегулярностью в нижней периферической части.
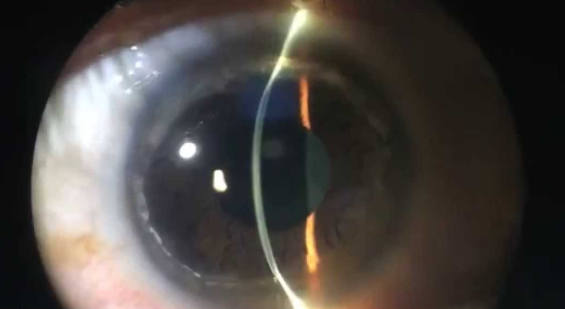
Внешний вид пеллюцидной дистрофии в щелевой лампе
Признаки заболевания
Частота возникновения краевой пеллюцидной дегенерации спорадическая (т.е. встречается крайне редко). Дистрофия выглядит как «лента» истонченной ткани шириной примерно 1-2 мм, расположенная по нижнему краю роговицы, которую от лимба отделяет полоса нормальной роговичной ткани.
К ее симптомам относят возникающее в молодом возрасте постепенное, но неуклонное снижение зрения. В последующих стадиях заболевание проявляется острым снижением зрения и может сопровождаться болевым синдромом. Боль возникает из-за развившейся водянки роговицы (гидропса). У больных отмечается высокой степени иррегулярный обратный астигматизм.
Диагностика
Для диагностики заболевания назначают основные офтальмологические исследования, включая биомикроскопию и компьютерную топографию роговицы и оптическую когерентную томографию (ОКТ).
Биомикроскопия с узкой щелью обнаруживает область истончения роговичной ткани нижнего лимба на 2 мм. Над «лентой» характерного для заболевания наибольшего истончения ткани роговицы расположена зона ее выстояния. Кольцо Флейшера и стрии Фогта отсутствуют. Крайне редко возникает острая водянка роговицы (гидропс).
При пеллюцидной маргинальной дегенерации компьютерная топография выявляет значительное иррегулярное укручение роговицы в назальной и височной области. Кроме того, роговица имеет характерную зону выстояния, которая изгибается вокруг ее центральной части, также имеется выпячивание роговицы в области лимба.
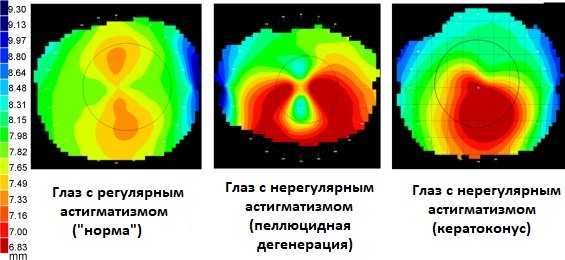
Кератотопограмма при различных заболеваниях роговицы
Дифференциальную диагностику заболевания проводят с кератоконусом, для которого характерно нижнецентральное истончение роговицы. Причем, область максимального истончения роговичной ткани при кератоконусе приходится на область наибольшего выстояния роговицы. В зависимости от стадии болезни обнаруживаются кольцо Флейшера и стрии Фогта.
Лечение
При слабых и средних степенях выраженности пеллюцидной маргинальной дегенерации, для ее коррекции некоторые спецциалисты назначают ношение жестких контактных линз.Однако, эта процедура не является лечебной, а лишь в какой-то мере корректирует зрение. В нашей клинике мы предпочитаем в таких случаях имплантацию интрастромальных роговичных сегментов (ИРС), которые дают более высокое зрение и комфортны для пациента.
В развитых стадиях заболевания может быть выполнена операция послойной или сквозной кератопластики с большим диаметром и смещением вниз. Иногда выполняется полулунная послойная кератопластика.
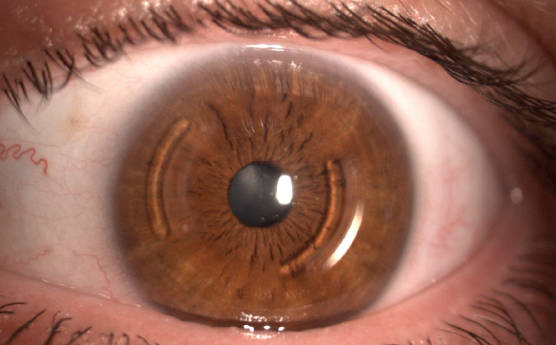
Так выглядит глаз после установки интрастромальных роговичных сегментов (ИРС)
Прогноз
В начальных стадиях большинства пациентов коррекция жесткими контактными линзами рассматривается как вариант выбора, но т.к. достичь адекватной их посадки довольно затруднительно, в связи с чем большую популярность получает установка интрастромальных роговичных сегментов (полуколец).
Хорошие результаты приносит проведение сквозной или послойной кератопластики, хотя из-за локализации патологии в периферических отделах роговицы степень успешности операции несколько ниже, чем при кератоконусе.
Обращайтесь в нашу специализированную на лечении заболеваний роговицы глаза офтальмологическую клинику — сохраняйте и улучшайте свое зрение. Мы успешно помогаем даже в самых тяжелых случаях!
Цены на лечение пеллюцидной дегенерации роговицы в Москве
В нашем офтальмологическом центре мы применяем различные хирургические методики при заболеваниях роговицы (материал для трансплантации вхдит в стоимость операций):
- Имплантация роговичных сегментов (ИРС) — 100 000 — 130 000 руб.
- Передняя послойная кератопластика (DALK) — 600 000 руб.
- Сквозная кератопластика роговицы (PKP) — 300 000 — 600 000 руб.
Источник
Краевая дегенерация прозрачной зоны (КДПЗ) является невоспалительной, ненаследственной причиной эктазии роговицы с двусторонним, четким периферическим истончением роговицы по нижнему (как правило, от 4 до 8 часов) краю.
Продолжение ниже ⇓
Содержание
- Описание
- Диагностика
- Лечение краевой дегенерации прозрачной зоны
Описание
КДПЗ встречается редко и характеризуется серповидной полосой истончения нижнего края роговицы, почти на 20% от нормальной толщины, 1-2 мм в высоту, 6-8 мм в горизонтальной протяженности и 1-2 мм от лимба. При этом нет связанного воспаления и в центре роговица нормальной толщины.
КДПЗ – это заболевание периферического истончения роговицы, которое медленно прогрессирует в течение многих лет. Очень важно распознавать его, так как оно может привести к серьезному ухудшению зрительной функции. Кроме того, результаты рефракционной хирургии при КДПЗ могут оказаться негативными, поэтому важно учитывать ее до рефракционной хирургии.
Этиология остается неизвестной.
Факторы риска
 КДПЗ, хотя и развивается редко, является вторым наиболее распространенным невоспалительным расстройством истончения роговицы после кератоконуса. Некоторые люди предполагают, однако, что это преобладание может быть недооцененным, поскольку состояние часто неправильно диагностируются как кератоконус. Кератоконус, кератоглобус и КДПЗ считаются связанными, потому что эти состояния сосуществуют в семьях. 10% случаев КДПЗ связаны с кератоконусом и 13% связаны с кератоглобусом. В Японии 17 из 20 случаев КДПЗ произошли ипсилатерально с кератоконусом в глазу. Пока не выяснено, являются ли кератоконус, кератоглобус и КДПЗ разными заболеваниями или фенотипическими вариациями одного и того же заболевания.
КДПЗ, хотя и развивается редко, является вторым наиболее распространенным невоспалительным расстройством истончения роговицы после кератоконуса. Некоторые люди предполагают, однако, что это преобладание может быть недооцененным, поскольку состояние часто неправильно диагностируются как кератоконус. Кератоконус, кератоглобус и КДПЗ считаются связанными, потому что эти состояния сосуществуют в семьях. 10% случаев КДПЗ связаны с кератоконусом и 13% связаны с кератоглобусом. В Японии 17 из 20 случаев КДПЗ произошли ипсилатерально с кератоконусом в глазу. Пока не выяснено, являются ли кератоконус, кератоглобус и КДПЗ разными заболеваниями или фенотипическими вариациями одного и того же заболевания.
КДПЗ обычно появляется во 2-5-м десятилетии жизни. Расстройство никак не связано с полом или расой, и кажется, не является наследственным, но в семьях пациентов отмечен астигматизм от умеренной до высокой степени. Недавний случай показал, что КДПЗ присутствовала наряду с уплощением роговицы у человека с мутацией KERA, таким образом, потенциально вовлекая кератокан в развитие КДПЗ.
Общая патология
Гистопатологические аномалии КДПЗ напоминают кератоконус. Классически КДПЗ гистологически считалась областью истончения стромы, нормального эпителия, эндотелия и мембраны Десцемета, и отсутствующей или разрушенной (фокусное нарушение) мембраны Боумена. Липидные отложения, как правило, отсутствуют, но присутствует стромальное основное вещество, богатое мукополисахаридами. Электронная микроскопия тонких областей показывает необычные электронно-плотные участки волокнистого коллагена с длинными промежутками с периодичностью 100-110 нм, в то время как нормальный коллаген имеет периодичность 60-64 нм. Такой коллаген также наблюдается при кератоконусе на поздней стадии. В случаях острой водянки видны разрывы в мембране Десцемета с отеком стромы и воспалительным инфильтратом.
Патофизиология
Точная патофизиологии КДПЗ не была установлена, но она считается вторичной по отношению к коллагеновым нарушениям, подобным кератоконусу. Тонкая, ослабленная роговица, предположительно, появляется в результате внутриглазного давления.
Первичная профилактика
Стратегия профилактики для КДПЗ не разработана. Учитывая истончение роговицы и потенциальную связь трения глаза при кератоконусе и его отношение к КДПЗ, можно советовать пациентам не тереть глаза.
Диагностика
Диагноз ставится клинически, так как у пациента расстройство, как правило, протекает бессимптомно за исключением ухудшения зрения на последней стадии.
История
Пациенты с КДПЗ обычно не имеют симптомов, за исключением ухудшения зрения на последней стадии, несмотря на коррекцию очками из-за неправильного астигматизма. Иногда присутствуют острая водянка роговицы, боли или резкое ухудшение зрения, но сравнительно редко и только в нескольких случаях.
Физическое обследование
Осмотр глаза с помощью щелевой лампы, как правило, характеризуется периферийной зоной истончения роговицы в нижней части от 4 до 8 часов. Истончение может достигать 20% от нормальной толщины роговицы и находится в 1-2 мм от лимба. Самый крутой выступ роговицы при КДПЗ находится выше (центр) площади истончения стромы, что выглядит как «пивной живо» в поперечном сечении. Это приводит к сильному и неравномерному неправильному астигматизму до 20 диоптрий и уплощению вертикальной меридианы. Возможен и правильный астигматизм, если нижняя кривизна круче, чем горизонтальная кривизна. Площадь истончения при КДПЗ всегда покрыта эпителием, прозрачная, аваскулярная и без осаждения липидов (что отличает ее от краевой дегенерации Терьена). Видные лимфатические протоки также связаны с КДПЗ в нижнем лимбе параллельно области истончения.
Вертикальные бороздки на уровне мембраны Десцемета (аналогично полоскам Вогта), водянка, васкуляризация и рубцевание относительно редки, как и спонтанная перфорация роговицы. Сверху также может произойти эктазия и истончение. КДПЗ не проявляется с железным кольцом, конусом, апикальным рубцеванием или ненормальным ощущением роговицы. Складки Десцемета могут стать концентрическими к нижнему лимбу и рубцевание задней стромы можно отметить в тонких областях.
Признаки
Среди признаков КДПЗ:
- Истончение нижнего края роговицы;
- Значительно сниженная острота зрения без коррекции, которую обычно нельзя улучшить при помощи сфероцилиндрических линз;
- Практически нормальная щелевая острота зрения;
- В рефрактометрии и кератометрии отмечают неправильный астигматизм.
Симптомы
Пациенты, как правило, не имеют симптомов, за исключением сообщений о постепенном снижении зрения без коррекции очками.
Клинический диагноз
КДПЗ – это клинический диагноз, основанный главным образом осмотре глаза с помощью щелевой лампы, истории и топографии роговицы.
Диагностические процедуры
Некоторые тесты помогают в обнаружении и ранней диагностике КДПЗ:
- Топография роговицы;
- Компьютерная видеокератография показывает классический вид «бабочки» при КДПЗ, низкую силу вдоль центральной вертикальной оси, увеличенную силу в нижней части роговицы и высокую силу вдоль нижненаклонных меридианов;
- Пахиметрия используется для измерения нижнего истончения роговицы, что является разворотом типичной модели, в которой роговица утолщается от центра к периферии;
- Orbscan показывает классический вид «целующихся птичек» при КДПЗ;
Лабораторные испытания
В настоящее время для КДПЗ не существует лабораторных анализов.
Дифференциальная диагностика
- Кератоконус;
- Кератоглобус;
- Краевая дегенерация Терьена;
- Бороздковая дегенерация;
- Расстройства периферического размягчения роговицы (например, разъедающая язва роговицы).
Лечение краевой дегенерации прозрачной зоны
Лечение КДПЗ сложно, учитывая аномальную топографию роговицы и степень ее выступа. Как правило, при помощи очков, контактных линз или хирургии. Недавнее исследование в центре высокоспециализированной медицинской помощи установило, что 88% случаев КДПЗ удалось скорректировать нехирургическим путем посредством очков (36%) или контактных линз (52%), в то время как 12% пациентов была сделана сквозная кератопластика.
Медикаментозная терапия
Стандартная медикаментозная терапия – коррекция контактными линзами. Коррекция очками, как правило, не удается в начале течения КДПЗ с увеличением астигматизма.
Коррекция контактными линзами (КЛ) может быть опробована, когда эктазия роговицы мягкая, но децентрация книзу часто затрудняет подбор правильных линз, это гораздо сложнее, чем при кератоконусе. Можно рассмотреть и гибридные (газопроницаемые линзы с мягкой юбкой) или склеральные линзы.
Конкретные виды контактных линз для легкой КДПЗ и их плюсы/минусы перечислены ниже:
- Торические гидрофильные КЛ: не являются полезными, учитывая связанный астигматизм;
- Гибридные КЛ: легче в подборе для больных, но низкая проницаемость кислорода может привести к неоваскуляризации роговицы;
- Жесткие газопроницаемые КЛ обеспечивают хорошую оксигенацию роговицы, но их трудно подбирать. Могут иногда помещаться в верхнее веко с большим диаметром линзы, но это может вызвать раздражение и излишнюю подвижность.
 Все эти варианты входят в симптоматическое лечение, чтобы улучшить остроту зрения пациента, и могут привести к появлению бликов и снижению контрастной чувствительности. Нет доказательств того, что эти линзы предотвращают прогрессирование заболевания.
Все эти варианты входят в симптоматическое лечение, чтобы улучшить остроту зрения пациента, и могут привести к появлению бликов и снижению контрастной чувствительности. Нет доказательств того, что эти линзы предотвращают прогрессирование заболевания.
Медицинское наблюдение
КДПЗ прогрессирует медленно, и наблюдение ведется с регулярными, увеличенными интервалами.
Хирургия
Во многих случаях лекарственная терапия неудовлетворительна и может потребоваться хирургическое лечение для восстановления зрения или из-за непереносимости пациентом контактных линз. Классически это хирургическое лечение было сквозной кератопластикой. Тем не менее, при КДПЗ для сквозной кератопластики требуются трансплантаты большего (9,0 мм или больше) размера, децентрированные книзу, для сильно эктазированных случаев. Большой размер трансплантата и его расположение вблизи лимба повышают риск васкуляризации и отторжения трансплантата роговицы, а также сложнее в хирургическом отношении. Трансплантаты обычного размера, целенаправленно децентрированные книзу, субоптимальны в связи с большой степенью астигматизма и высоким уровнем отторжения.
Среди других пропагандируемых хирургических процедур:
- диатермия;
- послойная кератопластика;
- С-образная послойная кератопластика;
- термокератопластика;
- послойная серповидная резекция пораженного участка и повторная аппозиция роговицы нормальной толщины с каждой стороны пораженной области;
- клиновидная резекция;
- серповидная резекция на полную толщину;
- замена корнеосклеральным трансплантатом;
- тектоническая послойная трансплантация сопровождается центральной проникающей кератопластикой;
- обширная эпикератофакия;
- имплантация интрасомального кольцевого сегмента с использованием фемтосекундного лазера, чтобы создать ламеллярные диссескции;
- интракорнеальные кольцевые сегменты и биторические или интралимбальные жесткие газопроницаемые линзы также могут улучшить зрение.
Наиболее благоприятным вариантом лечения на данный момент является, по всей вероятности, периферийная послойная серповидная кератопластика с последующей центральной проникающей кератопластикой. Некоторые даже выступали за выполнение обеих процедур одновременно, но это технически сложно.
Послеоперационный уход
Послеоперационный уход зависит от выполняемой хирургической процедуры.
Осложнения
При КДПЗ могут возникнуть осложнения, но более редкие, чем кератоконус. Возникающие осложнения включают вертикальные линии напряжения и острую водянку, но они относительно редки. Также сообщалось о спонтанной перфорации роговицы. Могут произойти васкуляризация и рубцевание роговицы, но обычно роговица остается прозрачной без неоваскуляризации или липидных отложений. Могут образовываться складки Десцемета, как рубцы задней стромы. У пациентов с КДПЗ, которые подвергаются рефракционной хирургии, результаты ФРК и LASIK могут оказаться пагубными.
Прогноз
КДПЗ медленно прогрессирует в течение многих лет и часто приводит к тяжелому ухудшению зрения у лиц трудоспособного возраста. О крупных долгосрочных исследованиях не сообщалось, самым крупным было исследование 31 пациентов в течение 8 лет, в котором отмечалось, что в 5 случаях потребовалась трансплантация роговицы для одного глаза, и в 1 случае трансплантация для обоих глаз.
© Авторы и рецензенты: редакционный коллектив оздоровительного портала «На здоровье!». Все права защищены.
Источник
