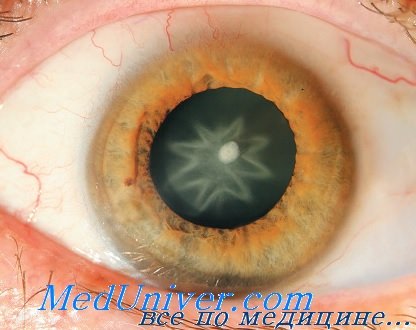
Проникающее ранение роговицы травматическая катаракта
Для цитирования: Егорова В.С. Показания к факоэмульсификации травматических катаракт при обширных проникающих ранениях роговицы. РМЖ. Клиническая офтальмология. 2002;4:162.
Indications for phakoemulsification of traumatic
cataracts in large penetrating corneal wounds
V.S. Yegorova
Author presents data on 96 patients with traumatic cataracts and corneal wounds. Patients were divided into 2 groups. In the 1st group (44 eyes) phakoemulsification was made and in the 2nd group (52 eyes) extracapsular cataract extraction and lensectomia were made.
In the 1st group in 1 month visual acuity was 30% higher than in the 2nd one. Authors suppose that phakoemulsification, as less traumatic operation, allows to reach higher functional results and speed up patient’s social rehabilitation.
Проникающие ранения роговицы, как правило, сопровождаются травмой хрусталика и развитием травматической катаракты. Сроки удаления травматической катаракты зависят от степени ее набухания, травмы передней капсулы и выпадения хрусталиковых масс, а также размеров и характера раны роговицы.
Особые трудности возникают при решении вопроса об удалении травмированного хрусталика при обширных ранах роговицы (более 7 мм).
Предлагаются три метода реконструктивных вмешательств при обширных ранениях роговицы и травматической катаракте [2].
Первый – удаление травматической катаракты через рану роговицы (раздвигая ее швами с последующим наложением узловатых швов на рану роговицы).
Второй метод – первичная хирургическая обработка проникающей раны роговицы с последующей экстракцией катаракты стандартным способом (в момент обработки или последовательно через 1–2 недели в зависимости от степени набухания хрусталика).
Третий метод – при обширных ранах роговицы с дефектом ткани производится ургентная кератопластика с последующей экстракцией катаракты.
В любом случае методом выбора является проведение экстракции катаракты или факоэмульсификации. Исходя из вышеизложенного, целью исследования является разработка показаний к факоэмульсификации травматических катаракт при обширных проникающих ранениях роговицы.
Пациенты и методы
Нами были обследованы 96 пациентов в возрасте 10–55 лет с травматическими катарактами и проникающими ранениями роговицы.
Было выделено 2 группы пациентов. В первой группе на 44 глазах была выполнена факоэмульсификация, во второй группе на 52 глазах была выполнена экстракапсулярная экстракция катаракты (в 32 случаях) и ленсэктомия (в 20 случаях).
Хирургическое вмешательство было произведено в сроки от 2 дней до 3 месяцев с момента травмы. Острота зрения с коррекцией до операции варьировала от pr. lucis certa до 0,2 в зависимости от степени помутнения хрусталика и локализации роговичного ранения. Все операции проводились при нормальном внутриглазном давлении.
У 12 пациентов в первой группе и у 14 во второй наблюдались дефекты радужки. У 8 пациентов в I группе и у 12 во II имелись сквозные ранения хрусталика с частичным выпадением стекловидного тела. У 24 пациентов в I группе и у 25 во II травматическая катаракта была вызвана осколочным ранением глаза (табл. 1).
У пациентов I группы факоэмульсификация была выполнена на 44 глазах с помощью аппарата Megatron фирмы Geuder (Германия). Мощность воздействия ультразвука составила от 5 до 30% и зависела от плотности ядра.
Выпадение стекловидного тела во время операции отмечено в 2 случаях в I группе и в 14 случаях во II группе, без учета пациентов, у которых частичное выпадение стекловидного тела наблюдалось до операции.
В I группе пациентов во время операции одновременно были имплантированы заднекамерные интраокулярные линзы в 32 случаях (13 случаев – мягкие, 19 случаев – жесткие), в 4 случаях были имплантированы ирис–клипс линзы.
Во II группе были имплантированы ирис–клипс линзы в 8 случаях и заднекамерные интраокулярные линзы в 2 случаях.
Острота зрения определялась за день до операции, через 1 неделю и 1 месяц после операции.
Результаты
Острота зрения с коррекцией до хирургического вмешательства составила: pr. lucis certa – 0,2. Острота зрения после хирургического вмешательства представлена на рис. 1. Острота зрения без коррекции у пациентов, которым была проведена факоэмульсификация, составила через 1 неделю после операции 0,02–0,4 (на диаграмме обозначено красным цветом); через 1 месяц после операции 0,02–0,6 (на диаграмме обозначено малиновым цветом); с коррекцией через 1 месяц – 0,02–0,7 (на диаграмме обозначено розовым цветом). Острота зрения без коррекции у пациентов, которым была проведена экстракапсулярная экстракция катаракты и ленсэктомия, составила: через 1 неделю после операции 0,02–0,1 (на диаграмме обозначено темно–синим цветом); через 1 месяц после операции 0,02–0,2 (на диаграмме обозначено синим цветом). Острота зрения с коррекцией у данной группы пациентов через 1 месяц после операции составила 0,02–0,5 (на диаграмме обозначено голубым цветом).
Обсуждение результатов
Анализ клинических особенностей течения проникающих ранений роговицы, осложненных помутнением хрусталика, позволяет определить показания к факоэмульсификации.
При обширных ранах роговицы в послеоперационном периоде отмечается выраженный астигматизм, который зависит от направления и локализации раны (экваториальная, меридианальная, центральная) [1,3]. В связи с этим операция удаления мутного хрусталика должна быть произведена с минимальной дополнительной травмой роговицы, которая может увеличить астигматизм. Таким образом, следует отдать предпочтение факоэмульсификации.
К преимуществам факоэмульсификации в качестве выбора хирургии травматических катаракт можно отнести минимальный разрез, возможность удаления через него хрусталика любой плотности, уменьшение послеоперационного астигматизма и сокращение сроков реабилитации [5], что особенно важно, поскольку травматическая катаракта наиболее часто встречается у молодых лиц трудоспособного возраста.
Однако при травматических катарактах, как правило, плотность эндотелиальных клеток травмированного глаза снижена по сравнению с парным здоровым глазом на 21% [4]. Учитывая это, следует ограничиваться минимальным включением ультразвука и щадящими манипуляциями в передней камере, не травмируя эндотелий. При этом необходимо обязательное использование вископротекторов.
Производя разрез для факоэмульсификации, необходимо учитывать локализацию раны роговицы и даже небольшим разрезом корригировать развитие посттравматического астигматизма роговицы.
Эффективность факоэмульсификации травматической катаракты при обширных проникающих ранениях роговицы оценивали по остроте зрения с коррекцией и без коррекции на разных сроках после операции и сравнивали полученные результаты с показателями контрольной группы.
У пациентов I группы, которым проводилась факоэмульсификация, острота зрения без коррекции через 1 неделю после операции была выше, чем у пациентов контрольной группы на 30%. Через 1 месяц после проведенного хирургического вмешательства острота зрения без коррекции у пациентов после факоэмульсификации была на 40% выше, чем у пациентов, которым проводилась экстракапсулярная экстракция катаракты и ленсэктомия. Острота зрения с коррекцией через 1 месяц после операции у пациентов I группы была выше на 20%.
Более частая имплантация интраокулярных линз у пациентов I группы связана с техническими особенностями факоэмульсификации, позволяющими имплантировать ИОЛ с минимальным травматизмом для глаза.
Проведенные наблюдения доказывают эффективность факоэмульсификации травматических катаракт, осложненных обширными проникающими ранениями роговицы. Данный метод позволяет добиться более высокой остроты зрения на ранних сроках после операции и ускорить социальную реабилитацию пациентов.
Литература
1. Гундорова Р.А., Бойко А.В., Грицюс Р.А., Синельщикова И.В. Посттравматический астигматизм, возможности его коррекции. Сб. научн. тр.–Вып.4–1993 с.98–99.
2. Гундорова Р.А., Малаев А.А., Южаков А.М. Травмы глаза. М.:Медицина,1986, с.47–51.
3. Синельщикова И.В. Прогнозирование и профилактика посттравматического рубцового астигматизма роговицы. Автореф. дис. Кмн, Москва,1999.
4. Федоров С.Н. Егорова Э.В. Хирургическое лечение травматических катаракт с интраокулярной коррекцией. М.:Медицина,1985,с.79–132
5. Kelman C.D. Phacoamulsification and aspiration (a new technique of cataract removal). Amer.J. Ophthal.–1979– Vol.75–№3– P.473–477.
Поделитесь статьей в социальных сетях
Источник
Катаракта после травмы: диагностика, лечениеПо материалам Великой Отечественной войны, неосложненное течение после проникающих ранений наблюдалось только в 33,3%. В остальных 66,7% имели место осложнения, из коих самым частым был травматический иридоциклит. Если проникающая рана в роговице или склере имеет небольшие размеры и быстро склеивается, если при этом нет выпадения внутренних оболочек и сред глаза, раневой процесс может протекать очень спокойно, без болей и без признаков раздражения глаза. Он может закончиться излечением с сохранением хорошего зрения. Иногда такое ранение глаза, полученное в боевой обстановке, остается не замеченным ни самим раненым, ни врачами, лечащими его по поводу сопутствующих повреждений других органов (например, при множественных ранениях осколками мины или гранаты). О бывшем ранении глаза такие больные узнают иногда лишь значительно позже, при исследовании глаза офтальмологом, производимом по другому поводу. Ретроспективный диагноз в этих случаях ставится после обнаружения сквозного рубца в роговице, определяемого с помощью лупы или видимого в узком пучке света от щелевой лампы. В других случаях на глазном дне неожиданно обнаруживают признаки бывшего здесь прободного ранения склеры. При этом на рентгенограммах могут быть найдены тени инородного тела в глазу спустя много месяцев и даже лет после ранения. Впрочем, в большинстве случаев раньше или позже наличие в глазу инородного тела вызывает вспышку иридоциклита, которая и приводит такого больного к офтальмологу. Повреждение хрусталика при огнестрельных проникающих и сквозных ранениях глаза во многих случаях значительно отягощает течение раневого процесса. При всяком повреждении сумки хрусталика водянистая влага проникает в вещество хрусталика и вызывает помутнение, набухание и распад хрусталиковых волокон. Если раневое отверстие в капсуле хрусталика имеет очень малые размеры и если оно сразу же прикрывается срастающейся с ним тканью радужной оболочки, помутнение хрусталика может быть частичным (только в месте повреждения). Такое повреждение хрусталика не оказывает заметного влияния на течение раневого процесса. В дальнейшем помутнение может не прогрессировать, или же постепенно весь хрусталик Мутнеет (в течение многих месяцев, до года и больше). Иная картина имеет место при более значительных разрывах сумки хрусталика, особенно в зрачковой области, не прикрытой тканью радужки. В этих случаях помутнение и набухание вещества хрусталика могут быстро прогрессировать. Хрусталиковые массы выходят в переднюю камеру и нередко выпадают в раневое отверстие. Удаление их в момент хирургической обработки раны способствует хорошему ее заживлению. Однако, если значительная часть поврежденного хрусталика остается при этом не удаленной, хрусталиковые массы продолжают набухать и могут вызвать в последующие дни повышение внутриглазного давления. Не всегда удается нормализовать его с помощью миотиков, внутривенных инъекций гипертонического (10%) раствора хлористого натрия и других консервативных методов лечения. Может развиться картина острого приступа вторичной глаукомы, в связи с чем оказывается необходимой срочная операция выпускания набухших хрусталиковых масс через лимбальный разрез, сделанный копьевидным ножом.
Хрусталиковые массы могут, помимо повышения внутриглазного давления, вызывать и другие реактивные изменения, значительно осложняющие течение раневого процесса. Крупные частицы хрусталика могут механически раздражать богатые рецепторами ткани радужки и цилиарного тела. Еще важнее то, что продукты распада вещества хрусталика влияют нередко как химический раздражитель рецепторов, вызывающий развитие воспалительной реакции в глазу. При этом в части случаев удается обнаружить с помощью внутрикожной пробы повышенную чувствительность кожи к хрусталиковому белку (антигену). Это послужило основанием называть процесс в глазу «факоанафилактическим эндофталмитом» (Верхоф и Лемойн, М. Г. Рабинович, Л. В. Прицкер, Хейк и др.). Некоторые авторы (Штрауб, К. X. Орлов, Э. Ф. Левкоева и др.) считают причиной воспалительной реакции в глазу токсическое действие вещества хрусталика и продуктов его распада на ткани радужки и цилиарного тела («факогенетический» или «факотоксический» эндофталмит). По клинической картине трудно дифференцировать факоанафилактический эндофталмит от факотоксичеекого. Ирвайн, а также К. И. Голубева полагают, что такая дифференцировка возможна при патологогистологичееком исследовании энуклеированвых глаз. По данным Э. Ф. Левкоевой и К. И. Голубевой, токсическое воздействие хрусталиковых масс приводит к образованию инфильтрата, состоящего из мононуклеаров с примесью полинуклеаров и имеющего строго определенную локализацию: он напоминает абсцесс, обнаруживается только в поврежденном хрусталике и не распространяется на внутриглазные оболочки. В отличие от этого при факоанафилактическом иридоциклите инфильтрация в самом хрусталике почти отсутствует (К. И. Голубева) и обнаруживается только в участках радужки, тесно соприкасающихся с поврежденным хрусталиком. Верхоф, а также Ирвайн иначе описывают морфологические особенности факоанафилактического эндофталмита. По-видимому, вопрос этот нуждается в дальнейшем изучении. Наиболее важно отметить, что морфологические изменения и при факоанафилактическом, и при факотоксичееком процессах в глазу локализуются в основном в переднем отделе глазного яблока. Это позволяет отличить их от симпатизирующего воспаления, для которого наиболее характерны изменения в заднем отделе сосудистого тракта глаза. Для клинических целей нам представляется наиболее удачным термин «факогенная офталмия». Он охватывает все случаи воспаления, вызванного попаданием в полости глаза частиц хрусталика или продуктов его распада. Другие термины («факоана-филактическая» и «факотоксическая» офталмия) можно сохранить для тех случаев, когда удается с помощью внутрикожной пробы уточнить, является ли природа воспаления аллергической или токсической. В большинстве случаев травматическая катаракта не вызывает тяжелого воспалительного процесса в глазу. В дальнейшем хрусталиковые массы частично рассасываются в водянистой влаге, поглощаются и разрушаются макрофагами. Полное рассасывание наблюдается редко. Чаще отмечается образование в области зрачка сращенных с радужкой соединительнотканных шварт, в которых могут быть заключены остатки хрусталикового вещества и сумка хрусталика. Если выпавшие в переднюю камеру хрусталиковые массы вызывают и поддерживают тяжелое течение «факогенной офталмии», необходимо возможно раньше произвести операцию их выведения из глаза. Это вмешательство рекомендуется заканчивать тщательным промыванием передней камеры раствором пенициллина (2—5 тыс. ед. в 1 мл), что помогает вывести остатки хрусталиковых масс не только из передней, но и из задней камеры и одновременно является средством профилактики внутриглазной инфекции. Иное отношение к вопросу об операции при травматической катаракте должно быть в тех случаях, когда сумка хрусталика рано склеивается, внутриглазное давление не повышается, а воспалительный процесс в глазу либо не развивается, либо протекает относительно спокойно и стихает при комплексном (консервативном) лечении. В этих случаях не следует спешить с операцией извлечения травматической катаракты в армейском и фронтовом районах. Рекомендуется выждать, пока не будут ликвидированы все признаки травматического иридоциклита. Слишком ранняя операция может вызвать тяжелое обострение воспалительного процесса. Следует отметить, что закапывание в глаз эмульсии кортизона через каждые 2—3 часа (наряду с применением атропина и др. средств консервативного лечения) в ряде случаев быстро уменьшает воспалительную реакцию глаза при факогенной офталмии. Благодаря этому иногда оказывается возможным отсрочить операцию и производить её в более благоприятных условиях (на нераздраженном глазу). Применение кортизона или адренокортикотропного гормона показано и в послеоперационном периоде, если имеются признаки иридоциклита. В довоенные годы операция по поводу травматической катаракты считалась допустимой не ранее чем через полгода после ранения. Однако опыт Великой Отечественной войны показал, что при активной терапии все воспалительные явления в раненом глазу исчезают нередко в значительно более короткие сроки. В этих случаях оказалось возможным успешное извлечение травматической катаракты уже через 3—4 месяца после ранения (З. Г. Франк-Каменецкий и др.). Эта операция производится, как правило, в госпиталях внутреннего района. — Также рекомендуем «Кровоизлияние в стекловидное тело: диагностика, лечение» Оглавление темы «Осложнения травм глаза»:
|
Источник
Катарактой называют аномальное помутнение масс хрусталика глаза, которое вызывает значительное ухудшение остроты зрения. Как правило, заболевание развивается у людей пожилого возраста, хотя нельзя гарантировать отсутствие катаракты у молодого человека. Причин катаракты бывает много. Травматическая катаракта может возникать сразу после удара или через многие годы, поэтому при диагностике болезни необходимо учитывать даже старые повреждения.

Роль хрусталика в зрительной системе
Хрусталик человеческого глаза является прозрачной натуральной линзой, которая выступает частью оптического аппарата. Он расположен за зрачком и радужкой. Примечательно, что хрусталик не содержит сосудов и нервов, а «питается» через внутриглазную жидкость, в которую погружен.
Без хрусталика не могут проводиться световые импульсы и преломляться свет. Этот элемент глаза обеспечивает аккомодацию (приспосабливание). Именно хрусталик делит глазное яблоко на передний и задний отделы. Он является защитой стекловидного тела от микробов, когда развивается воспаление передней камеры глаза.
Хрусталик очень чувствительный элемент глазного яблока. При резком воздействии и в плохих условиях в нем начинаются опасные процессы. Даже при слабой травме хрусталик может начать мутнеть и перестать выполнять свои функции.
Помутнение хрусталика называют катарактой. Это состояние характеризуется постепенным снижением зрения, сложностью определения границ предметов, невозможностью различать объекты при плохом освещении. Пациенты с катарактой отмечают, что им приходится смотреть на мир будто через запотевшее стекло.
Разновидности травматической катаракты и их симптомы
Травматическая катаракта может быть частичной или полной (локальная и тотальная). Также различают полурассосавшиеся катаракты и плотные.
Виды катаракты по положению хрусталика:
- пленчатая (нормальное положение);
- сублюксация (частичный сдвиг);
- люксация (полное смещение на глазное дно).
Виды катаракты по типу травмы:
- контузионный (тупые травмы глаз);
- торический (поражение химическими веществами);
- раневой (проникающие травмы);
- лучевой (поражение ионизирующим излучением).
Симптомы травматической катаракты буду зависеть от локализации помутнения. Если имеется задняя субкапсулярная катаракта, симптоматика обычно выражена и обширна. Кортикальные и склеротические помутнения добавляют меньше неудобств пациенту.
Чаще всего встречаются контузионные катаракты. Повреждение может случиться при прямой контузии, то есть при ударе тупым предметом, и опосредованной (в голову). Причиной токсической катаракты становятся всевозможные ожоги глазных яблок агрессивными жидкостями. Помимо этого, помутнение может развиться при тяжелом отравлении спорынью, нитрокрасками, тринитротолуолом и другими веществами.
Помутнения от радиации имеют преимущественно кольцевую форму. При лучевой катаракте на сером фоне хрусталика видны цветные пятна. По этой особенности проводят дифференциальную диагностике.
Современная медицина предлагает только хирургические методы лечения травматической катаракты. Такие травмы глаз, которые способны вызывать помутнение, нередко заканчиваются плохо, поскольку повреждают структуры заднего отрезка глаза. У пациентов часто развивается отслойка сетчатки, фиброз макулы, оптическая невропатия. Иногда также выявляют афферентную зрачковую недостаточность и иридодиализ.

Как развивается травматическая катаракта
При закрытой травме глаза катаракта развивается в 11% случаев. Во время травмирования на глазное яблоко действуют силы удара и контрудара. Удар – прямая сила, а контрудар – отраженная. Именно контрудар сильнее повреждает хрусталик. При механическом воздействии глазное яблоко укорачивается, капсула хрусталика разрывается, отрываются цинновые связки. И все происходит одновременно. Более точный механизм повреждения капсулы хрусталика во время травмы не выяснен.
Капсула способна быстро регенерировать (свойства субкапсулярного эпителия), поэтому повреждения до 2 мм быстро восстанавливаются. При повреждении свыше 3 мм происходит помутнение: разрыв капсулы приводит к тому, что внутриглазная жидкость попадает в хрусталик.
Повреждения капсулы могут внезапно открываться через дни и месяцы после травмы. В этом случае нередко развивается вторичная глаукома, тяжелое воспаление и катаракта. И хотя чаще всего травматическая катаракта не связана с повреждением капсулы, этот фактор нельзя исключать.
В большинстве же случаев травматическая катаракта возникает из-за того, что в момент контузии образуются субкапсулярные помутнения в корковых слоях хрусталика. Такие помутнения имеют форму лепестков и спиц, расходящихся радиально.
Без лечения травматические катаракты могут прогрессировать до такой степени, чтобы затруднять осмотр глазного дна. В процессе созревания катаракты снижается зрение, повышается внутриглазное давление, рецидивируют воспаления.
Диагностика катаракты и предоперационное обследование
Запланировать визит к врачу нужно в том случае, если отмечается ухудшение зрения и потеря четкости. Выявить причины нарушения позволяет только комплексная диагностика на специальном оборудовании.
Обследование при катаракте включает такие меры:
- проверка остроты зрения (визометрия);
- определение степени рефракции глаз, измерение кривизны и преломляющей силы роговицы (компьютерная кераторефрактометрия);
- изучение переднего отрезка глаза, оценка состояния хрусталика и радужки (биомикроскопия);
- проверка угла передней камеры (гониоскопия);
- определение полей зрения (периметрия);
- проверка уровня внутриглазного давления (тонометрия);
- оценка состояния зрительного нерва и сетчатки (офтальмоскопия);
- измерение толщины роговицы и хрусталика, глубины передней камеры, оценка состояния стекловидного тела и сетчатки (ультразвуковое сканирование);
- всестороннее изучение переднего отрезка, детальное рассмотрение роговицы (кератотопография).
Поскольку очень часто катаракту лечат при помощи установки интраокулярных линз, в процессе диагностики нужно детально изучить состояние роговицы. Радиус кривизны этой оболочки позволяет рассчитать необходимые параметры линзы. При подозрении на травматическую катаракту важно провести ультразвуковое сканирование в В-режиме. Это позволяет найти разрывы и вовремя установить наличие отслойки сетчатки или сосудистой оболочки.
Перед операцией следует пройти тщательное обследование, при необходимости посетить других специалистов и убедиться в отсутствии противопоказаний. Цель офтальмологической диагностики – обнаружить или исключить факодонез и грыжу стекловидного тела, осмотреть заднюю капсулу. Перед операцией важно проверить состояние цинновых связок.

Хирургическое лечение травматической катаракты
Сроки удаления помутнения будут зависеть от выраженности воспалительного процесса, необходимости восстановить зрение (это касается детей с повышенным риском амблиопии), будущих операций и общего состояния больного. Метод лечения и сроки должен определять врач, учитывая прогноз по зрению и наличие сопутствующих патологий. План хирургического вмешательства будет основан на степени выраженности и локализации катаракты.
Самым распространенным способом удаления катаракты считается факоэмульсификация, но операция противопоказана при бурой катаракте. Удаление хрусталика осуществляется ультразвуком через небольшой прокол. Вся процедура занимает до 20 минут. Врач разбивает помутневшие массы и высасывает их из капсулы, чтобы вставить на освободившееся место специальную линзу. Современные имплантаты по функциональности ничем не отличаются от натурального хрусталика. Период реабилитация не занимает много времени, а послеоперационные рекомендации не усложняют жизнь пациента. В подавляющем большинстве случае операция обеспечивает полное излечение от катаракты.
Иногда прибегают к экстракапсулярной экстракции. Этот метод используют все реже, хотя он остается допустимым при слабости цинновых связок и отсутствии грыжи стекловидного тела. Технологии, которые дают возможность имплантировать интракапсулярные кольца и капсулярные крючки, применяются при удалении травматической катаракты передним доступом. При наличии выраженного факодонеза, подвывиха хрусталика и повреждения капсулы нужно рассмотреть другой способ удаления помутнения.
Первичная экстракция травматической катаракты преимущественна тем, что позволяет устранить причину воспаления, нормализовать уровень внутриглазного давления и провести зрительную реабилитацию. Среди недостатков процедуры можно выделить длительный период реабилитации и повышенный риск воспаления. Также может быть, что катаракта не влияла на зрительную функцию, и операция не поможет ее восстановить.

Имплантация интраокулярной линзы
Имплантация интраокулярной линзы может быть осуществлена после удаления катаракты любым способом (при условии, что нет воспаления и риск инфицирования низок). Линзу можно установить в капсулярный мешок, переднюю камеру, цилиарную борозду, и зафиксировать возле склеры или радужки.
У детей помутнение хрусталика сильно повышает шансы на развитие амблиопии (синдром ленивого глаза). Поскольку нередко после экстракции происходит быстрое помутнение задней капсулы, вместе с ней нужно проводить капсулотомию и витрэктомию (переднюю). Оперируя ребенка, врач должен минимизировать влияние на развивающийся глаз.
Помутнения не всегда прогрессируют, поэтому определять целесообразность операции должен врач. Если другие структуры глаза не были повреждены, лишнее вмешательство может только навредить. Когда катаракта не ухудшает зрение, не провоцирует воспаление, инфекцию и глаукому, рекомендуется динамическое наблюдение за состоянием хрусталика.
Травматические катаракты не всегда лечат хирургическим путем. В тех случаях, когда помутнение не локализуется в центре хрусталика и не является очень плотным, можно обойтись оптической коррекцией. Это обусловлено тем, что такая катаракта не мешает нормально видеть.
Народные методы лечения катаракты
Нужно помнить, что полностью вылечить помутнение хрусталика не может ни одно средство. Народную медицину в вопросе лечения катаракты можно рассматривать только в качестве дополнительной терапии, которая позволит остановить прогрессирование болезни.
Так при катаракте рекомендуется ежедневно выпивать напиток с соком моркови, сельдерея и петрушки, где часть моркови составляет 40%. Улучшить работу зрительной системы помогает добавление в рацион черники и шелковицы.
Существует очень много рецептов с медом. На его основе можно готовить капли: разводить жидкий мед с антисептиком (20% раствор сульфата натрия). Такое лечение результативно после 3-4 недель по три ежедневных закапывания.
Перед использование каких-либо средств нужно проконсультироваться с врачом, но чаще всего офтальмологи не рекомендуют заниматься самолечением катаракты ввиду его абсолютной неэффективности. Удалить помутнение из глаза можно только хирургическим путем, не зря же эффективного консервативного лечения катаракты не существует.

Капли от катаракты
Современный фармацевтический рынок предлагает сотни препаратов от самых разных патологий зрительной системы, и катаракта не стала исключением. Обычно врачи назначают капли только для облегчения симптомов, поскольку нет на рынке достаточно эффективного средства для рассасывания помутнений.
При катаракте часто назначают Витафакол, Квинакс, Витайодурол, Тауфон и Офтан-катахром. Однако заместительная терапия (препараты с веществами, недостаток которых предположительно вызывает катаракту) при травматической природе помутнения малоэффективна. Глаз может быть полностью здоров до травмы и не нуждаться в дополнительном «питании».
Примечательно, что большинство препаратов от катаракты не проверяются независимо. Сам изготовитель организовывает исследование эффективности, результаты которого не всегда достоверны. Поэтому эффективность многочисленных препаратов от катаракты научно не доказана, а потому их применение может быть нецелесообразным.
Отдельно стоит упомянуть капли Квинакс. Только этот препарат показал реальную, хоть и незначительную эффективность при терапии старческой, диабетической и других форм катаракты. Этот препарат уникален в своем роде: его активные вещества способны активизировать ферменты внутриглазной жидкости и усилить процесс рассасывания белков хрусталика. Чтобы добиться результата, нужно использовать капли годами, что недопустимо при быстром прогрессировании болезни.
Капли от катаракты могут быть эффективны только на начальном этапе развития болезни. Имеющиеся плотные помутнения можно полностью вылечить только при помощи операции, поэтому не стоит откладывать хирургическое лечение.

Профилактика катаракты
Если в случае возрастного помутнения его практически невозможно избежать, то отсрочить повреждение хрусталика можно. Единственной мерой профилактики травматической катаракты является защита от повреждений.
Чтобы укрепить зрительную систему, нужно соблюдать нормы и правила здорового образа жизни. Курение и злоупотребление алкогольными напитками – главные раздражители всего организма, поэтому нужно отказаться от вредных привычек.
Повысить защитные функции организма можно с помощью физических упражнений, контроля веса, профилактики нервных расстройств. Нельзя сказать, что эти меры защищают от катаракты, но их несоблюдение часто способствует заболеванию.
Специальная профилактика травматической катаракты:
- защита зрительной системы от ультрафиолета и микроволнового излучения;
- адекватный прием препаратов, которые повышают фотосенсибилизацию тканей (стероидные, противоаллергические, антидепрессанты, транквилизаторы, противозачаточные);
- дозированное употребление кофе и продуктов с его содержанием;
- контроль уровня глюкозы и правильное лечение сахарного диабета.
Нужно помнить, что глазные капли не помогают избавиться от болезни, они только приостанавливают ее прогрессирование. Можно даже сказать, что хрусталик с помутнением уже нельзя спасти, только заменить на интраокулярную линзу.
Источник