Пробы для диагностики глаукомы
Ранняя диагностика первичной глаукомы|2018-11/1541483855_3ddcc9ec-c899-455d-94b0-9e1510fa6282.jpg
Описание
При проведении профилактических осмотров возникает необходимость в наиболее короткий срок обследовать лиц с подозрением на глаукому. В тех случаях, когда при первичной тонометрии офтальмотонус достигает 25 — 26,0 мм. рт. ст., производится эластотонометрия (при необходимости 2—3 раза). Повторная эластотонометрия проводится непосредственно в учреждении, где производился профилактический осмотр. Это целесообразно рекомендовать для того, чтобы не отрывать лиц с подозрением на глаукому от работы и не загружать глазные кабинеты.
Если многократная эластотонометрия не позволяет установить диагноз, то дальнейшее обследование ведется в условиях глазного кабинета, а именно: проводятся проверки остроты зрения, поля зрения, офтальмоско-пня, биомикроскопия, гониоскопия, компрессионно -тонометрическая проба Вургафта или тонография под контролем эластотонометрии по Кальфа-Вургафту.
Следует отметить, что, несмотря на применение указанного комплекса исследований, вопрос диагностики может остаться неразрешенным. В таких случаях исследование должно продолжаться в условиях стационара, где применяется более сложный комплекс диагностических методов.
Многолетний опыт работы по ранней диагностике глаукомы указывает на преимущество исследования больных в условиях ночного стационара, где лица с подозрением на глаукому проверяются на фоне своего обычного ритма жизни и работы. Ночные стационары должны быть организованы на базе городских глазных отделений, Лица с подозрением на глаукому, проживающие в сельской местности, нуждаются в обследовании только в условиях круглосуточного стационара.
Суточная тонометрия. Суточную тонометрию желательно проводить в течение 10—14 дней, т. к. в 25% случаев нарушение регуляции офтальмотонуса можно выявить только на 7—10 день.
Данные суточной тонометрии оцениваются по следующим показателям:
- уровень суточной кривой каждого глаза (в норме он не превышает 27 мм. рт. ст.);
- максимальные суточные колебания (разность между двумя измерениями в течение одних суток) в норме не должны превышать 4,0 мм. рт. ст.;
- размах суточной кривой (разность между максимальным и минимальным офтальмотонусом), в норме не более 5.5 мм. рт. ст.
В качестве дополнительных показателей при суточной тонометрии учитывается величина ассиметрии между двумя глазами (не более 5 мм) наличие параллелизма между двумя кривыми суточных колебаний офтальмото-нуса, тип кривой. Как правило, в норме суточные кривые обоих глаз идентичны. Кривые суточных колебаний внутриглазного давления могут быть прямого, обратного и смешанного типов. При прямом типе максимальное внутриглазное давление отмечается в утренние часы, при обратном — в вечерние, при смешанном — подъем внутриглазного давления происходит то утром, то вечером.
Определяя тип кривой, можно выбрать наиболее оптимальное время для проведения тонографии и нагрузочных проб, а также решить вопрос о возможном почасовом распределении миотиков.
Как правило, суточная тонометрия проводится утром и вечером (между 6 и 7, 17 и 18 часами). В отдельных случаях возникает необходимость в тонометрии каждые 2 часа, которая производится в условиях круглосуточного стационара.
Ее производят в тех случаях, когда при суточной тонометрии не выявлены нарушения регуляции офтальмотонуcа, а также для определения наиболее рационального режима мистиков.
Различают следующие типы кривой внутриглазного давления при тонометрии каждые 2 часа: прямой, обратный, одногорбый и двугорбый. При этих последних типах офтальмотонус повышается во «внетометрическое» время: между 9 и 12 часами или между 12 и 17 часами. Следует иметь ввиду, что при обратном типе кривой, офтальмотонус может повышаться тоже во «внетонометрическое» время, т. е. после 20 часов.
Суточная эластотонометрия. Эластотоно-метрия производится дважды в сутки; при необходимости, суточную эластотонометрию повторяют через несколько дней.
При оценке суточной эластотонометрии учитываются следующие показатели:
- начало эластокривой Рт,;
- подъем ЭК (разность между максимальным и минимальным показателями тонометров);
- верхний уровень ЭК-Pis;
- наличие ассиметрии между показателями ЭК обоих глаз,
В норме начало ЭК не превышает 20,0 мм. рт. ст.; верхний уровень ЭК не выше 30,0 мм. рт. ст.; подъем ЭК колеблется между 7,0—12,0 мм. рт. ст. Между обоими глазами физиологическая ассиметрия в показателях эластокривой не должна превышать 3—4 мм.
В качестве компрессора используется сор весом 50 граммов. При отсутствии склерокомпрессора можно воспользоваться офтальмодинамометром Байяра.
Методика исследования. Измеряется офтальотонус тонометром Маклакова весом 10 граммов сначала на одном глазу, затем производится в течение 3 МИНУТ компрессия глазного яблока склерокомпрессором.
Склерокомпрессор на глазном яблоке должен стоять строго вертикально. В связи с этим целесообразно ставить его в верхне-наружном квадранте ближе к месту прикрепления наружной прямой мышцы. Голова исследуемого при этом поворачивается в противоположную сторону от исследуемого глаза. После окончания компрессии производится повторно тонометрия.
Исследование левого глаза начинается через 15 минут (тонометрия, компрессия и снова тонометрия). 15-ти минутный перерыв между исследованиями одного и другого глаза делается для того, чтобы избежать окуло-окулярной реакции.
Для оценки пробы используется нижеприведенная таблица:
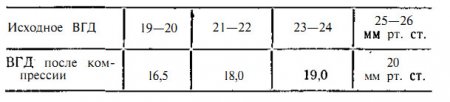
При положительной пробе, которая указывает на затруднение оттока, офтальмотонус после компрессии будет выше, чем указано во второй графе (ВГД после компрессии) .
При отрицательной пробе, свидетельствующей о хорошем оттоке внутриглазной жидкости из глаза, внутриглазное давление после окончания пробы меньше, чем указано в таблице.
При сомнительной пробе офтальмотонус в конце исследования равен цифрам, приведенным в таблице.
Проба противопоказана при близорукости свыше 3-х диоптрий и при выраженных явлениях склероза сосудов сетчатой и сосудистой оболочек.
Тонография по Кальфа — Вургафту. Тонография по Кальфа-Вургафту производится под контролем эластотонометрии.
После тщательной эпибульбарной анестезии производится эластотонометрия — затем на роговицу устанавливается 15-граммовый тонометр Маклакова на 4 минуты. Сейчас же после компрессии проводится повторная эластотонометрия 15-граммовым тонометром, а затем — последовательно тонометрами 5,0, 7,5, 10,0 г. Диаметры отпечатков измеряются линейкой при обязательном использовании бинокулярной лупы. Полученные данные наносятся на номограмму для аппланационной топографии.
Объём выделившейся в момент томографии камерной влаги ( А V) определяется по номограмме от Pis второй ЭК до пересеченения с первой ЭК. Коэффициент легкости оттока (С—КЛО) вычисляется по формуле Гранта-Линнера:
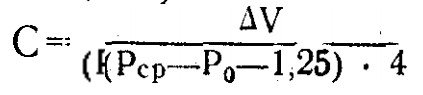
Минутный объем камерной влаги (F =МОЖ) вычисляется по формуле =С (Ро — Pv). При определении минутного объема камерной влаги значение венозного давления в эписклеральных венах принимается равным 8 мм рт. ст.
Коэффициент Беккера вычисляется по формуле — Ро:С.
Так же, как и при проведении компрессионно-тоно-метрической пробы Вургафта, интервал между исследованиями обоих глаз следует сделать не менее 15 минут.
Тонографический метод исследования трудоемкий. Но все это компенсируется результатами полученной инфор-мации о динамике внутриглазной жидкости. Тонография, как и другие методы исследования должна проводится не механически, а с творческим подходом. В момент исследования врач должен следить за величиной кружков, которые не должны отличаться по величине друг от друга при измерении одним и тем же тонометром. Тщательно с бинокулярной лупой при хорошем освещении измеряются диаметры кружков сплющивания. При соблюдении этих правил диагностическая ценность метода исследования повышается.
В норме величина истинного внутриглазного давления Ро колеблется от 8—18 мм рт. ст., КЛО (С) от 0,14 до 0,6 мм3/мин на мм. рт. ст. (средняя величина 0,28), средняя величина МОЖ ( F ) колеблется от 1,4 до 4 мм3/мин, коэффициент Беккера не превышает 100.
Из большого числа проб наиболее доступными и безопасными являются водно-питьевая, темновая и позиционная Hyams’a в модификации В. М. Петухова.
Обычно рекомендуют водно-питьевую пробу проводить при подозрении на открытоугольную глаукому, темновую пробу при подозрении на закрытоугольную глаукому. Целесообразно включать указанные выше пробы в комплексе исследования каждого больного независимо от ширины угла передней камеры.
Наиболее целесообразно проводить водно-питьевую пробу под контролем тонометрии.
Пробу рекомендовано проводить в зависимости от времени наибольшего подъема офтальмотонуса (при прямом типе кривой—утром, при обратном—в вечернее время).
Важно помнить, что при заболеваниях сердечно-сосудистой системы, почек пробу надо проводить с осторожностью (ограничить прием воды до 300—500 мл).
Порядок проведения пробы. Проводится измерение офтальмотонуса обоих глаз тонометром Мак-лакова весом 10 граммов.
Затем в течение 5 минут больной выпивает 300—1000 мл. воды.
Последующая тонометрия проводится после приема жидкости через 5—10—15—30—45 и 60 минут. Оба глаза измеряются одновременно.
При повышении офтальмотонуса более чем на 5 мм рт. ст. или подъема офтальмотонуса выше 29,0 мм рт. ст. проба считается положительной.
Наиболее часто офтальмотонус после приема воды повышается в первые 15 минут, однако, не исключена возможность изменения его в течение 60 минут.
Ориентиром для выбора времени служит тип кривых суточных или двухчасовых колебаний офтальмотонуса.
Порядок пробы
Измеряется офтальмотонус тонометром Маклакова весом 10 граммов- Испытуемый помещается в темную комнату на 1 час, после чего снова производится тонометрия.
Проба считается положительной при повышении офтальмотонуса более чем на 5 мм рт. ст. или при подъеме уровня его до 29 мм рт. ст. и выше.
Модификация этой пробы в виде накладывания повязки на оба глаза не однозначна с описанной выше темно-вой пробой и ни в коей степени не может быть заменена ею.
Проба проводится под контролем эластотонометрии.
Порядок проведения пробы.
Производится эластотонометрия обоих глаз (грузами 0, 10 и 15 граммов). Испытуемый переворачивается на живот, упираясь лбом в специально приготовленный валик или подкладывая под лоб руку. Через 30—40 минут испытуемый ложится на спину, и снова делается эластотонометрия.
Проба считается положительной при повышении офтальмотонуса более чем на 5 мм на двух тонометрах.
Повышение уровня эластокривой (Р5>23,0; Р10>28,4; Pt5>32,7 мм ртутного столба) также дает основание считать пробу положительной.
Проба оценивается как сомнительная в случае повышения внутриглазного давления, которое улавливается тонометром только одного веса.
***
Описан комплекс диагностических проб, которые могут быть применимы в любом лечебном учреждении, так как они не требуют специальных навыков и аппаратуры.
Рекомендуется применять диагностические методики в условиях стационара в следующем порядке: в течение всего пребывания в стационаре проводится суточная тонометрия, суточная эластотонометрия делается на 2—3 день обследования, затем производится тонография или компрессионно-тонометрическая проба Вургафта, в последующие дни (на 6—8 день) делаются нагрузочные пробы.
Тонографию и компрессионно-тонометрическую пробу желательно проводить в часы максимального подъема офтальмотонуса.
Нецелесообразно комбинировать нагрузочные пробы, так как они взаимно не «усиливают» друг друга, а в случае повышения офтальмотонуса, нельзя составить ясного представления, под воздействием какой нагрузки изменяется внутриглазное давление.
Не увеличивается диагностическая ценность проб, если их применять поочередно одна за другой в течение дня. Более того, применение двух или несколько проб непосредственно друг за другом, вызывает раздражение конъюнктивы глазных яблок в результате чего на несколько дней больному приходится давать отдых от тонометрии.
Наблюдения указывают на то, что нарушения регуляции офтальмотонуса чаще выявляются в первые дни после начала исследований (в течение 5—6 дней), после чего наступает как бы «успокоение» кривой суточных колебаний офтальмотонуса.
В связи с этими данными, нецелесообразно применение в качестве диагностической пробы разгрузку пилокарпином, так как «успокоение» суточной кривой может быть ошибочно принято как положительное действие пилокарпина.
В комплексе применяемых диагностических методик основным методом в диагностике заболевания является длительная суточная тонометрия.
Если в результате проведенных исследований не обнаружено отклонений со стороны кривой суточных колебаний, а одна из нагрузочных проб резко положительна, т. е. офтальмотонус после пробы достигает высоких цифр, это дает основание для диагностики глаукомы и назначения соответствующего лечения.
Если же пробы сомнительные, а суточная кривая внутриглазного давления находится в пределах нормы, то такие лица берутся под диспансерное наблюдение с рекомендацией выполнения общего режима поведения глау-комного больного без назначения миотиков.
Помимо вышеуказанных методов, применяемых для ранней диагностики заболевания, следует также собирать тщательный анамнез с учетом наследственного фактора.
Источник
Своевременная диагностика глаукомы очень важна, т.к. лечение ее наиболее эффективно в ранней стадии. При обследовании больного нужно прежде всего тщательно изучить жалобы и анамнез, проверить остроту и поле зрения.
В поле зрения в начальной стадии можно обнаружить парацентральные скотомы, а затем и дугообразную скотому Бьерума. Позже — незначительное сужение поля зрения с носовой стороны.
Центральное зрение может долго оставаться сравнительно высоким, даже при выраженном глаукоматозном процессе. Правда, в 1984 году появилась работа, где предлагается применить квантитативный фотостресс, позволяющий обнаружить нарушение центрального зрения еще до появления офтальмоскопически определяемых признаков изменения зрительного нерва. Они утверждают, что эти функции нарушаются одновременно.
До настоящего времени важное место в диагностике глаукомы занимает тонометрия. ВГД измеряется тонометром Маклакова грузом 5,0 и 10,0 г. В норме с грузом 5,0 г оно равно 21-22 мм рт. ст., с грузом 10,0 г — 26 мм рт. ст. Разница между одним и другим глазом не должна превышать 2 мм рт. ст.
Большое значение для диагностики имеет суточная тонометрия по Головину С.С. и Масленникову А.И., которая проводится в условиях ночного диспансера, глазного стационара и в крайнем случае амбулаторно.
Изучение офтальмотонуса проводится в 19 часов вечера и в 7-7.30 утра. Обращается внимание на уровень всей кривой — это самое высокое давление за весь период исследования и ее размах, т.е. на разницу между наибольшим и наименьшим давлением за этот же период времени. Р — средний уровень ВГД. А — средняя амплитуда суточных колебаний ВГД равна 64 — это верхняя граница нормы.
Т.к. существует инвертированный тип кривой, когда внутриглазное давление в вечернее или дневное время выше, чем в утреннее, то необходимо 1-2 дня за время исследования измерять его каждые 2 часа. Для оценки результатов используют те же критерии, что и при суточной тонометрии. Но если эти показатели нормальные, то это не означает, что у больного глаукомы нет.
Необходимо провести другие исследования: эластотонометрию Филатова В.П.-Кальфа С.Ф. Она проводится однократно или многократно, или утром или вечером (суточная эластотонометрия).
При глаукоме может быть укороченный или удлиненный тип эластокривой, эластокривая с высоким началом и с выраженной изломанностью.
Ортоклиностатическую пробу М.М. Краснова, которая основана на изменении величины офтальмотонуса при переходе больного из вертикального положения в горизонтальное. В здоровых глазах величина клиностатического подъема равна 2-3 мм рт. ст., а в глаукоматозных — 5 мм рт. ст. и выше.
В положении сидя ВГД измеряют модифицированным тонометром Маклакова. Обязательно проводится тонография. Подозрение на глаукому ставится при разности Р0 между одним и другим глазом более 3,38 мм рт. ст., С — более 0,14, F — более 0,8.
Проводят также нагрузочные и разгрузочные пробы. Компрессионная проба Вургафта. Измеряют ВГД грузом 10,0 г склеро-компрессором весом в 50,0 г сдавливают глазное яблоко 3 минуты, сразу после снятия груза измеряют ВГД, затем через 5, 10 и 15 минут.
Рассчитывают по таблице. Если объем сегмента сплющивания после компрессии увеличился менее, чем на 5 мм 3 — проба положительная. Сомнительная — от 5 до 6 мм³ . Разница объемов сегментов сплющивания роговицы до и после компрессии показывает изменение количества внутриглазной жидкости, т.е. ее отток. Быстрота восстановления исходного глазного давления — секрецию.
Компрессионно-тонометрические пробы позволяют выявить скрытое нарушение регуляции ВГД. В основе этих исследований лежит факт изменения офтальмотонуса под влиянием внешнего давления. Если несколько сдавливать нормальный глаз, ВГД понижается из-за вытеснения из глаза камерной влаги и крови из сосудов хориоидеи. Затем давление постепенно нормализуется.
В глаукоматозном глазу падение давления не происходит или происходит очень незначительно.
Водно-питьевая кампиметрическая проба Тихомирова П.Е., Устиновой Е.И. У больных глаукомой через 1 час после приема 200 мл воды отмечается отчетливое увеличение слепого пятна.
Проба положительная при увеличении вертикального размера слепого пятна на 5 дуговых градусов или на 1/3 и более площади слепого пятна.
В норме средний вертикальный размер слепого пятна при исследовании с расстояния 1 метра не превышает 30 дуговых градусов, что в линейном исчислении соответствует примерно 15-17 см.
Разгрузочные пробы. Пилокарпиновая тонометрическая проба.
Суточная тонометрия проводится несколько дней и если кривая суточных колебаний ВГД сомнительная или нормальная, то ее продолжают еще 3-4 дня на фоне трехкратного применения 1% раствора пилокарпина. Если уровень ее стал значительно ниже и колебания нормальными, подтверждается наличие глаукомы.
Кампиметрическая пилокарпиновая проба Самойлова А.Л. заключается в измерении слепого пятна до и через 45-50 минут после закапывания в глаз 1% раствора пилокарпина. Она считается положительной при уменьшении вертикального размера слепого пятна на 5 и более дуговых градусов, и проводится только при увеличенном по сравнению с нормой слепым пятном.
Источник
 Несмотря на значительные успехи, достигнутые в лечении глаукомы, заболевание и до настоящего времени остается одной из причин, приводящих к инвалидности и неизлечимой слепоте. Удельный вес слепоты от глаукомы составляет 14,2%. Даже успешное проведение хирургического лечения не гарантирует сохранение зрительных функций, особенно если оно выполняется в развитой или далекозашедшей стадии заболевания.
Несмотря на значительные успехи, достигнутые в лечении глаукомы, заболевание и до настоящего времени остается одной из причин, приводящих к инвалидности и неизлечимой слепоте. Удельный вес слепоты от глаукомы составляет 14,2%. Даже успешное проведение хирургического лечения не гарантирует сохранение зрительных функций, особенно если оно выполняется в развитой или далекозашедшей стадии заболевания.
Основой профилактики слепоты от глаукомы является диагностика заболевания на ранних этапах его развития. Если учесть, что глаукома чаще начинается незаметно, характеризуется длительным латентным периодом, малой и скрытой симптоматикой, то постановка диагноза на ранних стадиях является сложной задачей не только для начинающих, но и достаточно опытных офтальмологов. Наличие глаукоматозной экскавации в сочетании с повышением ВГД и изменение поля зрения позволяет поставить диагноз глаукомы, но эти симптомы характерны для развитой стадии заболевания, а в самом начале патологического процесса, когда он только проявляется, необходимо выявлять микросимптомы.
Для постановки диагноза на ранних стадиях глаукомы, необходимо использовать комплекс исследований, включающий оценку жалоб и анамнеза, клинической микросимптоматики в переднем отделе глаза и диске зрительного нерва, тонометрические и тонографические показатели, нагрузочные и разгрузочные пробы, тестирование поля зрения.
Жалобы и анамнез
Больные глаукомой на ранних стадиях заболевания могут не предъявлять никаких жалоб. Иногда можно услышать жалобы на
- чувство тяжести, распирания,
- «мушки» перед глазами,
- быструю утомляемость при зрительной нагрузке,
- приступы слезотечения или увлажнение глаза при отсутствии патологии слезоотводящих путей,
- периодическое затуманивание и,
- в отдельных случаях, радужные круги при взгляде на источник света, аналогичные тем, которые мы видим при взгляде на уличный фонарь через замерзшее или запотевшее стекло
- может быть и боль, которая локализуется не в самом глазу, а в области брови, лба, в височной зоне или в соответствующей половине головы.
Настороженность и мысли о наличии у пациента глаукомы должны появиться при обращении больного за пресбиопическими очками в раннем возрасте или при частой их смене.
В анамнезе важное значение имеет наличие родственников, больных глаукомой, и наличие сопутствующих заболеваний, особенно сердечно-сосудистой системы, эндокринных расстройств, вегетативных дисфункций.
Глаукома часто сочетается с гипертонической болезнью, атеросклерозом, сахарным диабетом, диэнцефальной патологией, климаксом. Необходимость учитывать возможность развития глаукомы на фоне лечения кортикостероидами, после интоксикаций, черепно-мозговых травм.
Объективные микросимптомы
При биомикроскопии обращаем внимание на состояние сосудов конъюнктивы. Расширение конъюнктивальных сосудов свидетельствует о наличии затруднения в циркуляции внутриглазной жидкости. На это же указывают «симптом кобры», «симптом эмиссария» — скопление пигмента по ходу передних цилиарных сосудов, в местах их выхода из склеры; «симптом подушечки» — приподнятость конъюнктивы с образованием прозрачных пузырьков в области выхода передних цилиарных сосудов. Уменьшение количества водяных вен, их пульсация, ретроградный ток крови, отрицательный «феномен отлива» и дилятация эписклеральных вен также относятся к признакам, характерным для глаукомы, т.к. свидетельствуют о затруднении оттока жидкости из глаза.
Феномен «отлива» или проба Ашера заключается в наблюдении за состоянием водяной вены при сдавлении ее стеклянной палочкой. При этом она может оставаться прозрачной-положительный (+) феномен отлива, или заполниться кровью отрицательный (-) феномен отлива, что свидетельствует о слабой активности оттока внутриглазной жидкости. Этот феномен можно наблюдать при давлении на глазное яблоко со стороны, противоположной наблюдаемой вене.
В роговице какие-либо характерные признаки при нормальных цифрах офтальмотонуса отсутствуют, при его повышении может наблюдаться отек. В ранних стадиях глаукомы можно выявить снижение чувствительности, мельчайшие частички пигмента в виде россыпи на заднем эпителии или светло-серые, в виде таких же мельчайших «чешуек» преципитаты.
Передняя камера может оставаться нормальной или становиться несколько мельче. Угол передней камеры в здоровых глазах чаще средней ширины, реже (в 1/3)-широкий и еще реже – узкий. Закрытый угол в норме не встречается. При глаукоме угол передней камеры может оставаться широким, средней ширины, но при этом выявляется снижение прозрачности трабекулярной ткани, склероз, отложения псевдоэксфолиаций или пигмента, или он приобретает тенденцию к сужению, вплоть до закрытия. Ориентировочное определение угла по феномену внутреннего преломления, предложенное Вургафтом, не может быть использовано в ранней диагностике глаукомы, т.к. не позволяет выявить имеющиеся в углу изменения. Следует учитывать и степень развития гребенчатой связки, которая может усиливать сопротивление оттоку с возрастом у здоровых лиц.
В радужке обращаем внимание на такие признаки, как атрофия стромы, сглаживание малого сосудистого круга, перераспределение пигмента, деструкция пигментной бахромки, секторообразная атрофия стромы по зрачковому краю, легкое расширение зрачка и нарушение его реакций.
Глаукоме часто сопутствует катаракта, но патогномоничным для глаукомы можно считать только помутнение белого цвета в виде вакуолей, локализующиеся под задней капсулой (так называемая «катаракта Фогта»), возникающая после острого приступа. Других изменений в хрусталике, позволяющих заподозрить наличие глаукомы, на сегодняшний день пока не выявлено.
Несомненно, большую информацию дает нам исследование диска зрительного нерва. Оценка проводится как субъективно, при прямой и обратной офтальмоскопии, так и с помощью приборов, позволяющих не только качественно, но и количественно оценить имеющиеся изменения, и получить цветные фотографии, для последующего наблюдения состояния в динамике.
К ранним признакам глаукомы относят изменение цвета диска. Колен (1956 г.) и Sugar (1957 г.) описали гиперемию диска, обусловленную расширением капилляров, в качестве одного из ранних признаков глаукомы, но многолетний опыт работы по ранней диагностике глаукомы свидетельствует о том, что этот признак если и является характерным, то встречается крайне редко.
Более типичным для лиц с подозрением на глаукому и ранних стадий заболевания является симптом западения диска зрительного нерва с височной стороны:
- снижение количества и уменьшение калибра сосудов, пересекающих край диска;
- выход опоясывающих сосудов за пределы физиологической экскавации, или их запустение. Это артерия и вена, которые берут начало выше и ниже бифуркации. Центральная артерия и вены сетчатки огибают по контуру физиологическую экскавацию и выходят через темпоральную часть диска к макулярной зоне сетчатки;
- расширение физиологической экскавации, особенно по вертикали. Этот признак будет свидетельствовать о глаукоме, если имеется разница в экскавации на двух глазах и если экскавация увеличивается при наблюдении в динамике. В норме физиологическая экскавация может быть широкой, но этот признак бывает одинаково выражен на обоих глазах. Принято оценивать отношение диаметра экскавации к диаметру диска и чем больше экскавация, тем больше будет отношение, тем больше будет данных за то, что она развивается в результате глаукоматозного, а не другого процесса и не является физиологической. За максимальные границы норы принято соотношение 3/10 или 0,3.
Cледует отметить, что при глаукоме возможны варианты, но чаще встречается именно экскавация с подрытым краем, т.н. краевая, когда при офтальмоскопии сосуды как бы прерываются на диске и появляются на поверхности сетчатки у края диска зрительного нерва.
Исследование зрительных функций
Снижение центрального зрения не характерно для ранних стадий глаукомы. В начале заболевания изменение в состоянии диска отражаются на состоянии поля зрения. Используются различные варианты статической периметрии, но чаще кинетическая, квантитативная периметрия. При этом выявляется увеличение слепого пятна, центральные и парацентральные скотомы. При подозрении на глаукому целесообразно тестирование центрального поля зрения с использованием синего тест-объекта. Этот метод широко использовался раньше, а затем был незаслуженно забыт, т.к. на наш взгляд, он является специфичным для глаукомы и позволяет определить диффузное снижение световой чувствительности сетчатки в самом начале патологического процесса.
При кампиметрии в ранней стадии заболевания увеличение слепого пятна, скотомы Бьерума, Зайделя.
В литературе приводятся самые различные данные по нормальным размерам слепого пятна, в зависимости от используемых величин оценки: 4-700 угловых, 30-350 дуговых, 1,5-5,7 см2.
Тонометрия
При подозрении на глаукому для ранней диагностики, измерение офтальмотонуса проводится в течение нескольких (3-5) суток, утром и вечером, а в отдельных случаях и каждые 2-3 часа в течение суток. Очень важно, какое давление принимать за норму. Большинство офтальмологов нашей страны пользуются тонометром Маклакова. При измерении офтальмотонуса этим тонометром, грузом 10 гр., у 3,5 тысяч здоровых лиц, различного возраста, мы пришли к выводу, что максимальная граница, которая может считаться нормальной – это 23 мм.рт.ст. Давление 24 мм.рт.ст. уже вызывает подозрение и требует дополнительного обследования.
Следует учитывать различные колебания офтальмотонуса, Sugar (1957) выделяет 4 типа суточных кривых: поднимающийся, падающий, плоский и двугорбый (двухвершинный).
- Поднимающийся, когда офтальмотонус утром ниже, а вечером повышается.
- Падающий, когда внутриглазное давление утром выше, а к вечеру понижается.
- Плоский, когда внутриглазное давление остается практически на одном уровне при измерении утром и вечером.
- Двухвершинный, когда утром и вечером офтальмотонус выше, а в течение дня – ниже.
Следует учитывать, что в норме разница в величине офтальмотонуса между утренним и вечерним измерением не должна превышать 3 мм.рт.ст. Разница между одним и другим глазом также не должна превышать 3 мм.рт.ст. При анализе суточной кривой мы оцениваем также разницу между самым минимальным и максимальным показателями офтальмотонуса. Так, если в течение 3 суток внутриглазное давление колебалось с 15 до 23 мм.рт.ст., т.е. абсолютные величины не превышают норму, то разница, которая в данном случае равна 8 мм указывает на наличие патологии, т.к. в норме она не должна превышать 5 мм.рт.ст.
Измерение давления различными грузами (эластотонометрия) не требует больших затрат времени и может быть выполнено в любой поликлинике, дает нам дополнительную информацию о нарушении в системе регуляции гидродинамики. Если в норме при измерении давления различными грузами мы видим повышение внутриглазного давления по мере увеличения груза и самые высокие цифры будут соответствовать грузу 15.0 гр, то уже в ранних стадиях глаукомы, мы можем на груз 5.0 гр. получить ВГД выше, чем на 7,5 или 10,0 гр.
Все патологические типы эластокривых свидетельствуют об имеющихся расстройствах в регуляции офтальмотонуса. Основную информацию о состоянии гидродинамики дает нам тонография. Чаще других, поликлинические врачи пользуются упрощенной тонографией по А.П.Нестерову, а в стационарах с этой целью используют электронные тонографы.
Оцениваются основные показатели:
- истинное внутриглазное давление (Р0), которое в норме не должно превышать 20 мм.рт.ст.,
- скорость оттока (С) — в норме = 0,14 — 0,56 мм3/мс,
- скорость секреции (F) — в норме от 2 — 4 мм3,
- соотношение Р0/C, или коэффициент Беккера, который в норме не превышает 100%.
При латентно протекающей глаукоме, даже проведя все вышеуказанные методики, мы не всегда можем с уверенностью подтвердить или опровергнуть диагноз глаукомы. В таких случаях приходится использовать нагрузочные и разгрузочные пробы, когда один или несколько показателей проверяются в изменившихся условиях. Существует несколько десятков проб, но не все они выполнимы в условиях поликлиники, отдельные требуют сложного оборудования, другие могут повлечь тяжелые осложнения, поэтому мы предлагаем пробы, которые на наш взгляд, могут быть выполнены с использованием оборудования, имеющегося в каждом офтальмологическом кабинете, и являются наиболее информативными.
До настоящего времени, нет единого мнения об информативности и чувствительности проб, поэтому для повышения чувствительности проб, предлагается при проведении каждой пробы оценивать несколько показателей – тонометрию, кампиметрию и тонографию.
Из нагрузочных проб в условиях офтальмологического кабинета можно выполнить водно-питьевую, темновую.
Водно-питьевая проба
Впервые предложена Шмидтом (1928 г.), с тех пор претерпела ряд изменений. Рекомендуется при проведении пробы измерить у пациента ВГД, провести тонографию и кампиметрию, затем даем ему стакан (200 гр.) воды, после чего повторно через 45 мин. определяем все показатели. Проба считается положительной, если разница в показателях ВГД 5 мм.рт.ст. и выше., площадь слепого пятна увеличивается на 1/3 или ангиоскотомы «выйдут» за пределы 300, а при тонографии — изменение С и коэффициента Беккера (Р0/C) на 30%.
Водно-темновая проба
Предложена как кампиметрическая Зейделем (1927). Мы предлагаем при этой пробе также определять офтальмотонус, оценивать тонографические и кампиметрические показатели. После проведения исследований, пациент помещается на 1 час в затемненную комнату, после чего все показатели определяются повторно. Оценивается так же, как и предыдущая проба. Для того чтобы повысить чувствительность, можно сочетать две пробы вместе. Дать пациенту стакан воды и поместить его на 1 час в темную комнату. В остальном все выполняется как описано выше.
Не рекомендуется в условиях поликлиники проводить пробу с медикаментозным мидриазом, т.к. наблюдали развитие острого приступа, иногда не сразу, а спустя несколько часов после проведения пробы, в результате чего больные поступали в стационар в порядке скорой помощи.
Разгрузочные пробы
могут дать нам достоверную информацию в тех случаях, когда исходные показатели превышают средне-статистический уровень. Поэтому, эти пробы используются преимущественно у больных глаукомой в ранних стадиях или при глаукоме, когда имеет место нормальный уровень офтальмотонуса и отмечается прогрессирование экскавации и сужение поля зрения. В этих случаях целесообразно использовать разгрузочную пробу с диакарбом с целью определения толерантности диска к имеющемуся офтальмотонусу.
Это проба А.М.Водовозова, Ю.Ф.Мартемьянова (1976). У больного измеряется ВГД и слепое пятно. Проба занимает 3 часа. Толерантным считается то давление, которое соответствует наименьшему слепому пятну. Проба в связи с тем, что является трудоемкой, естественно, проводится в отдельных случаях. Особенно она помогает именно в тех случаях, когда у наблюдаемого с глаукомой пациента при нормальном офтальмотонусе мы видим развитие и прогрессирование экскавации и падение зрительных функций.
Постановка диагноза
Признаки, по мнению А.П.Нестерова (1982), относятся:
- ВГД при измерении тонометром Маклакова 26 мм рт. ст.;
- наличие в анамнезе родственников с глаукомой;
- жалобы, характерные для глаукомы;
- мелкая передняя камера, бомбаж радужки у корня;
- подозрение на глаукоматозную экскавацию;
- ассиметрия в состоянии переднего отрезка и зрительного нерва обоих глаз.
Многолетний опыт работы по диагностике глаукомы и осмотр с тонометрией большого количества здоровых свидетельствует о том, что за средне-статистическую норму при измерении тонометром Маклакова необходимо считать офтальмотонус = 23 мм.рт.ст., поэтому рекомендуется пациентов, у которых офтальмотонус превышает 23 мм.рт.ст., обследовать на глаукому. Группа лиц, с подозрением на глаукому, выявленная с учетом предлагаемых признаков при наблюдении в динамике оказывается неоднородной и разделяется на 3 подгруппы.
- Пациенты, у которых при наблюдении появляются признаки глаукомы. Они берутся на учет и получают лечение как больные глаукомой.
- Пациенты, у которых ВГД превышает средне — статистический уровень, но признаков глаукомы нет, и они не появляются при наблюдении в динамике. Это лица с эссенциальной гипертензией.
- Пациенты, которые реагируют на саму процедуру тонометрии при первом ее проведении. При повторных изме?