Первичная врожденная глаукома лечение
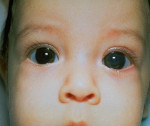
Врожденная глаукома – чаще наследственное заболевание, сопровождающееся постепенным увеличением внутриглазного давления и обусловленными этим сопутствующими зрительными нарушениями. К основным симптомам данной патологии относят увеличение размеров глаз (у грудных детей), болезненность, которая приводит к беспокойству и плаксивости ребенка, светобоязнь, миопию или астигматизм. Диагностика врожденной глаукомы производится на основании данных офтальмологического осмотра, изучения наследственного анамнеза пациента и течения беременности, генетических исследований. Лечение только хирургическое, причем оно должно быть выполнено как можно ранее до развития необратимых вторичных нарушений в органе зрения.
Общие сведения
Врожденная глаукома – генетическое, реже — приобретенное внутриутробно заболевание, которое характеризуется недоразвитием угла передней камеры глаза и трабекулярной сети, что в конечном итоге приводит к повышению внутриглазного давления. Это состояние считается в офтальмологии относительно редким и встречается примерно в одном случае на 10000 родов. Некоторые исследователи полагают, что данная статистика не совсем корректно отражает действительность, ведь некоторые формы врожденной глаукомы могут не проявлять себя вплоть до подросткового возраста. Несмотря на то, что патология наследуется по аутосомно-рецессивному механизму, среди больных несколько превалируют мальчики – половое распределение составляет примерно 3:2. По возрасту развития основных симптомов, а также наличию или отсутствию генетических дефектов выделяют несколько клинических форм этого заболевания. Важность своевременного обнаружения врожденной глаукомы обусловлена тем, что без проведенного лечения ребенок может ослепнуть через 4-5 лет после развития первых проявлений патологии.
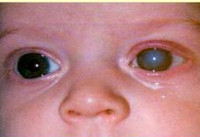
Врожденная глаукома
Причины врожденной глаукомы
Подавляющее большинство случаев врожденной глаукомы (не менее 80%) сопровождаются мутацией гена CYP1B1, который локализован на 2-й хромосоме. Он кодирует белок цитохром Р4501В1, функции которого на сегодняшний момент изучены недостаточно. Предполагается, что данный протеин каким-то образом участвует в синтезе и разрушении сигнальных молекул, которые принимают участие в формирование трабекулярной сети передней камеры глаза. Дефекты структуры цитохрома Р4501В1 приводят к тому, что метаболизм вышеуказанных соединений становится аномальным, что и способствует нарушению формирования глаза и развитию врожденной глаукомы. Сейчас известно более полусотни разновидностей мутаций гена CYP1B1, достоверно связанных с развитием этого заболевания, однако выявить взаимосвязь между конкретными дефектами гена и определенными клиническими формами пока не удалось.
Помимо этого, имеются указания на роль в развитии врожденной глаукомы другого гена – MYOC, расположенного на 1-й хромосоме. Продукт его экспрессии, протеин под названием миоциллин, широко представлен в глазных тканях и тоже участвует в формировании и функционировании трабекулярной сети глаза. Ранее было известно, что мутации этого гена являются причиной открытоугольной ювенильной глаукомы, однако при одновременном повреждении MYOC и CYP1B1 развивается врожденная разновидность этой патологии. Некоторые исследователи в области генетики полагают, что обнаружение мутации гена миоциллина на фоне дефекта CYP1B1 не играет особой клинической роли в развитии врожденной глаукомы и является просто совпадением. Мутации этих обоих генов наследуются по аутосомно-рецессивному механизму.
Кроме наследственных форм данной патологии примерно в 20% случаев диагностируется врожденная глаукома при отсутствии, как случаев заболевания, так и патологических генов у родителей. В таком случае причиной развития глазных нарушений могут выступать либо спонтанные мутации, либо же повреждение тканей глаза во внутриутробном периоде. Последнее может быть обусловлено заражением матери во время беременности некоторыми инфекциями (например, токсоплазмозом, краснухой), внутриутробными травмами плода, ретинобластомой, воздействием тератогенных факторов. Так как в такой ситуации не имеется генетического дефекта, такая патология носит название вторичной врожденной глаукомы. Кроме того, подобные нарушения органа зрения могут иметь место при некоторых других врожденных заболеваниях (синдром Марфана, ангидроз и другие).
Какой бы ни была причина врожденной глаукомы, механизм развития нарушений при этом состоянии практически одинаков. Из-за недоразвития угла передней камеры глаза и трабекулярной сети водянистая влага не может нормально покидать полость, происходит ее накопление, что сопровождается постепенным повышением внутриглазного давления. Особенностью врожденной глаукомы является тот факт, что ткани склеры и роговицы у детей обладают большей эластичностью, нежели у взрослых, поэтому при накоплении влаги происходит увеличение размеров глазного яблока (чаще всего двух сразу, очень редко только одного). Это несколько снижает внутриглазное давление, однако со временем и этот механизм становится недостаточным. Происходит уплощение хрусталика и роговицы, на последней могут появиться микроразрывы, ведущие к помутнению; повреждается диск зрительного нерва, истончается сетчатка. В конечном итоге может произойти ее отслоение – помутнение роговицы и отслойка сетчатой оболочки глаза являются ведущими причинами слепоты при врожденной глаукоме.
Классификация врожденной глаукомы
В клинической практике врожденную глаукому в первую очередь разделяют на три разновидности – первичную, вторичную и сочетанную. Первичная обусловлена генетическими нарушениями, наследуется по аутосомно-рецессивному механизму и составляет около 80% от всех случаев заболевания. Причина вторичной врожденной глаукомы заключается во внутриутробном нарушении формирования органов зрения различной негенетической природы. Сочетанная разновидность, как следует из названия, сопровождается наличием врожденной глаукомы на фоне иных наследственных заболеваний и состояний. Первичная форма, обусловленная генетическими дефектами, в свою очередь подразделяется на три клинические формы:
- Ранняя врожденная глаукома – при этой форме признаки заболевания выявляются при рождении, или они проявляются в первые три года жизни ребенка.
- Инфантильная врожденная глаукома – развивается в возрасте 3-10 лет, ее клиническое течение уже мало похоже на ранний тип и приближается к таковому у взрослых людей при других формах глаукомы.
- Ювенильная врожденная глаукома – первые проявления этой формы заболевания регистрируются чаще всего в подростковом возрасте, симптоматика очень схожа с инфантильным типом патологии.
Такой значительный разлет в возрасте развития врожденной глаукомы напрямую связан со степенью недоразвития трабекулярной сети глаза. Чем более выражены нарушения в этих структурах, тем ранее начинается накопление водянистой влаги с повышением внутриглазного давления. Если же недоразвитие угла передней камеры глаза не достигает значительных величин, то в первые годы жизни ребенка отток происходит вполне нормально, и нарушения развиваются намного позже. Попытки связать определенные клинические формы врожденной глаукомы с конкретными типами мутаций гена CYP1B1 на сегодняшний день не увенчались успехом, и механизмы развития того или иного типа заболевания до сих пор неизвестны.
Симптомы врожденной глаукомы
Наиболее своеобразными проявлениями характеризуется ранняя форма первичной врожденной глаукомы, что обусловлено анатомическими особенностями строения глаза у ребенка в возрасте до 3-х лет. В очень редких случаях глаукомные изменения можно заметить уже при рождении, чаще всего в первые 2-3 месяца жизни заболевание ничем себя не проявляет. Затем ребенок становится беспокойным, плохо спит, очень часто капризничает – это обусловлено неприятными и болезненными ощущениями, с которых дебютирует врожденная глаукома. Через несколько недель или месяцев начинается медленное увеличение размеров глазных яблок (реже — одного). Повышение внутриглазного давления и эластичность тканей склеры могут привести к значительному увеличению глаз, что внешне создает ложное впечатление красивого «большеглазого» ребенка. Затем к этим симптомам присоединяется отек, светобоязнь, слезотечение, иногда возникает помутнение роговицы.
Инфантильная и ювенильная формы врожденной глаукомы во многом очень схожи, различается только возраст развития первых проявлений заболевания. Увеличения размеров глазных яблок при этом, как правило, не происходит, патология начинается с ощущения дискомфорта и болезненности в глазах, головных болей. Ребенок может жаловаться на ухудшение зрения (появление ярких ореолов вокруг источников света, «мошки» перед глазами). Эти типы врожденной глаукомы часто сопровождаются другими нарушениями зрительного аппарата – косоглазием, астигматизмом, миопией. Со временем происходит сужение поля зрения (теряется возможность видеть предметы боковым зрением), нарушение темновой адаптации. Светобоязнь, отек и инъецирование сосудов склеры, характерные для ранней формы заболевания, при этих формах чаще всего не наблюдаются. При отсутствии лечения любая разновидность врожденной глаукомы со временем приводит к слепоте по причине отслойки сетчатки или атрофии зрительного нерва.
Диагностика врожденной глаукомы
Выявление врожденной глаукомы производится врачом-офтальмологом на основании данных осмотра, офтальмологических исследований (тонометрии, гониоскопии, кератометрии, биомикроскопии, офтальмоскопии, УЗ-биометрии). Также немаловажную роль в диагностике этого состояния играют генетические исследования, изучение наследственного анамнеза и течения беременности. При осмотре обнаруживаются увеличенные (при ранней форме) или нормальные размеры глаз, может также наблюдаться отек окружающих глазное яблоко тканей. Горизонтальный диаметр роговицы увеличен, на ней возможны микроразрывы и помутнение, склера истончена и имеет голубоватый оттенок, поражается при врожденной глаукоме и радужная оболочка – в ней возникают атрофические процессы, зрачок вяло реагирует на световые раздражители. Передняя камера глаза углублена (в 1,5-2 раза больше возрастной нормы).
На глазном дне длительное время не возникает никаких патологических изменений, так как за счет увеличения размеров глазного яблока внутриглазное давление поначалу не достигает значительных величин. Но затем довольно быстро развивается экскавация диска зрительного нерва, однако при снижении давления выраженность этого явления также уменьшается. По причине увеличения размеров глаз при врожденной глаукоме происходит истончение сетчатки, что при отсутствии лечения может привести к ее разрыву и регматогенной отслойке. Часто на фоне таких изменений обнаруживается миопия. Тонометрия показывает некоторое увеличение внутриглазного давления, однако этот показатель следует сопоставлять с передне-задним размером глаза, так как растяжение склеры сглаживает показатели ВГД.
Изучение наследственного анамнеза может выявить аналогичные изменения у родственников больного, при этом нередко удается определить аутосомно-рецессивный тип наследования – это свидетельствует в пользу первичной врожденной глаукомы. Наличие в ходе беременности инфекционных заболеваний матери, травм, воздействия тератогенных факторов указывает на возможность развития вторичной формы заболевания. Генетическая диагностика осуществляется посредством прямого секвенирования последовательности гена CYP1B1, что позволяет выявить его мутации. Таким образом, однозначно доказать наличие первичной врожденной глаукомы может только врач-генетик. Кроме того, при наличии такого состояния у одного из родителей или их родственников можно производить поиск патологической формы гена до зачатия или пренатальную диагностику путем амниоцентеза или других методик.
Лечение и прогноз врожденной глаукомы
Лечение врожденной глаукомы только хирургическое, возможно применение современных лазерных технологий. Консервативная терапия с использованием традиционных средств (капли пилокарпин, клонидин, эпинефрин, дорзоламид) является вспомогательной и может использоваться некоторое время в ходе ожидания операции. Хирургическое вмешательство сводится к формированию пути оттока водянистой влаги, что снижает внутриглазное давление и устраняет врожденную глаукому. Метод и схема проведения операции избирается в каждом конкретном случае строго индивидуально. В зависимости от клинической картины и особенностей строения глазного яблока могут выполняться гониотомия, синустрабекулэктомия, дренажные операции, лазерная циклофотокоагуляция или циклокриокоагуляция.
Прогноз врожденной глаукомы при своевременной диагностике и проведении операции чаще всего благоприятный, если же лечение произведено с опозданием, возможны различные по выраженности нарушения зрения. После устранения глаукомы необходимо не менее трех месяцев диспансерного наблюдения у офтальмолога.
Источник
Благодаря интенсивному развитию перинатальной медицины выживаемость недоношенных детей в последние годы постоянно увеличивается. Вместе с тем анатомия и физиология глаза ребенка, родившегося ранее положенного срока, имеют ряд особенностей, которые Е.И. Сидоренко справедливо предложил определять термином «офтальмопатия недоношенных». Одна из таких особенностей связана с состоянием дренажной системы глаза недоношенного ребенка, которое определяет особенности гидродинамики и в конечном итоге – вариант течения глаукомы у такого пациента. Также важным патогенетическим фактором является длительная искуственная вентиляция легких, которую получают дети, родившиеся преждевременно.
Наибольший интерес большинства исследователей традиционно связан с механизмами развития вторичной глаукомы при терминальных стадиях ретинопатии недоношенных (РН), возникающей в результате массивного рубцевания в ретрохрусталиковом пространстве. Механизмы же повышения внутриглазного давления у детей с различными стадиями РН, которым в активный период заболевания проводились различные лечебные мероприятия (гормональная терапия, лазер- и криокоагуляция сетчатки, витреоретинальные вмешательства), остаются малоизученными.
- Начальная стадия: сагиттальный размер глаза и горизонтальный диаметр роговицы увеличены не более чем на 2 мм. Острота зрения и зрительный нерв не изменены;
- Развитая стадия: сагиттальный размер глаза и горизонтальный диаметр роговицы увеличены не более чем на 3 мм. Зрение снижено на 50%. Отмечается патологическая экскавация диска зрительного нерва.
- Далеко зашедшая стадия: сагиттальный размер глаза и горизонтальный диаметр роговицы увеличены не более чем на 4 мм. Зрение снижено до светоощущения. Выраженная глаукоматозная экскавация зрительного нерва.
- Терминальная стадия: резкое увеличение глаза буфтальм. Полная слепота. Патологическая глаукоматозная экскавация зрительного нерва.
Первичная врожденная глаукома у недоношенных детей имеет специфику, заключающуюся в поздней манифестации заболевания (5-8 мес. жизни), относительно благоприятном течении (в пределах II стадии), преобладании у детей с малым сроком гестации (24–29 нед.) различных вариантов гониодисгенеза угла передней камеры (преимущественно II степени), а у детей со сроком гестации 30–33 нед. – гониодисгенеза II степени и мезодермальной ткани в углу передней камеры.
Классификация врожденной глаукомы
Признак | Классификация |
Происхождение |
|
Форма |
|
Уровень ВГД |
|
Сопутствующая патология глаза |
|
Течение |
|
Динамика |
|
Форму глаукомы целесообразно рассмотреть в свете гониоскопических данных, включающих четыре разновидности изменений (блоков) угла передней камеры: претрабекулярная, трабекулярная, мышечная (связанная с недоразвитием склеральной шпоры или аномальным прикреплением меридиональной мышцы) и недоразвитием шлеммова канала.
Претрабекулярный блок включает недорасщепление угла передней камеры с вариантами гониодисгенеза, предложенными Сидоровым Э.Г. и Мирзаянц М.Г. (1988), а также включения различного происхождения: ангиоматоз, нейрофиброматоз и наличие нерассосавшейся мезодермальной ткани. Диагностика этой формы не сложна. Некоторую трудность представляет дифференциальная диагностика трабекулярной и мышечной форм глаукомы.
Недоразвитие трабекул чаще выглядит в виде плотной, со сглаженным рисунком пластины вместо нежной, четко очерченной ткани. При мышечной аномалии мы не находим яркой белой блестящей полоски (склеральной шпоры), разделяющей цилиарное тело и корнеосклеральную трабекулу. Полоска цилиарного тела как бы непосредственно вплетается в трабекулярный переплет. Наличие пигментного эпителия на стенках шлеммова канала позволяет нам довольно точно определить его проекцию; отсутствие четкой линии синуса или его прерывистый ход говорят о полной или частичной его облитерации.
В связи с ранним возрастом больных с врожденной глаукомой стадию глаукомы целесообразно определять по двум критериям: сагиттальному размеру глаза и соотношению физиологической экскавации к диску зрительного нерва. Имеется прямая зависимость размеров роговицы, глубины передней камеры и сагиттальной оси глаза, в связи с чем можно ограничиться измерением ПЗО глаза как более удобным и точным методом.
Имеющееся в некоторых классификациях глаукомы деление на инфантильную и ювенильную считается необязательным, поскольку в обоих случаях речь идет о врожденной глаукоме с доброкачественным, затяжным течением заболевания. К примеру, синдром Франк-Каменецкого относят к ювенильным формам врожденной глаукомы, но нами сразу же после рождения ребенка наблюдался данный синдром с активным клиническим проявлением глаукомы и высоким уровнем ВГД. Динамика глаукомы также должна быть сопоставлена с изменением физиологической экскавации. И если при глаукоме взрослых речь идет о стабилизации глаукоматозного процесса либо его прогрессировании, то у детей при длительно нормализованном ВГД наблюдается и регресс глаукоматозной экскавации с улучшением зрительных функций.
Таким образом, данная классификация врожденной глаукомы, на наш взгляд, динамична, охватывает почти все стороны развития и течения глаукомы, позволяет определить локализацию в затруднении оттока внутриглазной жидкости и патогенетически подойти к хирургическому лечению этого тяжелого заболевания.
Диагностика
Как известно, основными причинами развития врожденной глаукомы у детей являются различные варианты гониодисгенеза и/или наличие мезодермальной ткани в углу передней камеры, поэтому необходимо подробно исследовать угол передней камеры.
Диагноз врожденной глаукомы можно заподозрить при наличии у детей специфических признаков и симптомов. Прежде всего, это увеличенные в размерах глаза. Нередко отмечаются интенсивное слезотечение, светобоязнь, частое моргание, гиперемия склеры.
Методы обследования больных включают подробный сбор анамнеза заболевания и жизни недоношенного ребенка, а также рутинные методики обследования:
- Визометрию — у детей с врожденной глаукомой чаще выявляется миопия средней и высокой степени.
- Биомикроскопию — отёк роговицы, разрывы десцеметовой оболочки, помутнение роговицы, углубление передней камеры, атрофия стромы радужки с обнажением её радиальных сосудов.Нарушение прозрачности роговицы может быть обусловлено её отёком вследствие повышения ВГД, в таком случае прозрачность роговицы восстанавливается после нормализации ВГД. При далекозашедшей врождённой глаукоме выраженное помутнение стромы роговицы может быть вторичным по отношению к отёку роговицы и может оставаться после снижения ВГД.
- Офтальмоскопию — В норме у новорождённого глазное дно бледное, ДЗН более бледный, чем у взрослого; физиологическая экскавация отсутствует или слабо выражена. При первичной врождённой глаукоме экскавация быстро увеличивается, но на ранних этапах при снижении ВГД экскавация нормализуется. Ориентировочно оценить экскавацию можно, условно приняв, что увеличение диаметра роговицы на 0,5 мм соответствует приросту экскавации на 0,2. Розовая окраска нейроглиального пояска сохраняется в начальной и развитой стадиях заболевания. В далекозашедшей стадии глаукомы она бледнеет.
- Тонометрию — у детей до 3 лет в норме Р0 = 14–15 мм рт.ст. При первичной врождённой глаукоме наблюдается повышение Р0>20 мм рт.ст. или разница ВГД между левым и правым глазами более 5 мм рт.ст.
- А-, В-сканирование — в ходе В-сканирования полученные эхо-сигналы, отраженные от анатомических структур глаза, преобразуются в двухмерное изображение, формируя таким образом картину «ультразвукового среза». Этот метод УЗИ обладает большей информативностью и чувствительностью при выявлении различного рода патологических процессов орбиты, но менее точен в сравнении с А-сканированием. Он позволяет установить расположение, форму и размер, взаимоотношение с рядом расположенными структурами, а также акустическую плотность патологического очага
- Измерение диаметра роговицы — в норме у новорождённого диаметр роговицы равен 10 мм, к году жизни диаметр увеличивается до 11,5 мм, а к 2 годам – до 12 мм. При первичной врождённой глаукоме наблюдают увеличение диаметра роговицы до 12 мм и более уже на первом году жизни ребёнка. Это особенно значимо при асимметрии диаметров роговиц.
- Непрямую гониоскопию в условиях медикаментозного сна — наблюдают переднее прикрепление корня радужки, чрезмерное развитие гребенчатой связки, частичное сохранение мезодермальной ткани в бухте угла и эндотелиальной мембраны на внутренней поверхности трабекулы.
- Также при наличии необходимого оборудования — оптическую когерентную томографию диска зрительного нерва (ДЗН). ОКТ позволяет исследовать морфометрические показатели ДЗН недоношенных детей и толщину перипапиллярного слоя нервных волокон сетчатки.
Исследование ДЗН при ОКТ
Анализ толщины слоя нервных волокон может дать результаты:
- начальная глаукома / вероятностный вариант нормы — паттерн толщины перипапиллярного слоя нервных волокон симметричен во всех секторах
- глаукома II-III ст. — выраженное уменьшение толщины слоя нервных волокон в 1-2-х квадрантах
- глаукома III-IV ст. — значительное снижение перипапиллярного слоя нервных волокон более чем в 3-х квадрантах
Варианты строения ДЗН при морфометрическом анализе:
- вариант нормы (объем нейроретинального пояска – не менее 0,35 мм3 ±0,15; Э/Д = 0,2–0,3)
- умеренные морфометрические проявления глаукомной нейрооптикопатии (объем нейроретинального пояска – 0,35–0,20 мм3; Э/Д = 0,5–0,6)
- терминальная стадия глаукомы (объем нейроретинального пояска значительно меньше нормы – 0,15 мм3 и менее; Э/Д = 0,9–1,0)
Начало заболевания
Манифестация глаукомы у недоношенных детей в большинстве случаев происходит в период с 5 до 8 мес. жизни ребенка от их фактического рождения.
Вместе с тем клиническая картина врожденной глаукомы у большинства детей, рожденных своевременно, обычно проявляется уже на первом месяце жизни ребенка. Это обстоятельство необходимо учитывать при диспансерном наблюдении недоношенных детей в указанное время после рождения.
Точная диагностика выраженности глаукомы у детей с ретинопатией недоношенных представляет определенные трудности в связи с характерной для РН деформацией ДЗН, затрудняющей оценку его экскавации.
Начало болезни проявляется светобоязнью, слезотечением, тусклостью роговицы; длина сагиттальной оси глаза и диаметр роговицы нормальные или слегка увеличены. Увеличение длины сагиттальной оси глаза, диаметра роговицы и нарастание отека роговицы происходят в развитой стадии вследствие дальнейшего растяжения оболочек глазного яблока. Возникают разрывы десцеметовой оболочки и помутнения роговицы.
Передняя камера становится глубже. Наступают изменения в радужке в виде атрофии и гипоплазии стромы, депигментации. Зрачок расширен. Наблюдаются экскавация диска зрительного нерва, снижение остроты зрения, сужение поля зрения с носовой стороны до 45–35° (если возраст ребенка позволяет их исследовать).
Прогрессирующая стадия болезни определяется резким увеличением длины сагиттальной оси глаза и диаметра роговицы. Лимб растянут. Склера истончается, через нее просвечивает синевато-голубоватым цветом сосудистая оболочка. Передняя камера глубокая. Имеют место дегенеративные изменения роговицы. Зрачок является широким. Диск зрительного нерва сероватого цвета, экскавация его увеличивается. Происходят резкое снижение остроты зрения, концентрическое суживание поля зрения, преимущественно с носовой стороны (до 15°).
В стадии почти абсолютной и абсолютной глаукомы все эти явления нарастают, нередко развиваются осложнения (подвывих и вывих хрусталика, внутриглазные кровоизлияния, осложненная катаракта, отслойка сетчатки и др.), зрение снижено до светоощущения с неправильной проекцией, в абсолютной стадии наблюдается полная слепота.
Дифференциальная диагностика
Дифференциальный диагноз следует проводить со следующими заболеваниями:
- мегалокорнеа,
- травматические поражения роговицы,
- врождённый дакриоцистит,
- различные виды сочетанной врождённой глаукомы (синдром Питерса, синдром Марфана, склерокорнеа и т.д.).
- Следует также отличать глаукому от внутриглазной гипертензии (характеризуется умеренным повышением ВГД, удовлетворительным состоянием оттока внутриглазной жидкости из глаза, отсутствием изменений в поле зрения и ДЗН, стабильным течением).
Лечение
Для того чтобы устранить эмбриональную ткань и улучшить отток внутриглазной жидкости в шлеммов канал в большинстве случаев проводят операции в области угла передней камеры, так как они являются наиболее эффективными. Несмотря на возраст ребенка, операцию нужно проводить в срочном порядке.
Основные методики оперативного лечения:
- трабекулотомия,
- трабекулэктомия,
- комбинированная методика (трабекулотомия + трабекулэктомия),
- гониотомия, в отдаленные сроки после гониотомии, по показаниям, применяется дополнительно гониопунктура.
Медикаментозная терапия играет важную роль в комплексном лечении заболевания и включает:Из медикаментозных средств местно назначают
- 1–2 %-ный раствор пилокарпина гидрохлорида,
- 0,055 %-ный раствор армина,
- 0,013 %-ный раствор фосфакола
- 2–3 %-ный ацеклидина,
- 0,25 %-ный раствор оптимола.
- Внутрь принимают диакарб или глицерол (в дозах, соответствующих массе тела и возрасту ребенка).
- десенсебилизирующую и общеукрепляющую терапию.
Функциональное лечение
- коррекция аметропии,
- плеоптическое лечение (у детей с врожденной глаукомой чаще выявляется миопия средней и высокой степени).
Диспансерное наблюдение
Детей с подозрением на врожденную глаукому или с установленным диагнозом ставят на диспансерный учет с обязательным обследованием 1 раз в месяц: измерение ВГД, диаметр роговицы, ширины лимба, определение зрительных функций (по возможности).
Источник


