Пен для лечения глаз
Пингвекула обычно поражает оба глаза. Это распространенная патология, которая развивается бессимптомно у людей пожилого возраста в результате старения конъюнктивы. У детей и молодых пациентов пингвекула может появляться на глазах в результате воздействия агрессивных факторов. Это доброкачественное образование, которое не влияет на функцию зрения. К образованию пингвекулы приводит повышенное содержание в организме белковой или жировой ткани, из-за чего пингвекула имеет желтоватый или белесый цвет.
Причиной появления пингвекулы у пациентов молодого возраста могут стать внешние агрессивные факторы, вызывающие нарушения в строении конъюнктивы:
- прямые солнечные лучи;
- пыль, сконцентрированная в воздухе;
- испаряющиеся химические вещества в местах производственного цикла;
- повышенное задымление;
- высокая температура воздуха.
В большинстве случаев пингвекула развивается на обоих глазах бессимптомно. Также она может воспаляться, создавая дискомфорт глазам, который проявляется ощущением сухости и жжения в глазах, которые могут становиться красными в месте появления пингвекулы, ощущением инородного предмета в глазу.
Для лечения такой патологии используются консервативные и оперативные методы, которые могут дополняться рецептами народной медицины. Как только у пациента появляются неприятные симптомы и дискомфорт в глазах, требуется обратиться к окулисту. Врач поможет выбрать оптимальное лечение такого доброкачественного образования на глазах, чтобы полностью избавиться от пингвекулы и причиняемого ею дискомфорта. Если заболевание не переходит в стадию воспаления, то оно считается косметическим недостатком, который может быть по желанию больного устранен. Удаление пингвекулы чаще всего сегодня проводится с помощью лазерного воздействия.
Какие глазные капли от пингвекулы применять
Глаза при увеличении пингвекулы обычно лечат медикаментозными наружными средствами. Чаще всего для консервативного лечения используются глазные капли. В качестве наружных средств назначаются капли разного типа:
- искусственная слеза, устраняющая синдром сухого глаза;
- противовоспалительные капли;
- стероидные препараты, снимающие воспалительный процесс;
- антибактериальные и бактерицидные капли.
Консервативное лечение врач подбирает в зависимости от того, какой размер имеет пингвекула и как она себя ведет. Для снятия неприятных ощущений на глазах от воспалившейся или увеличивающейся пингвекулы используют обычно жидкие растворы. Каплями удобнее пользоваться пациенту, они быстрее впитываются в глазную слизистую и конъюнктиву. Консервативное лечение врач подбирает всегда индивидуально, в зависимости от:
- возраста пациента;
- состояния пингвекулы;
- факторов, вызвавших ее появления.
Терапия помогает устранить симптомы воспалившейся пингвекулы. Для эффективного лечения могут применяться несколько препаратов, дозировка которых всегда определяется индивидуально. Для устранения сухости глаза назначается искусственная слеза, которая может выпускаться в жидкой или гелеобразной форме. Она помогает снять раздражение и покраснение на глазах, увлажняя слизистую.
При воспалении, вызванном патогенной микрофлорой, которая быстрее поражает глаза, если на них образовалась пингвекула, назначаются наружные средства бактерицидного типа или антибиотики. Уменьшить раздражение глаза помогут стероидные или гормональные препараты, назначать которые может только лечащий врач. С помощью правильно подобранного лечения удается улучшить состояние глаза.
В случае воспаления
При воспалении назначаются противовоспалительные наружные средства, с помощью которых можно уменьшить пингвекулу. При выборе таких глазных препаратов врач должен учитывать причину воспалительного процесса. Процесс может быть вызван инфицированием пингвекулы грибком, вирусом или патогенными бактериями и микроорганизмами. Купирование воспалительных процессов и снятие отечности пингвекулы должно проводиться разными глазными препаратами, воздействующими на выявленный тип инфекции. Длительность использования глазных жидких наружных составов зависит от того, насколько поражена пингвекула инфекцией.
Можно ли избавиться от пингвекулы глаза при лечении народными средствами
Пингвекула не излечивается с помощью только одних народных средств. Ее удаление возможно только оперативным способом. Рецепты нетрадиционной медицины могут использоваться только как вспомогательные методики при терапии такой глазной патологии. Использование рецептов нетрадиционной медицины поможет остановить развитие пингвекулы только при условии проведения одновременно с ней курса терапии, назначенного врачом.
Пингвекулу можно будет уменьшить, если укреплять зрение с помощью природных составов, к которым относятся соки:
- черники;
- свеклы;
- моркови.
Они повышают иммунитет, укрепляют сосуды, улучшают состав крови, способствуют улучшению кровообращения в конъюнктиве. Для повышения эффективности медикаментозной борьбы с пингвекулой можно ввести в свой рацион чернику в любых видах. Ее следует есть в сыром виде как можно больше, так как эта ягода благотворно влияет на зрение. Можно засушить или наморозить впрок ягоды, чтобы потом делать из них целебный настой и принимать по несколько раз в день. Чтобы уменьшить пинквекулу, в день нужно съедать не менее 100 г свежей черники.
Кроме приема внутрь ягод черники, можно использовать сок и настои для компрессов, которые накладывают на веки. Процедура проводится в течение 15 минут два-три раза в день. Также в качестве дополнительной терапии может использоваться свекла, которая поможет очищать кровь от белков и жиров, из которых образуются пингвекулы. Ее нужно есть каждый день натощак не менее 100 г в день. Из нее тоже можно делать компрессы, которые будут питать слизистую и снимать раздражение, вызванное пингвекулой.
При выборе любого рецепта такой нетрадиционной методики для борьбы с пингвекулой требуется предварительно посоветоваться с лечащим врачом.
Удаление пингвекулы
Следует помнить о том, что удаление пингвекулы имеет свои противопоказания. Если доброкачественное образование небольшое, то хирургического удаления не потребуется. Удалять нужно увеличившуюся пингвекулу. Нельзя забывать, что растет она крайне медленно. Удаление может привести к нарушению зрения или к повторному образованию нароста. Пациенту с пингвекулой требуется обследование и консультация специалиста, который может сказать, будет ли снова расти после хирургического удаления такой нарост.
Если пингвекула не увеличивается в размерах, не доставляет дискомфорта, не отекает и не зудит, то ее можно попробовать удалить с помощью консервативной терапии. Если у пациента нет противопоказаний, то пингвекула может быть удалена как косметический недостаток с помощью лазера.
Лазерная методика считается наиболее безопасным способом избавления от такого дефекта. Она не требует проведения общей анестезии, так как проводиться под местным обезболиванием. Вся процедура занимает несколько минут, после чего пациент может отправляться домой. После лазерного удаления не образуется рубцов, восстановительный период после такой операции более короткий, у пациентов в большинстве случаев не возникает осложнений и рецидивов, если пациенты будут соблюдать рекомендации врача. Для предотвращения нового образования следует оберегать глаза от солнечных лучей, нося некоторое время постоянно солнцезащитные очки. Обычно для полного восстановления требуется не более месяца. Также нужно принимать препараты, укрепляющие иммунитет и витамины для улучшения зрения.
Источник

Вместе с тем, действие их довольно незначительное (мягкая пенализация), поэтому для достижения эффекта требуется значительное количество времени.
Для уменьшения временного периода, можно использовать методику жесткой пенализации при помощи специального перифовеального пенализатора (ПЕН). Это устройство представляет собой трубку, диаметр которой составляет 35-40 мм, а длина – 100 мм. С одной стороны выходное отверстие прикрыто диафрагмой, которая имеет дефекты размером 15, 5 или 10 мм. Противоположный конец трубки остается свободным. Внутренняя поверхность выполнена из материала, который не отражает свет и является темным.
Как сделать ПЕН?
ПЕН довольно просто выполнить самостоятельно из картона. Для этого необходимо взять прямоугольник со сторонами 10 см и 12-24 см. С одной стороны на него наклеивают прямоугольный кусок черной и неблестящей ткани, например, фланель. Далее прямоугольник сворачивают в трубку так, чтобы ткань оказалась на внутренней поверхности. Важно заклеить продольный стык, длина которого составляет 10 см, так, чтобы не оставалось щелей или отверстий.
После этого изготавливают из картона три диска, диаметр которых должен соответствовать полученному цилиндру. В центральной части одного из них делают круглое отверстие диаметром 15 мм (№1), другого – 10 мм (№2) и третьего – 5 мм (№3).
Диском №1 прикрывают любой конец трубки и закрепляют таким образом, чтобы в случае необходимости можно было ее поменять на другую диафрагму. Важно, чтобы в области контакта диафрагмы с цилиндром не было дополнительных отверстий.
Для уменьшения временного периода, можно использовать методику жесткой пенализации при помощи специального перифовеального пенализатора (ПЕН).
Как тренироваться?
Тренировать зрение необходимо сначала при просмотре телевизора. Для этого взрослый человек должен поднести устройство открытым концом к своему глазу и определить расстояние, с которого через отверстие в диафрагме видно примерно две трети экрана.
После этого пациенту следует закрыть один глаз, который не нужно тренировать. Сам ребенок берет ПЕН в руку и приставляет к другому глазу, нуждающемуся в тренировке. Устройство прикладывают поверх очков. Смотреть через отверстие в диафрагме следует стоя. Это может быть фильм или телепередача.
Обычно ребенок, чтобы изображение стало более четким, приближается к экрану. Однако при этом значительно сузится поле зрения и видимая часть экрана уменьшится. Для того чтобы увеличить обзор, ребенок будет отходить дальше от экрана. В результате тренировка будет заключаться в колебательных движениях (приближение и отдаление от экрана телевизора).
Продолжительность упражнения не должна превышать 20-40 минут, при этом можно выполнять его несколько раз в день. Общая продолжительность тренировки в день должна составлять не менее 90 минут. Проще всего сделать так, чтобы ребенок не смотрел телевизор без ПЕНа вообще.
При улучшении качества зрения расстояние от экрана будет увеличиваться. В тот момент, когда малыш приблизится к точке, с которой видно примерно две трети экрана, следует заменить диафрагму номер 1 на вторую. После этого необходимо повторить весь цикл тренировок и, когда ребенок будет смотреть на экран с заранее определенного расстояния, еще раз заменить диафрагму на более мелкую (№3). С этой диафрагмой лечение продолжают до тех пор, пока не будет виден весь экран.
Родителям стоит знать! Некоторые дети начинают хитрить и подходят близко к телевизору. Для того чтобы увидеть картинку, они либо убирают устройство от глаза, либо быстро перемещают его по разным частям экрана. Конечно же, в этом случае никакой тренировки не происходит. Если взрослые заметили подобную хитрость, то следует применить ряд воспитательных приемов. Для начала малышу запрещают смотреть интересные каналы, заменяя их скучными передачами на один день. При повторном нарушении продлевают наказание еще на пару дней. В большинстве случае такая тактика благотворно влияет на ребенка, и он начинает тренироваться в необходимом режиме.
Словарь терминов:
Аккомодация — способность сфокусироваться на разноудаленных предметах, чтобы получить четкое изображение.
Амблиопия – снижение остроты зрения, связанное с функциональным нарушением аккомодации и контрастной чувствительности.
Зрительная фиксация – способность удерживать область предмета на определенном участке сетчатой оболочки. В случае центральной (правильной) фиксации она располагается в области фовеолы, при отклонении от нормы – на другом периферическом участке.
Острота зрения – способность человека воспринимать две раздельные точки с максимального расстояния или при выраженном сближении их.
Пенализация – исключение глаза из процесса зрения.
Сетчатка – оболочка глаза, расположенная позади стекловидного тела, которая имеет в составе большое количество рецепторов, воспринимающих изображение и свет.
Фовеола – область, расположенная в центре сетчатки (ямка желтого пятна). В ней имеется максимальное количество рецепторов, что обеспечивает самую высокую остроту зрения.

Интересное
Плеоптика — лечение амблиопии
Плеоптика является разделом офтальмологии, который занимается восстановлением функции оптического аппарата при его недоразвитии (амблиопии), являющейся…
Источник
Я около 5 лет занимаюсь биополимерами для лечения глаз. В конце расскажу немного, что такого удивительного есть в России в этом направлении.
Но начнём с того, что слёзная жидкость — очень интересная штука. Дело в том, что она выравнивает поверхность глаза для получения гладкой линзы, работает «антивирусом» на входе в организм через глаз, поддерживает ещё несколько сложных реакций, помимо иммунных.
Она работает барьером от пыли, защищает глаз от царапин как смазка, убивает экзогенные бактерии своими иммунными реакциями. При движении век жидкость размазывается по поверхности роговицы и образует перикорнеальную плёнку, которая выравнивает переднюю линзу глаза. Это важно, потому что неровности от 0,3 мкм² по площади уже хорошо заметны и искажают зрение. Кроме того, влажность важна для слоя неороговевающего эпителия глаза — благодаря этому слою наши глаза в конечном итоге могут получать достаточно кислорода.
Вопреки распространённому мнению, слёзная железа делает довольно мало для постоянной защиты глаза. Это своего рода резервный накопитель для жидкости, необходимой для промывания глаза, либо для повышения иммунитета глаза (к примеру, в результате эмоционального потрясения). Основная же слёзная жидкость, которая делает глаз влажным постоянно, поступает из относительно небольших желез Краузе и Вольфринга.
Слеза
Слеза делается из выделений желез и клеток из слизистой глаза, немного компонентов также приходит из сосудов глаза. Три главных компонента слезы — это липиды, муцины и вода.
Жёлтый слой А — это липиды, синий слой Б — водянистая жидкость, красный слой В — муциновый слой, дальше уже идёт роговица Г. Толщина — от 6 до 10 мкм.
Верхний липидный слой продуцируется мейбомиевыми железами (в веках), сальными железами Цейса в волосяных мешочках у корней ресниц, железами Моля (расположены рядом, это немного изменённые маленькие потовые железы). Троекратное дублирование системы необходимо из-за очень большой важности глаз для организма, и, соответственно, очень большой важности этого слоя слезы для работы глаза.
Эта липидная плёнка не даёт слезе быстро испаряться, герметизирует глаз при закрытии (чтобы злобные бактерии не пролезли внутрь, пока вы спите), снижает натяжение жидкости и сглаживает поверхность линзы, плюс не даёт внешнему поту с кожи повредить глаз. Иногда бывает, что пациент жалуется на сухость в глазах или сразу получает объективный диагноз синдрома сухого глаза при нормальной или повышенной слёзопродукции — это как раз случай повреждения липидопродукции для этой плёнки при нормальной работе остальных желез слёзопродукции. Чаще всего этот слой повреждается в результате блефаритов, при которых закупориваются протоки мейбомиевых желез в толще век.
Отчего возникает синдром сухого глаза?
ССГ — это, по сути, нарушение слёзопродукции. И причин его возникновения несколько:
Системная — врождённая, наследственная, в результате гормональных заболеваний, менопаузе, диабете, реже — при системных инфекциях. В этой ситуации изменяются сами свойства тканей глаза, что приводит к его дистрофии. Распространённость — 1%, и если у вас нет такого у родственников — скорее всего, беспокоиться не надо. При приобретённом системном синдроме сухого глаза, обстоятельства таковы, что, скорее всего, он будет волновать вас в последнюю очередь в сравнении с поражениями других органов.
Самая распространённая форма — блефароконъюнктивальная. Это заболевания век и слизистой оболочки глаза. Воспаление разбалансирует состав слезы, а дальше глаз теряет защиту и всё становится куда веселее. Для доктора, не для пациента. Причины: инфекции, неполное смыкание век, аллергии и другие подобные факторы. Распространенность 58%.
Ещё 34% процента — экзогенная форма (тоже сопровождающаяся блефаритами). Причины: ЭМИ-импульсы (страдают связисты), пересушенный воздух, дым, смог, сигаретный дым, — слеза начинает быстрее испаряться. Если сокращать мигательные движения глаз, то слеза также начинает быстро испаряться. Когда мы говорим о синдроме сухого глаза на производстве или в результате работы за компьютером — это чаще всего именно оно. Ещё экзогенную форму вызывают препараты вроде гормональных конрацептивов, нейролептиков, инъекции ботулотоксина, ношение контактных линз, ионизирующая радиация, авитаминоз А.
Оставшиеся случаи — роговичная форма, вызванная слишком неровной роговицей. Например, после травмы, операции (особенно лазерной коррекции, кератэктомии, факоэмульсификации катаракты), дистрофических процессов или тяжёлых токсикологических поражений.
Есть ещё комбинированные формы, когда явного «спускового крючка» нет, но зато есть куча различных причин, накопившихся как надо.
Диагностика
Самый простой метод диагностики правильности работы слезной жидкости — это тест Ширмера. Вам в глаза вставляют специальные шипы на бумажках, а затем ждут, пока вы начнёте плакать. Отсекается определённое время, затем проверяется, как далеко промокли бумажки. Нужно набрать 15 миллиметров за 5 минут. Для его проведения нужны эти вот самые шипы и бумажки, обычно они есть у каждого офтальмолога.
Нюанс в том, что пациенты могут заплакать не только от раздражения глаза, но и от боли. Тогда слезы будет больше. Поэтому более продвинутые офтальмологи применяют тест Джонса. Всё то же самое, только сначала вас ждёт обезболивание.
Метод, доступный только в больших диагностических центрах и лабораториях — проба по Норну. Она показывает время разрыва слёзной плёнки. Слеза окрашивается специальными растворам, после чего вы не моргая смотрите в микроскоп до появления первого разрыва (видного как неокрашенный участок). Норма — 10 секунд. Тесты Ширмера и Джонса измеряют водный компонент, проба по Норну — липидный и муциновый.
Есть более сложные лабораторные методы, но они не такие быстрые. Если вам их назначили — это обычно уже означает ваше вынужденное глубокое погружение в тему, поэтому пока пропустим. Если не повезёт — разберётесь по ситуации.
Что делать, если слеза генерируется неправильно?
Проблема очень частая. Назначается различное лечение, сводящееся к устранению причины возникновения нарушений (это может быть редкая хирургия, если была травма; гормональное воздействие и так далее), но почти всегда речь идёт о двух базовых вещах:
- Назначении слезозаместительной терапии (чтобы глаз не страдал дальше по мере потери защиты в результате заболевания).
- Улучшения трофики, профилактике или лечении сопутствующих воспалительных процессов.
К сожалению, про второе обычно забывают, либо просто не назначают, поскольку блефарита может в начале и не быть. Зато он с очень большой вероятностью может возникнуть позже.
Но начнём со слезы. Конечно, пару веков назад отлично работали солевые растворы, потом примерно в 80-х получили распространение природные полимеры — растворы на сыворотке сухой плазмы или крови пациента. Поскольку далеко не каждый пациент горел желанием стать почётным донором (пускай и для себя), понадобился синтез искусственных полимеров. Они вводились в глаз очень часто, что доставляло массу неудобств пациентам. Потом появились препараты пролонгированного действия:
Выбор зависит от конкретного состояния пациента. Иногда назначают два препарата для совместного действия.
Также во время лечения используют гидрогелевые защитные линзы, которые нужно носить постоянно, и параллельно вводить препараты. Предполагается, что они защищают глаз достаточно долго, чтобы препараты начали нормально действовать.
Возможно также повышение слёзопродукции за счёт воздействия на железы или снижения вязкости слезы за счёт воздействия на муциновый слой (он ограничен — если есть проблемы как раз с муцином, неприменим, плюс есть довольно неприятные побочные эффекты, но иногда метод оказывается подходящим).
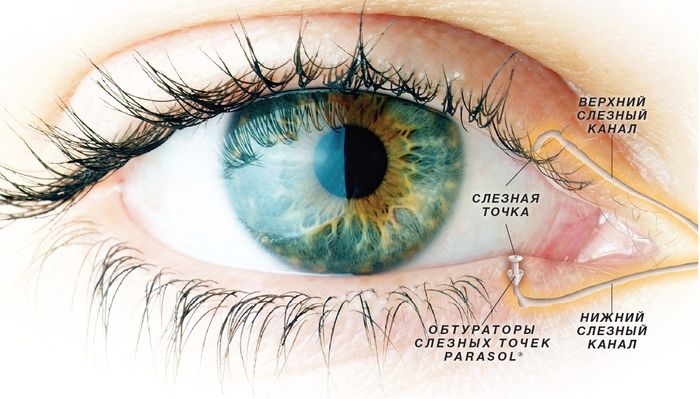
Потом, собственно, хирургия. С этой целью используют покрытие консервированной амниотической мембраной (только пациентам с роговичной формой синдрома) или аутоконъюнктивой (по Кунту) или делают пересадку роговицы. До этой истории лучше не доводить — крайне высокие риски и почти космическая цена операций. Если доводите — старайтесь выехать в Германию для операции. Ещё можно ставить коллагеновые заглушки на 5-7 суток, предотвращающие оттекание слезы из глаз в полость носа. Они постепенно растворяются, но дают неделю на то, чтобы глаз нормально работал.
Первая часть лечения носит защитную форму. Кроме неё очень часто используется этиотропное лечение, то есть помогающее снять причины заболевания. Это восстанавливающие средства, антибиотики, десенсибилизация, эфферентная терапия и репаративная терапия.
Репаративная терапия — восстановление целостности роговицы, слизистой, улучшение обмена. Вот основные препараты:
Можно применять и аутосыворотку крови (препарат из крови пациента).
При блефароконъюнктивальной форме ССГ и при ситуациях, когда блефарит более чем возможен по ходу развития заболевания (то есть в подавляющем большинстве случаев), назначаются тёплые компрессы, массаж век и гигиенические средства. Вот тут-то наша лаборатория и стала одним из уникальных мировых явлений. Мы разработали гели Блефарогель и Блефарогель-2 (да, в 90-х мы больше занимались наукой, нежели маркетингом). Блефарогель наносится на веки и действует так: в основе гиалуроновая кислота, которая медленно очищает выводные протоки сальных, мейбомиевых, потовых желез век от пробок. Здесь, кстати, возникает путаница — почему-то дамы на косметологических форумах видя знакомый биополимер, решают, что он убирает морщинки. Нет, блефарогель — он для другого. Но да, ещё нормализуется гидробаланс кожи век, повышается её упругость. Дальше срабатывает экстракт алоэ — он антисептик и помогает трофике. В результате снимается отечность, гиперемия. А Блефарогель 2 посерьёзнее. Туда дополнительно входят препараты серы, метко убивающие паразитов, в частности, клещей демодекс — очень много блефаритов связаны именно с ними.
В итоге при параллельном назначении массажа или фонофореза (магнитофореза, электрофореза) ССГ успешно вылечивается, поскольку нормализуется обмен жидкостей и работа желез. Лечится причина заболевания. Кроме того, оба средства могут применяться и для профилактики ССГ, а также просто для улучшения трофики, особенно, если человек находится в не комфортных условиях для работы.
Исторически сложилось так: в конце 90-х годов моя компания работала над биополимерами для косметики в институтской лаборатории. К нам пришли медики, которым были нужны наши разработки — они во время ряда тестов использовали наши гели на гиалуроновой кислоте для лечения, и первые же пробы показали результат. Медики-разработчики показали нам, к чему нужно прийти, а полимерщики-разработчики сделали нужные средства. До начала наших работ, например, над Блефарогелем 2 пациентов с демодекозом перекидывали из оптики в КВД и обратно. 3-4 года мы испытывали первые средства и сертифицировали их как гигиенические. Затем понадобилась ещё серия исследований и уже документы на изделие медицинского назначения. Изначально нам очень повезло с тем, что с самых первых опытов мы работали исключительно с чистой гиалуроновой кислотой (про важность этого и способы синтеза чуть позже).
Чуть позже я расскажу подробнее непосредственно про процесс разработки биополимерных средств, если интересно. А пока вот здесь можно посмотреть на наше производство гелей для УЗИ и косметологических препаратов, в основе которых всё те же полимерные разработки. Ну и вот ещё детали про ССГ.
Источник