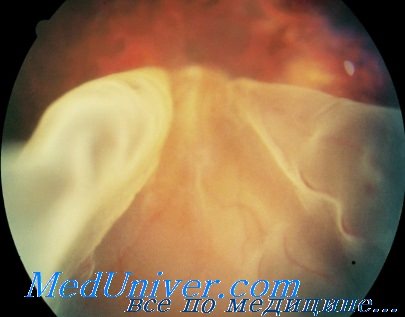
Отслойка сетчатки после проникающих ранений склеры
Травматическая (вторичная) отслойка сетчатки: диагностика, лечениеТравматическая (вторичная) отслойка сетчатки может образоваться как после прободного ранения, так и после контузии глазного яблока (П. Е. Тихомиров). Значительно реже образуется вторичная травматическая отслойка сетчатки после менее тяжелых прободных ранений, когда глазное яблоко удается сохранить с частичной или даже с полной остротой зрения. По-видимому, небольшие осколки, прободающие оболочки глаза, оставляют в сетчатке отверстие столь малых размеров, что оно в большинстве случаев склеивается с подлежащей сосудистой оболочкой, закрывается и благодаря этому не приводит к образованию отслойки сетчатки. В тех случаях, когда после таких ранений глаз небольшими осколками отслойка сетчатки все же возникает, это наблюдают не в первые дни после ранения, а лишь спустя несколько недель или месяцев. К этому времени в стекловидном теле нередко обнаруживаются соединительнотканные или глиозные тяжи. Иногда удается заметить, что такой тяж спаян с сетчаткой. Сморщивание (ретракция) этих тяжей и является, по-видимому, ведущим фактором в патогенезе вторичной отслойки сетчатки после проникающих и сквозных ранений глазного яблока. Однако проследить офталмоскопически нежные тяжи в стекловидном теле на всем их протяжении до отслоенного участка сетчатки удается не во всех случаях. В сетчатке нередко образуется разрыв клапанной, щелевидной или круглой формы в том месте, где она была спаяна с тяжем. Дегенеративные изменения в этом участке сетчатки способствуют образованию разрыва. Однако разрыв обнаруживается не во всех случаях травматической отслойки. Следует полагать, что сморщивание стекловидного тела после ранения может привести к отслойке сетчатки и без образования разрыва в ней. Момент возникновения травматической (вторичной) отслойки сетчатки обычно обращает па себя внимание раненого в связи с внезапным и резким ухудшением зрения, которое до этого частично сохранялось и даже улучшалось в процессе лечения. Исключение составляют случаи, когда отслойка образуется в нижнем отделе сетчатки, на периферии ее, и увеличивается кверху настолько медленно, что центральное зрение долго остается незатронутым. Не замечают момента возникновения отслойки сетчатки и те раненые, у которых предметное зрение и до этого отсутствовало из-за помутнения глазных сред после ранения.
Офталмоскопическая диагностика травматической отслойки сетчатки представляет иногда некоторые трудности в связи с необходимостью дифференцировать отслойку сетчатки от часто сопутствующих ей очаговых помутнений в стекловидном теле, имеющих вид пленок или тяжей и расположенных на различной глубине. П. Е. Тихомиров советует обращать внимание на типичный для сетчатки ход сосудов, которые всегда имеются и в отслоенном ее участке. В швартах стекловидного тела таких сосудов нет: сосуды глазного дна, подходя к шварте, скрываются под ней. Наличие помутнений в средах глаза и, в особенности, в стекловидном теле значительно затрудняет поиски разрыва или отрыва сетчатки. Тем не менее эти поиски должны быть настойчивыми, методичными и, в случае надобности, повторными. Иногда разрыв в сетчатке удается найти лишь после того, как раненый полежит несколько дней на спине и отслойка частично приляжет. Этому способствует иммобилизация глаз с помощью бинокулярной повязки или дырчатых очков. Операция должна производиться в госпиталях фронтового или внутреннего района. Лучшие результаты получаются, если операция производится в первые дни или по крайней мере в течение первого месяца после возникновения отслойки. При обнаружении периферического отрыва сетчатки в области ora serrata стремятся «отбаррикадировать» всю зону отрыва с помощью несквозной диатермокоагуляции, а сквозную коагуляцию делают в центре этой зоны. Если же не удается обнаружить разрыв или отрыв сетчатки, приходится «отбаррикадировать» таким же образом возможно большую область отслоенной сетчатки и выпустить субретинальную жидкость в области наибольшего выстояния пузыря отслойки. Иногда такое «отбаррикадирование» производится в два приема: сперва в одной полусфере склеры (например, в нижней), а затем во второй полусфере. Рекомендуют также выбирать место для операции с учетом анамнестических данных о секторе первоначального выпадения поля зрения (Р. А. Гаркави). После операции необходим строгий постельный режим с бинокулярной повязкой в течение 10—12 дней, а в дальнейшем — ношение дырчатых (иммобилизирующих) очков в течение месяца. П. Е. Тихомирову удалось во время Великой Отечественной войны получить с помощью операций полное прилегание сетчатки в 3 из 15 случаев отслойки, осложнившей боевые проникающие ранения глаз. При отслойках сетчатки, возникших в связи с проникающими ранениями мирного времени, М. Е. Розенблюм получил полное прилегание сетчатки у одного из 4 оперированных больных. Р. А. Гаркави наблюдала 9 таких больных, из них только у 1 удалось обнаружить разрыв сетчатки. Тем не менее у 6 из 9 больных операция привела к полному прилеганию сетчатки и стойкому повышению зрения. — Также рекомендуем «Вторичная глаукома после травмы: причины, лечение» Оглавление темы «Травмы глаза»:
|
Источник
Ранения склеры и радужно-склеральной области редко бывают изолированными, тяжесть их повреждения определяется сопутствующими осложнениями (выпадением внутренних оболочек, кровоизлияниями в структуры глаза; рис. 1).
Рис. 1. Проникающее ранение радужно-склеральной области с выпадением корня радужки
При роговично-склеральных ранах выпадает или ущемляется радужка, ресничное тело, часто наблюдаются гифема и гемофтальм. При склеральных ранениях передняя камера, как правило, углубляется; часто выпадает стекловидное тело, внутренние оболочки глаза; развиваются гифема, гемофтальм. Наиболее тяжелые повреждения склеры сопровождаются дефектом ткани, особенно при субконъюнктивальных разрывах.
Лечение. Первичную хирургическую обработку проникающих ранений выполняют под общей анестезией. При этом основной задачей является восстановление герметичности глазного яблока и структурных соотношений внутри него. В обязательном порядке проводят ревизию раны склеры; необходимо стремиться к точному определению направления хода раневого канала, его глубины и степени повреждения внутренних структур глаза. Именно эти факторы во многом определяют характер и масштабы хирургической обработки.
В зависимости от конкретных условий обработку проводят как через входную рану, так и через дополнительные разрезы. В случае выпадения и ущемления в ране ресничного тела или сосудистой оболочки рекомендуется вправить их и наложить швы; предварительно их орошают раствором антибиотиков с целью профилактики внутриглазной инфекции и развития воспалительной реакции. При инфицировании раны роговицы и склеры могут развиться острый иридоциклит, эндофтальмит (гнойные очаги в стекловидном теле), панэфтальмит (гнойное воспаление всех оболочек).
При проникающем ранении любой локализации проводят местное лечение, включающее противовоспалительную, антибактериальную и симптоматическую терапию в сочетании с общей антибиотикотерапией, коррекцией иммунного статуса.
Проникающие ранения глаза с внедрением инородных тел
При подозрении на попадание инородною тела в глаз большое значение имеют анамнестические данные. Тщательно собранный анамнез играет решающую роль в определении тактики лечения такого больного. Инородные тела роговицы могут быть причиной развития инфильтратов, посттравматических кератитоз, которые приводят в дальнейшем к локальным помутнениям роговицы (рис. 2).
Рис. 2. Проникающее ранение роговицы с инородным телом в передней камере
При значительных ранениях роговицы и обширной гифеме или гемофтальме не всегда удается определить ход раневого канала и расположение инородного тела. В тех случаях, когда осколок проходит через склеру за пределами видимой части, трудно обнаружить входное отверстие.
При внедрении инородного тела крупных размеров клинически определяется зияющая рана роговицы или склеры с выпадением сосудистой оболочки, стекловидного тела и сетчатки.
Диагностика. При биомикроскопии и офтальмоскопии инородное тело может быть выявлено в роговице, передней камере, хрусталике, радужке, стекловидном теле или на глазном дне.
Для диагностики инородного тела внутри глаза применяют метод рентгенлокализации по Комбергу—Балтину. Метод заключается в определении инородного тела с помощью глазного маркера — алюминиевого протеза-индикатора толщиной 0, 5 мм с радиусом кривизны, соответствующим радиусу роговицы. В центре индикатора находится отверстие диаметром 11 мм. На расстоянии 0,5 мм от края отверстия во взаимно перпендикулярных меридианах расположены четыре свинцовые точки-ориентиры (рис. 3). Перед установкой протеза в конъюнктивальный мешок закапывают анестезирующие капли (0,5 % раствор алкаина); протез располагают таким образом, чтобы свинцовые метки соответствовали лимбу на 12—3—6—9 ч.
Рис. 3. Протезы-индикаторы для локализации инородных тел внутри глаза по методу Комберга—Балтина
Все расчеты по рентгеновским снимкам проводят с помощью трех схем-измерителей Балтина—Поляка, изображенных на прозрачной пленке (рис. 4). Последние накладывают на рентгеновские снимки, выполненные с трех проекциях — передней, боковой и аксиальной. На прямом снимке определяют меридиан, по которому располагается инородное тело, а также расстояние его от анатомической оси глаза. На боковом и аксиальном снимке измеряют расстояние от лимба до инородного тела по склере в направлении экватора. Метод точен для диагностики мелких инородных тел металлической плотности при сохранении тургора глазного яблока, отсутствии выраженной гипотонии и зияющих ран наружных оболочек глаза. Анализ полученных результатов позволяет определить глубину залегания инородного тела относительно наружных оболочек глаза и объем планируемого хирургического вмешательства.
Рис. 4. Диагностика инородного тела внутри глаза: а — схемы для расчета локализации инородного тела; б — пример локализации инородного тела
Для установления местонахождения инородного тела в переднем отделе глаза с успехом применяют метод бесскелетной рентгенографии по Фогту, которую можно выполнять не ранее чем через 8 дней от момента ранения.
Из современных методик используют ультразвуковое А- и В-исследование, результаты которого позволяют не только определить наличие инородного тела, но и диагностировать такие осложнения, как дислокация хрусталика, кровоизлияние в стекловидное тело, отслойка сетчатки и т.д.
При компьютерной томографии можно получить серию послойных снимков глазного яблока и орбиты более высокого разрешения по сравнению с указанными ранее методиками.
Лечение. Инородное тело роговицы подлежит немедленному удалению. При поверхностном его расположении используют специальные инструменты, иглы, пинцеты, копья, при расположении в глубоких слоях (строме) роговицы — выполняют линейный разрез, затем металлическое инородное тело удаляют магнитом, а немагнитное — иглой или копьем. Для удаления инородного тела из передней камеры над осколком предварительно делают разрез, в который вводят наконечник магнита. При центральном расположении раны роговицы инородное тело может оставаться в хрусталике или проникать в задний отдел глаза. Инородное тело, внедрившееся в хрусталик, удаляют двумя способами: либо после вскрытия передней камеры с использованием магнита, либо вместе с хрусталиком в случае амагнитной природы осколка и с последующей имплантацией искусственного хрусталика.
Удаление из глаза амагнитного инородного тела сопряжено, как правило, с большими трудностями. При нахождении инородного тела в переднем отделе глаза (пространство от задней поверхности роговицы до хрусталика включительно) используют так называемый передний путь извлечения.
Осколок, находящийся в заднем отделе глаза, до недавнего времени извлекали исключительно диасклеральным путем, т. е. через разрез склеры в месте его залегания. В настоящее время предпочтение отдается трансвитреальному пути, при котором удлиненный наконечник магнита для извлечения металлического предмета или инструмент для захвата амагнитного инородного тела вводят в полость глаза через разрез в плоской части ресничного тела. Операцию выполняют под визуальным контролем через расширенный зрачок. В случае нарушения прозрачности оптических сред (травматическая катаракта, гемофтальм) предварительно проводят экстракцию катаракты и/ или витрэктомию с последующим удалением инородного тела под визуальным контролем.
При проникающих ранениях глаза с внедрением инородных тел помимо выполнения оперативных вмешательств требуется назначение медикаментозной терапии, направленной на предотвращение воспалительной реакции со стороны глаза, развития инфекции, геморрагических осложнений, гипотонии, вторичной глаукомы, выраженных пролиферативных процессов в фиброзной капсуле и внутри глазных структурах.
Первоначально лечение проникающих ранений проходит только в условиях стационара.
При установлении диагноза травмы глаза вводят противостолбнячный анатоксин подкожно в дозе 0,5 ME и противостолбнячную сыворотку в дозе 1000 ME.
Медикаментозное лечение проводят с помощью перечисленных ниже групп препаратов.
1. Антибиотики:
- аминогликозиды: гентамицин внутримышечно по 5 мг/кг 3 раза в сутки, курс лечения 7—10 дней; или тобрамицин внутримышечно или внутривенно 2— 3 мг/кг в сутки;
- пенициллины: ампициллин внутримышечно или внутривенно по 250— 500 мг 4—6 раз в сутки;
- цефалоспорины: цефотаксим внутримышечно или внутривенно по 1—2 г 3— 4 раза в сутки; цефтазидим 0,5—2 г 3—4 раза в сутки;
- гликопептиды: ванкомицин внутривенно по 0,5—1 г 2—4 раза в сутки или внутрь по 0,5—2 г 3—4 раза в сутки;
- макролиды: азитромицин внутрь по 500 мг за 1 ч до еды в течение 3 дней (курсовая доза 1,5 г);
- линкозамиды: линкомицин внутримышечно по 600 мг 1—2 раза в сутки.
2. Сульфаниламидные препараты: сульфадиметоксин (по 1 г в первый день, затем 500 мг/сут; принимают после еды, курс 7—10 дней) или сульфален (по 1 г в первый день и 200 мг/сут в течение 7—10 дней за 30 мин до еды).
3. Фторхинолоны: ципрофлоксацин внутрь по 250—750 мг 2 раза в сутки, продолжительность лечения составляет 7—10 дней.
4. Противогрибковые средства: нистатин внутрь по 250 000—5 000 000 ЕД 3—4 раза в сутки.
5. Противоспалительные средства:
- НПВГТ: диклофенак внутрь по 50 мг 2—3 раза в сутки до еды, курс 7—10 дней; индометацин внутрь по 25 мг 2—3 раза в сутки до еды, курс 10 дней;
- глюкокортикоиды: дексаметазон парабульбарно или под конъюнктиву, 1 —3 мг, курс 7—10 инъекций; триамцинолон 20 мг 1 раз в неделю, 3—4 инъекции.
6. Блокаторы Н-рецепторов: хлоропирамин внутрь по 25 мг 3 раза в сутки после еды в течение 7—10 дней, или лоратадин внутрь по 10 мг 1 раз в сутки после еды в течение 7—10 дней; или фексофенадин внутрь по 120 мг 1 раз в сутки после еды в течение 7—10 дней.
7. Транквилизаторы: диазепам внутримышечно или внутривенно по 10—20 мг.
8. Ферментативные препараты в виде инъекций:
- фибринолизин по 400 ЕД парабульбарно;
- коллагеназа 100 или 500 КЕ субконъюнктивально (непосредственно в очаг поражения: спайки, рубец и т.д.) или с помощью электрофореза, фонофореза; курс лечения 10 дней.
9. Препараты для инстилляции в конъюнктивальный мешок. При тяжелых состояниях и в ранний послеоперационный период кратность инстилляций может достигать 6 раз в сутки; по мере стихания воспалительного процесса она снижается:
- антибактериальные средства: 0,3 % раствор ципрофлоксацина по 1—2 капли 3— 6 раз в сутки; или 0,3 % раствор офтаксацина по 1—2 капли 3—6 раз в сутки; или 0,3 % раствор тобрамицина по 1—2 капли 3—6 раз в сутки;
- антисептики: 0,05 % раствор пиклосидина (витабакт) по 1 капле 6 раз в день, курс лечения 10 дней;
- глюкокортикоиды: 0,1 % раствор дексаметазона но 1—2 капли 3—6 раз в сутки; или 1—2,5 % мазь гидрокортизона, закладывать за нижнее веко 3—4 раза в сутки;
- НПВП: 0,1 % раствор диклофенака no 1—2 капли 3—4 раз в сутки; или 0,1 % раствор индометацина по 1—2 капли 3—4 раз в сутки;
- комбинированные препараты: макситрол (дексаметазон 1 мг, неомицин сульфат 3500 ME, полимиксина В сульфат 6000 ME); тобрадекс (суспензия — тобрамицина 3 мг и дексаметазона 1 мг);
- мидриатики: 1 % раствор циклопентолата по 1—2 капли 3 раза в сутки; или 0, 5—1 % раствор тропикамида no 1—2 капли 3—4 раза в сутки в сочетании с 2,5 % раствором фенилэфринома по 1—2 капли 3 раза в сутки;
- стимуляторы регенерации роговицы: актовегин (гель глазной 20 % за нижнее веко по 1 капле 3 раза в сутки); или солкосерил (гель глазной 20 % за нижнее веко по 1 капле 3 раза в сутки); или дексапантенол (гель глазной 5 % за нижнее веко по 1 капле 3 раза в сутки).
После тяжелых ранений глазного яблока пациент нуждается в пожизненном наблюдении офтальмолога, ограничении физических нагрузок. При необходимости в отдаленном периоде проводят оперативное и медикаментозное лечение с целью зрительной и косметической реабилитации больного.
Жабоедов Г.Д., Скрипник Р.Л., Баран Т.В.
Офтальмология
Опубликовал Константин Моканов
Источник