Отслойка сетчатки осложнения катаракта
Операция по замене хрусталика, помутневшего при катаракте, является единственным возможным способом лечения заболевания. Такие оперативные вмешательства проводятся часто и во многих клиниках. Тем не менее осложнения после замены хрусталика глаза возможны. Какими они бывают и можно ли их избежать?
Почему возникают негативные последствия после замены хрусталика?
Если операция по замене хрусталика при катаракте выполнена опытным офтальмохирургом, то она не влечет за собой особых проблем. Для профессионалов, которые провели не одно оперативное вмешательство, удаление хрусталика и размещение на его месте импланта — интраокулярной линзы — простая и быстрая операция. Процесс выздоровления проходит спокойно у большинства пациентов. Вероятность осложнений возникает нечасто. Но все же их нельзя исключать, хоть они и являются достаточно редкими явлениями.
Любой из видов осложнений имеет конкретные причины происхождения. После проведения оперативного вмешательства часто возникает отек глаза. С такой неприятностью сталкиваются многие пациенты в послеоперационный период. Обычно она связана с ослабленным состоянием роговицы. Еще одна причина — особенность реакции организма на ультразвук. Он применяется в тех случаях, когда пациент слишком поздно обратился за медицинской помощью. Если катаракта была запущена, то офтальмохирургам требуется использовать более мощные ультразвуковые волны. Часто это оказывает повышенное воздействие на глазное яблоко.
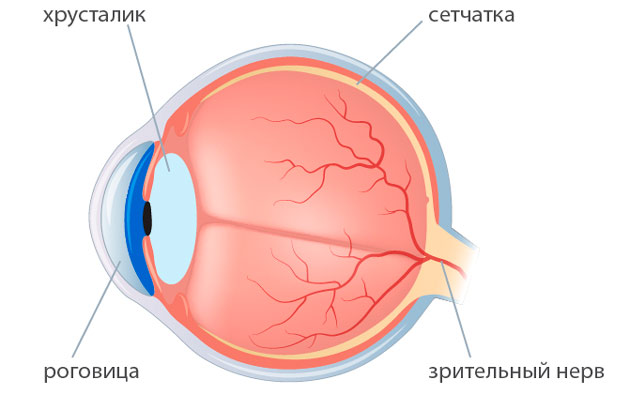
Возможной причиной возникновения осложнений после замены хрусталика при катаракте может стать и врачебная ошибка. Такие ситуации не так часто встречаются в медицинской практике, но исключать их нельзя. Проблемы могут возникнуть из-за технических или тактических ошибок врача, который проводил операцию. Обычно врачебные ошибки совершаются случайно. Потому и предугадать их риск сложно. Проведение операции при катаракте — единственный возможный метод лечения и офтальмохирурги имеют достаточный опыт в ее выполнении. Но это не отменяет вероятности осложнений, возникших по вине врача.
Какие бывают интраоперационные осложнения при замене хрусталика?
Замена хрусталика при катаракте считается хорошо отлаженной процедурой. Но даже при проведении этой высокотехнологичной операции возможны осложнения. Одним из них является разрыв стенки капсулы, внутри которой прежде располагался помутневший хрусталик глаза, и выпадение его раздробленных частиц в область стекловидного тела. Это осложнение часто влечет за собой развитие глаукомы и поражение сетчатки. Исправить ситуацию может помочь проведение повторной операции. Обычно окулисты наблюдают за пациентом в течение 2-3 недель. После этого хирургическим способом происходит удаление засоренного стекловидного тела.
Смещение интраокулярной линзы в сторону сетчатки — еще один вид осложнений, возможных после замены хрусталика при катаракте. Происходит это из-за неправильного расположения импланта. Это и провоцирует отек макулы — самого центра сетчатой оболочки глаза, в которой фокусируются световые лучи. В этом случае единственным возможным способом устранения этой проблемы является проведение повторной операции и замена «неправильного» хрусталика новым.
Особым видом осложнения является супрахориоидальное кровоизлияние. Это скопление геморрагического содержимого в пространстве между склерой — белковой оболочкой глаза и сосудистой. В большинстве случаев кровоизлияние при катаракте возникает у пациентов преклонного возраста или сопутствующих заболеваниях: глаукоме или гипертонии. Опасность такого осложнения в том, что оно может привести к стремительному снижению зрения и потере глаза.
Воспалительные процессы как осложнения после замены хрусталика
Применять их следует на протяжении 2-3 недель. Регулярность использования подбирается индивидуально.
Если иммунитет пациента был ослаблен еще до постановки диагноза «катаракта», то обычные признаки воспаления могут сопровождаться симптомами увеита или иридоциклита. При увеите воспаляются различные части сосудистой оболочки глаза:
- радужка;
- цилиарное тело;
- хориоидеа.
Проявляется это заболевание покраснением, болезненными ощущениями в области зрительных органов, светочувствительностью, затуманенностью зрения, повышенной слезливостью. В некоторых случаях перед глазами могут возникать мушки, плавающие пятна. Основа лечения увеита заключается в применение мидриатиков, стероидных, иммуносупрессивных препаратов.
Другим офтальмологическим заболеванием, которое может стать последствием воспалительного процесса является иридоциклит. Эта патология затрагивает собой радужную оболочку глаза и цилиарное тело. Болезнь «дает о себе знать» отеком, покраснением, болевыми ощущениями. В особо сложных случаях и при запущенной катаракте радужка может изменять окраску, зрачок — сужаться и деформироваться.
Консервативное лечение иридоциклита включает в себя следующие виды терапии:
- антибактериальную;
- противовоспалительную;
- противовирусную.
Виды осложнений, которые можно лечить консервативно
Гифема — негативное последствие, которое может возникать после операции по удалению катаракты. Это кровоизлияние в переднюю камеру глазного яблока, заполненную внутриглазной жидкостью. То есть, возникает скопление крови между хрусталиком и радужкой. Гифема возникает из-за того, что при проведении операции офтальмохирург нечаянно повредил сосуды цилиарного тела или радужной оболочки глаза. Такое состояние не представляет серьезной опасности для пациента, хотя может сохраняться несколько месяцев. Гифема не вызывает болевых ощущений и не нарушает зрение. Лечится она с помощью дополнительных промываний. Врачи чаще всего назначают гормональные капли, например, «Дексаметазон», и мидриатики, например, «Атропин».
Неудачно проведенная операция по удалению катаракты может стать причиной повышения внутриглазного давления. Такое состояние часто называют «послеоперационной глаукомой».

К причинам, которые вызывают повышение внутриглазного давление, относятся:
- воспалительные процессы или кровоизлияния внутри глаза;
- недостаточно хорошо смытые гелеобразные суспензии, применяемые при операции;
- смещение искусственного хрусталика ближе к радужке и его давление на зрачок;
- попадание влаги в прооперированный глаз в течение недели после операции;
- воздействие слишком яркого освещения на радужную оболочку глаза.
Пациенты с послеоперационной глаукомой отмечают возникновение болевых ощущений в глазах, повышенное слезотечение, затуманенную видимость. Давление нормализуется после использования специальных капель, например: «Тимолол», «Бринзопт», «Пилокарпин». Если лечение при помощи капель не помогает, то окулист назначает проведение пункции с промыванием засоренных протоков глазного яблока.
Послеоперационный астигматизм — еще одно возможное осложнение, которое может возникнуть после удаления катаракты. При замене хрусталика изменяется форма роговицы. Из-за этого нарушается рефракция глаза и зрение становится нечетким. Корректируется послеоперационный астигматизм контактными линзами, которые имеют торический дизайн, цилиндрическими или сфероцилиндрическими очками.
Очень важно различать симптомы астигматизма, который может развиться спустя несколько месяцев после установки импланта, и диплопию, которая является побочным эффектом хирургического вмешательства. При диплопии нарушаются функции мышц глаза, из-за чего изображение раздваивается. Это состояние проходит через несколько дней и не требует лечения.
Какие осложнения после замены хрусталика требуют проведения операции?
После удаления катаракты возможно возникновение серьезных осложнений. Они требуют проведения повторного оперативного вмешательства. При неправильной фиксации интраокулярной линзы, которая размещается внутри капсульного мешка вместо помутневшего хрусталика, ИОЛ может самостоятельно смещаться назад, вперед или в сторону. В таких ситуациях пациент жалуется на двоящееся изображение отдаленных предметов, быструю усталость зрительных органов. Этот вид осложнения считается довольно тяжелым. Его опасность в том, что при отсутствии принятых мер у пациента может развиться глаукома или отслоиться сетчатка. Консервативное лечение в этом случае будет бесполезно. Исправить ситуацию сможет только повторное проведение операции. Во время нее офтальмохирург скорректирует положение искусственного хрусталика.
Одним из возникающих после удаления катаракты осложнений является регматогенная отслойка сетчатки. Это довольно серьезная патология, которая требует хирургического вмешательства. Регматогенная отслойка происходит из-за того, что слой сетчатки при отделении от стенки глазного яблока, утрачивает доступ к питательным веществам и начинает отмирать. Опасно это состояние тем, что оно может привести к полной потере зрения. Выявить его можно по жалобам пациента на возникновение пелены перед глазами. Лечение осуществляется с помощью проведения:
- лазерной коагуляции — лечебной процедуры, при помощи которой офтальмохирурги устраняют дистрофические и дегенеративные изменения сетчатки;
- витрэктомии — хирургической операции, применяющейся при кровоизлияниях в стекловидное тело, отслоении сетчатки, травмах зрительного анализатора;
- экстрасклерального пломбирования — метода лечения патологий сетчатки путем сдавливания ее специальной пломбой, зафиксированной с наружной стороны склеры.
Редким, но весьма опасным осложнением после удаления катаракты глаза, является эндофтальмит. Это тяжелый воспалительный процесс, при котором происходит скопление гноя в стекловидном теле. Он возникает из-за попадания внутрь глаза инфекции во время операции, при инфицировании слезных протоков. Эндофтальмит часто развивается у людей с ослабленным иммунитетом и у тех, кто перенес другие офтальмологические патологии, например: блефарит, конъюнктивит и т. д. Симптомы заболевания:
- резкая боль в глазах;
- отечность в области век;
- существенное снижение зрения;
- покраснение склеры.

При эндофтальмите необходима экстренная госпитализация в офтальмологическое отделение. Если необходимые меры по лечению заболевания не будут своевременно приняты, это может привести к потере глаза или развитию менингита.
Могут ли осложнения возникнуть спустя несколько месяцев?
Некоторые виды осложнений могут «дать о себе знать» через несколько месяцев после операции. Основным из них является развитие вторичной катаракты. Обычно это состояние возникает спустя от 6 месяцев до года. В таком случае помутнение образуется не на хрусталике. Страдает капсула, внутри которой располагается интраокулярная линза. Пациенты отмечают симптомы, присущие катаракте. Осложнение характеризуется:
- размытостью очертаний изображения;
- ослабленной цветопередачей предметов;
- возникновением «мушек» перед глазами.
Лечение вторичной катаракты осуществляется двумя методами. Первый — хирургическая капсулотомия. Эта операция позволяет удалить засоренную пленку капсульного мешка. Второй способ — очистка задней стенки капсулы при помощи лазера.
Другой вид осложнения, который может возникнуть после замены хрусталика, помутневшего при катаракте, это кистоидный макулярный отек. Воспалительный процесс развивается в центральной части сетчатки. Его причиной является разрыв капсулы хрусталика или инфекций в стекловидном теле. При кистоидном макулярном отеке происходит поражение желтого тела — самой важной части сетчатки, в которой фокусируются лучи света.
Опасность этого состояния еще и в том, что ранняя диагностика затруднена. Симптомы выражены нечетко. Поставить точный диагноз возможно только при проведении оптической томографии глаза и ангиографии сетчатки. В лечении заболевания важную роль играет прием противовоспалительных препаратов.
Как избежать осложнений после замены хрусталика?

Для того, чтобы избежать осложнений после удаления катаракты, следует соблюдать рекомендации окулиста. Это позволит ускорить процесс реабилитации и избежать осложнений.
- Не следует резко наклонять голову.
- Спать лучше на том боку, где находится здоровый глаз.
- Следить за тем, чтобы во время гигиенических процедур в прооперированный глаз не попадала вода.
- Избегать зрительных нагрузок. Меньше читать, смотреть телевизор, работать за компьютером.
- Принимать витамины, употреблять больше фруктов и овощей.
- Отказаться от вредных привычек, особенно от курения.
- Не поднимать тяжести, вес которых более 10 кг.
- Отказаться от управления автомобилем.
При соблюдении рекомендаций, данных врачом после замены хрусталика, осложнений удастся избежать.
Источник
Помутнение хрусталика в медицине называют катарактой. Заболевание могут выявить в любом возрасте, но чаще всего такой диагноз ставят пожилым людям. В 49% случаев старческой слепоты причиной является катаракта. Осложненная катаракта отличается тем, что сопровождается другими нарушениями. Общие заболевания и проблемы с органами зрения могут быть причиной катаракты, либо значительно осложняет ее течение.

Особенности осложненной катаракты
Осложненная катаракта – помутнение хрусталика, которое возникает на фоне других заболеваний. В этом случае главной причиной катаракты является воздействие продуктов распада от воспалительного процесса, а также нарушение питания хрусталика.
Осложненную катаракту чаще диагностируют у женщин. У пациентов мужского пола болезнь обычно протекает легче. Осложненная форма развивается в задней части хрусталика и сначала поражает заднюю капсулу. Это обусловлено тем, что задняя стенка не защищена эпителием, поэтому она легко повреждается продуктами распада инфекций.
Сначала поражение незначительное, а темпы его разрастания медленные. Когда помутнение покрывает всю заднюю капсулу, катаракту называют чашеобразной. Несмотря на то, что основная поверхность хрусталика остается прозрачной, отмечается сильный зрительный дискомфорт.
Как прогрессирует заболевание:
- Накапливание инфильтрата в глазном яблоке. На этом этапе острота зрения не снижается, человек может замечать лишь незначительную затуманенность.
- Незрелая катаракта. Острота зрения ощутимо снижается, врач может увидеть сильное помутнение хрусталиков масс во время осмотра.
- Зрелая катаракта. Проявляются все основные симптомы заболевания. Помутнение заметно невооруженным глазом: белое пятно, не затрагивающее радужку. Глаза приобретают молочный оттенок.
- Перезрелая катаракта. Окончательная потеря зрения, переход катаракты в набухающую или заднекапсулярную форму. Именно заднекапсулярная катаракта чаще всего приобретает осложненную форму. Набухающая встречается реже и характеризуется увеличением хрусталика и сокращением глубины переднего отрезка глаза. При заднекапсулярной катаракте помутнения локализуются на задней стенке хрусталика.
Каждый из этапов прогрессирования катаракты отличается своими симптомами. Примечательно, что болезнь можно диагностировать уже на первом этапе ее развития, поэтому своевременное обращение к врачу поможет избежать слепоты.
Причины осложненной катаракты
Осложненная катаракта может быть обусловлена негативным влиянием внутренних и внешних факторов. Помутнение начинается с накапливания продуктов метаболизма при длительном воспалительном процессе. Болезнь затрагивает область под задней капсулой и периферический отдел задней коры хрусталика.
Факторы риска:
- генетическая предрасположенность;
- повреждение органов зрения;
- отсутствие лечения при отслоении сетчатки;
- воспаление сосудистой оболочки глаза;
- повышенное артериальное давление;
- длительное воздействие ультрафиолетового или ионизирующего излучения;
- прием лекарственных препаратов (капли с пилокарпином или адреналином, кортикостероиды);
- физическое истощение;
- нехватка йода.
У детей осложненная катаракта развивается преимущественно после увеита, перенесенного во внутриутробном периоде развития. Воспаление может иметь туберкулезную, вирусную и другую природу. Осложненная двустороння катаракта характерна для сахарного диабета и ревматоидного артрита у молодых пациентов. Несмотря на то, что на фоне сахарного диабета болезнь обычно быстро прогрессирует, она успешно поддается лечению.

Причины осложненной катаракты:
- воспалительный процесс в увеальном тракте;
- глаукома;
- злокачественные новообразования;
- иридоциклит;
- полиартрит;
- ревматоидный артрит;
- сахарный диабет.
Осложненная катаракта может быть последствием хирургического лечения близорукости путем замены хрусталика. В этом случае помутнения развиваются из-за повреждения тканей или нарушения кровообращения во время операции.
Симптоматика осложненной катаракты
Поскольку данная форма катаракты сопровождается другими нарушениями, помимо ухудшения зрения могут отмечаться совершенно разные симптомы (проявления эндокринных нарушений, сахарного диабета, хронического воспаления).
Главный офтальмологический симптом осложненной катаракты – ухудшение зрения. Дискомфорт может выражаться в двоении и эффекте тусклого мира, быстрой утомляемости глаз, снижении контрастности изображений, светобоязни. Вокруг ярких предметов начинаются появляться ореолы, заметно ухудшается сумеречное зрение. Визуально меняется цвет зрачка, а зрение не поддается коррекции очками и контактными линзами.
Осложненная форма катаракты характеризуется наличием эффекта переливания на заднем полюсе хрусталика, который сменяется пористыми помутнениями желтого оттенка. В большинстве случаев этот вид катаракты развивается медленно, продвигаясь к средним слоям и ядру хрусталика. Без лечения итогом осложненной катаракты становится полная слепота.
Неполная осложненная катаракта
При неполной осложненной катаракте на хрусталике формируются мутные пятна, нарушающие зрение. Эта форма может развиться у человека любого возраста, но скорость прогрессирования во многом будет зависеть от степени зрелости больного. Неполная осложненная катаракта поражает, как правило, только один глаз. При двустороннем помутнении болезнь прогрессирует несимметрично, но одновременно.
Причиной неполной катаракты становится нарушение питания хрусталика или агрессивное воздействие токсических веществ. Оба эти явления приводят к помутнению хрусталика и ухудшению зрения. Неполная катаракта может обуславливаться общими заболеваниями и конкретно нарушениями в работе зрительной системы. К первой группе в первую очередь относят хронические болезни щитовидной железы, микседему и сахарный диабет. Также помутнения могут возникать в процессе нарушения водного обмена, при сильных конвульсиях и столбнячных судорогах. Иногда катаракта становится осложнением экземы, нейродермита и склеродермии.
Из офтальмологических заболеваний можно выделить увеит, пигментирование сетчатки, сильную близорукость, запущенную глаукому, синдром Фукса. Эти нарушения влекут за собой изменение состава внутриглазной жидкости и расстройство обмена веществ в хрусталике.

Диагностика осложненной катаракты
На ранней стадии развития диагностировать катаракту можно только в кабинете у офтальмолога. Зрелую катаракту видно невооруженным глазом, поскольку меняется цвет зрачка. В первую очередь врач проводит стандартный осмотр, а при подозрении на катаракту или отслоение сетчатки применяют дополнительные методы диагностики. Визуализировать очаги поражения позволяет щелевая лампа.
При катаракте на фоне воспалительного процесса в увеальном тракте отмечается полихроматический блеск, сконцентрированный в заднем полюсе хрусталика. В этом случае локальные помутнения имеют маленький размер и серовато-белый оттенок. Повышение внутриглазного давления нередко становится причиной появления передних субкапсулярных или капсулярных очагов катаракты.
Если катаракта осложнена отслоением сетчатки, помутнения располагаются под задней капсулой. То же можно сказать про осложненную близорукость, при которой дополнительно развивается ранний склероз ядра хрусталика.
Дифференциальная диагностика проводится на предмет болезней роговицы, отслойки сетчатки, глаукомы, новообразований, повреждений зрачка. При обследовании нужно учитывать то обстоятельство, что у детей с глаукомой помутнение часто сочетается с подвывихом хрусталика. Это явление обуславливается разрывом ресничного пояска.
Как лечат осложненную катаракту
Без устранения причин осложненной катаракты нельзя полностью восстановить зрение. Поэтому первым этапом терапии становится диагностика и лечение первопричины. Если заболеванием имеет хронический характер, для профилактики катаракты необходимо держать его под контролем.
Нужно понимать, что никакие медикаменты не позволяют вылечить катаракту полностью. На сегодняшний день нет препаратов, которые могли бы полностью остановить или обратить процесс помутнения хрусталика.
Тем не менее при лечении неполной катаракты пациентам назначают капли с аминокислотами и ланостеролом, которые могут расщеплять скопления белка в хрусталиковых массах. В офтальмологической практике для этих целей широко используют Витайодурол, Квинакс, Тауфон, Офтан-Катахром, Витафакол. Эти препараты помогают замедлить распространение катаракты, но вернуть здоровье хрусталику таким образом нельзя.
Для обеспечения комфортной жизни пациенту выписывают очки или контактные линзы, хотя это нецелесообразно, ведь при быстром прогрессировании болезни их придется постоянно менять. Нужно регулярно посещать офтальмолога и контролировать состояние хрусталика. Если отмечается стабильное и быстрое ухудшение зрения, рекомендуется прибегать к хирургическому лечению. Тип операции врач выберет в зависимости от особенностей болезни и сопутствующих патологий у конкретного пациента.

Хирургическое лечение катаракты
Существуют разные методики лечения осложненной катаракты, однако чаще всего прибегают к факоэмульсификации. Эта операция подразумевает удаление хрусталика и установку интраокулярной линзы, которая будет повторять его функции и обеспечивать нормальное зрение.
Если у пациента с катарактой имеется сахарный диабет, перед операцией нужно проверить уровень сахара и при необходимости нормализовать его. Пациентам с воспалениями в органах зрения операцию проводят только после их устранения. Когда воспалительный процесс имеет хроническое течение, необходимо дождаться стадии ремиссии.
Сразу после устранения причины осложненной катаракты рекомендуется переходить к хирургическому лечению. Факоэмульсификацию проводят при помощи ультразвука или лазера (либо комбинируют эти методы). Операция безопасна и безболезненна. Современные вариации факоэмульсификации почти не имеют побочных эффектов.
Лечение заключается в том, что через минимальный разрез на глазном яблоке хрусталик разрушают и превращают в эмульсию, устанавливая на его место специальную линзу. Накладывание швов не требуется: микроразрез заживает самостоятельно. Раньше факоэмульсификация не была такой простой, ведь до изобретения мягких интраокулярных линз жесткие нужно было имплантировать через большой разрез. Мягкие же линзы врач сворачивает в трубочку и вводит через микроинструмент, что лишает пациента необходимости полгода носить швы. После операции пациент может вернуться домой в тот же день и вести привычный образ жизни, огранивая себя только в спорте и прямом воздействии солнечных лучей.
Если сопутствующее нарушение поддается хирургическому лечению, врач может расписать план вмешательства таким образом, чтобы решить сразу две проблемы. Например, при наличии астигматизма на место хрусталика устанавливают линзу с цилиндром, которая поможет исправить рефракционное нарушение.
Зрение после факоэмульсификации восстанавливается лишь в том случае, если помутнения не затронули стекловидное тело и нет нервных нарушений. После хирургического лечения возможно развитие вторичной катаракты, когда в ходе операции хирург удалил не все патологические клетки. Если нарушить алгоритм вмешательств на переднюю стенку глаза, может появиться отечность центра сетчатки. Поэтому очень важно тщательно выбирать клинику и специалиста.
Сегодня катаракта не представляет серьезной угрозы для зрения человека, поскольку разработаны эффективные методики ее лечения. Хотя единственный способ устранить помутнения полностью является хирургическим, качественно проведенная операция гарантирует полное восстановление зрения даже у пожилых людей.
Источник