Острая боль в глазу глаукома
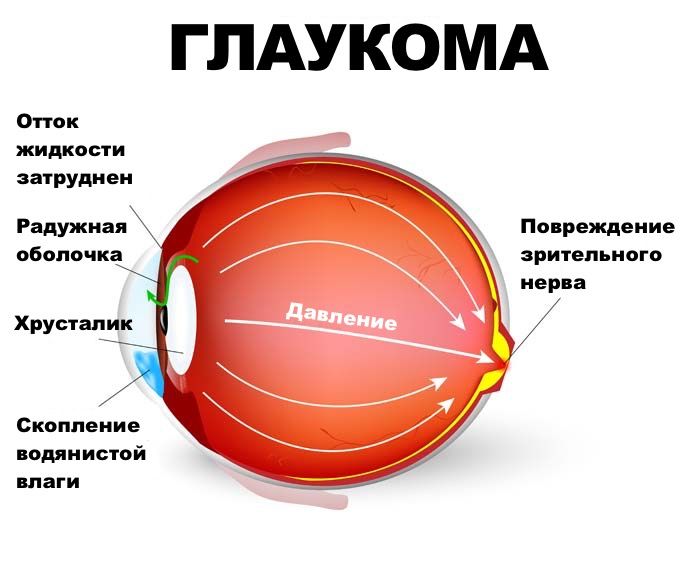
Глаукома – это обширная группа заболеваний, для которых характерно повышение внутриглазного давления (ВГД) с последующим поражением зрительного нерва. Развивается патология преимущественно у людей старше пятидесяти лет. Наиболее частыми формами болезни являются первичные закрыто- и открытоугольные глаукомы. Реже встречаются нормотензивные, врожденные, юношеские и вторичные. Острый приступ глаукомы обычно развивается у лиц с закрытоугольной формой заболевания.

Как правило, клиническая картина острого приступа ярко выражена и постановка диагноза не вызывает трудностей. В этом случае важно как можно быстрее оказать человеку необходимую помощь. Главная цель лечебных мероприятий – приведение в норму внутриглазного давления.
Что такое острый приступ глаукомы?
В здоровом глазу существует динамическое равновесие между продукцией и оттоком водянистой влаги. Жидкость вырабатывается эпителиальными клетками цилиарного тела и выводится через трабекулярную сеть, расположенную в углу передней глазной камеры.
Острый приступ глаукомы возникает вследствие резкого перекрытия этого угла, вызывающего нарушение оттока внутриглазной жидкости. Таким образом, в передней и задней камерах глаза скапливается большое количество водянистой влаги, оказывающей давление на структуры глазного яблока.
Чаще всего приступы начинаются в 3-4 часа ночи, а просыпается человек уже с явными признаками патологии. Острый приступ закрытоугольной глаукомы может привести к тяжелым осложнениям вплоть до потери зрения. Поэтому при первых же симптомах заболевания необходимо немедленно обращаться к врачу.
Причины
Как правило, приступ возникает у людей, уже болеющих закрытоугольной формой глаукомы. Однако он нередко развивается на фоне полного здоровья у лиц, не подозревающих о своем заболевании. Обязательным условием развития острого приступа глаукомы является резкое и сильное повышение внутриглазного давления до 50-80 миллиметров ртутного столба.

Провоцирующими факторами обычно выступают:
- нервное перенапряжение;
- сильный стресс;
- переохлаждение или перегревание;
- длительное пребывание в темной комнате;
- продолжительная работа с наклоненной головой;
- расширение зрачка с помощью мидриатиков;
- разовое употребление большого количества жидкости.
Блокада угла передней камеры чаще всего возникает у людей с большим хрусталиком, тонкой роговицей, массивным цилиарным телом, небольшим размером глазного яблока и малой глубиной передней камеры. Все эти особенности строения более характерны для гиперметропических глаз. В развитии заболевания определенную роль также играет возрастное утолщение хрусталика.
Предвестники приступа глаукомы
Резкое повышение внутриглазного давления приводит к нарушению питания роговицы, из-за чего она становится менее прозрачной. Это приводит к легкому, почти незаметному затуманиванию зрения. При взгляде на источники яркого света человек может видеть радужные круги. Чаще всего люди замечают это ранним утром, сразу же после пробуждения.
Острая глаукома может развиваться и без каких-либо предвестников, совершенно спонтанно и неожиданно для человека. Заболевание прогрессирует очень быстро, поэтому при первых же его признаках необходим экстренный визит в больницу.
Симптомы
У острого приступа глаукомы симптомы, как правило, ярко выражены. Наиболее распространенный из них – резкая, невыносимая боль в пораженном глазу, иррадиирующая в соответствующую половину головы. Болезненные ощущения возникают вследствие сдавливания нервных окончаний радужки и цилиарного тела. Из-за повышения ВГД при пальпации удается обнаружить значительную твердость глазного яблока. У офтальмологов такой глаз принято называть «каменным».
Другие симптомы патологии:
- быстропрогрессирующее снижение остроты зрения на одном глазу;
- отечность конъюнктивы и роговицы, легкий отек и спазм век;
- сильная болезненность и гиперемия кожи вокруг пораженного глаза;
- заметное расширение зрачка и отсутствие адекватной реакции на свет;
- головокружение, тошнота, рвота, озноб и повышение температуры тела;
- также могут возникать боли в области сердца или в животе.

Острый приступ глаукомы не стоит путать с иридоциклитом, набухающей катарактой, дислокацией хрусталика, глаукомоциклитическим кризом, неоваскулярной глаукомой и другими заболеваниями, вызывающими вторичное повышение ВГД. Иногда боли в области глаза могут быть признаком мигрени или мигренеподобной невралгии.
Как развивается болезнь?
Вследствие повышения ВГД радужка смещается кпереди, из-за чего угол передней камеры становится слишком узким. Отток внутриглазной жидкости нарушается, что дополнительно усугубляет состояние человека. Симптомы проявляются очень быстро и никогда не исчезают самостоятельно.
Во время приступа страдают практически все структуры глазного яблока. В случае отсутствия медицинской помощи такая глаукома приводит к необратимым изменениям в сетчатке и/или зрительном нерве. Это влечет за собой полную потерю зрения, не поддающуюся восстановлению.
Диагностика
Диагностическая программа обычно включает в себя опрос и осмотр пациента, измерение остроты и полей зрения, рефрактометрию, тонометрию, микроскопию, гониоскопию, офтальмоскопию. В ходе исследования обычно обнаруживают снижение остроты и сужение полей зрения на пораженном глазу.
Во время микроскопии можно увидеть покраснение и отек конъюнктивы, помутнение роговицы, отек роговичного эпителия, наличие мутных включений в водянистой влаге, расширение сосудов радужки. Иногда удается обнаружить преципитаты на внутренней поверхности роговицы. При остром приступе глаукомы зрачок сильно расширяется, становится асимметричным, зеленоватым, не реагирует на свет и не аккомодирует.

Гониоскопия помогает обнаружить суженный угол передней камеры. Из-за помутнения прозрачных сред глаза офтальмоскопия не всегда оказывается информативной. В случае успешного проведения исследования на глазном дне можно увидеть отек и покраснение диска зрительного нерва.
Также больному проводят ультразвуковую биометрию (b-scan), компрессионную пробу Форбса, суточную тонометрию, топографию. Обязательными являются сдача общего анализа крови и мочи, RW и определения уровня глюкозы в крови. При необходимости назначается консультация терапевта и/или эндокринолога. Лишь после полноценного обследования пациенту ставят окончательный диагноз «глаукома».
Неотложная помощь
При появлении симптомов патологии человек должен успокоиться, вызвать скорую, занять лежачее положение и спокойно дождаться прибытия специалистов. Следует запомнить, что порой срочный вызов медицинской помощи помогает сохранить зрение.
Паниковать и бездумно закапывать что-либо в глаза категорически запрещено. До прибытия бригады скорой помощи можно принять горячую ножную ванночку – это уменьшит приток крови к голове и немного облегчит самочувствие.
Неотложная помощь при остром приступе глаукомы заключается в парентеральном (внутривенном) введении 500 мг Диакарба и пероральном приеме 500 мг этого же препарата. До прибытия в стационар больному каждые 10 минут на протяжении часа в пострадавший глаз закапывают 1% раствор Пилокарпина. При сильных болях внутримышечно вводят 2 мл 50% Анальгина, 30 мг Кеторола. Перевозят пациента в положении лежа.
Лечение
После оказания больному первой медицинской помощи его направляют к соответствующему специалисту. Лечение острого приступа глаукомы должно проводиться только квалифицированным врачом в офтальмологическом стационаре.
Местно больному назначают глазные капли от глаукомы. Наиболее часто применяют такие препараты:
- 1% раствор Пилокарпина. В первый час вводят в конъюнктивальную полость каждые 10 минут, затем – каждые полчаса или час. После нормализации ВГД препарат используют несколько раз в сутки.
- 0,5% раствор Тимолола. Назначается при отсутствии системных противопоказаний. Закапывается в больной глаз 2 раза в сутки.
- 2% раствор Азопта. Еще одно эффективное антиглаукоматозное средство. Применяется 3 раза в сутки.

Дополнительно могут назначаться осмотические средства (Глицерин, Мочевина), кортикостероиды (Дексаметазон) или другие необходимые препараты. Парентерально больному могут вводить Маннитол, Фуросемид, седативные, обезболивающие, противорвотные средства. Если на протяжении 3-4 часов ВГД не снижается ниже 35 миллиметров ртутного столба, пациенту вводят литическую смесь (Аминазин, Димедрол и Промедол).
При отсутствии ожидаемого эффекта на протяжении 12-24 часов рекомендуется оперативное вмешательство (лазерная иридо- и гониопластика, антиглаукоматозные операции). В случае неоказания правильной медицинской помощи закрытоугольная глаукома приводит к стремительной потере зрения. Подробнее о лечении глаукомы с помощью лазера ?
Профилактика
Предупредить острый приступ можно путем раннего выявления повышенного ВГД. Пациентам назначаются специальные препараты, помогающие достигнуть и поддерживать целевой уровень внутриглазного давления. Глаукоматозным больным следует помнить о риске возникновения приступа и избегать воздействия провоцирующих факторов.
Острый приступ глаукомы – крайне опасное состояние, нередко приводящее к полной потере зрения. Заболевание требует неотложной медицинской помощи и экстренной госпитализации в офтальмологический стационар. Лечение в больнице должно продолжаться не менее 5-7 дней.
Автор: Алина Лопушняк, врач-офтальмолог,
специально для Okulist.pro
Полезное видео: диагностика и лечение глаукомы
Источник
Боль в глазу является характерным симптомом глаукомы. При этом болевой синдром нередко распространяется и на голову. Однако, не всегда при глаукоме имеется боль в глазном яблоке, что может затруднить диагностику заболевания. Бывают случаи, когда вместо офтальмолога, пациент обращается к неврологу с жалобами на мигрень. В результате длительного обследования установить причину удается не всегда. Диагноз глаукомы ставят уже после того, как начинает снижаться острота зрения.
Боль в глазу при глаукоме
Но все же, чаще всего глаукома сопровождается болью в глазу. Ощущения при этом могут быть ноющими, тупыми, но иногда возникает и острый болевой синдром. Клиническая картина заболевания зависит от уровня внутриглазного давления и стадии глаукомы.
Обычно боль сопровождается и другими типичными симптомами:
- Появление радужных кругов;
- Фотофобия;
- Затуманивание зрения;
- Снижение остроты зрения.
При остром приступе внутриглазной гипертензии боль в глазном яблоке появляется внезапно. Она может распространяться на зону иннервации тройничного нерва, височную и затылочную доли мозга. Кроме того, возникает тошнота и головокружение. При визуальном осмотре обращает на себя внимание отечность век, расширении зрачка и уплощение роговицы.
При хроническом течении глаукомы болевой синдром сопровождается ощущением распирания глаза. Эти признаки носят персистирующий характер и зависят от уровня внутриглазного давления. Отличительным признаком является то, что боль не исчезает при приеме нестероидных анальгетиков. Истинное облегчение приносит только нормализация давления.
Головная боль при глаукоме
Боль в голове у пациентов с глаукомой может привести к неправильной диагностике заболевания. Нередко пациенты считают, что их проблемы связаны с мигренью, а не с высоким уровнем внутриглазного давления. При этом важно обращать внимание на возможные сопутствующие явления (мелькание мушек перед глазами, затуманивание зрения).
Боль в голове чаще располагается со стороны пораженного глаза, отличается монотонностью и локализуется в височной, надбровной и лобной областях. Иногда боль распространяется на затылочную и шейную области.
Причиной головной боли при глаукоме является раздражение рецепторов глазничного нерва. кроме того, к этим симптомам приводит постоянное напряжение мышечных волокон вследствие высокого уровня внутриглазного давлении. Спазмы не проходят самостоятельно и распространяются на соседние связки и мышцы. После снижения внутриглазного давления головная боль быстро проходит.
В связи с тем, что боли при глаукоме появляются приступообразно, можно легко перепутать их с мигренью. Каждый раз болевой синдром имеет свои особенности, но обычно он провоцируется:
- длительным напряжением глаз при низкой освещенности;
- приемом избыточного количества жидкости;
- эмоциональными стрессами и перенапряжением;
- ярким солнечным светом;
- перегревом или переохлаждением;
- чрезмерными физическими нагрузками;
- неправильным употреблением некоторых лекарственных средств.
Как справиться с болью при глаукоме?
Основной задачей, которая стоит перед врачом, является нормализация внутриглазного давления. Этого можно достичь, улучшив отток водянистой влаги. Для этого используют специальные растворы для местного закапывания. Важно отметить, что самолечение в данном случае может быть опасным, поэтому нужно довериться врачу. Окулист сможет подобрать индивидуальную схему лечения, основанную на особенностях развития заболевания, стадии глаукомы.
Помимо капель используют сосудорасширяющие и обезболивающие лекарства. При этом анальгетики в этом случае не всегда оказываются эффективными. Боль проходит самостоятельно после нормализации давления.
Если внезапный болевой синдром сопровождается затуманиванием зрения, снижением остроты, резкости зрения, то нужно как можно скорее показаться врачу. В данном случае речь, скорее всего, идет об остром приступе открытоугольной глаукомы. Это требует эктсренного медицинского вмешательства.
Источник
Острый приступ глаукомы — это явление, при котором у человека внезапно и резко повышается уровень внутриглазного давление. Ему сопутствует ряд неприятных и ярких симптомов. Пациент с острым приступом глаукомы нуждается в безотлагательной медицинской помощи, поскольку существует реальная угроза потерять зрение.
Что такое глаукома
Глаукома в ряде случаев развивается бессимптомно. Периферийное зрение постепенно ухудшается, процесс неизменно сопровождается повышением внутриглазного давления. Если больной не обратится к врачу, заболевание достигнет 4 стадии, на которой происходит необратимое поражение зрительного нерва.
В то же время существует опасность развития острого приступа глаукомы, когда давление нарастает стремительно. Такое состояние характерно для закрытоугольной формы глаукомы, когда отток внутриглазной жидкости нарушается из-за того, что радужная оболочка частично перекрывает угол передней камеры глаза. В результате происходит нарушение кровообращения внутри глазного яблока. Статистически, острому приступу наиболее подвержены люди после 40 лет.
Довольно часто симптомы повышенного внутриглазного давления пациенты путают с признаками мигрени или гипертонического приступа, из-за чего оказание первой помощи задерживается. Впоследствии это грозит осложнениями.
Причины возникновения
Вот по каким причинам давление может повыситься в кратчайшие сроки:
- полученные травмы глаза: ранения различной степени тяжести, термические или химические ожоги;
- вегетососудистая дистония;
- анатомические дефекты строения глаза;
- хронические воспалительные или инфекционные глазные заболевания;
- перенапряжение глаз при миопии высокой степени;
- нарушения центрального или периферического кровообращения.
В группе риска находятся люди, страдающие сахарным диабетом или нарушениями в работе щитовидной железы. Немалое значение имеет фактор наследственности. Если кто-то из близких родственников сталкивался с глаукомой, шансы на возникновение острого приступа повышаются. Также острому приступу подвержены женщины в период менопаузы, у которых климакс протекает тяжело.
Симптомы
Когда глаукома развивается постепенно, человек отмечает снижение бокового зрения, небольшое затуманивание перед глазами, невозможность смотреть на яркие источники света, периодические головные боли в области лба. При осмотре врач может заметить, что роговая оболочка стала менее прозрачной.
Острый приступ может развиться за несколько минут. Возникают такие симптомы:
- резкая боль в одном или обоих глазах, отдающая в голову. Болезненные ощущения объясняются пережатием нервных окончаний радужной оболочки;
- веки и конъюнктива заметно отекают;
- зрение стремительно падает, человек видит хуже, чем видел полчаса назад;
- кожа вокруг глаз краснеет и становится особенно чувствительной;
- зрачок расширяется и не реагирует на свет.
Наблюдается общее ухудшение состояния: головокружение, чувство тошноты, переходящее в рвоту, озноб, боли в животе.
Диагностика
Самым главным диагностическим мероприятием при глаукоме остается измерение уровня внутриглазного давления. Таким образом можно оценить степень давления внутриглазной влаги на внутренние оболочки глаза. Врач может измерить его ручным методом, с помощью пальпации, или использовать другие контактные методы, например, метод Маклакова или Шиотца. Они заключаются в надавливании груза на роговую оболочку.
Также существуют бесконтактные методы. Специальный тонометр подает на роговицу направленный поток воздуха. Специалист оценивает степень ее деформации. По рекомендации врача в продаже можно найти тонометры для измерения давления в домашних условиях. Они помогают больным держать под контролем свое состояние.
Второе важное исследование – прямая офтальмоскопия. С её помощью можно оценить состояние диска зрительного нерва. Офтальмоскопия проводится с помощью электрического ручного или зеркального офтальмоскопа.
Неотложная помощь при остром приступе
При госпитализации больного с острым приступом глаукомы первоочередной задачей врачей является его купирование. Для этого предпринимают следующие меры:
- В глаза закапывают раствор пилокарпина. Пилокарпин широко применяется в офтальмологической практике. Средство активизирует периферические М-холинорецепторы, в результате чего зрачок сужается и давление падает. Иногда пилокарпин сочетают с армином.
- Больному назначают диакарб – мощное мочегонное средство. Оно помогает снизить выработку внутриглазной влаги.
- При острых болях показаны обезболивающие препараты.
Перечисленные выше препараты имеют широкий список противопоказаний: беременность раннего срока, острая почечная или печеночная недостаточность, ацидоз. Поэтому назначать их можно только после осмотра больного медиками.
Правильно оказанная неотложная помощь в большинстве случаев помогает предотвратить развитие осложнений и сохранить человеку зрение. Важный момент – пациент должен транспортироваться в положении лежа.
Лечение
После купирования острого приступа важно продолжать поддерживать давление в норме. Нужно улучшить местное кровообращение и ускорить обмен веществ в тканях глаз. Для лечения используют глазные капли, которые по своему назначению можно разделить на несколько групп:
- Средства, налаживающие отток внутриглазной влаги. Это «Траватан», «Ксалатан», «Пилокапин». Капли сужают зрачок и уменьшают толщину радужной оболочки, увеличивают увеосклеральный отток влаги через трабекулярную сеть и увеосклеральные пути.
- Средства, которые уменьшают выработку влаги. Это «Бетоксолол», «Проксодолол». Действие капель начинается через 15-30 минут после их использования. Диаметр зрачка остается в норме.
- Комбинированные препараты, в которых в-адреноблокаторы сочетаются с холиномиметиками. Это «Фотил форте», «Ксалаком», «Проксофелин». Они вызывают сокращение цилиарной мышцы и мышцы радужки, в результате чего расширяется угол передней камеры глаза.
В среднем эффект любых капель продолжается около 24 часов. Поэтому их нужно применять строго по схеме, составленной врачом. Какой именно препарат стоит назначить решается исходя из уровня давления, результата исследований и самочувствия пациента.
Если в течение суток внутриглазное давление не достигло приемлемых значений, врачи могут принять решение о необходимости хирургического вмешательства. Самым распространенным методом является лазерная иридэктомия. С помощью лучей лазера врач делает на радужной оболочке несколько насечек. В результате восстанавливается свободная циркуляция внутриглазной жидкости.
лазерная иридэктомия
Хирургическое вмешательство проводится с применением местной анестезии, реабилитационный период занимает до 2 недель. В течение этого времени нужно избегать интенсивных физических нагрузок и соблюдать диету. Важно знать, что операция не является панацеей в лечении глаукомы. Период ремиссии длится от 1 года до 5 лет, после чего угроза возникновения острого приступа глаукомы снова возрастает. Поэтому нужно проходить регулярные осмотры у врача.
Профилактика глаукомы
Чтобы предупредить возникновение острого приступа глаукомы, необходимо строго контролировать свое состояние. Если диагноз глаукома уже поставлен, и пациент знает о своей склонности к повышению внутриглазного давления, он должен строго следовать плану назначенного лечения. Желательно всегда иметь при себе глазные капли, чтобы в случае ухудшения состояния воспользоваться ими и снять неприятные симптомы.
Также нужно выполнять простые правила по сохранению зрительной функции:
- в солнечную погоду носить темные очки с линзами хорошего качества;
- не читать и не выполнять кропотливую работу, требующую напряжения глаз при тусклом освещении;
- употреблять больше продуктов, содержащих витамин А – ретинол;
- при длительной работе за компьютером каждый час уделять несколько минут зрительной гимнастике;
- регулярно проходить осмотры у офтальмолога с целью выяснить, наблюдается ли отрицательная динамика заболевания.
Важно! При появлении симптомов острой глаукомы нужно срочно обращаться за медицинской помощью. Промедление в этом вопросе грозит слепотой!
Автор статьи: Клокова Елизавета Викторовна, специалист для сайта glazalik.ru
Делитесь Вашим опытом и мнением в комментариях.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник