Оптическая нейропатия при глаукоме
За последние десятилетия офтальмология достигла значительных успехов в лечении глаукомы, тем не менее данное заболевание продолжает оставаться второй после катаракты причиной слабовидения и слепоты среди населения. По оценке Всемирной организации здравоохранения, в 2010 году численность больных глаукомой в мире составляла около 60 млн человек. По данным Quigley H.A., к 2020 году прогнозируется увеличение данного числа до 80 млн человек.
Согласно современным представлениям, глаукома рассматривается как мультифакторное нейродегенеративное заболевание, характеризующееся развитием и прогрессированием глаукомной атрофии зрительного нерва (ЗН) с потерей зрительных функций, независимо от уровня внутриглазного давления (ВГД). Глаукома характеризуется проградиентным течением и нарастанием структурных и функциональных изменений зрительной системы, с преимущественным поражением нейроретинального комплекса.
Механизмы развития глаукомной оптической нейропатии (ГОН) во многом сходны с таковыми при заболеваниях центральной нервной системы, например, болезни Альцгеймера. Однако патогенез глаукомного поражения изучен далеко не полностью. Существующие на сегодняшний день теории многообразны и нередко противоречивы. Особый интерес представляют три основные концепции: сосудистая, метаболическая и биомеханическая.
- Сторонники сосудистой концепции ГОН полагают, что повышение ВГД сопровождается нарушением циркуляции кровотока в тканях глазного яблока с развитием ишемии зрительного нерва и гибелью ганглионарных клеток сетчатки и их аксонов.
- В метаболической концепции в качестве ведущих факторов развития и прогрессирования глаукомной атрофии ЗН рассматривается повреждающее действие глутамата и продуктов свободно-радикального окисления. Метаболические нарушения, тесно связанные с ишемией нервной ткани, индуцируют апоптоз и некроз ганглионарных клеток сетчатки.
- Согласно биомеханической концепции, основным фактором развития и прогрессирования ГОН является компрессия аксональных пучков нервных волокон деформированной решетчатой мембраной склеры с нарушением в них аксоноплазматического тока, что ведет к дефициту нейротрофических факторов и в конечном итоге к гибели нейронов.
На сегодняшний день малоизученным остается вопрос о роли внутренней пограничной мембраны сетчатки в формировании глаукомной атрофии диска зрительного нерва (ДЗН). Однако считается, что именно механическое воздействие пограничной мембраны на преламинарный отдел ДЗН является одним из факторов развития и прогрессирования ГОН. В условиях повышенного офтальмотонуса возникает аномально высокий градиент давления по обе стороны пограничной мембраны, вследствие чего она куполообразно продавливается в сторону решетчатой пластинки. Это приводит к сдавлению аксонов ганглионарных клеток сетчатки с последующей блокадой в них аксоноплазматического тока. Это «эффект плоскостного давления».
Также установлено, что изменения при ПОУГ происходят не только в сетчатке и диске зрительного нерва, но и на протяжении всего зрительного пути. При морфологических исследованиях головного мозга животных с экспериментальной глаукомой установлена выраженная атрофия латеральных коленчатых тел, причем степень выраженности атрофии напрямую зависит от длительности офтальмогипертензии и соответствует клиническим изменениям в диске зрительного нерва.
Роль оксида азота
Рядом с общепринятыми механическими и сосудистыми факторами патогенеза ГОН значительная роль отводится метаболическим нарушениям, среди которых ведущее место занимает дисрегуляция метаболизма оксида азота (NO). Как оказалось, этот короткоживущий газ вырабатывается в организме ферментативным путем из аминокислоты L-аргинина и участвует в регуляции практически всех функций организма.
В тканях глаза выявлены все изоформы NO-синтазы (NOS) — фермента, под воздействием которого синтезируется оксид азота: эндотелиальная (еNOS), нейрональная (nNOS), макрофагальная, или индуцибельная (іNOS).
- Эндотелиальная NOS присутствует в эндотелии сосудов хориоидеи и сетчатки, в стенках коротких и задних цилиарных артерий, преламинарной области диска зрительного нерва.
- Нейрональная NOS выявлена в периваскулярных зонах нервных волокон зрительного нерва.
- В местах дезорганизации решетчатой пластины отмечено накопление макрофагальной NOS, появление которой характерно преимущественно для патологических состояний.
Экспериментальные исследования показали, что NO играет важную роль в регуляции кровообращения микроциркуляторного русла внутренних оболочек глаза и диска зрительного нерва, координации транспорта водянистой влаги через дренажную систему, влиянии на механизм нейронального апоптоза. Все это дало основание предполагать, что NO может принимать участие в развитии ГОН.
При глаукоме потеря зрения отражает гибель ретинальных ганглиозных клеток. При этом низкие дозы NO способны играть защитную роль для фоторецепторов. При выработке в больших количествах NO опосредует гибель нервных и фоторецепторных клеток в результате воздействия на них нейротоксического и высокореакционного соединения — пероксинитрита (ООNO–), образовавшегося в результате реакции NO со свободным радикалом супероксиданноном (О2–). Таким образом, NO может оказывать как положительное, так и отрицательное влияние на развитие и течение первичной открытоугольной глаукомы (ПОУГ). Во многом это зависит от уровня NO.
Конкретная физиологическая и патофизиологическая роль NO в генезе глаукомы до конца не изучена. Отсутствие точного понимания детальных механизмов участия NO в патогенезе глаукомы связано как с многогранностью этого заболевания, так и с трудностью изучения содержания NO в тканях глаза в силу его физико-химических особенностей. Использовать прямые количественные методы изучения NO іn vіvo, а в некоторых случаях и іn vіtro технически очень сложно. Поэтому в настоящее время наиболее распространено косвенное исследование содержания NO по уровню стабильных продуктов его метаболизма — нитрит (NO2 –)- и нитрат (NO3 –)-анионов. В единичных работах был изучен уровень NO в слезной, внутриглазной жидкости и плазме крови на разных стадиях ПОУГ. Но нет сведений о том, существует ли корреляционная связь между показателями NO в водянистой влаге, сыворотке крови и слезной жидкости на разных стадиях этой болезни у пациентов разного пола, отсутствуют и данные о медикаментозной коррекции нарушенных уровней NO.
Стадии поражения зрительного нерва
У пациентов первой стадии произошло незначительное нарастание объема глобальной потери (GLV %) ганглиозного комплекса сетчатки, достоверно не отличающегося от показателей пациентов латентной стадии заболевания. Компенсация ВГД приводит к кардинальному перераспределению показателей, характеризующих функциональное состояние сетчатки. Снижение ВГД сопровождается нормализацией показателей центральной периметрии, ПЭРГ, что свидетельствует об их функциональной преходящей депрессии на фоне повышенного ВГД. В то же время у пациентов на этой стадии выявляется нарастающее статистически достоверное снижение индексов SWAP-периметрии, что может быть обусловлено угнетением функциональной активности S-ганглиоцитов, отличающихся широкими рецептивными полями.
Вторая стадия глаукомы характеризуется нарастанием морфологических изменений ДЗН, включением в уравнение канонической величины всех показателей, характеризующих состояние комплекса ганглиозных клеток, значимым снижением толщины СНВ, а также увеличением размеров глаукомной экскавации. У пациентов этой группы наблюдалось снижение индексов всех видов компьютерной периметрии. В то же время объективные исследования функционального состояния ганглиозного комплекса сетчатки с помощью ПЭРГ значимых изменений не проявляют. Превышение толерантного уровня ВГД в первую очередь сопровождается уменьшением объема ганглиозного комплекса сетчатки. Обратимая функциональная депрессия фоторецепторов и ганглиоцитов, расположенных преимущественно в центральной – аваскулярной – зоне сетчатки, отсутствие изменений в толщине СНВ, представленных в основном аксонами ганглиозных клеток, позволяют предположить, что формирование глаукомной нейропатии начинается с деформации дендритов ГК, основным критерием изменения которых является увеличение объема глобальной потери ганглиозного комплекса сетчатки (GLV %).
На следующем этапе в патологический процесс включаются аксоны ганглиоцитов, как правило, в первую очередь именно тех клеток, которые имеют большие рецептивные поля (разветвленные дендриты), т.е. S-клеток, преимущественно расположенных в проекции зоны Бьеррума. Сокращение дендритных полей может задолго предшествовать гибели ганглиозных клеток и нервных волокон и определять изменение толщины всего комплекса ганглиозных клеток сетчатки . Эта теория получила название теории дендритных полей. Таким образом, можно сказать, что модель глаукомной дегенерации у человека также начинается с изменения дендритов, на следующем этапе сопровождается повреждением аксонов с последующим включением в патологический процесс непосредственно ганглиоцитов, что подтверждается их абсолютным функциональным дефицитом на развитых стадиях глаукомы.
Лечение
Современные методы лечения глаукомы направлены, преимущественно, на снижение ВГД, что является непременным условием стабилизации глаукомного процесса. Однако ухудшение зрительных функций даже при эффективном снижении офтальмотонуса позволяет предположить, что развивающиеся структурные нарушения в ЗН связаны не только с повышением ВГД. Следовательно, лечебные мероприятия, направленные только на нормализацию ВГД, вряд ли следует считать единственно результативными. Терапия глаукомы должна быть комплексной, направленной на устранение, по возможности, основных причин (механических, дисциркуляторных, метаболических) развития атрофии ЗН. Предотвращение гибели нейрональных клеток является столь же важной задачей лечения ГОН, как и нормализация ВГД. Одним из направлений, обеспечивающих решение данной задачи, является декомпрессионная хирургия глаукомы.
Нейропротекторная терапия
Центральные нейродегенеративные изменения зрительного пути вносят свой существенный вклад в патофизиологические механизмы глаукоматозного прогресса, а методы лечения, сочетающие гипотензивную и нейропротекторную терапию, направлены на защиту периферических и центральных зрительных нейронов и сохранение зрительных функций.
Нейротрофические факторы (НТФ) – семейство крупных полипептидов, которые регулируют выживание, развитие и функцию нейронов. Секретируемые нейрональными структурами (нейронами, глией), они выполняют сигнальную миссию в большом спектре физиологических процессов. НТФ осуществляют структурную и функциональную организацию как отдельных клеток мозга, так и нейрональной сети в целом, являясь регуляторами нейрональной пластичности.
Одна из основных функций НТФ связана со способностью противостоять окислительному стрессу и апоптозу. В современной офтальмологической практике наибольшее распространение получили цитомедины или пептидные биорегуляторы, являющиеся индукторами эндогенных пептидов. Для лечения ГОН широко используются такие препараты данной фармакологической группы, как кортексин и ретиналамин. Обладая низкой молекулярной массой (не более 10 кДА), они проникают через гематоэнцефалический и гематоофтальмический барьеры и поступают непосредственно к нейронам.
- Кортексин – комплекс полипептидов, полученный методом уксуснокислой экстракции из коры головного мозга крупного рогатого скота и свиней. Препарат обладает тканеспецифическим действием на серое вещество головного мозга, а также регулирует процессы метаболизма в нейронах сетчатки и ЗН.
- Ретиналамин – комплекс водорастворимых пептидных фракций, полученный методом уксуснокислой экстракции из сетчатки глаз крупного рогатого скота. Лекарственное средство обладает тканеспецифическим действием на сетчатку, регулирует процессы метаболизма, улучшает функциональную активность клеточных элементов ретинальной ткани, стимулирует репаративные процессы в сетчатке, а также нормализует проницаемость сосудов глазного яблока.
Немаловажным в нейропротекции при ГОН является и способ доставки лекарственного вещества.
Кортексин рекомендуется вводить внутримышечно в дозе 10 мг в течение 10 дней, а ретиналамин – внутримышечно и парабульбарно в дозе 5 мг в течение 10 дней. Однако подобные способы введения не обеспечивают оптимальную концентрацию лекарственного вещества в области ДЗН, что связано с анатомическими особенностями глазного яблока. При парабульбарном введении препарата до ретинальной ткани доходит лишь 9,3% от введенной дозы. Кроме того, при этом возможны такие осложнения, как перфорация глазного яблока, парабульбарные гематомы.
В последнее время большое распространение получили методики введения лекарственных средств при помощи физиотерапевтических процедур. Так, широко применяется метод эндоназального электрофореза ретиналамина и кортексина, основанный на использовании постоянного тока. Раствор ретиналамина 0,25% вводится с активного положительного электрода, установленного в средних носовых ходах (сила тока 0,5–1 мА). Продолжительность процедуры – от 3 до 15 минут. Курс лечения – 10 процедур. Эндоназальный электрофорез 0,25% раствором кортексина проводится аналогичным способом. Несомненными преимуществами данного неинвазивного метода лечения являются отсутствие болевых ощущений и риска развития осложнений, связанных с инъекционным введением препаратов.
Для ретиналамина разработано большое количество альтернативных путей введения: субконъюнктивально, в субтеноново пространство, ретробульбарно, под кожу виска и др. Проведены исследования по применению данного препарата путем субконъюнктивальных инъекций (ретиналамин растворяли в 2 мл 2% лидокаина, под конъюнктиву вводили 1 мл полученного раствора; курс лечения – 10 инъекций). Одновременно пациенты получали 1,0 мл раствора ретиналамина в/м и стандартную сосудистую терапию (эмоксипин, АТФ, милдронат). Клинически значимые результаты в виде улучшения зрительных функций и стабилизации глаукомного процесса были получены через 3, 6 и 12 месяцев.
Эффективным оказалось применение ретиналамина при ретробульбарном и субтеноновом введении. Пациентам с компенсированным ВГД данный препарат вводился ретробульбарно в дозе 5 мг ежедневно в течение 10 дней. Пациентам с декомпенсированным офтальмотонусом ретиналамин вводился под тенонову капсулу однократно в сочетании с антиглаукомной операцией. По результатам исследования выявлена положительная динамика клинических показателей с повышением амплитуды зрительных вызванных потенциалов.
Хирургия
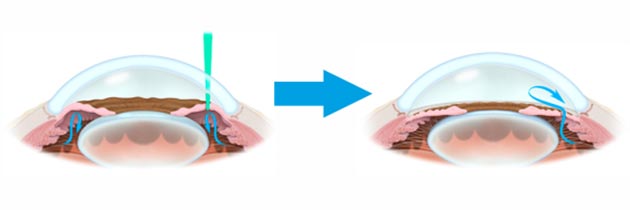
Известен способ лечения ГОН, заключающийся в проведении трансвитреальной декомпрессии склерального канала ЗН путем дисцизии склерального кольца ножом Сато на глубину до 1 мм со стороны ДЗН в меридианах 11 (1) или 5 (7) часов через сквозные разрезы склеры. Однако он имеет существенные недостатки: высокую вероятность повреждения ЗН, риск развития гемофтальма, эндофтальмита.
Другой хирургический способ лечения ГОН заключается в проведении субтотальной витрэктомии с последующим введением в витреальную полость суспензии кортикостероида для контрастирования задней гиалоидной мембраны, которую максимально полно удаляют. Далее производится радиальная оптическая нейротомия путем надреза склерального кольца в бессосудистой зоне ДЗН с его назальной стороны на глубину 0,5–0,8 мм. Затем производится тампонада витреальной полости перфторорганическим соединением сроком на 7 дней с последующей его заменой на физиологический раствор, содержащий 5 мг ретиналамина. Недостатки: большой объем вмешательства, вероятность повреждения ЗН, риск развития гнойных и геморрагических осложнений, длительный восстановительный период.
Также был разработан метод декомпрессионного хирургического лечения ГОН у больных с далеко зашедшей и терминальной стадиями первичной открытоугольной глаукомы (ПОУГ), основанный на трансвитреальной дисцизии внутренней пограничной мембраны сетчатки над ДЗН. К преимуществам данного способа относятся: низкий риск повреждения ЗН, развития таких осложнений, как эндофтальмит и гемофтальм, возможность проведения данной операции в амбулаторных условиях.
Клеточная терапия
Другим альтернативным или дополнительным методом патогенетически обоснованного лечения оптической нейропатии при глаукоме может стать клеточная терапия. Так в работе Crigler L. и соавт. (2006) показана возможность выделения мультипотентными мезенхимными стволовыми клетками (ММСК) большого количества разнообразных сигнальных нейрогенных факторов, в том числе нейротрофических.
Существование большого количества методик, применяемых для лечения глаукомной оптической нейропатии, каждая из которых имеет свои преимущества и недостатки, свидетельствует о нерешенности данной проблемы. В связи с этим перспективным представляется разработка принципиально новых, патогенетически ориентированных, комбинированных методов лечения, устраняющих как компрессионное повреждение волокон зрительного нерва, так и оказывающих эффективное нейропротекторное действие, благодаря созданию локально высокой (вблизи ДЗН и сетчатки) концентрации необходимого фармакологического препарата.
Источник

Нарушение структуры и целостности зрительных нервов под воздействием ряда факторов сопровождается развитием нейропатий. Один из видов этой серьезной патологии – глаукомная оптическая нейропатия.
Пожалуй, она является одной из самых коварных и загадочных заболеваний глаз. Вначале никак не проявляя себя, при дальнейшем своем развитии глаукома может нанести вред общему состоянию человека и явиться причиной значительного снижения качества жизни, а в дальнейшем привести к инвалидности. Результатом ее патологического влияния служат необратимые изменения в структурах глаза и основного проводника нервных импульсов – зрительного нерва.
Механизм развития оптической нейропатии при глаукоме
Нерв исполняет функцию своеобразного «провода» передающего информацию от сетчатки глаза в соответствующие отделы мозга. Там она «обрабатывается», и мы получаем зрительные образы. Если волокна этого проводника полностью или частично повреждены, то сигналы дойдут не в полном объеме, снижая остроту зрения и цветоощущения. В случае полного поражения нервных волокон они импульсы будут отсутствовать, человек вовсе не сможет видеть.
При глаукомной оптической нейропатии повреждаются зрительные нейроны. При нелеченной глаукоме патологические процессы приводят к резкому снижению зрения вплоть до полной слепоты. Офтальмологи называют такую форму нейропатии атрофией зрительного нерва, так как она развивается в результате трофических расстройств, происходящих на фоне повышенного внутриглазного давления.
Почему происходит атрофия зрительного нерва? Нарушается кровообращение и отток жидкости в сложных структурах органа зрения. Это приводит к дефициту кислорода в тканях глаза, угрожая необратимыми изменениями в сетчатке и самом зрительном нерве. Все это в конечном итоге заканчивается поражением волокон основного проводника нервных импульсов. Потеря нейронов грозит атрофией нерва, резким снижением зрительного восприятия и слепотой.
Клинические проявления
Оптическая нейропатия при глаукоме, пожалуй, является одной из самых коварных болезней. Под прицелом оказывается основной проводник, связывающий орган зрения с головным мозгом. Долгое время болезнь может оставаться незамеченной, а человек – продолжать выполнять привычные ему функции. Все это может связывать с большой загруженностью и длительно не прибегать к помощи медиков. Наряду с проявлениями основного заболевания (боль в глазах, головокружение, головная боль, астения) начинает снижаться острота зрения.
Чаще всего болезнь остро прогрессирует, но иногда фиксируется скрытое течение. Возникают затруднения с прочтением книг, просмотром любимых телепередач. Если в этот момент не заняться этой проблемой вплотную, пациент может ослепнуть.
Проявления глаукомной нейропатии:
- расширение слепой зоны и появление нехарактерных для нормального зрения темных пятен – скотом;
- сужение полей зрения;
- светобоязнь;
- боль и покраснение глаз;
- ухудшение темновой адаптации;
- искажение цветоощущения.
По мере развития болезни и перехода ее в следующую, более тяжелую стадию больной все чаще ощущает быструю утомляемость и ощущение тумана перед глазами. Приступы повышения внутриглазного давления при глаукоме чреваты резкой болью в глазах, усилением головной боли и головокружения, что не может не отражаться на состоянии глазного нерва.
Чаще возникают радужные разводы при взгляде на яркий свет. Общая слабость и утомляемость становятся постоянными спутниками. Нередко на фоне повышенного внутриглазного давления могут появляться тошнота и даже рвота, урежаться сердцебиения.
Диагностика заболевания
Для диагностики состояния глазного дна и глазного нерва врачи используют офтальмоскопию. Используют специальный инструмент – офтальмоскоп. Он позволяет видеть структуру органа зрения изнутри и оценить состояние диска зрительного нерва.
Периметрия позволяет определить поля зрения и наличие слепых, темных пятен. Измерения производятся с помощью дугообразного прибора – периметра. Пациент должен зафиксировать взгляд на определенной метке. При появлении в пределах периферического зрения светящихся точек больной нажимает на кнопку прибора, оповестив о том, что увидел объекты. Исследованию попеременно подвергается каждый глаз в отдельности, другой в это время прикрыт повязкой. Результаты фиксируются компьютером и выводятся на монитор.
Для диагностики глаукомы и состояния структур глаза используют тонометрию органа зрения (измерение внутриглазного давления специальным тонометром), гониоскопию (исследование угла передней камеры глаза), пахиметрию (определение толщины роговицы).
Лечение и прогноз
Лечебные мероприятия направлены на устранение причины заболевания – снижение внутриглазного давления. Они представлены в двух вариантах:
- медикаментозное лечение в виде закапывания глаз специальными каплями;
- хирургические методы, позволяющие улучшить отток внутриглазной жидкости, тем самым снизив давление в глазу.
Многие пациенты предпочитают использовать народные методы. При этом болезнь продолжает прогрессировать и разрушать глазной нерв.
Вовремя обратившись за медицинской помощью и получая адекватное лечение, больные смогут сохранить зрение. Пусть острота его будет не сто процентов, но все же, вовремя начатые лечебные мероприятия позволят избежать слепоты и инвалидности.
Источник