Окт сетчатки глаза новосибирск
Среди всех встречающихся в медицинской практике нарушений зрения наиболее опасными являются заболевания сетчатки, так как они могут привести к полной и необратимой потере зрения. Чем раньше выявлено заболевание, тем больше шансов его вылечить. Когда речь идет о болезнях сетчатки, ранняя диагностика является чуть ли не единственным условием успешной борьбы с болезнью. Если время для терапевтического лечения утеряно, потребуется хирургическое вмешательство. В этом случае речь уже идет не об улучшении зрения, а о сохранении и стабилизации его на существующем уровне, причем шансы восстановить зрение невелики.
Стоимость лечения
В клинике микрохирургии глаза «Вижу» диагностику проводят на современном оборудовании, которое позволяет исследовать сетчатку на микронном уровне и выявить заболевание задолго до его явного проявления.
Особенности лечения
Наиболее эффективным и щадящим методом борьбы с заболеваниями сетчатки является лазерное лечение. Оно основано на термическом воздействии лазера на ткань сетчатки. Благодаря такому лечению происходит стабилизация зрения и предотвращаются процессы, ухудшающие его.
Лазеркоагуляция сетчатки проводится под местной капельной анестезией. На глаз устанавливается специальная контактная линза, которая позволяет сфокусировать лазерное излучение на любой участок гласного дна.
В клинике «Вижу» лазерное лечение проводится с помощью лазерного диодного фотокоагулятора французской фирмы Viridis Quantel Medical-BVI. Благодаря абсолютной безопасности и бережному отношению к кровеносным сосудам глаза этот высокотехнологичный прибор считается лучшим для лечения таких заболеваний сетчатки, как диабетическая ретинопатия, непроходимость центральной вены сетчатки, возрастная дегенерация макулы и многих других.
Макулярная дегенерация
Начальные проявления (симптомы)
- Искривление предметов.
- Эффект «ломающихся» букв.
- Туман перед глазами.
- Снижение яркости изображения.
Возможные последствия
Существенное ухудшение зрения. Макулярная дегенерация является основной причиной наступления слепоты.
В чем проблема?
При макулярной дегенерации повреждается центральная часть сетчатки — макула, которая отвечает за центральное зрение. Это приводит к необратимому нарушению зрительных функций — сохраняется только периферическое зрение больного, центральное чаще всего невосстановимо.
Причины заболевания
- Старение организма (наиболее частая причина).
- Наследственная предрасположенность.
- Близорукость высокой степени.
- Инфекционные и воспалительные заболевания глаз, травмы.
Лечение
В зависимости от вида макулярная дистрофия подлежит лазерному или хирургическому лечению. Окончательный метод лечения подбирается индивидуально после комплексной диагностики. Процедура лечения лазером абсолютно безболезненна и занимает около 20 минут. В результате лазерного воздействия ускоряется обмен веществ, пораженные клетки сетчатки избавляются от накопившихся твердых скоплений (шлаков). По усмотрению врача процедура может проводиться повторно.
Современные методы хирургического лечения макулодистрофии предполагают введение в стекловидное тело специальных препаратов, которые уменьшают отек в центре сетчатки.
Диабетическая ретинопатия
Начальные проявления (симптомы)
Основная опасность диабетической ретинопатии в том, что достаточно долгое время симптомы заболевания могут отсутствовать. Поэтому единственная возможность сохранить зрение — это ранняя диагностика и своевременно начатое лазерное лечение.
Возможные последствия
Резкое ухудшение или полная потеря зрения без возможности восстановления.
В чем проблема?
Прогрессирующая диабетическая ретинопатия бывает двух видов — непролиферативная и пролиферативная. При непролиферативной форме нарушается проницаемость и структура стенок сосудов и капилляров, в результате происходят кровоизлияния, которые приводят «кислородному голоданию» и отекам сетчатки. Эта форма заболевания встречается у пожилых диабетиков, однако особенно бурно она протекает у людей, которые больны диабетом с детского возраста. Она может развиться во вторую форму диабетической ретинопатии — пролиферативную.
Пролиферативная форма характеризуется образованием новых, лишних сосудов. Они начинают «прорастать» сначала в сетчатку, из нее — в стекловидное тело глаза. В результате в стекловидном теле происходит кровоизлияние, которое может привести к отслоению сетчатки.
Причины заболевания
Сахарный диабет (при этом заболевании патология глаз, к сожалению, неизбежна).
Лечение
Диабетическую ретинопатию лечат при помощи лазеркоагуляции. В результате этой процедуры удаляются новообразованные сосуды, соответственно, уменьшается отек и улучшается кровоснабжение центрального отдела сетчатки. Лазеркоагуляция позволяет предупредить развитие осложнений (например, глаукому, кровоизлияние в полость глаза), стабилизировать зрение, а при удовлетворительном общем состоянии — даже улучшить его. Если доктор принял решение о хирургическом лечении заболевания, то в стекловидное тело глаза вводится препарат, уменьшающий отек сетчатки и рост новых сосудов.
При полиферативной форме иногда хирургическое лечение проводится после лазеркоагуляции.
Периферическая дегенерация сетчатки
Начальные проявления (симптомы)
На начальной стадии отсутствуют, по мере развития заболевания перед пораженным глазом появляются световые вспышки (так называемые «молнии»), черные нити, эффект «занавески», внезапная утрата бокового зрения.
Возможные последствия
Внезапное снижение или полная потеря зрения. В некоторых случаях зрение восстановить невозможно.
В чем проблема?
В течение жизни глаз человека подвергается различным анатомическим изменениям. Его длина может увеличиваться, как например, при близорукости. В таком случае происходит растяжение и истончение оболочек глаза. Между сетчаткой и стекловидным телом возникают натяжения, а со временем и разрывы.
Разрывы — это самая опасная форма периферической дистрофии сетчатки, потому что через них жидкие компоненты стекловидного тела попадают под сетчатку и, приподнимая, отслаивают ее. Отслойка сетчатки в мировой практике считается одним из самых тяжелых офтальмологических заболеваний. Болезнь может развиться в любом возрасте, включая детский.
Причины
- Близорукость любой степени (чаще всего).
- Наследственная предрасположенность.
- Воспалительные заболевания глаз, травмы.
- Гипертоническая болезнь, атеросклероз, сахарный диабет, интоксикации, перенесенные инфекции, другие хронические и острые заболевания организма.
Внимание! Всем беременным женщинам необходимо пройти диагностику на это заболевание.
Лечение
Участки здоровой сетчатки закрепляются с помощью лазеркоагуляции: лазер воздействует на сетчатку по краю разрыва и «приклеивает» ее. В точках коагуляции происходит микрорубцевание. Таким образом, жидкость больше не попадает под сетчатку и не вызывает ее отслаивание. Лазерная коагуляция занимает около 15 минут и проводится амбулаторно. Легко переносится детьми.
Тромбоз вен сетчатки
Начальные проявления (симптомы)
Внезапная, резкая потеря зрения, появление тумана перед пораженным глазом.
Возможные последствия
Атрофия зрительного нерва, развитие глаукомы, потеря зрения.
В чем проблема?
Венозный сосуд закупоривается, это приводит к обратному току крови в капилляры сетчатки, подъему в них давления, кровоизлияниям в сетчатку, ее отеку и ишемии (недостатку кислорода). С этой болезнью чаше всего сталкиваются после 40–50 лет.
Причины
- Атеросклероз и гипертоническая болезнь (чаще всего).
- Сахарный диабет.
- Инфекционные заболевания (грипп, эндокардит, пневмонии).
- Травмы глаза.
Лечение
Лечебный комплекс включает медикаментозное и лазерное лечение. При выявлении тромбоза вен сетчатки пациент срочно госпитализируется и проходит стационарное лечение в течение 10 дней. За это время ему вводят препараты, которые улучшают свойства крови и восстанавливают кровоток. Действие тромбоза вен сетчатки сходно действию инфаркта и инсульта. Поэтому пациенты с данным заболеванием сетчатки нуждаются в постоянном наблюдении терапевта и кардиолога. После лечения в стационаре нужно пройти обследование и курс лечения лазером.
ВОЗМОЖНЫ ПРОТИВОПОКАЗАНИЯ.
НЕОБХОДИМА КОНСУЛЬТАЦИЯ СПЕЦИАЛИСТА.
Источник
Офтальмологическое отделение — это современный клинический центр нового поколения, где проводятся все виды амбулаторно-диагностической помощи и стационарного лечения глазных болезней микрохирургическими, лазерными и терапевтическими методами.
Высочайший уровень оказания специализированной офтальмологической помощи достигнут благодаря внедрению современных технологий мирового уровня, использованию богатых традиций отечественной фундаментальной медицины и опыта российской и зарубежных офтальмологических школ.
Интеграция нашего отделения в системе многопрофильного стационара со специалистами других диагностических и лечебных отделений позволяет значительно снизить риск осложнений хирургического лечения, в том числе и у пациентов с хроническими сопутствующими заболеваниями, а также у лиц преклонного возраста.
Высокопрофессиональный коллектив отделения предлагает полный комплекс медицинских услуг, направленный на профилактику и лечение патологии органа зрения. Сотрудники отделения сочетают в своей работе самые современные научные знания с индивидуальным подходом к проблемам каждого пациента.
Основные направления деятельности отделения:
Хирургический профиль:
Хирургическое лечение катаракты — удаление мутного хрусталика с заменой его на искусственный. В нашей клинике мутный хрусталик удаляется методом факоэмульсификации (ультразвуком). Операция проводится с использованием лучших импортных расходных материалов и самых современных искусственных хрусталиков, в том числе мультифокальных (позволяющих видеть далеко и близко без очков) и торических (коррегирующих астигматизм).
Все офтальмологические микрохирургические вмешательства проводятся с использованием новейших технологий в условиях операционной многопрофильной клиники, что позволяет проводить качественное хирургическое лечение и у пациентов, имеющих тяжелые сопутствующие заболевания.
На самом современном уровне квалифицированными врачами проводится эффективное лечение, дополненное физио-, иглорефлексотерапией, гипербарической оксигенацией, острых и хронических заболеваний глаз — воспалительного, сосудистого, трофического генеза на основе комплексного обследования с использованием высокоинформативных методов лабораторной, лучевой, функциональной, иммунологической диагностики.
Высокий научно-клинический уровень офтальмологов позволяет проводить сложную полномасштабную диагностику глазных заболеваний, лазерные и микрохирургические операции, восстановительное и поддерживающее консервативное лечение при различной патологии органа зрения с применением не только современных лекарственных средств, но и дополнительных физиотерапевтических процедур.
В 2013 году прооперировано более 10000 пациентов.
Офтальмологическое отделение создано в 1940 году. У истоков отделения работали выдающиеся офтальмологи — Шерешевская О.И., Орлова Н.С., Бернштейн Э.И., Бородина Г.И.
За время существования отделения выполнено более 1 500 000 операций. Из стен отделения начиналась детская школа офтальмологии, здесь в 1986 году, впервые в Новосибирске освоена микрохирургическая техника при экстракции катаракты, выполнены операции по имплантации искусственного хрусталика. В 2003-2004 году начато освоение факоэмульсификации катаракты.
В отделении применяются современные и высокотехнологичные методики лечения:
• бесшовное удаление катаракты ультразвуковым методом через малые разрезы 1,8 -2,2 — «микрофако», внедрение самой современной хирургии катаракты (ФЭК) позволило максимально снизить риск послеоперационных осложнений и сократить послеоперационную реабилитацию больного;
• передовые технологии в хирургии катаракты — метод «холодного» ультразвука с имплантацией различных, в том числе мультифокальных, асферических и ультратонких интраокулярных линз, позволяющих возвратить пациенту зрение и даже не пользоваться очками для чтения;
• диабетической ретинопатии (лазеркоагуляция сетчатки, эндовитреальное введение ингибиторов агиогенеза);
• операции на стекловидном теле и сетчатке(микроинвазивная витрэктомия, эндолазеркоагуляция, силиконовая и газовая тампонада);
• реконструктивная хирургия травмы глаза и его придаточного аппарата;
• удаление прозрачного хрусталика с целью коррекции близорукости и дальнозоркости;
• все виды антиглаукомных операций с использованием лазерных технологий, имплантации различных дренажей и клапана Ахмеда;
• лазерное лечение заболеваний сетчатки;
• пластические операции на веках;
• исправление косоглазия;
• оперативное лечение при заболеваниях слезных путей;
• различные виды физиотерапевтического лечения;
• операции при образованиях орбиты.
В отделении производятся все виды диагностической, хирургической и консультативной помощи при любой патологии с учетом индивидуальных особенностей глаз больного, работают высококвалифицированные специалисты. В составе отделения работают 2 доктора медицинских наук, 9 врачей имеют высшую аттестационную категорию, 2 — первую.
Наибольший объем составляют: хирургия катаракты (67,6%), хирургия глаукомы (15,1%), отслойки сетчатки (6,1%),слёзных органов (8,3%).
Отделение оснащено современными аппаратами для факоэмульсификации и передней витрэктомии «Инфинити» (Alcon.США), задней витрэктомии Stellaris PC (Baush Lomb,Германия) микроскопами «Leica». «Zeiss» При патологии сетчатки ( в том числе диабетической) проводится профилактика и лечение на лазерных аппаратах фирмы «АЛКОН» и «Zeiss» (Германия), сделано более 5000 операций, оптическая когерентная томография сетчатки (ОСТ) на аппарате Cirrus HD OCT «Zeiss» (Германия)
Для визуализации зон и характера поражения сетчатки используется флюоресцентная ангиография на фундус-камере «Topcon»(Япония).
Специалисты нашего отделения занимаются лечением всех форм глаукомы. При обращении к нам Вы пройдёте полное обследование, после этого офтальмологами нашего отделения Вам будет определена индивидуальная тактика лечения глаукомы. Широко применяются медикаментозные и хирургические методы лечения. Из хирургических вмешательств мы отдаем предпочтение надёжным, высокоэффективным и щадящим вмешательствам (непроникающая глубокая склерэктомия по технологии С.Н. Федорова – В.И. Козлова), а также собственные запатентованные методы хирургического лечения глаукомы. Широко применяется использование высокотехнологичных методов-имплантация коллагеновых дренажей, экспресс-шунтов и клапанов Ахмеда.
Детское отделение
Приоритетными направлениями детского отделения являются хирургическое лечение врожденной и посттравматической патологии хрусталика, стекловидного тела, сетчатки, повышенного ВГД, прогрессирующей миопии, косоглазия, дистрофических заболеваний сетчатки и зрительного нерва. Катаракта-помутнение хрусталика, врожденного или посттравматического характера, может значительно снизить остроту зрения ребенка. Благодаря самым современным технологиям своевременно проведенная операция с имплантацией искусственного хрусталика позволяет не только вернуть зрение большинству маленьких детей, но и во многих случаях обеспечить высокую остроту зрения без очков.
Основное направление работы отделения – тщательное обследование детей со сниженным зрением, выяснение причин снижения зрения с учетом поставленного диагноза. Назначение и проведение соответствующего лечения.
Для лечения дисбинокулярной амблиопии мы применяем плеопто-ортоптическое лечение по новым методикам, включая светопаттерностимуляцию, светомагнитостимуляцию, компьютерные методики лечения нарушений бинокулярного зрения.
В случаях устойчивых форм амблиопии нами успешно используется способ электростимуляции зрительного нерва.
Широко используется комплексное медикаментозное лечение при воспалительных, сосудистых и дистрофических заболеваниях глаза и катетеризация ретробульбарного пространства с использованием магнитотерапии и других физиотерапевтических средств.
Основные направления научной работы:
- врожденна глаукома;
- макулярная дегенерация сетчатки;
- патогенетические подходы к оптимизации лечения глаукомы, макулярной дегенерации — сетчатки;
- офтальмоонкология;
- офтальмогерпес.
Источник
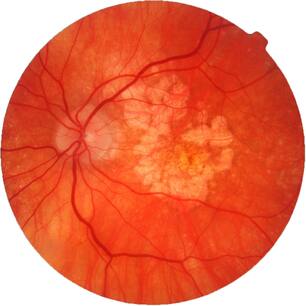
По данным Всемирной Организации Здравоохранения, возрастная макулярная дегенерация является одной из наиболее частых причин слепоты и слабовидения у лиц старшей возрастной группы. Возрастная макулярная дегенерация — хроническое дегенеративное нарушение, которым чаще всего страдают люди после 50 лет. По официальным материалам Центра ВОЗ по профилактике устранимой слепоты, распространенность этой патологии по обращаемости в мире составляет 300 на 100 тыс. населения. В экономически развитых странах мира ВМД как причина слабовидения занимает третье место в структуре глазной патологии после глаукомы и диабетической ретинопатии. В США 10% лиц в возрасте от 65 до 75 лет и 30% старше 75 лет имеют потерю центрального зрения вследствие ВМД. Терминальная стадия ВМД (слепота) встречается у 1,7% всего населения старше 50 лет и около 18% населения старше 85 лет. В России заболеваемость ВМД составляет 15 на 1000 населения.
ВМД проявляется прогрессирующим ухудшением центрального зрения и необратимым поражением макулярной зоны. Макулодистрофия — двустороннее заболевание (примерно в 60% случаев поражаются оба глаза), однако, как правило, поражение более выражено и развивается быстрее на одном глазу, на втором глазу ВМД может начать развиваться через 5-8 лет. Зачастую пациент не сразу замечает проблемы со зрением, поскольку на начальном этапе всю зрительную нагрузку на себя берет лучше видящий глаз.
Как видит человек с макулярной дегенерацией сетчатки
Макулодистрофия

Нормальное зрение

ВАЖНО! При снижении остроты зрения как вдаль, так и на близком расстоянии; затруднениях, возникающих при чтении и письме; необходимости более сильного освещения; появлении перед глазом полупрозрачного фиксированного пятна, а также искажении контуров предметов, их цвета и контрастности — следует немедленно обратиться к офтальмологу. Диагноз «макулодистрофия» может быть установлен только врачом-специалистом. Однако, высокоинформативным является самоконтроль зрительных функций каждого глаза в отдельности при помощи теста Амслера.


Механизм развития и формы возрастной макулярной дегенерации (ВМД)

- Макула – это несколько слоев специальных клеток. Слой фоторецепторов расположен над слоем клеток пигментного эпителия сетчатки, а ниже – тонкая мембрана Бруха, отделяющая верхние слои от сети кровеносных сосудов (хориокапиляров), обеспечивающих макулу кислородом и питательными веществами.

- По мере старения глаза накапливаются продукты обмена клеток, образуя так называемые «друзы» – желтоватые утолщения под пигментным эпителием сетчатки. Наличие множества мелких друз или одного (или нескольких) крупных друз считается первым признаком ранней стадии «сухой» формы ВМД. «Сухая» (неэкссудативная) форма наиболее часто встречается (примерно в 90% случаев).

- По мере накопления друзы могут вызывать воспаление, провоцируя появление эндотелиального фактора роста сосудов (Vascular Endothelial Grows Factor — VEGF) — белка, который способствует росту новых кровеносных сосудов в глазу. Начинается разрастание новых патологических кровеносных сосудов, этот процесс называется ангиогенезом.

- Новые кровеносные сосуды прорастают через мембрану Бруха. Так как новообразованные сосуды по природе своей патологические, плазма крови и даже кровь проходят через их стенки и попадают в слои макулы.

- С этого момента ВМД начинает прогрессировать, переходя в другую, более агрессивную форму – «влажную».Жидкость накапливается между мембраной Бруха и слоем фоторецепторов, поражает уязвимые нервы, обеспечивающее здоровое зрение. Если не остановить этот процесс, то кровоизлияния будут приводить к отслойкам и образованию рубцовой ткани, что грозит невосполнимой потерей центрального зрения.
«Влажная» (экссудативная) форма встречается значительно реже «сухой» (приблизительно в одном-двух случаях из 10), однако является более опасной – происходит стремительное прогрессирование и зрение ухудшается очень быстро.
Симптомы «влажной» формы ВМД
- Резкое снижение остроты зрения, отсутствие возможности улучшить зрение очковой коррекцией.
- Затуманенность зрения, снижение контрастной чувствительности.
- Выпадение отдельных букв или искривление строчек при чтении.
- Искажение предметов (метаморфопсии).
- Появление темного пятна перед глазом (скотома).
Цель лечения возрастной макулярной дегенерации
Возрастная макулярная дегенерация поддается лечению. Однако, еще не так давно существовал лишь один способ остановить «протекание» сосудов при влажной ВМД — лазерная коагуляция. Но этот метод не позволял устранить причину появления паталогических сосудов, и был лишь временной мерой.
В начале 2000-х годов было разработано более эффективное лечение под названием «прицельная терапия». Этот метод основан на воздействии специальными веществами именно на белок VEGF.

В настоящее время так называемая анти-VEGF терапия полностью изменила подходы к лечению ВМД, позволяя сохранить зрение и поддержать качество жизни миллионов людей во всем мире. Анти-VEGF терапия может не только уменьшить прогрессирование ВМД, но в некоторых случаях даже позволяет улучшить зрение. Лечение эффективно, но только в тех случаях, когда оно проведено до образования рубцовой ткани и до необратимой потери зрения.
Интравитреальные инъекции препаратов — Анти-VEGF терапия
Чтобы препараты, противодействующие развитию новых сосудов, эффективно воздействовали на макулу, необходимо провести инъекцию непосредственно в стекловидное тело глаза. Процедура выполняется в условиях стерильности операционного зала квалифицированным врачом-офтальмологом.

Процедура введения препарата занимает лишь несколько минут и не вызывает никаких болевых ощущений. По мере того, как анти-VEGF препарат проникает в ткани макулы, он снижает уровень активности белка, в результате останавливается рост патологических кровеносных сосудов, после чего эти сосуды начинают распадаться и регрессировать, а при постоянном лечении аномальная жидкость также рассасывается.
Контроль ангиогенеза и связанной с ним отечности стабилизирует зрительную функцию и предотвращает дальнейшее повреждение макулы. По данным клинических исследований приблизительно у 30% процентов пациентов получающих анти-VEGF терапию влажной ВМД определенная часть утраченного вследствие этого заболевания зрения восстанавливается.
Препараты для лечения возрастной макулярной дегенерации – ЛУЦЕНТИС (Lucentis) и ЭЙЛЕА (Eylea)
Первым препаратом для анти-VEGF терапии в виде интравитреальных инъекций, сертифицированным в России для применения в офтальмологии, был ЛУЦЕНТИС, совершивший настоящую революцию в лечении ВМД и ставший «золотым стандартом».. В июне 2006 года он был утвержден американским агентством по контролю за лекарственными средствами (FDA) как уникальное средство для лечения возрастной макулярной дегенерации, а в 2008 году был зарегистрирован и в России. С 2009 года офтальмологические клиники «ЭКСИМЕР» применяют препарат ЛУЦЕНТИС в клинической практике.
Ученые продолжали изыскания, чтобы создать препарат более пролонгированного действия, не уступающий по качественным результатам ЛУЦЕНТИСу. В ноябре 2011 года в США был одобрен для лечения влажной формы возрастной макулярной дегенерации сетчатки новый препарат ЭЙЛЕА. С марта 2016 года препарат зарегистрирован в России и начал применяться в офтальмологических клиниках «Эксимер».
Почему ЛУЦЕНТИС И ЭЙЛЕА эффективны?
До появления этих препаратов в качестве анти-VEGF терапии использовались средства, созданные для лечения онкологических заболеваний. ЛУЦЕНТИС (а впоследствии и ЭЙЛЕА) были специально разработаны для применения в офтальмологии, что обеспечивает их более высокую эффективность и безопасность.
В состав препарата ЛУЦЕНТИС входят молекулы действующего вещества — ранибизумаба, которое снижает избыточную стимуляцию ангиогенеза (роста патологических сосудов) при возрастной макулярной дегенерации и нормализует толщину сетчатки. ЛУЦЕНТИС быстро и полностью проникает во все слои сетчатки, уменьшает макулярный отек и предотвращает увеличение размера поражения, прогрессирование образования и прорастания сосудов и новые кровоизлияния.
ЭЙЛЕА — препарат, содержащий активное вещество — афлиберцепт, молекулы которого действуют как «ловушка», сращиваясь с молекулами не только эндотелиального фактора роста сосудов (VEGF), а также плацентарного фактора роста (PIFG). ЭЙЛЕА характеризуется более продолжительным внутриглазным действием, что позволяет проводить инъекции реже. Кроме того, этот препарат может применяться не только при «влажной» форме возрастной макулярной дегенерации, но и в случаях ухудшения зрения, вызванного диабетическим макулярным отеком и макулярным отеком вследствие окклюзии вен сетчатки.
Что показывают научные исследования?
Клиническая активность и безопасность препаратов были доказаны в ряде крупных международных испытаний. Результаты поистине впечатляют – у большинства пациентов не только остановилось прогрессирование заболевания и сохранилась острота зрения, но этот показатель значительно улучшился.

Толщина центральной зоны сетчатки до и после лечения
- В сравнении с лазерным лечением (фотодинамической терапией) препараты анти-VEGF терапии ощутимо превзошли результаты по получаемой остроте зрения: к 6 месяцам лечения инъекционная терапия давала ~8,5-11,4 буквы (по шкале ETDRS), тогда как в группе лазерного лечения – 2,5 буквы. К 52 неделе группы анти-VEGF приобрели 9,7-13,1 букв, тогда как группа лазерного лечения потеряла 1 букву.
- Через 52 недели лечения доли пациентов, сохранивших остроту зрения, в группах, которые принимали ЛУЦЕНТИС и ЭЙЛЕА, были 94,4% и 95,3% соответственно.
- Доли пациентов с увеличением остроты зрения на ≥15 букв по шкале ETDRS – с ЭЙЛЕА – 30,6%, с ЛУЦЕНТИСОМ – 30,9 %, а среднее значение улучшения остроты зрения – 7,9 букв и 8,1 буквы при лечении ЭЙЛЕА и ЛУЦЕНТИСОМ.
- Среднее изменение толщины центральной зоны сетчатки: -128,5 мкм (ЭЙЛЕА) и -116,8 мкм (ЛУЦЕНТИС).
Частота приема и дозировка
Препарат ЛУЦЕНТИС вводится в стекловидное тело в дозе 0,5 мг (0,05 мл). Сначала проводятся 3 последовательные ежемесячные инъекции Луцентиса (фаза «стабилизации»), затем количество инъекций рекомендует врач в зависимости от состояния зрительных функций и степени заболевания (фаза «поддержания»). Интервал между введениями доз составляет как минимум 1 месяц. После наступления фазы стабилизации лечение препаратом приостанавливается, но 2-3 раза в год пациентам необходимо проходить скрининг состояния зрительной системы.
Лечение препаратом ЭЙЛЕА начинают с трех последовательных инъекций в стекловидное тело в дозе 2 мг, затем выполняют по одной инъекции через 2 месяца, при этом дополнительных контрольных осмотров между инъекциями не требуется. После достижения фазы «стабилизации» интервал между инъекциями может быть увеличен лечащим врачом на основании результатов изменения остроты зрения и анатомических показателей.
, Л. Жанна, Новосибирск
Огромная благодарность всему персоналу клиники Эксимер!
Я очень вредный и придирчивый клиент. В первой консультации после обследования отняла у врача около часа на вопросы, которые, скорее всего, ему казались глупыми и неинформативными, но для меня очень важными! Врач терпеливо и доходчиво всё объяснял. В тот же день сделали ППЛК.
Через месяц была проведена коррекция Ласик. Операция о которой я мечтала 20 лет, т.е. с детского сада, когда мне впервые одели очки!
Видеть своих родных и близких своими глазами без оптики — это счастье, которое словами невозможно передать! Никогда не забуду первое утро после операции, когда проснувшись с ужасом схватилась за глаза, чтобы проверить не сломала ли очки)))))
Это произошло в марте 2011 года и стало новым этапом моей жизни — жизни человека с хорошим зрением! Прошло уже больше 8 лет, но восторг от детализации происходящего вокруг до сих пор со мной!
Спасибо, Эксимер, за моё хорошее зрение и хорошее зрение нескольких моих знакомых, которые на моем примере поехали только к вам, причём ниразу не пожалели!)))
Процветания вашей клинике и благодарных клиентов!
Актуальные вопросы
Ë
È
Вы проводите лечение Луцентисом?
Во всех офтальмологических клиниках «Эксимер» возможно лечение при помощи препарата «Луцентис».
Ë
È
Можно ли улучшить зрение при диагнозе макулодистрофия сетчатки? Помогут ли очки Панкова, или Офтанорм?
Цель лечения макулодистрофии сетчатки — максимально длительная стабилизация процесса, снижение риска прогрессирования. Положительного результата от использования очков Панова или Офтанорма нами не зарегистрировано. При третьей стадии (отечная форма ВМД) нами используется современная методика лечения: внутриглазная инъекция препарата Луцентис. Точную стадию Вашего заболевания определит врач на консультации после диагностики.
Ë
È
У меня возрастная макулярная дегенерация. Можно ли как-то сохранить зрение?
Возрастная макулярная дегенерация, приводящая к значительному снижению центрального зрения, до сегодняшнего дня относилась к неизлечимым заболеваниям. Существовавшие ранее методы позволяли лишь замедлить процесс. Настоящим спасением стал препарат «Луцентис». В состав препарата Луцентис входят особые по своим свойствам молекулы действующего вещества — ранибизумаба, которые снижают избыточную стимуляцию ангиогенеза при возрастной макулярной дегенерации, уменьшают макулярный отек и предотвращают прогрессирование заболевания.
Главный врач офтальмологической клиники «Эксимер» г. Новосибирск,
доктор медицинских наук, академик РАЕН и РАМТН,
врач высшей категории,
Заслуженный врач Российской Федерации
Врач-офтальмолог высшей категории
Врач-офтальмолог высшей категории
Запишитесь в клинику «эксимер»
и узнайте больше о своём здоровье!
Вы можете позвонить по телефону: +7 (383) 285-55-35
Или нажать кнопку и заполнить форму заявки
Источник