Обследование сетчатки глаза под наркозом у детей
Обследование для диагностики глаукомы у ребенка
К подозрению о наличии глаукомы у ребенка всегда следует относиться серьезно и немедленно провести обследование, чтобы минимизировать влияние болезни на зрительные функции. Обследование требует осмотра в клинике или под наркозом, в зависимости от способности ребенка взаимодействовать с врачом. Накормленного новорожденного можно тщательно осмотреть в клинике. Большинству младенцев и маленьких детей (< 5 лет) требуется осмотр под наркозом.
Первичная консультация, без сомнения, имеет важное значение для ведения больного, поскольку она может положить начало многолетним отношением между офтальмологом, пациентом и его родителями. Целью первичного осмотра является исключение глаукомы или выявление симптомов, подозрительных на глаукому и определение показаний к осмотру под наркозом для более полного обследования и оперативного лечения. При возникновении сомнений в диагнозе, следует выполнять осмотр под наркозом.
а) Анамнез. При обследовании новорожденного поинтересуйтесь наличием в анамнезе слезотечения, светобоязни, блефароспазма и изменения внешнего вида глаз.
Важно выяснить:
1. Возраст манифестации клинических проявлений с целью прогнозирования.
2. Сопутствующую системную патологию для оценки риска анестезии.
3. Патологию беременности (краснуха) или особенности родов (применение акушерских щипцов).
4. Наличие в семейном анамнезе глаукомы у детей.
5. Родство родителей.
У детей более старшего возраста могут иметь значение травма, офтальмохирургические вмешательства или использование кортикостероидов в анамнезе.
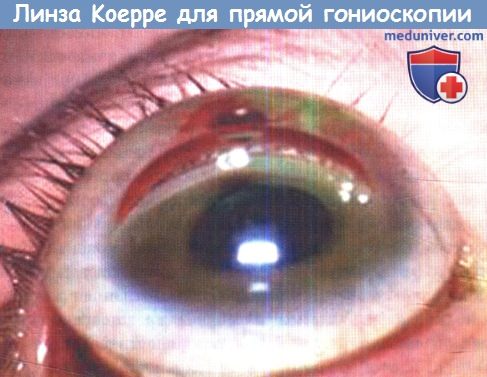
Линза Koeppe для прямой гониоскопии.
б) Осмотр при подозрении глаукомы у ребенка. После определения остроты зрения можно притушить внешнее освещение, что позволит младенцу открыть глаза, а врачу — выполнить более детальное обследование: оценить наличие отека роговицы, слезотечения, светобоязни, блефароспазма, определить относительный и абсолютный размер каждого глаза. Большое значение имеет осмотр родителей пациента на предмет малозаметных симптомов дис-генеза переднего сегмента, поскольку такие находки могут оказать влияние на генетическое заключение и ведение последующих сиблингов.
1. Измерение внутриглазного давления. Измерение ВГД у детей может вызывать затруднения. Золотым стандартом измерения ВГД является аппланацион-ная тонометрия по Гольдману. При аномалии Петерса тонометр Топореп® позволяет получить более точные значения ВГД на периферии роговицы, чем в зоне ее центрального помутнения, где полученные показатели ВГД могут быть ошибочно завышены.
Однако Tonopen® завышает значения ВГД по сравнению с аппланационным тонометром Perkins как у здоровых детей, так и у больных глаукомой.
Портативный ребаунд-тонометр iCare позволяет измерять ВГД без инстилляций местного анестетика и в положении на спине, и в вертикальном положении, и, возможно, будет лучше переноситься, чем бесконтактные методы. Достоверность результатов такая же, как и у тонометра Топореп®, с такой же тенденцией к завышению значений ВГД у пациентов с глаукомой или при подозрении на нее по сравнению с методами аппланационной тонометрии. Независимо от используемой методики, зажмуривание и плач могут повышать значения ВГД.
Золотым стандартом измерения ВГД у детей при осмотре под наркозом является тонометрия ручным тонометром Perkins с синим фильтром после инстилляции флюоресцеина. Следует воздержаться от использования векорасширителя и не допускать давления на глаза. Глаза должны находиться в первичной позиции и не двигаться, поскольку движения глаз могут искажать получаемые результаты. ВГД следует измерять несколько раз на обоих глазах. На точность измерения ВГД под анестезией влияют анестезирующий препарат, тип измерительного прибора, толщина и помутнения роговицы.
Тонометрия под анестезией дает нам лишь приблизительные значения истинного внутриглазного давления. Она никогда не должна использоваться как единственный метод диагностики и контроля глаукомы.
Видео урок измерения внутриглазного давления — офтальмотонометрия
2. Осмотр переднего сегмента. Необходимо осматривать роговицу на предмет наличия заднего эмбриотоксона, отека, помутнений и стрий Haab. Следует использовать непрямое освещение и увеличение, поскольку симптомы могут быть малозаметными. При осмотре под наркозом следует пользоваться портативной щелевой лампой. В младенческом возрасте увеличение роговицы и наличие в ней трещин, с отеком или без него, указывает на определенный уровень повышения ВГД. Персистирующий отек роговицы может оказаться признаком недостаточного контроля глаукомы.
Если у новорожденного или в раннем младенческом возрасте выявляется глубокая передняя камера в сочетании с увеличенной в размерах роговицей, должны возникать серьезные подозрения о наличии глаукомы. Большое значение имеет диагностика сопутствующих аномалий радужки, зрачка или помутнений хрусталика. Последние могут требовать лечения и повлиять на выбор антиглаукоматозного вмешательства. Кроме того, необходимо своевременно диагностировать подвывих хрусталика, поскольку он увеличивает риск выпадения стекловидного тела во время операции.
3. Измерение диаметра роговицы. В норме горизонтальный диаметр роговицы новорожденного достигает 10,5 мм и увеличивается примерно на 1 мм в течение первого года жизни. Диаметр роговицы свыше 11 мм у новорожденного и 12 мм у младенца в возрасте до одного года указывает на повышение ВГД; при наличии стрий Haab увеличение роговицы является диагностическим признаком. Диаметр более 13 мм у ребенка любого возраста и асимметрия размеров роговицы являются патологией. При осмотре под наркозом горизонтальный диаметр роговицы измеряется от лимба до лимба при помощи измерителя и контролируется с помощью линейки с точностью до 0,25 мм.
Увеличение диаметра роговицы пораженного глаза свидетельствует о недостаточном контроле ВГД и необходимости дополнительного лечения.
4. Толщина роговицы. У пациентов с первичной врожденной глаукомой роговица более тонкая, что, теоретически, вызывает занижение показателей ВГД при тонометрии. И наоборот, увеличение толщины роговицы, наблюдающееся при афакии и аниридии, может вызывать завышение значений ВГД. Чтобы избежать диагностической ошибки может потребоваться пахиметрия. Однако у детей с афакией и значительно утолщенной роговицей вне зависимости от теоретически завышенных результатов измерения ВГД развиваются глаукоматозная экскавация и дефекты поля зрения.
Это может быть обусловлено биомеханическими особенностями глаза ребенка с глаукомой. Роль пахиметрии в диагностике глаукомы у детей не установлена; стандартные коэффициенты неприменимы и, независимо от толщины роговицы, основное внимание уделяется изменениям диска зрительного нерва.
5. Гониоскопия. Гониоскопия имеет крайне важное значение для постановки точного диагноза, который определяет наиболее подходящий вид оперативного вмешательства и прогноз. При осмотре под наркозом возможно выполнение прямой гониоскопии при помощи линз различных моделей, в том числе линзы Коерре (для прямой гониоскопии).
Видео методики осмотра глаза при боковом фокальном освещении
6. Осмотр заднего сегмента. Изменения диска зрительного нерва — наиважнейший параметр при диагностике и оценке динамики глаукомы. Он не зависит ни от анестезии, ни от роста организма. Диск зрительного нерва и слой нервных волокон должны тщательно осматриваться в состоянии мидриаза, а результаты — точно фиксироваться, зарисовываться или фотографироваться. Осмотр диска зрительного нерва у младенцев возможен только после разрешения затуманивания или отека роговицы.
Перед осмотром под анестезией не следует расширять зрачок, поскольку из-за этого может измениться картина угла передней камеры, повыситься ВГД и увеличиться показатели тонометрии, и при мидриазе увеличивается риск интраоперационного повреждения хрусталика, если потребуется выполнение вмешательства. Получить изображение диска зрительного нерва можно с помощью непрямого офтальмоскопа с насадкой для узкого зрачка.
Richardson обнаружил соотношение размеров экскавации к диску (Э/Д) более 0,3 только у 3% из 468 здоровых глаз новорожденных, Shaffer, напортив, обнаружил Э/Д более 0,3 в 61% из 85 глаз младенцев моложе года с врожденной глаукомой. Э/Д > 0,3 у младенца моложе одного года или > 0,5 у европеоидного ребенка и асимметрия дисков должны усиливать подозрение о наличии глаукомы. Увеличение со временем размеров экскавации — явный признак плохо контролируемой глаукомы, независимо от значений ВГД по результатам тонометрии. Во время обследования под анестезией делают фотографии диска зрительного нерва.
Необходимо осматривать и другие отделы глазного дна с целью поиска каких-либо сопутствующих аномалий, таких как гипоплазия центральной ямки при аниридии, хориоидальная гемангиома при синдроме Стерджа-Вебера, или пигментная ретинопатия, развившаяся на фоне краснухи.
7. Рефракция. Уменьшение степени дальнозоркости или развитие близорукости зачастую являются признаками глаукомы. Прогрессирование близорукости может свидетельствовать о недостаточном контроле ВГД. Если в амбулаторных условиях не удается достаточно точно определить циклоплегиче-скую рефракцию, ретиноскогшю необходимо выполнить во время осмотра под наркозом, если позволяет прозрачность роговицы.
Видео методики обратной офтальмоскопии для исследования глазного дна
в) Осмотр ребенка под наркозом при глаукоме:
1. Анестезия. Препараты для анестезии обычно снижают ВГД, за исключением кетамина и хлоралгидрата. Ингаляционные анестетики, например севофлуоран, могут значительно снижать ВГД на 10-30 мм рт.ст.; степень снижения ВГД индивидуальна и непредсказуема. Поэтому выбор препарата для анестезии приобретает крайне важное значение; в неясных случаях выбор препарата оказывает сильное влияние на сроки постановки диагноза и прогноз для зрения. Нормальные показатели тонометрии при использовании снижающего ВГД препарата не исключают глаукомы. Но какой бы препарат ни использовался, важен последовательный подход, и в первую очередь следует измерять ВГД.
Хотя это и не является общепринятой практикой, мы предпочитаем использовать кетамина гидрохлорид, что позволяет получать значения ВГД, соизмеримые с результатами тонометрии бодрствующих младенцев. Препарат вводится внутривенно после применения местноанестезирующей наклейки. Ребенку проводится премедикация атропином, снижающим бронхиальную секрецию, и перорально мидазоламом, который действует как седативное средство и вызывает амнезию. Длительность анестезии составляет обычно 10-15 минут.
Пока пациент находится в состоянии анестезии, выполняется общий осмотр и венесекция для забора крови для лабораторных исследований (например, скрининг на инфекционные агенты и хромосомный анализ).
2. Результаты обследования. Во время каждого осмотра под анестезией необходимо фиксировать значения ВГД, размеры роговицы, передне-задний размер, соотношение размеров экскавации и диска вместе с другими клиническими данными, например прозрачностью роговицы.
г) Методы обследования при глаукоме у ребенка:
1. Ультразвуковое исследование. A-сканирование. Могут оказаться информативными серии измерений передне-заднего размера, поскольку у детей глаз сохраняет способность растягиваться. При глаукоме передне-задние размеры двух глаз обычно асимметричны, в отличие от мегалокорнеа и здоровых глаз. После успешного снижения ВГД обычно наблюдается уменьшение передне-заднего размера. У младенцев при глаукоме, как правило, отмечается увеличение глубины передней камеры.
В-сканирование. В-сканирование с высоким разрешением информативно при обследовании глаз с непрозрачными средами и позволяет выявить выраженную экскавацию или патологию заднего сегмента, например хориоидальную гемангиому.
2. Периметрия. Периметрия обычно выполнима в среднем детском возрасте, но для подтверждения наличия каких-либо дефектов необходимы повторные исследования. Поскольку у детей имеются значительные функциональные резервы, нормальные поля зрения могут наблюдаться одновременно с тяжелым поражением диска зрительного нерва.
3. Анализ состояния диска зрительного нерва и слоя нервных волокон. По данным оптической когерентной томографии были описаны различия между здоровыми и пораженными глаукомой глазами детей. В ходе проспективного обсервационного исследования детей с глаукомой по данным стереофотографии было выявлено уменьшение толщины сетчатки макулярной области и слоя ретинальных нервных волокон параллельно с усилением глаукоматозного поражения диска зрительного нерва.
Однако, наряду с другими количественными методиками обследования зрительного нерва и слоя нервных волокон, например конфокальной сканирующей лазерной офтальмоскопии и сканирующей лазерной поляриметрии, соответственно, обязательно дальнейшее обследование ребенка. Результаты следует интерпретировать с осторожностью.
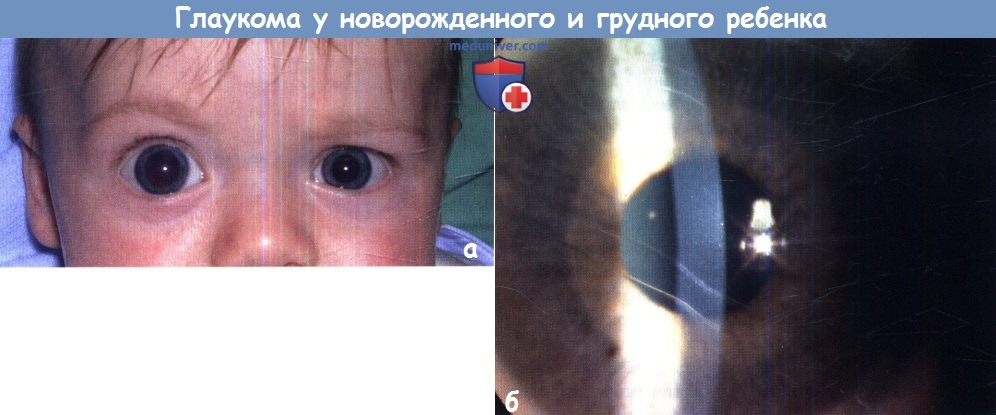
а — Младенец с буфтальмом правого глаза.
б — Стрии Haab — в сочетании с увеличением роговицы являются патогномоничным симптомом глаукомы младенцев.
д) Интерпретация результатов обследования при подозрении глаукомы у ребенка. Диагностика и оценка качества контроля глаукомы осуществляются на основании клинических симптомов и результатов обследования, которые варьируют в зависимости от возраста ребенка. Важнейшим клиническим признаком является состояние диска зрительного нерва.
У маленьких детей, чей глаз все еще неустойчив к воздействию повышенного ВГД, а результаты тонометрии могут оказаться недостоверными, информативными симптомами являются вид и диаметр роговицы, а также передне-задний размер глазного яблока. Если данные тонометрии не согласуются с другими симптомами, необходимо помнить, что результаты измерения ВГД могут быть недостоверными.
Если при буфтальме, увеличении размеров роговицы, наличии стрий Haab и патологической экскавации диска зрительного нерва ВГД в пределах нормальных значений, возможно, результаты тонометрии искусственно занижены под действием анестезии или мы имеем дело со случаем «остановившейся» («arrested») глаукомы. Если диагноз неясен и имеется высокий риск глаукомы, для подтверждения диагноза необходимо провести дополнительные обследования под анестезией для определения показаний к оперативному лечению. При затуманенной роговице нормальных размеров и нормальном ВГД, следует подозревать врожденную наследственную эндотелиальную дистрофию.
По мере взросления ребенка появляется возможность более точного измерения ВГД на щелевой лампе и исследования диска зрительного нерва и слоя нервных волокон под большим увеличением. По мере созревания склеры и роговицы передне-задний размер становится менее информативным показателем. Данные периметрии позволяют оценить функциональное зрение, особенно в случаях развитой глаукомы.
Если диагноз глаукомы подтвержден, объясните родителям, что заболевание хроническое, вероятно, потребуется оперативное лечение, болезнь требует пожизненного наблюдения, поскольку глаукома может рецидивировать на любой стадии и, при «односторонней глаукоме», поражать и парный глаз.
— Также рекомендуем «Лекарства для лечения глаукомы у ребенка»
Оглавление темы «Глаукома у детей.»:
- Классификация детской глаукомы. Признаки глаукомы у новорожденных и грудных детей
- Причины первичной глаукомы у ребенка и ее признаки
- Причины вторичной глаукомы у ребенка и ее признаки
- Обследование для диагностики глаукомы у ребенка
- Лекарства для лечения глаукомы у ребенка
- Операции при глаукоме у ребенка и их эффективность
Источник
Возможности современной медицины позволяют выхаживать новорожденных даже с массой 500 г. К сожалению, почти каждый пятый недоношенный ребенок страдает заболеванием глаз — ретинопатией недоношенных (РН), и 8% из них — тяжелыми формами.
Ретинопатия недоношенных — это заболевание глаз, возникающее вследствие нарушения развития сетчатки (светочувствительной области глаза) у недоношенных малышей. Заболевание может привести к полной потере зрения.
Причины
В 1951 году была установлена связь между нарушением роста сосудов и высокой концентрацией кислорода в кювезах. В сетчатке обменные процессы осуществляются не посредством дыхания, а гликолиза — это означает, что источником энергии служит расщепление глюкозы, протекающее без потребления кислорода. Под воздействием кислорода гликолиз угнетается, и сетчатка гибнет, заменяясь соединительной и рубцовой тканью. Поэтому относительно недавно единственной причиной ретинопатии недоношенных считалась высокая концентрация кислорода в инкубаторах. Однако ограничение его использования после этого открытия хотя и привело к снижению частоты заболевания, но повлияло на рост смертности от респираторного дистресс-синдрома и на количество тяжелых последствий гипоксии у выживших.
В настоящее время считается, что ретинопатия недоношенных — это мультифакториальное заболевание, то есть оно может возникнуть под действием многих факторов. К группе риска по возникновению ретинопатии относятся недоношенные дети с массой тела при рождении менее 2000 грамм и сроком гестации до 34 недель. Причем риск значительно увеличивается при проведении искусственной вентиляции легких более 3-х дней и кислородотерапии более 1 месяца.
К числу дополнительных факторов риска относят:
— тяжелые внутриутробные инфекции;
— гипоксия (ишемия) мозга, кровоизлияния в мозг возникшие в результате осложнений беременности и родов.
— Одним из важных факторов, возможно влияющим на развитие РН, является световое воздействие на незрелую сетчатку, так как в естественных условиях образование сосудов сетчатки завершается внутриутробно, при отсутствии света. Недоношенный ребенок попадает в условия избыточной освещенности.
— Существует теория о генетической предрасположенности к заболеванию.
Что происходит?
В основе болезни ретинопатии недоношенных лежит незавершенность формирования глазного яблока, сетчатки и ее сосудистой системы. Васкуляризация (формирование сосудов) сетчатки плода начинается на 16 неделе беременности — от центра диска зрительного нерва к периферии — и заканчивается к моменту рождения доношенного ребенка. Соответственно, чем раньше родился ребенок, тем меньше площадь сетчатки, покрытая сосудами, и более обширные бессосудистые, или аваскулярные зоны. У 7-месячного плода — концентрическое недоразвитие сосудов сетчатки: ее центральный отдел кровоснабжается, а на периферии кровеносные сосуды отсутствуют. После рождения у недоношенного ребенка на процесс образования сосудов действуют различные патологические факторы — внешняя среда, свет, кислород, которые могут привести к развитию ретинопатии.
Основным проявлением ретинопатии недоношенных является остановка нормального образования сосудов, прорастание их непосредственно внутрь глаза в стекловидное тело. Вслед за этим начинается новообразование соединительной ткани за хрусталиком, которое вызывает натяжение и отслойку сетчатки.
Начало заболевания приходится на 4-ю неделю жизни, а пик — на 8-ю (время рождения доношенного ребенка). Заболевание поражает обычно оба глаза, но на одном может быть выражено в большей степени.
Классификация
Ретинопатию недоношенных классифицируют:
1. по локализации патологического процесса (по отношению к зрительному нерву);
2. по распространенности поражения. Окружность глаза можно разделить, как циферблат, — на 24 часа. Распространенность ретинопатии определяется по количеству пораженных «часов».
3. по стадии. Ретинопатия недоношенных — прогрессирующее заболевание. Начинается оно постепенно, обычно на 4-10-й неделе жизни, и может прогрессировать быстро или медленно от 1-й до 5-й стадии. 3 стадия носит название «пороговой» и служит показанием для проведения коагуляции сетчатки. 5 стадия характеризуется тотальной отслойкой сетчатки и полной потерей зрения. ;
4. по активности течения: активную (острую) и рубцовую фазы.
У 60-80% детей развивается самопроизвольный регресс заболевания, причем в 55-60% без остаточных изменений на глазном дне. В остальных случаях заболевание протекает более тяжело и прогрессирует до рубцовых стадий.
В 75% случаев РН течет по «классическому» типу проходя последовательно все 5 стадий, однако различают также такую форму ретинопатии как «плюс»-болезнь (или Rush-болезнь, молниеносная РН), характеризующуюся быстрым, злокачественным течением.
Ретинопатия недоношенных часто сопровождается развитием осложнений:
— близорукостью (миопией) и астигматизмом;
— косоглазием и амблиопией («ленивый глаз»);
— глаукомой;
— катарактой;
— отслойкой сетчатки. Она может возникнуть в подростковом возрасте как результат растягивания рубцовой ткани при интенсивном росте глазного яблока.
Диагностика
Обследование недоношенного ребенка на ретинопатию начинают проводить, начиная с 32-34 недели развития (обычно через 3-4 недели после рождения). Далее офтальмологи осматривают младенца каждые 2 недели вплоть до завершения васкуляризации (образования сосудов сетчатки). При появлении первых признаков ретинопатии осмотр проводят еженедельно до полного регресса заболевания или стихания активности процесса. При «плюс»-болезни — 1 раз в 3 дня.
Обследование глазного дна проводят с помощью непрямой бинокулярной офтальмоскопии. Осмотр проводят с обязательным расширением зрачка (с закапыванием атропина) и применением специальных детских векорасширителей. Первое обследование обычно проводится в отделении интенсивной терапии новорожденных под контролем мониторов.
Дополнительно для диагностики и контроля за эффективностью лечения применяют ультразвуковое исследование глаз. Для проведения дифференциальной диагностики между ретинопатией и другими заболеваниями, вызывающими нарушение функции зрительного анализатора у недоношенных детей — частичной атрофией зрительного нерва, аномалиями развития зрительного нерва и др. применяют регистрацию зрительных вызванных потенциалов (ЗВП), электроретинограмму (ЭРГ).
В случае регресса ретинопатии новорожденных ребенка следует обследовать у офтальмолога один раз в 6-12 месяцев вплоть до 18 лет — на предмет исключения сопутствующих ретинопатии осложнений (в частности, отслойки сетчатки в подростковом возрасте).
Лечение
Лечение 3 стадии ретинопатии («пороговой») проводится с помощью лазеркоагуляции либо криокоагуляции аваскулярной (бессосудистой) зоны сетчатки, причем вмешательство должно быть проведено не позднее 72 часов от момента ее констатации. На более поздних стадиях применяется хирургическое лечение — циркулярное пломбирование склеры и транцилиарная витрэктомия.
Криокоагуляцию чаще проводят под наркозом, реже — под местной анестезией. Техника ее заключается в замораживании аваскулярной (бессосудистой) части сетчатки. В случае успеха процедуры (то есть в 50-80% случаев) прекращается развитие рубцовой ткани и патологический процесс останавливается. В тоже время процедура сопряжена с определенным риском — может возникнуть падение сердечной деятельности и нарушение дыхания. Поэтому во время проведения криокоагуляции необходим постоянный мониторинг больного. По завершении процедуры вокруг глаз ребенка появляются отеки, гематомы, покраснения, которые проходят в течение недели.
Большинство офтальмологов в настоящее время отдают предпочтение лазеркоагуляции бессосудистой сетчатки (так называемой транспупиллярной лазеркоагуляции), поскольку она менее травматична, более эффективна, дает меньшее количество побочных реакций, и позволяет точнее контроливать процесс вмешательства. Другие преимущества лазерной коагуляции:
— процедура безболезненна, поэтому нет необходимости в обезболивании ребенка;
— после процедуры практически отсутствует отек ткани;
— воздействие на сердечную и дыхательную системы минимально.
При неэффективности криотерапии и лазера, прогрессировании отслойки или переходе ретинопатии из 3-й в 4-ю и 5-ю стадии на помощь приходит хирургия.
Хирургическая техника, именуемая склеропломбировкой (циркулярное пломбирование склеры), достаточно эффективна при лечении отслойки сетчатки, особенно если отслойка небольшая. При склеропломбировке с внешней стороны глаза вставляется «заплатка» в месте отслойки и подтягивание ее до тех пор, пока сетчатка не соприкоснется с местом отслойки. Исследования показали, что данная методика хороша даже на последних стадиях. Зрение, после удачной склеропломбировки улучшается значительно. При неудаче склеропломбировки или при невозможности ее проведения применяется витрэктомия.
Витрэктомия («витреум» — стекловидное тело, «эктомия» — удаление) — это хирургическая операция, цель которой — удаление измененного стекловидного тела и рубцовой ткани с поверхности сетчатки для устранения ее натяжения и отслоения. В случае частичной отслойки сетчатки операция дает шанс сохранить зрение. В случае полной отслойки — прогноз неблагоприятный.
Источник
Источник


