Новообразования сетчатки по мкб 10

Описание
Доброкачественные опухоли сетчатки встречаются редко, представлены в основном опухолями сосудистого (гемангиомы) и глиального (астроцитомы) генеза.
D31 Доброкачественное новообразование глаза и его придаточного аппарата.
D31.2 Сетчатки.
D18.0 Гемангиома любой локализации.
С69 Злокачественное новообразование глаза и его придаточного аппарата.
С69.2 Сетчатки.
Частота капиллярной гемангиомы составляет 1:85 000 человек. До 20% больных имеют семейный анамнез.
Осмотр детей офтальмологом в порядке диспансерного наблюдения.
Не проводят.
Сосудистые опухоли классифицируют на капиллярные, кавернозные и рацемозные гемангиомы.
Капиллярную гемангиому расценивают как аутосомно-доминантный опухолевый синдром, обусловленный врождённой мутацией опухолевого гена с локализацией в хромосоме 3р25.26. Кавернозную и рацемозную гемангиомы относят к порокам развития.
Остаётся до конца не распознанным.
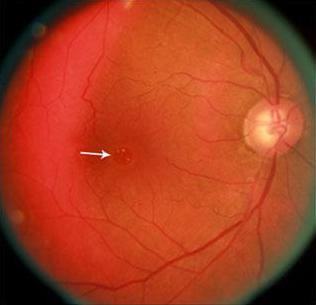
Капиллярная гемангиома возникает в раннем возрасте, чаще диагностируется на 2-3 десятилетиях жизни, в половине случаев поражаются оба глаза. Опухоль расположена на ДЗН или в парапапиллярной области в виде одиночного ярко-розового узла, состоящего из сети крупных капилляров с незначительной элевацией. Длительное время опухоль протекает бессимптомно, иногда больные жалуются на метаморфопсии, но чаще опухоль диагностируют случайно при офтальмоскопии.
При болезни Гиппеля-Линдау капиллярная гемангиома, как правило, локализуется на крайней периферии темпоральной стороны в виде гроздевидного узла, в котором хорошо видны отдельные сосуды. Может быть представлена плотным узлом розовато-белого цвета, опухолевые сосуды не видны. Сосуды сетчатки, подходящие к ангиоме, резко расширены и извиты. Концевые разветвления их, анастомозируя друг с другом, могут образовывать петлистую сеть. В связи с локальным нарушением гемодинамики изменённые артерии и вены не отличаются друг от друга по калибру и окраске. В процессе медленного роста вокруг ангиомы и над ней развивается мелкая сеть новообразованных сосудов. Ангиографически доказано наличие шунтов между ангиомой и сетью новообразованных сосудов. Вблизи опухоли могут быть кровоизлияния в сетчатку, в задние отделы СТ. В процессе увеличения опухоли в размерах вокруг появляется жёлтого цвета липидный экссудат, постепенно развивается отслойка сетчатки. В патогенезе отслойки играет роль не только наличие экссудата, она может быть и тракционной при развитии вторичных дистрофических изменений в макулярной области или в результате формирования вторичных глиозных разрастаний. Изменения в макулярной области в совокупности с отслойкой сетчатки приводят к резкому снижению остроты зрения.
Кавернозная гемангиома чаще развивается у женщин (60%). Как правило, опухоль монолатеральна, длительно протекает бессимптомно. Могут быть жалобы на плавающие помутнения или снижение центрального зрения. На глазном дне вблизи ДЗН или на нём обнаруживают одиночную опухоль, состоящую из отдельных тонкостенных сосудистых узелков, связанных с аневризматически расширенной тёмного цвета веной. Цвет малиновый с синюшным оттенком. Иногда узел опухоли и подходящая к нему вена покрыты тонкой белесоватой фиброзной тканью. В сетчатке гемангиома располагается в её слоях. Вид опухоли напоминает «гроздь винограда». Калибр ретинальных сосудов, подходящих к опухоли и выходящих из неё, остаётся неизменённым. В зоне сосудистых изменений, как правило, отсутствуют экссудативные изменения. Опухоль стационарна в своих размерах. Практически единственным осложнением кавернозной гемангиомы сетчатки может быть кровоизлияние в СТ, но наблюдают его редко.
Рацемозная гемангиома сетчатки выявляется случайно в раннем возрасте. Наблюдают семейные случаи. Характеризуется монокулярным амаврозом, косоглазием. На глазном дне, обычно в области ДЗН, хорошо видны резко расширенные, извитые и полнокровные, полностью развитые сосуды с непосредственным артерий в вены. Пульсации сосудов нет. В сетчатке под сосудами — дистрофические изменения, участки гиперпигментации. Отслойка сетчатки отсутствует.
Чаще неинформативен в связи с отсутствием жалоб.
- Определение остроты зрения и поля зрения.
- Наружный осмотр (состояние век, конъюнктивы).
- Биомикроскопия (бульбарной конъюнктивы, роговицы).
- Офтальмоскопия.
ФАГ, УЗИ.
Необходимо дифференцировать с телеангиэктазией сетчатки (болезнь Коатса), гемангиомой хориоидеи, вторичным глиозом сетчатки, ретинобластомой, увеальной меланомой, астроцитарной гамартомой сетчатки.
Прогрессирование процесса может сопровождаться отслойкой сетчатки.
Консультация невролога для выявления аналогичных изменений в ЦНС.
Маленькие одиночные гемангиомы (диаметром до 3 мм), локализующиеся на периферии глазного дна или на ДЗН, разрушают с помощью лазеркоагуляции. При опухолях больших размеров, осложнённых отслойкой сетчатки, расположенных вне ДЗН, показано контактное облучение (брахитерапия).
Разрушение опухоли с целью профилактики гемофтальма и отслойки сетчатки.
Хирургическое лечение.
Не менее 4 нед.
Диспансерное наблюдение офтальмолога.
Ограничивать работу с тяжёлой физической нагрузкой до полной резорбции опухоли.
Прогноз для жизни хороший. Зрительный прогноз хороший при полной резорбции опухоли. При сочетании с сосудистыми опухолями головного мозга прогноз отягощается возможными внутримозговыми кровоизлияниями.
Астроцитома, астроцитарная гамартома сетчатки.
Расценивают как порок развития.
Астроцитома — новообразование, растущее из астроцитов сенсорной части сетчатки. Нередко возникает на фоне туберозного склероза, для которого характерна нейроэктодермальная дисплазия (себорейная аденома кожи лица, нейрофиброматоз). Заболевание наследуется по аутосомно-доминантному типу.
Астроцитома может быть представлена солитарным узлом в сетчатке у практически здоровых лиц молодого или детского возраста. На глазном дне случайно выявляют хорошо отграниченную круглой или овальной формы проминирующую опухоль серовато-белого или желтоватого цвета (рис. 36-34).
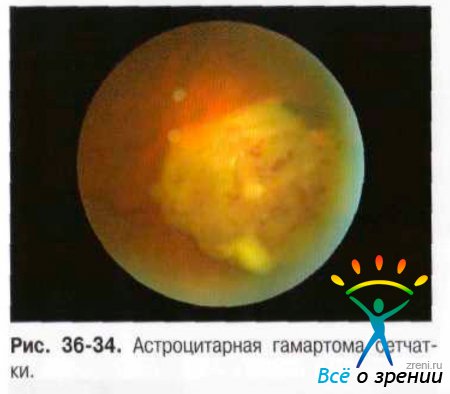
Опухоль может локализоваться в центральной зоне, у ДЗН, на крайней периферии и зоне сенсорной сетчатки. Астроцитома лежит в слое нервных волокон, сосуды сетчатки могут проходить на поверхности её и под ней. Размеры её не превышают 1-2 диаметров ДЗН, границы неровные, но достаточно чёткие. В опухоли могут быть кальцификаты. У маленьких детей по мере их роста в астроцитоме могут возникать кисты. Это делает опухоль похожей на тутовую ягоду. При спонтанном разрыве кисты её содержимое изливается в СТ, что приводит к его помутнению и снижению остроты зрения. Как правило, опухоль не прогрессирует. Однако у маленьких детей возможно увеличение опухоли, что приводит к появлению витраретинального и субретинального экссудата со снижением остроты зрения.
Анамнез чаще неинформативен (отсутствуют жалобы).
- Определение остроты зрения, поля зрения.
- Наружный осмотр (кожа вокруг глаза, состояние век, конъюнктивы).
- Биомикроскопия роговицы и конъюнктивы.
- Офтальмоскопия (прямая, непрямая, биомикроофтальмоскопия).
ФАГ и УЗИ помогают в диагностике больших опухолей. Иногда диагноз астроцитомы настолько труден, что показана тонкоигольная аспирационная биопсия.
Диагностика астроцитомы трудна в силу общности офтальмоскопических симптомов с другими заболеваниями. Прежде всего требуется дифференциация с ретинобластомой, беспигментной увеальной меланомой, кавернозной гомангиомой хориоидеи, ретинальной капиллярной гемангиомой, хронической гранулёмой сетчатки, миелиновыми волокнами, друзами ДЗН, глиозом сетчатки.
Прогрессирование процесса сопровождается отслойкой сетчатки.
Консультация невролога для выявления аналогичных изменений в ЦНС.
Лазеркоагуляция или брахитерапия.
Разрушение опухоли с целью профилактики отслойки сетчатки.
Для брахитерапии.
Необходима консультация невролога.
Не менее 4 нед (период формирования хориоретинального рубца).
Диспансерное наблюдение офтальмолога.
Объяснить необходимость ограничения работы с большой физической нагрузкой.
Прогноз для жизни хороший. Зрительный прогноз хороший при полной резорбции опухоли. В случае осложнения отслойкой сетчатки прогноз отягощается снижением зрительных функций.
Ретинобластома наиболее распространённая злокачественная опухоль оптической части сетчатки нейроэктодермального происхождения. Различают дне основные формы заболевания — монокулярную и бинокулярную. Монокулярная форма встречается в 60% случаев, бинокулярная в 40%. Первая чаще имеет спорадический характер, представлена одиночным узлом, вторая — наследственный, характеризуется многофокусным поражением.
РБ наследуется по аутосомно-доминантному типу с поражением хромосомы 13ql4.1. Опухоль развивается в результате инактивации гена Rb1, который является супрессором опухолевого роста. Структурные и функциональные мутации в гене Rbl нарушают регуляцию клеточного цикла и приводят к злокачественной трансформации клеток в тканях сетчатки.
С69.2 Злокачественное новообразование сетчатки.
Заболеваемость 1:10 000-14 000 живых новорождённых. Ретинобластома развивается в возрасте от 0 до 9-15 лет. В 70% случаев РБ развивается у детей до 3 лет. В последние десятилетия отмечено увеличение заболеваемости у детей старше 5 лет.
Молекулярно-генетическое обследование и пренатальная диагностика беременных женщин из группы риска.
Стадию роста ретинобластомы классифицируют по трём параметрам: Т — tumor, N — nodule, М — metastases.
- Т — первичная РБ:
- Тх — недостаточно данных для оценки первичной опухоли;
- Т0 — отсутствие первичной опухоли.
- Т1 — РБ занимает менее 1/4 площади сетчатки.
- Т2 — РБ занимает от 1/4 до 1/2 площади сетчатки.
- Т3 — РБ занимает более 50% площади сетчатки и /или распространяется за пределы сетчатки:
- Т3а — имеются клоны клеток опухоли в СТ;
- Т3b — РБ распространяется на ДЗН;
- Т3c — имеются признаки опухоли в передней камере, прорастает сосудистую оболочку.
- Т4 — РБ выходит за пределы глаза.
- Т4a — РБ прорастает в зрительный нерв, но не доходит до линии отсечения;
- Т4b — РБ распространяется до линии отсечения или формируется экстра-бульбарный узел.
Символом т обозначают мультицентричный рост, символом п — семейную или наследственную форму.
Проводят тщательный опрос родителей с целью выяснения возможной наследственной предрасположенности, состояния здоровья сибсов. Уточняют течение беременности и родов. Особое внимание уделяют гипоксии в родах и гипероксигенации ребенка в послеродовом периоде. Выявляют проживание в экологически неблагоприятной зоне.
Жалобы. Лейкокория или симптом «кошечьего глаза» — основная жалоба при ретинобластоме, свидетельствующая о поздней стадии заболевания. Косоглазие при ретинобластоме может быть ранним симптомом опухоли при локализации очага в центральной зоне. Покраснение и боль в глазу возникает при повышении офтальмотонуса. Экзофтальм — при экстрабульбарном росте опухоли.
Зрительные функции детей до 2-х лет определяют по синхронному слежению за беззвучными игрушками разной величины. Остроту зрения у детей старше 2 лет определяют стандартным образом. Дальнейшее обследование детей младше 5 лет проводят в условиях медикаментозного сна. При биомикроскопии переднего отрезка глаза обращают внимание на сохранение структурности радужки, наличие опухолевых конгломератов на поверхности радужки, в УПК (симптом псевдогипопиона), реакцию зрачка на свет (паралитический мидриаз). Проводят прямую и обратную офтальмоскопию при максимальном мидриазе с использованием склерокомпрессора для осмотра области зубчатой линии.
Ретинобластома проходит несколько этапов в клиническом развитии. В начальной стадии возможно изменение рефлекса глазного дна в зоне дальнейшего роста РБ. Позднее появляется плоский небольшой участок сероватого цвета с неправильными, нечёткими контурами (рис. 36-35).
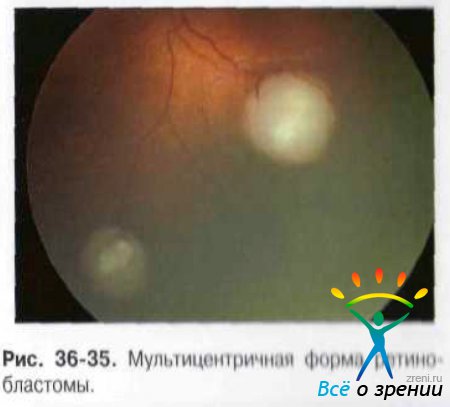
Сосуды сетчатки покрываются тканью опухоли.
По характеру роста ретинобластомы выделяют экзофитную, эндофитную, смешанную и диффузную ретинобластому.
- Экзофитная ретинобластома растёт между наружными слоями сетчатки и пигментным эпителием, характерно прорастание в хориоидею. По мере роста ретинобластома отстаивает сетчатку, и под ней просматривается бело-серого цвета очаг с гладкой поверхностью, неравномерной структуры. К узлу ретинобластомы подходят резко расширенные сосуды сетчатки (рис. 36-36). Характерно присутствие кальцификатов. В исходе роста ретинобластомы развивается тотальная отслойка сетчатки (рис. 36-37).
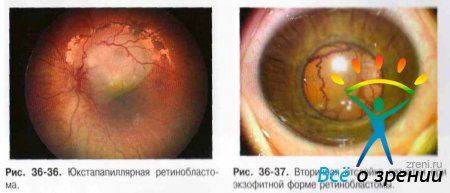
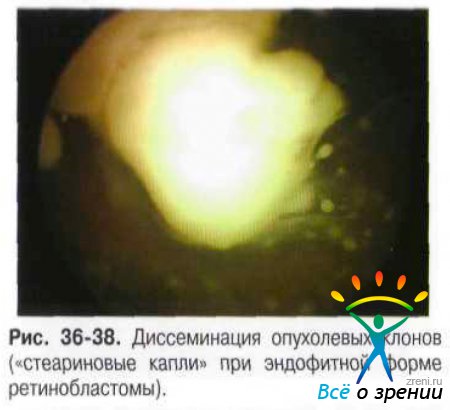
- Эндофитная ретинобластома распространяется на внутреннюю поверхность сетчатки и в СТ. Поверхность опухоли бугристая, структура дольчатая, пронизана собственными новообразованными сосудами. Окраска беловато-серая при наличии кальцификатов или розоватая, сосуды как бы исчезают в ткани опухоли, которая быстро прорастает в СТ, образуя множество округлых разнокалиберных отсевов, плавающих в СТ в виде «стеариновых капель» (рис. 36-38).
- Смешанная ретинобластома имеет признаки первых двух форм.
- Диффузная ретинобластома встречается не часто, равномерно инфильтрируя все слои сетчатки, прорастая в передние отделы глаза, симулируя зрительные изменения. Не характерно появление кальцификатов.
Клинический анализ крови, биохимический анализ с печеночными пробами.
УЗИ глаза и орбиты. КТ глаза, орбиты и головного мозга по показаниям, ретинография органов грудной клетки, УЗИ органов брюшной полости, исследования глазного дна с помощью ретинальной камеры.
Заболевания, с которыми следует дифференцировать ретинобластому: увеит, ретинит Коутса, врождённая катаракта, ретинопатия недоношенных, персистирующее СТ, фиброплазия СТ, астроцитома, миелиновые волокна, токсакароз.
Обследование педиатром, неврологом и общим онкологом.
Ликвидация опухоли для сохранения жизни ребёнка, глаза и его функций, профилактика рецидивов и метастазирования.
Для обследования ребёнка в условиях медикаментозного сна. проведения лечения, план которого определяют с учётом характера поражения.
Энуклеация показана:
- при большой ретинобластоме, заполняющей 2/3 полости глаза и более, с полной его слепотой;
- при ретинобластоме, распространяющейся на плоскую часть цилиарного тела, в структуры УПК; при выходе ретинобластомы через склеру (по данным КТ или МРТ);
- в случае узла ретинобластомы с длительно существующей распространённой отслойкой сетчатки и при появлении неоваскулярной глаукомы.
Органосохранные методы лечения
- Лазеркоагуляция возможна при постэкваториальной локализации и проминенции опухоли до 1,0 1,2 мм, максимальном диаметре до 12 мм.
- Криодеструкция осуществляется при преэкваториальной локализации ретинобластомы и толщине её не более 3 мм. Криоаппликации наносят наконечником криозонда диаметром 1.5 мм черепицеобразно с экспозицией 40- 60 с, до появления ледяной сферы в зоне опухоли.
- Транспупиллярная термотерапия возможна при центральном расположении ретинобластомы толщиной до 3 мм, максимальном диаметре 10 мм.
- Брахитерапия осуществляется с помощью стронциевых или рутениевых офтальмоаппликаторов. Условия облучения; одиночный узел толщиной до 4 мм и диаметром до 12 мм.
- Наружное облучение проводят в радиологических учреждениях. Оно показано при облучении «лучшего» глаза в качестве первого этапа лечения при билатеральной ретинобластоме; при монолатеральной в случае выхода опухоли за пределы склеральной капсулы или места резекции зрительного нерва (подтверждено гистологическим исследованием); при рецидиве ретинобластомы в орбите после энуклеации.
При билатеральной ретинобластоме худший глаз подлежит удалению, лучший глаз лечат органосохранными методами лечения.
Адъювантная полихимиотерапия направлена на профилактику метастазирования и рецидивов опухоли. Проводят в течение 12 мес после ликвидации основного узла РБ. Каждые 3 нед внутривенно струйно или капельно вводят растворы цитостатиков (винкристин 0,05 мг/кг веса, циклофосфамид 30 мг/кг веса) под контролем показателей периферической крови, биохимических анализов, анализа мочи.
Возможна химиотерапия, направленная на разрушение или уменьшение первичной опухоли в глазу. Используют следующую схему: карбоплатин 18,7 мг/кг веса, винкристин 0,05 мг/кг массы тела ребёнка 1 раз в 3 нед в течение 6 курсов. Первый терапевтический эффект отмечают после третьего курса. При отсутствии такового план лечения меняют.
Доза лучевой терапии колеблется в пределах 40-45 Гр. С целью уменьшения побочного действия облучения в последние годы рекомендуют уменьшение курсовой дозы до 36 Гр.
Диета. Учитывая побочные эффекты полихимиотерапии и сниженный иммунный статус у младенцев, желательно сохранять грудное вскармливание. У детей после года меню должно включать витамины, овощи и фрукты, а также продуты, стимулирующие кроветворение. Ограничение жиров и легкоусвояемых углеводов.
В послеоперационном периоде необходимы консультации общего онколога и педиатра.
После окончания лечения — пожизненное динамическое наблюдение не реже 1 раза в год.
Необходимо обязательное обследование детей офтальмологом в порядке диспансерного наблюдения пожизненно с учётом возможности появления вторых злокачественных опухолей, что характерно для этого типа заболевания.
Прогноз при далеко зашедшей ретинобластоме для жизни плохой. При комбинированном лечении выживаемость при монокулярной форме достигает 95%, при бинокулярной форме — 85-90%.
—
Статья из книги: Офтальмология. Национальное руководство | Аветисов С.Э.
Источник
Рубрика МКБ-10: C69.2
МКБ-10 / C00-D48 КЛАСС II Новообразования / C00-C97 Злокачественные новообразования / C69-C72 Злокачественные новообразования глаза, головного мозга и других отделов центральной нервной системы / C69 Злокачественное новообразование глаза и его придаточного аппарата
Определение и общие сведения[править]
Ретинобластома — наиболее распространённая злокачественная опухоль оптической части сетчатки нейроэктодермального происхождения. Различают две основные формы заболевания — монокулярную и бинокулярную. Монокулярная форма встречается в 60% случаев, бинокулярная в 40%. Первая чаще имеет спорадический характер, представлена одиночным узлом, вторая — наследственный, характеризуется многофокусным поражением.
Эпидемиология
Заболеваемость 1:10 000-14 000 живых новорождённых. Ретинобластома развивается в возрасте от 0 до 9-15 лет. В 70% случаев РБ развивается у детей до 3 лет. В последние десятилетия отмечено увеличение заболеваемости у детей старше 5 лет.
Классификация
Стадию роста ретинобластомы классифицируют по трём параметрам: Т — tumor, N — nodule, M — metastases.
Этиология и патогенез[править]
Ретнобластома вызывается инактивирующими мутациями обоих аллелей гена RB1 (13q14) с высоким (90%) риском пенетрации большинства мутаций. Некоторые мутации имеют низкую пенетрантность (бессимптомные носители или односторонняя ретинобластома). Моносомия 13q14 также вызывает развитие ретинобластомы.
Клинические проявления[править]
Злокачественное новообразование сетчатки: Диагностика[править]
Анамнез
Проводят тщательный опрос родителей с целью выяснения возможной наследственной предрасположенности, состояния здоровья сибсов. Уточняют течение беременности и родов. Особое внимание уделяют гипоксии в родах и гипероксигенации ребёнка в послеродовом периоде. Выявляют проживание в экологически неблагоприятной зоне.
Жалобы
Лейкокория или симптом «кошачьего глаза» — основная жалоба при ретинобластоме, свидетельствующая о поздней стадии заболевания. Косоглазие при ретинобластоме может быть ранним симптомом опухоли при локализации очага в центральной зоне. Покраснение и боль в глазу возникает при повышении офтальмотонуса. Экзофтальм — при экстрабульбарном росте опухоли.
Физикальное обследование
Зрительные функции детей до 2-х лет определяют по синхронному слежению за беззвучными игрушками разной величины. Остроту зрения у детей старше
2 лет определяют стандартным образом. Дальнейшее обследование детей младше 5 лет проводят в условиях медикаментозного сна. При биомикроскопии переднего отрезка глаза обращают внимание на сохранение структурности радужки, наличие опухолевых конгломератов на поверхности радужки, в УПК (симптом псевдогипопиона), реакцию зрачка на свет (паралитический мидриаз). Проводят прямую и обратную офтальмоскопию при максимальном мидриазе с использованием склерокомпрессора для осмотра области зубчатой линии.
Ретинобластома проходит несколько этапов в клиническом развитии. В начальной стадии возможно изменение рефлекса глазного дна в зоне дальнейшего роста РБ. Позднее появляется плоский небольшой участок сероватого цвета с неправильными, нечёткими контурами. Сосуды сетчатки покрываются тканью опухоли.
По характеру роста ретинобластомы выделяют экзофитную, эндофитную, смешанную и диффузную ретинобластому:
• Экзофитная ретинобластома растёт между наружными слоями сетчатки и пигментным эпителием, характерно прорастание в хориоидею. По мере роста ретинобластома отслаивает сетчатку, и под ней просматривается бело-серого цвета очаг с гладкой поверхностью, неравномерной структуры. К узлу ретинобластомы подходят резко расширенные сосуды сетчатки . Характерно присутствие кальцификатов. В исходе роста ретинобластомы развивается тотальная отслойка сетчатки.
• Эндофитная ретинобластома распространяется на внутреннюю поверхность сетчатки и в СТ. Поверхность опухоли бугристая, структура дольчатая, пронизана собственными новообразованными сосудами. Окраска беловато-серая при наличии кальцификатов или розоватая, сосуды как бы исчезают в ткани опухоли, которая быстро прорастает в СТ, образуя множество округлых разнокалиберных отсевов, плавающих в СТ в виде «стеариновых капель»
• Смешанная ретинобластома имеет признаки первых двух форм.
• Диффузная ретинобластома встречается не часто, равномерно инфильтрирует все слои сетчатки, прорастая в передние отделы глаза, симулируя воспалительные изменения. Не характерно появление кальцификатов.
Лабораторные исследования
Клинический анализ крови, биохимический анализ с определением уровня креатинина и печёночными пробами.
Инструментальные исследования
УЗИ глаза и орбиты. КТ глаза, орбиты и головного мозга по показаниям, рентгенография органов грудной клетки, УЗИ органов брюшной полости, исследование глазного дна с помощью ретинальной камеры.
Дифференциальный диагноз[править]
Заболевания, с которыми следует дифференцировать ретинобластому: увеит, ретинит Коутса, врождённая катаракта, ретинопатия недоношенных, персистирующее стекловидное тело, фиброплазия СТ, астроцитома, миелиновые волокна, токсакароз.
Злокачественное новообразование сетчатки: Лечение[править]
Цели лечения
Ликвидация опухоли для сохранения жизни ребёнка, глаза и его функций, профилактика рецидивов и метастазирования.
Показания к госпитализации
Для обследования ребёнка в условиях медикаментозного сна, проведения лечения, план которого определяют с учётом характера поражения.
Хирургическое лечение
Энуклеация показана:
-при большой ретинобластоме, заполняющей 2/3 полости глаза и более, с полной его слепотой;
-при ретинобластоме, распространяющейся на плоскую часть цилиарного тела, в структуры УПК; при выходе ретинобластомы через склеру (по данным КТ или МРТ);
-в случае узла ретинобластомы с длительно существующей распространённой отслойкой сетчатки и при появлении неоваскулярной глаукомы.
Органосохранные методы лечения
• Лазеркоагуляция возможна при постэкваториальной локализации и проминенции опухоли до 1,0-1,2 мм, максимальном диаметре до 12 мм.
• Криодеструкция осуществляется при преэкваториальной локализации ретинобластомы и толщине её не более 3 мм. Криоаппликации наносят наконечником криозонда диаметром 1,5 мм черепицеобразно с экспозицией 40-60 с, до появления ледяной сферы в зоне опухоли.
• Транспупиллярная термотерапия возможна при центральном расположении ретинобластомы толщиной до 3 мм, максимальном диаметре 10 мм.
• Брахитерапия осуществляется с помощью стронциевых или рутениевых офтальмоаппликаторов. Условия облучения: одиночный узел толщиной до 4 мм и диаметром до 12 мм.
• Наружное облучение проводят в радиологических учреждениях. Оно показано при облучении «лучшего» глаза в качестве первого этапа лечения при билатеральной ретинобластоме; при монолатеральной в случае выхода опухоли за пределы склеральной капсулы или места резекции зрительного нерва (подтверждено гистологическим исследованием); при рецидиве ретинобластомы в орбите после энуклеации.
При билатеральной ретинобластоме худший глаз подлежит удалению, лучший глаз лечат органосохранными методами лечения.
Медикаментозное лечение
1. Адъювантная полихимиотерапия направлена на профилактику метастазирования и рецидивов опухоли. Проводят в течение 12 мес после ликвидации основного узла РБ. Каждые 3 нед внутривенно струйно или капельно вводят растворы цитостатиков (винкристин 0,05 мг/кг веса, циклофосфамид 30 мг/кг веса) под контролем показателей периферической крови, биохимических анализов, анализа мочи.
2. Возможна химиотерапия, направленная на разрушение или уменьшение первичной опухоли в глазу. Используют следующую схему: карбоплатин 18,7 мг/кг веса, винкристин 0,05 мг/кг массы тела ребёнка 1 раз в 3 нед в течение 6 курсов. Первый терапевтический эффект отмечают после третьего курса. При отсутствии такового план лечения меняют.
Лучевая терапия
Доза лучевой терапии колеблется в пределах 40-45 Гр. С целью уменьшения побочного действия облучения в последние годы рекомендуют уменьшение курсовой дозы до 36 Гр.
Немедикаментозное лечение
Диета. Учитывая побочные эффекты полихимиотерапии и сниженный иммунный статус у младенцев, желательно сохранять грудное вскармливание. У детей после года меню должно включать витамины, овощи и фрукты, а также продукты, стимулирующие кроветворение. Ограничение жиров и легкоусвояемых углеводов.
Профилактика[править]
Прочее[править]
Показания к консультации специалиста
Обследование педиатром, неврологом и общим онкологом.
Показания к консультации других специалистов
В послеоперационном периоде необходимы консультации общего онколога и педиатра.
Дальнейшее ведение
После окончания лечения — пожизненное динамическое наблюдение не реже 1 раза в год.
Информация для родителей пациента
Необходимо обязательное обследование детей офтальмологом в порядке диспансерного наблюдения пожизненно с учётом возможности появления вторых злокачественных опухолей, что характерно для этого типа заболевания.
Прогноз
Прогноз при далеко зашедшей ретинобластоме для жизни плохой. При комбинированном лечении выживаемость при монокулярной форме достигает 95%, при бинокулярной форме — 85-90%.
Источники (ссылки)[править]
Офтальмология [Электронный ресурс] : национальное руководство / Под ред. С.Э. Аветисова, Е.А. Егорова, Л.К. Мошетовой, В.В. Нероева, Х.П. Тахчиди. — М. : ГЭОТАР-Медиа, 2013. — https://www.rosmedlib.ru/book/ISBN9785970423424.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Доксорубицин
- Метотрексат
- Циклофосфамид
Источник