Непроникающее ранение глаза лечение
- Поверхностные (непроникающие) ранения — могут быть следствием удара по глазу веткой дерева, ссадины ногтем, укола злаками и т. д.
Непроникающие ранения могут иметь любую локализацию в капсуле глаза и его вспомогательном аппарате и разнообразные размеры. Эти ранения чаще бывают инфицированными, нередко при них выявляют металлические (магнитные и амагнитные) и неметаллические инородные тела. Наиболее тяжелыми являются непроникающие ранения в оптической зоне роговицы и захватывающие ее строму. Даже при благоприятном течении они приводят к значительному снижению остроты зрения. В острой стадии процесса оно обусловлено отеком и помутнением в области ранения, а в последующем стойким помутнением рубцом роговицы в сочетании с неправильным астигматизмом. В случае инфицированности раны, наличия в ней инородного тела и позднем обращении за помощью глаз может воспаляться, развиваться посттравматический кератит и в процесс вовлекаться сосудистая оболочка — возникает нередко кератоирит или кератоувеит.
- Проникающие ранения вызываются металлическими осколками, кусочками стекла, режущими и колющими инструментами. При этом ранящий агент рассекает капсулу глаза . От места рассечения капсулы зависит вид проникающего ранения (роговичное, лимбальное, склеральное).
Раны при проникающих ранениях почти всегда (условно всегда) инфицированы, поэтому в них может возникнуть тяжелый воспалительный процесс. В течении раны большое значение имеют физико-химические свойства ранящих предметов, так как они могут вступать в соединение с тканевыми веществами глаза, распадаться, перерождаться и таким образом вызывать вторичные, подчас необратимые изменения. Наконец, одними из основных факторов являются массивность и локализация ранения. Наибольшую опасность представляют ранения области центральной ямки и зрительного нерва, которые могут окончиться необратимой слепотой. Очень тяжело протекают ранения ресничного тела и хрусталика, при которых возникают тяжелые иридоциклиты и катаракты, приводящие к резкому снижению зрения.
- Сквозные ранения
Каждое проникающее ранение относится к группе тяжелых и в сущности объединяет три группы:
- собственно проникающее ранение , при котором ранящее тело однократно прободает стенку глазного яблока
- сквозное ранение (двойное прободение), при которых одно ранящее тело дважды прободает все оболочки глаза.
- разрушение глазного яблока
Для формулирования диагноза, оценки степени тяжести проникающего ранения глаза, выбора методики хирургической обработки и последующего лечения, а также прогнозирования процесса используют разнообразные схемы классификаций проникающих ранений. Однако практика показывает, что для унификации четкой диагностики проникающих ранений глаза целесообразна их градация по глубине и массивности поражения, наличию или отсутствию инородного тела (его характер), а также инфицированности. Кроме того, выбор метода лечения и ожидаемый исход в большой степени зависят от локализации процесса. В связи с этим целесообразно различать простые проникающие ранения, при которых нарушается целость только наружной оболочки (роговично-склеральная капсула), и сложные, когда поражаются и внутренние структуры глаза (сосудистая оболочка, сетчатка, хрусталик и т. д.). В свою очередь и при простых, и при сложных ранениях в глаз могут внедряться инородные тела (металлические магнитные и амагнитные, неметаллические). Кроме того, выделяют осложненные проникающие ранения — металлозы, гнойные увеиты, симпатическую офтальмию. По локализации целесообразно различать роговичные, роговичнолимбальные, лимбальные, лимбосклеральные и склеральные ранения глаза. Важно отметить также соответствие ранения оптической или неоптической зоне роговицы.
Симптомы
Жалобы на
- роговичный синдром (слезотечение, светобоязнь, покраснение и отек конъюнктивы)
- иногда ощущение инородного тела за веками.
- Зрение обычно не ухудшается.
- Объективно отмечают конъюнктивальную инъекцию сосудов, субконъюнктивальные кровоизлияния, выраженный отек слизистой, разрывы конъюнктивы, могут определяться инородные тела на поверхности или в ткани слизистой оболочки глаза и век.
Диагноз устанавливают на основании анамнеза, наружного осмотра (с обязательным двойным выворотом верхнего века), биомикроскопии с окрашиванием флюоресцеином, ориентировочного (по показаниям — инструментального) определения ВГД. Необходимо тщательно осматривать склеру в зоне кровоизлияний и разрывов конъюнктивы; в случае разрыва склеры характерна гипотония глаза. В сомнительных случаях присутствие инородного тела в тканях глаза и орбиты исключается с помощью УЗИ глаза, рентгенографии и КТ орбит и черепа.
Диагностика
Диагностика ранения предполагает
- обязательную проверку остроты и поля зрения (контрольным методом),
- осмотр области глаза, глазного яблока и его вспомогательного аппарата,
- обнаружение раневого канала,
- оценку состояния внутренних структур глаза и офтальмотонуса (осторожно пальпаторно), а также
- рентгенографию области глазниц в прямой и боковой проекции.
В случаях обнаружения инородного тела на обзорном снимке сразу делают снимок для определения локализации инородного тела.
Можно проводить также магнитные пробы.
Необходимо провести исследование флоры на ее чувствительность к антибиотикам.
Диагноз может быть, например, таким: ранение правого глаза, проникающее простое с неметаллическим инородным телом, роговичнолимбальное, или ранение левого глаза проникающее сложное с металлическим магнитным инородным телом, роговичное.
Если ранение непроникающее, то диагноз может звучать, например, следующим образом: ранение левого глаза непроникающее, с металлическим амагнитным инородным телом, роговичное.
- Абсолютные признаки: сквозная рана, выпадение внутренних оболочек, отверстие в радужке, наличие инородного тела внутри глаза
- Сомнительные признаки: гипотония глаза (мягкий глаз), мелкая или отсутствующая передняя камера, глубокая передняя камера (ранение склеры и истечение стекловидного тела), кровоизлияние внутрь глаза, изменение формы зрачка
Простые проникающие ранения встречаются примерно в 20% случаев. Раны могут быть адаптированными и открытыми (неадаптированными, зияющими), с ровными и неровными краями.
Ранения роговицы центральной или нозальной локализации (оптические зоны) всегда сопровождаются значительным снижением остроты зрения: при адаптированных ранах оно меньше, а открытых — больше.
Ранения роговицы и склеры всегда приводят к гипотонии глаза. Важным диагностическим признаком ранения является состояние передней камеры: при ранении роговицы она в свежих случаях, как правило, даже при адаптированных (в первые часы) мелкая, а при ранениях склеры — чрезмерно глубокая.
Сложные проникающие ранения роговицы и склеры встречаются примерпо в 80% случаев. Они почти всегда сопровождаются более или менее выраженным нарушением зрительных функций. В раневом канале нередко ущемлены внутренние структуры глаза. В рану чаще выпадает сосудистая оболочка (радужка, ресничное тело, хориоидея), а также сетчатка и стекловидное тело, изредка — хрусталик. Однако при ранах небольших размеров (колотые) внутренние структуры глаза не выпадают в рану, сохраняют свою прежнюю локализацию, но оказываются поврежденными. Наиболее часто (у 20% больных) при проникающих ранениях роговицы повреждается хрусталик и возникает катаракта, а при ранениях склеры могут быть повреждены почти все внутренние оболочки и структуры глазного яблока. Повреждения внутреннего содержимого глаза могут быть выявлены не сразу, а спустя несколько дней, например, когда рассосутся кровоизлияния.
Установить наличие инородных тел нередко можно с помощью биомикроскопии и офтальмоскопии. Однако при внедрении инородных тел в зоне угла передней камеры и ресничного тела, а также при наличии гемофтальма обнаружить их можно лишь при гонио- и циклоскопии, а также эхографии и рентгенографии.
Первая помощь при ранении глаза
- Промыть глаз растворами антисептиков и закапать антибиотики. Для промывания подойдут растворы фурациллина, риванола. Для закапывания любые антибактериальный средства: альбуцид, гентамицин, левомицетин, ципрофарм, тобрадекс, вигамокс и др.
- Обезболивание. Для этого подойдут растворы новокаина (лидокаина), которые можно капать из шприца без иголки. Внутримышечно можно сделать анальгин либо любое другое обезболивающее.
- Наложить чистую повязку (желательно из стерильного бинта).
- Срочно обратиться к врачу-офтальмологу.
Лечение
Проводят обзорную рентгенографию орбиты в двух проекциях для исключения инородного тела внутри глаза,а затем хирургическую обработку проникающего ранения глаза, которая заключается в щадящем иссечении выпавших в рану оболочек.
В современных условиях обработку раны производят с применением микрохирургической техники. В процессе оперативного вмешательства удаляют инородные тела и производят реконструкцию поврежденных структур (удаление хрусталика, иссечение грыжи стекловидного тела, наложение швов на поврежденную радужку и ресничное тело и др.). На рану роговицы и склеры накладывают частые (через 1 мм) швы для полной ее герметизации. Парабульбарно вводят антибиотики, кортикостероиды и другие препараты, накладывают бинокулярную асептическую повязку. Перевязки делают ежедневно. В послеоперационном периоде осуществляют активное общее противомикробное и местное (через каждый час днем) анестезирующее, антибактериальное, противовоспалительное, кровоостанавливающее, регенераторное, нейротрофическое, дезинтоксикационное, десенсибилизирующее лечение. С 3-го дня назначают рассасывающую терапию (лидаза, трипсин, пирогенал, аутогемотерапия, кислород, ультразвук и др.).
При обнаружении на рентгенограммах внутриглазного инородного тела необходимо произвести его рентгенлокализацию по методу Комберга-Балтина.
Извлечение из глаза металлических магнитных осколков необходимо осуществлять во всех случаях в ранние сроки, явления иридоциклита затрудняют удаление осколков в поздние сроки и увеличивают вероятность послеоперационных осложнений.
Магнитные осколки удаляют с помощью магнита.
Источник
При повреждении роговой оболочки или склеры глаза, с поражением только части их толщи, речь идет о непроникающих ранениях. Такие повреждения составляют более половины всех глазных травм, редко влияют на функции зрения и обычно не вызывают серьезных осложнений.
Микротравмы, вызывающие поверхностные повреждения, обычно становятся следствием несильных ударов по глазу или уколов некими заостренными предметами. Они приводят к образованию поверхностной эрозии эпителиальных тканей, вызывающих в некоторых случаях травматический кератит. Кроме того, достаточно часто, возникновение поверхностных повреждений связано с проникновением в глаз небольших инородных тел – камешков, пепла, растительных частиц. Они не повреждают глазную капсулу, но остаются на поверхности роговицы или склеры. Для их обнаружения, из-за малых размеров, обязательно боковое освещение и бинокулярная лупа, а лучше — назначение биомикроскопии.
Очень важно выявить, насколько глубоко инородное тело размещается. Так, если оно локализовано в близких к поверхности слоях, может возникать светобоязнь, начинается слезотечение, отмечается покраснение (перикорнеальная инъекция), обусловленное раздражением имеющихся здесь в большом количестве окончаний тройничного нерва.
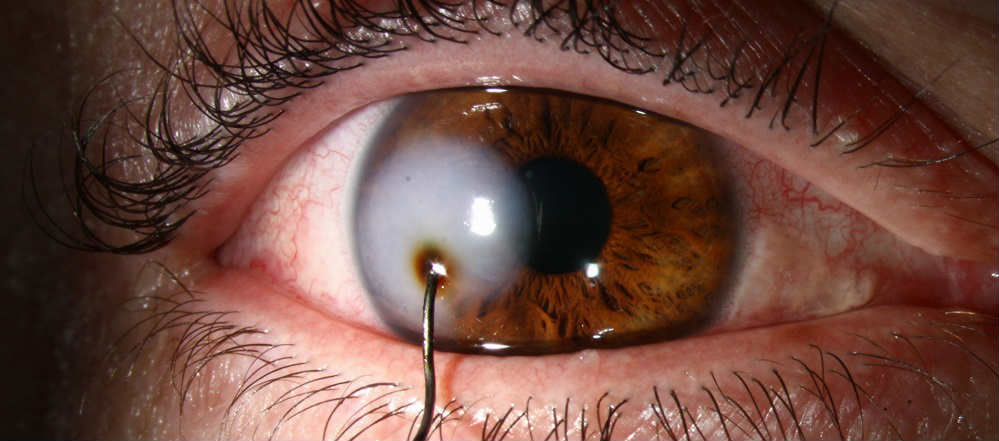
Терапия непроникающих ранений
Скорейшее удаление инородных предметов из глаза – обязательно. Ведь их продолжительное пребывание внутри, особенно на поверхности роговицы, нередко осложняется травматическим кератитом либо возникает гнойная язва. Удаление поверхностных инородных предметов, выполняют амбулаторно. Довольно часто для этого требуется только ватный тампон и несколько капель местной анестезии (алкаин 0,5%). Частицы попавшие внутрь слоев роговицы и проникшие в средину, нейтрализуются желобоватым долотом, спец. копьем или обычной инъекционной иглой. Но, когда инородное тело проникло вглубь, удалять его желательно хирургическими методами, с применением микроскопа. Так как высок риск вскрытия передней камеры. Частицы металла, нередко изымают посредством магнита, надрезая над ними поверхностные слои роговицы, когда требуется.
Удаление инородных частиц, обязательно сопровождается наложением асептической повязки, назначением соответствующей терапии дезинфицирующими глазными каплями. Кроме того, рекомендована закладка мазей с антибиотиками либо сульфаниламидами. Может применяться корнерегель (улучшающий эпителизацию) и метиленовый синий.
При попадании инородных частиц в глубоких слои роговой оболочки, их удаление должен проводить только специалист-офтальмолог, особенно когда глаз единственный оставшийся.
Проникающие ранения
Видовое разнообразие проникающих ранения органа зрения достаточно велико, поэтому их подразделяют на три группы, серьезно отличающихся повреждений.
Самый большой процент проникающих ранений, приходится на поражения, при которых ранящий объект рассекает наружные глазные оболочки (склеру и роговицу) полностью. Подобное повреждение считается крайне опасным, поскольку способно серьезно снизить зрительные функции глаза (нередко, до слепоты) или стать причиной гибели парного здорового глаза.
Систематизация проникающих ранений
В видовом отношении, проникающие поражения глаза принято подразделять:
1. По локализации. Поражения роговицы, поражения лимба, роговично-склеральные поражения, поражения склеры.
2. По глубине. Выделяют:
- Повреждения с раневым каналом в роговице или склере, различной глубиной в полости глаза, без выхода за его пределы.
- Сквозные ранения, с входом и выходом раневого канала за границами полости глаза.
- Деструкция глазного яблока – его разрушение с необратимой утратой функции зрения.
3. По размеру. Поражения малой величины (до 3мм), среднего размера (4-6мм), большого размера (свыше 6мм).
4. По форме. Поражения линейной формы, неправильные, колотые, звездчатые, рваные.
Различают также раны адаптированные (с краями, прилегающими плотно) и зияющие.
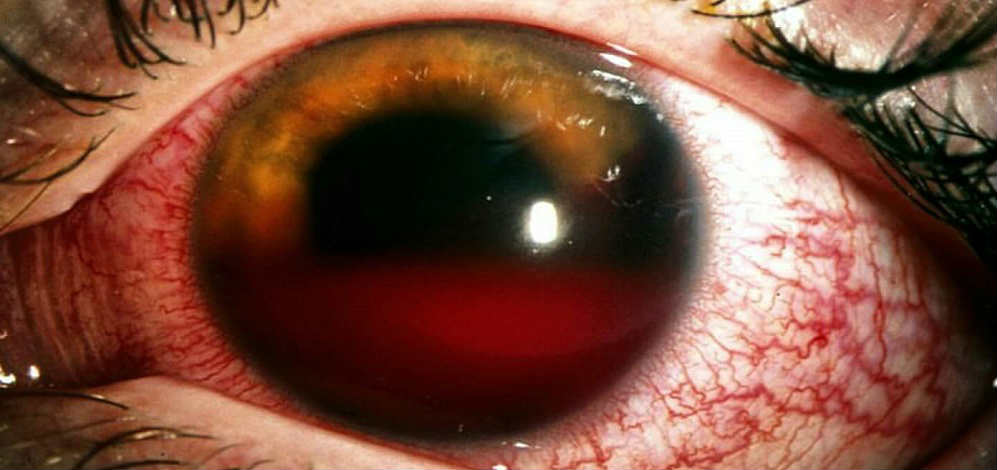
Симптоматика и диагностика
До 40% проникающих ранений происходит с поражением хрусталика, не менее 30% ранений вызывает ущемление или выпадение радужки, примерно 20% ранений вызывает кровоизлияния в стекловидное тело либо переднюю камеру и развитие эндофтальмита из-за проникновения инфекции. В 30% случаев, инородное тело внутри глаза остается.
Диагностику проникающих ранений, обязательно начинать со сбора анамнеза, учитывающего медико-юридические последствия имеющегося повреждения глаз. Нередко, пострадавшие (особенно дети), искажают либо утаивают реальную информацию о причинах и механизме поражения. Но, как показывает опыт, наиболее распространенными, являются бытовые, спортивные и производственные причины травм. Размер ранящего предмета, кинетическая его энергия и скорость воздействия, при этом обычно, обуславливают тяжесть повреждения.
Во всех (за редким исключением) случаях проникающих ранений, обязательно проведение рентгенографического исследования, УЗИ, МРТ и компьютерной томографии. Это позволит точно определить степень поражения и отсутствие (наличие) проникшего внутрь инородного тела.
Основа диагностики — выявление характерных признаков, абсолютных или относительных по значимости.
К абсолютными признаками, при этом, относят:
- Сквозные раны склеры либо роговой оболочки;
- Выпадение внутренних глазных оболочек и стекловидного тела внутрь раны;
- Истечение через роговичную рану внутриглазной жидкости (проба с флюоресцеином);
- Выявление раневого канала сквозь внутренние структуры глаза;
- Выявление внутри инородного тела;
- Воздух в стекловидном теле.
Относительные признаки, это:
- Глубина передней камеры (обмеление — при ранении роговой оболочки, большая глубина — при ранении склеры, неравномерность глубины — при одновременном повреждении радужки и склеры);
- Гипотония;
- Возникновение кровоизлияния;
- Надрывы по зрачковому краю, фома зрачка изменена;
- Надрыв и отрыв радужки;
- Вывих либо подвывих хрусталика;
- Травматическая катаракта.
Проникающие ранения диагностируются при выявлении даже одного абсолютного признака.
Первая помощь
С целью оказания первой медицинской помощи, врачам необыкновенно важно знать отличительные признаки проникающих поражений глаза. Так, в обязательном порядке, необходимо:
- Наложить пострадавшему стерильную повязку, внутримышечно ввести антибиотик и противостолбнячный анатоксин.
- По возможности безотлагательно отправить пострадавшего в профильный стационар, строго лежа.
Инородные тела удалять самостоятельно категорически запрещается (исключение – частицы на поверхности глазных тканей).
Поражения склеры и роговицы
Проникающие поражения роговицы сопровождаются нарушением ее целости. Рана при этом, может быть локализована центрально, экваториально или меридионально. Форма ран бывает линейной, лоскутной с гладкими либо рваными краями, зияющей, с поражением тканей. Ранение роговицы, достаточно часто приводит к вытеканию внутриглазной жидкости, тогда передняя камера теряет свою глубину. Нередко, подобные ранения сопровождаются отрывом радужки и ее выпадением, повреждением хрусталика (провоцирует катаракту) или стекловидного тела (возникает гемофтальм).
Лечение. Главная цель хирургической обработки проникающих поражений роговицы — максимальное восстановление ее анатомической структуры для сохранения функции органа.
Для этого могут быть наложены глубокие швы на 2/3 толщины роговицы с расстоянием от раневого края 1мм (нейлон 10.00). Спустя 1,5-2 месяца, эти швы снимают. Обработку звездчатых ран проводят техникой кисетного шва (выполняют круговой шов через углы раны, стягивая в центре), накладывают дополнительно узловые швы на отходящие от раневого центра участки. Выпадение радужки, требует ее вправления и репозиции, которые проводят после полного удаления загрязнений с обработкой антибактериальным раствором.
Возникновение травматической катаракты после повреждения хрусталика, лечится экстракцией катаракты, заменой анатомического хрусталика интраокулярной линзой.
В случае размозженная роговичной раны без возможности сопоставления ее краев, рекомендована пересадка роговицы.

Поражения склеры и радужно-склеральной области
Такие ранения практически никогда не бывают изолированными, а их тяжесть определяют сопутствующие выпадения внутренних оболочек, а также кровоизлияния.
Роговично-склеральные поражения могут сопровождаться выпадением/ущемлением радужной оболочки, ресничного тела, возникновением гифемы и гемофтальма. Склеральные поражения, как правило, сопровождаются углублением передней камеры, выпадением стекловидного тела либо внутренних глазных оболочек; возникают гифема, гемофтальм. Особенно серьезные повреждения склеры с дефектами ткани сопряжены с субконъюнктивальными разрывами.
Лечение. Проведение первичной хирургической обработки выполняют под общей анестезией. Главная их цель — восстановление внутриглазных структур и герметичности глазного яблока. Необходимо провести ревизию склеральной раны, стремясь точно определить направление раневого канала, его глубину, а также степень поражения внутриглазных структур. Данные факторы являются решающими для характера хирургической обработки. Основываясь на результатах ревизии, обработку выполняют через входную рану либо посредством дополнительных разрезов.
При выпадении или ущемления ресничного тела либо сосудистой оболочки в ране, их вправляют и накладывают швы после орошения раствором антибиотика, чтобы предотвратить воспалительные реакции или развитие инфекции.
Инфицирование раны роговицы и склеры вызывает острый иридоциклит, эндофтальмит со скоплением очагов гноя в стекловидном теле, в осложненных случаях — панофтальмит с гнойным воспалением структур глаза.
Все проникающие поражения требуют массированного местного лечения, которое включает терапию противовоспалительными и антибактериальными препаратами и симптоматическое лечение и поднятие иммунного статуса глаза.
Ранения с внедрением инородных тел
Последовательно собранная информация анамнеза имеет огромное значение при подозрении на оставшееся в глазу инородном теле для разработки тактики лечения. По причине инородного тела, могут развиваться инфильтраты роговицы и возникать посттравматические кератиты, приводящие к частичному помутнению роговой оболочки.
Обширная гифема или гемофтальм, сопровождающие ранения роговицы не всегда позволяют определить ход канала и локализованность инородного тела. Особенно когда оно прошло склеру вне видимой ее части, то входное отверстие выявить практически невозможно.
Внедрение крупного предмета оставляет за собой зияющую рану роговицы или склеры, вызывая выпадение сосудистой и сетчатой оболочек, стекловидного тела глаза пациента.
Диагностика. Инородные тела в роговице, передней камере, хрусталике, радужной оболочке, стекловидном теле либо на глазном дне, определяются при проведении биомикроскопии и офтальмоскопии.
Для определения инородного тела проникшего внутрь глаза применяют рентгенлокализацию методой Комберга-Балтина, посредством глазного маркера. Это алюминиевый протез-индикатор, имеющий сопоставимый радиусу роговицы свой радиус кривизны и толщину 5мм. В центре маркера выполнено отверстие размером 11мм. В 0,5мм от края центрального отверстия нанесены точки-ориентиры на взаимно перпендикулярных меридианах. Индикатор устанавливается после проведения местной анестезии алкаином и располагают его так, чтобы видимые метки были ориентированы на лимб в 12-3-6-9 ч.
Для расшифровки рентгеновских снимков применяют измерители Балтина-Поляка. Они накладываются сверху на снимки трех проекций глаза. По прямой снятой проекции определяется меридиан инородного тела и расстояние его до глазной оси. Боковая и аксиальная снятые проекции показывают расстояние от инородного тела до лимба в направлении экватора по склере.
Метод предпочтителен для визуализации металлических небольших инородных тел при сохранности тургора тканей глаза, без стойкой гипотонии из-за зияющих ран наружных оболочек.
Он дает возможность определить глубину нахождения инородного тела для планирования объема хирургических действий.
В переднем отделе, расположение инородного тела хорошо определяется бесскелетной рентгенографией методой Фогта. Ее можно выполнять только спустя 8 дней после ранения.
Но наиболее информативными, считаются современные методы исследования – ультразвуковое (А-В) сканирование и компьютерная томография. Данные методы дают возможность не только узнать локализацию предмета внутри глаза, также они выявляют возникшие из-за его проникновения осложнения.
Лечение. Внутриглазные инородные тела нужно незамедлительно удалять. Если оно локализовано поверхностно, применяют определенный инструментарий —
иглы, пинцеты, копья. Удаление глубоко проникших инородных тел сопряжено с выполнением линейных разрезов и удаления его: магнитом, если это металл, или иглой, если оно не магнитное.
Осколок передней камеры удаляют следующим образом: над инородным телом производят разрез и водят внутрь наконечник магнита. В хрусталике инородный предмет удаляют магнитом при вскрытии передней камеры. Но если он не магнитный, то подлежит удалению совместно с хрусталиком.
Амагнитные инородные тела извлекаются из глаза с серьезными трудностями. Если их определяют в зоне переднего отдела глаза, для устранения применяют так называемый передний путь.
Предметы, прошедшие до заднего отдела глаза, еще недавно извлекали только диасклеральным путем — выполняя разрез склеры. Сегодня, специалисты отдают первенство трансвитреальному пути, когда магнитный наконечник либо инструмент захвата амаганитного предмета вводится посредством разреза ресничного тела.
При возникновении травматической катаракты или гемофтальма, на первом этапе выполняют экстракцию катаракты либо витрэктомию, и далее под контролем удаляют инородное тело.
В случае проникающих ранений глаз, для предотвращения воспаления, развития инфекции, возникновения осложнений геморрагического характера, вторичной глаукомы и пр., также требуется медикаментозная терапия.

Препараты для лечения проникающих ранений
Для лечения проникающих ранений пострадавшего обязательно помещают в специализированный стационар.
После точного установления диагноза, назначается противостолбнячный анатоксин 0,5ME подкожно и противостолбнячную сыворотку 1000ME.
Терапия медикаментозными средствами должна включать следующие группы препаратов:
Антибиотики
- Аминогликозиды: гентамицин трижды в сутки по 5 мг/кг в/м, курсом до 10 дней; возможно назначение тобрамицина ежесуточно по 2-3 мг/кг в/м или в/в;
- Пенициллины: ампициллин по 250-500мг в/м или в/в до 6 раз ежесуточно;
- Цефалоспорины: цефотаксим по 1-2г в/м или в/в до 4 раз ежесуточно; цефтазидим по 0,5-2г;
- Гликопептиды: ванкомицин по 0,5-1г в/в до 4 раз ежесуточно либо внутрь по 0,5-2г;
- Макролиды: азитромицин по 500мг внутрь, курсом 3 дня;
- Линкозамиды: линкомицин по 600мг в/м до 2 раз в сутки.
Сульфаниламидные препараты
- Сульфадиметоксин: в первый день по 1г, далее по 500мг ежесуточно до 10 дней или сульфален в первый день по 1г, затем по 200мг ежесуточно до 10 дней.
Фторхинолоны
- Ципрофлоксацин по 250-750мг внутрь дважды в сутки до 10 дней.
Противогрибковые средства
- НПВП: диклофенак по 50мг внутрь до 3 раз ежесуточно, курсом 10 дней или индометацин по 25мг внутрь до 3 раз ежесуточно;
- Глюкокортикоиды: дексаметазон по 2-3мг под конъюнктиву курсом до 10 дней; триамцинолон по 20мг каждую неделю однократно 3-4 раза.
Блокаторы Н-рецепторов
- Хлоропирамин по 25мг внутрь трижды в сутки до 10 дней либо лоратадин по 10мг внутрь однократно до 10 дней;
Транквилизаторы
- Диазепам по 10-20мг в/м или в/в.
Инъекции ферментативных препаратов
- Фибринолизин парабульбарно по 400ЕД;
- Коллагеназа субконъюнктивально 100 или 500КЕ в очаг поражения или посредством электро- или фонофореза до 10 дней.
Глазные капли
При особой тяжести состояния и в послеоперационном периоде кратность закапываний может составлять до 6 раз ежесуточно. Ее снижают по мере стихания процесса воспаления:
- Антибактериальные р-ры: Ципрофлоксацин 0,3 % по 1-2 капли;
- до 6 раз ежесуточно или Офтаксацин 0,3 % по 1-2 капли до 6 раз ежесуточно или Тобрамицин 0,3 % по 1-2 капли до 6 раз ежесуточно;
- Антисептические р-ры: Пиклосидин (витабакт) 0,05 % по 1 капле до 6 раз ежесуточно;
- Растворы глюкокортикоидов: Дексаметазон 0,1 % по 1-2 капли до 6 раз ежесуточно или Гидрокортизона 1-2,5 % мазь, закладывать до 4 раз ежесуточно за нижнее веко;
- НПВП р-ры: Диклофенак 0,1 % по 1-2 капли до 4 раз ежесуточно или Индометацин 0,1 % по 1-2 капли до 4 раз ежесуточно;
- Растворы комбинированных препаратов: Макситрол, Тобрадекс;
- Растворы мидриатиков: Циклопентолат 1 % по 1-2 капли трижды в сутки или Тропикамид 0,5-1 % по 1-2 капли до 4 раз ежесуточно в сочетании с Фенилэфрином 2,5 % по 1-2 капли трижды в день;
- Стимуляторы регенерации ткани роговицы: Актовегин 20% гель глазной по 1 капле за нижнее веко трижды в сутки или Дексапантенол 5 % гель глазной по 1 капле за нижнее веко трижды в сутки.
Пациент после тяжелых поражений органа зрения должен пожизненно наблюдаться у офтальмолога. Его физические нагрузки должны быть ограничены. В отдаленной перспективе, таким больным назначается дальнейшее оперативное лечение, направленное на восстановление или поддержание зрительных функций и ликвидацию косметических дефектов.
Источник

