Неоваскуляризация роговицы лечение препараты

В нормальном состоянии роговица глаза прозрачна и имеет абсолютно гладкую поверхность. При такой патологии, как неоваскуляризация, в тканях ее оболочки происходят изменения: появляются новообразованные сосуды. В статье рассмотрим, чем опасно такое состояние, а также разберемся, поддается ли оно лечению.
Неоваскуляризация роговицы — что это такое?
Неоваскуляризация роговицы (или неоангиогенез) — это патологическое состояние глаз, с которым довольно часто имеют дело офтальмологи. При этой патологии происходит прорастание кровеносных сосудов внутрь роговой оболочки, которая в нормальном состоянии имеет прозрачную структуру и гладкую поверхность.
Согласно статистике, в мире примерно 40 миллионов больных нуждаются в пересадке роговицы по причине осложнившегося неоангеонеза. Заболевание опасно тем, что в 20-25 процентах случаев оно приводит к полной слепоте.
Неоваскуляризацией в равной степени страдают мужчины и женщины. Причин возникновения болезни может быть много. В их числе:
Травмы глаз. Это могут быть ожоги, проникающие ранения или неудачные хирургические вмешательства, вследствие которых образуются рубцовые дефекты, приводящие к разрастанию сосудов.
Изменения дегенеративно-дистрофического характера. Подразумеваются эрозии, а также язвенные дефекты в рецидивирующей стадии. Неоангиогенез появляется из-за утолщения слоев роговой оболочки и отсутствия нормальной трофики, как следствие.
Хронический кератит. Данная болезнь также служит частой причиной появления новообразованных сосудов в области роговицы глаза. Из-за длительного лечения, характерного для кератита и кератоконъюнктивита, происходит кислородное голодание, а в результате — неоваскуляризация.
Длительное ношение контактной оптики. При использовании линз крайне не рекомендовано превышать допустимые сроки эксплуатации изделий. В противном случае может наступать гипоксия роговицы, которая впоследствии приводит к соответствующим осложнениям.
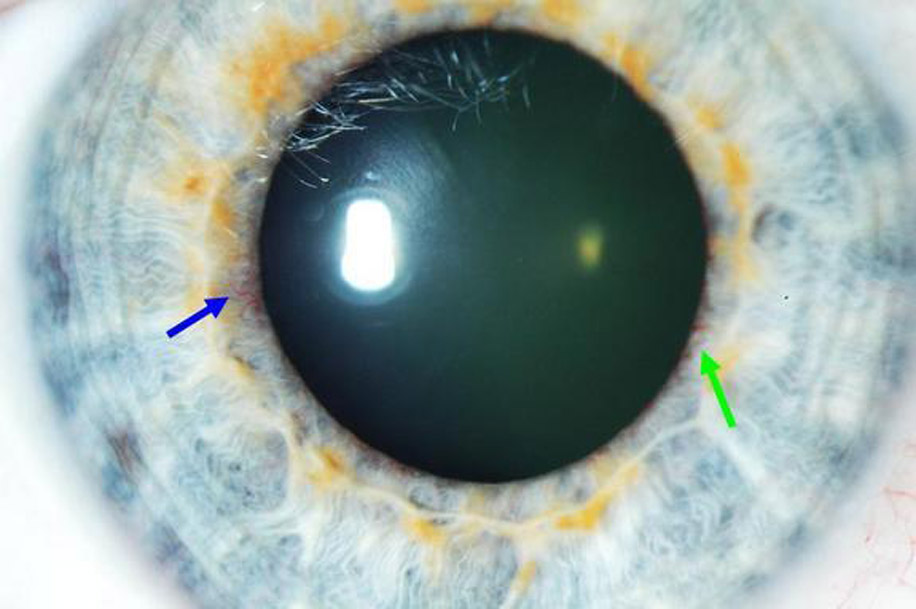
В офтальмологии разделяют три основные формы неоваскуляризации:
Поверхностная (когда сосуды в неизменном виде внедряются в роговицу с области лимба);
Глубокая (сосуды прорастают в толщу роговой оболочки из периферии к центру, серьезно повреждаются и средние, и глубокие слои стромы);
Смешанная (патологический процесс затрагивает всю площадь оболочки).
Нередко при неоваскуляризации происходят кровоизлияния в области передней камеры органов зрения. На последних этапах поражения может наступить существенное снижение четкости зрения.
Какие симптомы укажут на неоваскуляризацию роговой оболочки?
Неоваскуляризация роговицы, лечение которой не происходит своевременно, может привести к полной слепоте. На начальных стадиях развития заболевание практически не влияет на рефракцию (зрение, если и снижается, то незначительно, что фактически неощутимо). Однако визуально определить разрастание в роговице кровеносных сосудов можно по верному симптому: начинает снижаться прозрачность ее поверхности.

В разные временные интервалы могут появляться темные пятна перед глазами и пелена. При этом пациенты часто отмечают чрезмерную быструю утомляемость, нарушение бинокулярного зрения, головные боли, провоцируемые перенапряжением из-за постоянных помех перед глазами.
По мере прогрессирования патологии больной ощущает сужение зрительных полей, а также трудности с пространственным восприятием.
Часто пациенты с неоваскуляризацией для скрытия видимых дефектов начинают пользоваться цветными контактными линзами, полностью покрывающими роговицу и придающими ей нормальный вид. Однако желание скрыть эстетические неточности только усугубляет ситуацию, поскольку показатели кислородо- и влагопроницаемости у такой оптики понижены, а значит, роговая оболочка, которая и без того подвержена гипоксии, еще больше страдает от недостатка трофики. Это способствует прогрессированию неоангиогенеза.
Неоваскуляризация роговицы: лечение, препараты
Основная задача, которую преследует лечащий врач, выявивший неоваскуляризацию роговой оболочки у пациента на ранней стадии, — снизить выраженность клинического проявления болезни и исключить ее дальнейшее прогрессирование. Классическая консервативная терапия подразумевает инстилляцию глюкокортикостероидов в роговицу и других препаратов.
В остальных случаях лечение сводится к хирургическим методам. В зависимости от особенностей протекания болезни, назначается:
Сквозная кератопластика. Этот способ эффективен, если неоангиогенез поразил отдельный участок роговицы, который в ходе операции удаляется и заменяется донорским материалом.
Лазерная коагуляция. Такая методика доказала свою эффективность в случаях, если заболевание поверхностное.
Кератопротезирование. Способ лечения применяется на поздних стадиях неоваскуляризации, на которых появляется сосудистое бельмо на глазу.
Фотодинамическая терапия. Такой метод предполагает светоиндуцированную химиотерапию.
Неоваскуляризация не угрожает жизни больного, но, в зависимости от степени поражения глаз, прогнозы относительно зрительных функций могут быть самыми разными. При условии своевременной диагностики и корректно назначенного лечения можно добиться полного восстановления остроты зрения.
Соблюдение правил техники безопасности в рамках рабочего процесса на производстве, правильное ношение контактных линз — все это поможет избежать рисков заболеть неоваскуляризацией роговицы. Также важно посещать офтальмолога хотя бы раз в год (данный совет особенно актуален для людей, которые регулярно пользуются контактной оптикой). Это поможет контролировать состояние глаз и диагностировать заболевания на ранних стадиях. Специфических мер профилактики данной патологии не существует.
На сайте Очков.Нет можно выгодно купить средства контактной коррекции от самых популярных брендов. Советуем обратить внимание на продукцию Acuvue, Air Optix, Biofinity и пр.
Источник
Заболевание, при котором лимбальные кровеносные сосуды прорастают в роговичную строму, называется неоваскуляризацией роговицы. Среди признаков патологии, специалисты выделяют: визуализацию на поверхности роговицы сосудов крови в виде «красных веточек», нарушение бинокулярного зрения, значительное снижение остроты зрения, иногда вплоть до слепоты. Подтверждение диагноза «неоваскуляризация роговицы» требует проведения биомикроскопии глаза, визометрии, кератометрии, ОКТ или УЗИ глаза. При консервативном лечении заболевания применяются капельные глюкокортикостероиды в конъюнктивальный мешок, также возможно их введение под конъюнктиву и парабульбарно. К хирургическим методам лечения заболевания относятся: лазерная коагуляция новообразованных сосудов, фотодинамическая терапия, кератопротезирование и кератопластика.
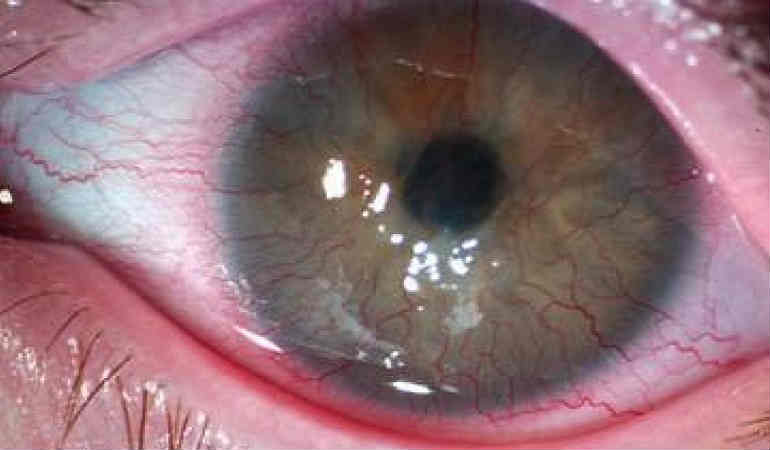
Неоваскуляризация роговицы
Разрастание новообразованных сосудов – патология с довольно широким распространением в практической офтальмологии. По данным статистики, во всем мире, пересадка роговицы сегодня необходима примерно 40 млн. человек из-за возникновения осложнений этого заболевания. Существует доказательство того, что на стадии деления находится лишь 0,01% эндотелиоцитов. При хронической гипоксии, имеющийся показатель увеличивается буквально в десятки раз. При этом, стойкое снижение функции зрения наблюдается у 14,5% больных и у 20-25% пациентов существует высокий риск возникновения слепоты. Частота возникновения заболевания одинакова для лиц, как мужского, так и женского пола. Особенность его распространения по географическому признаку – не выявлена.
Причины возникновения
К развитию данной патологии может приводить множество факторов. Однако, все они имеют общие черты, так как усиленная неоваскуляризация является компенсаторным ответом тканей на недостаток кислорода. К основные причинам чрезмерного ангиогенеза специалисты относят:
- Травматические повреждения. После травм глаз (ранений, ожогов) либо офтальмологических операций с вовлечение роговой оболочки, конъюнктивы и лимба, зачастую возникают грубые рубцы, приводящие к разрастанию новообразованных сосудов.
- Хронический кератит. Протекающие длительно воспалительные процессы (кератит, кератоконъюнктивит) осложняются гипоксией глазных оболочек, что дает старт началу неоангиогенеза.
- Дегенеративные и дистрофические изменения. Многочисленные изъязвления и рецидивирующие эрозии становятся стимулом для возникновения сосудистой пролиферации, которая обусловлена утолщением роговицы и дефицитом кислорода, поступающего к глубоким слоям глаза.
- Длительное использование контактных линз. Линзы становятся механической преградой для поступления кислорода. Возникновение первых симптомов неоваскуляризации является сигналом для использования пациентом линз с высокой кислородной проницаемостью, а лучше отказе от них и применения очков.
Патогенез
Роговица глаза является передней выпуклой оболочкой, не имеющей кровеносных сосудов. При этом, кровоснабжение и трофику ее обеспечивает находящаяся в области лимба сосудистая сеть. Пусковым механизмом к началу заболевания становится локальная гипоксия, из-за которой роговица лишается поступления необходимого количества кислорода. Это становится причиной усиленной выработки оксида азота, приводящей к расширению сосудов между склерой и роговицей, а также повышению их проницаемости. Пролиферации эндотелиальных клеток также способствуют активация плазминогена и протеолитическая деградация базальной мембраны. То есть, неоваскуляризация роговицы возникает из-за усиленного образования эндотелиоцитов, мобилизации клеток гладкой мускулатуры и перицитов.
Классификация
С точки зрения клинической картины, специалисты выделяют следующие типы заболевания роговицы:
- Поверхностная неоваскуляризация. Сосуды лимба переходят в роговицу в неизмененном виде.
- Глубокая неоваскуляризация. Направляющиеся от периферии к центру сосуды, врастают в толщу роговой оболочки. При этом пораженными оказываются средние и глубокие стромальные слои. Сосуды склеры и эписклеры выглядят как параллельно идущие ниточки.
- Смешанная неоваскуляризация. В процесс неоваскуляризации вовлечена вся толща оболочки полностью.
Признаки заболевания
Чрезмерный ангиогенез становится причиной разрастания сосудов по роговичной поверхности, тем самым ухудшая ее прозрачность. Первые стадии заболевания не сопровождаются значительной потерей остроты зрения. Человек теряет его только тогда, когда процесс неоваскуляризации переходит на центральную зону роговицы. При сужении полей зрения возникает нарушение пространственного восприятия, сопровождающееся фотопсиями и метаморфопсиями. При неоваскуляризации роговицы, пациенты, в большинстве случаев отмечают появление перед глазами темных пятен либо пелены, жалуются на быструю утомляемость глаз при зрительной работе.
Если в процесс неоваскуляризации вовлечен только один глаз, нарушается бинокулярное зрение. У больных зрелого возраста, это вызывает массу затруднений, так как при поражении оптической части, адаптироваться к монокулярному зрению практически невозможно. Из-за непрекращающегося дискомфорта, который обусловлен помехами перед глазами, могут начаться головные боли.
Чтобы снизить степень визуальных изменений, некоторые пациенты прибегают к использованию цветных линз, что еще сильнее усугубляет симптоматику. При длительно текущей неоваскуляризации радиус кривизны роговицы изменяется, она утолщается, из-за чего индекс преломления увеличивается, зрение искажается.
Возможные осложнения
Особенно часто встречающимся осложнением неоваскуляризации роговицы является тотальное сосудистое помутнение. При его возникновении, нормальный цвет пораженного глаза изменяется и появившееся бельмо становится причиной наступления слепоты. Кроме того, пациенты с неоваскуляризацией роговицы составляют группу риска возникновения воспалительных и инфекционных процессов глазных сред (кератоконъюнктивит, кератит).
Аномальная неоваскуляризация зачастую сопровождается кровоизлияниями в переднюю камеру глаза. В редких случаях отмечается гемофтальм. На запущенных стадиях заболевания развивается полимегатизм, с возникновением необратимых изменений в размере и форме эндотелиоцитов.
Диагностика
В Центре коррекции зрения для постановки диагноза «неоваскуляризация роговицы» применяют только самую передовую, новую диагностическую аппаратуру. Проводимое обследование при этом включает:
- Наружный осмотр. Он выявляет визуально определяемое прорастание новообразованных сосудов в форме «красных ниточек».
- Визометрию. Это базовый метод диагностики – определение остроты зрения по специальным таблицам. Острота зрения может варьироваться от незначительного снижения до полной утраты зрительных функций, что обусловлено степенью разрастания сосудов.
- Биомикроскопию. Применение данной методики весьма информативно для исследования прозрачности оптических сред органа зрения, выявления потенциально возможных процессов воспалительного и дистрофического характера. При поверхностной неоваскуляризации, он помогает выявить ток крови в аномальных сосудах.
- Кератометрию. Эта процедура позволяет определить радиус кривизны роговой оболочки и исследовать ее структурные изменения.
- УЗИ (В-сканирование). Цель проведения исследования – выявление осложнений и вторичных изменений, обусловленных прогрессированием процесса неоваскуляризации.
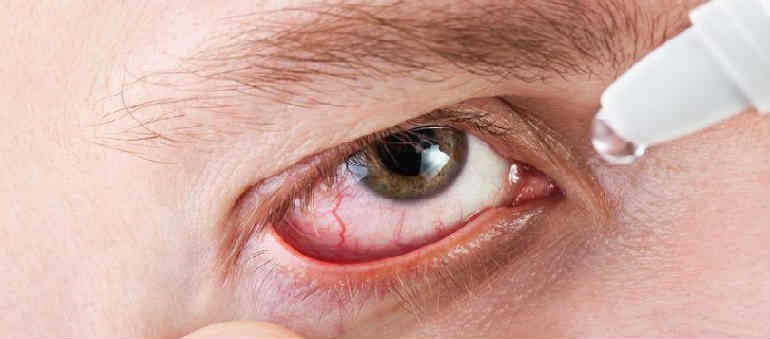
Лечение
При обращении пациентов в Глазную клинику на Курзенкова на ранних стадиях неоваскуляризации роговицы, специалисты помогут устранению этиологического фактора заболевания. Это снизит выраженность существующих уже клинических проявлений и исключит возможность прогрессирования патологического процесса. При этом, происходит запустевание имеющихся новообразованных артериол, которые становятся слегка заметными «сосудами-привидениями». Достигается это консервативной терапией с применением капельных глюкокортикостероидов, которые закапывают в конъюнктивальную полость. В некоторых случаях инстилляции заменяют/дополняют парабульбарными и субконъюнктивальными инъекциями стероидов.
В запущенных формах заболевания, пациентам Глазной клиники на Курзенкова смогут помочь с хирургическим лечением заболевания. Для этого, у нас выполняют:
- Фотодинамическую терапию. Это метод светоиндуцированной химиотерапии. Фотосенсибилизирующий агент избирательно накапливается в тканях, имеющих повышенную пролиферативную активность.
- Лазерную коагуляцию аномальных сосудов. Она выполняется поэтапно, от центра к периферии с коагуляцией капилляров и эндотелиальных каналов. Особенно эффективна данная методика при поверхностной форме заболевания. В отсроченном послеоперационном периоде известны случаи реканализации сосудов.
- Сквозную кератопластику. Оперативное вмешательство рекомендовано пациентам с ограниченным участком врастания сосудов в роговицу. Оно имеет целью удаление пораженного участка роговицы и замену его донорским трансплантатом.
- Кератопротезирование. Данный метод подходит пациентам с неоваскуляризацией глубокой формы или при осложнении патологии возникновением тотального сосудистого бельма. Особенностью операции является ее выполнение в два этапа. Кератопротез может быть установлен лишь через три месяца после установления его опорной пластины.
Прогноз и профилактика
Прогноз в отношении функции зрения при неоваскуляризации роговицы напрямую связан со степенью заболевания и интенсивностью прорастания сосудов. Острота зрения может быть полностью восстановлена лишь при своевременно начатом лечении. Это весьма актуально, так как специфических превентивных мер для предупреждения заболевания до сих пор нет.
К неспецифическим формам профилактики неоваскуляризации роговицы можно отнести: соблюдение техники безопасности на производстве и в быту (недопущение травм глаза), контроль продолжительности ношения контактных линз. Кроме того, пациентам, использующим контактные линзы, рекомендуется проходить офтальмологический осмотр не менее раза в год, на предмет выявления ранних признаков неоваскуляризации роговицы и своевременного, адекватного лечения.
Стоимость лечения неоваскуляризации роговицы в Наро-Фоминске
Цена на лечение неоваскуляризации роговицы в Глазной клинике на Курзенкова определяются, исходя из индивидуального состояния глаз пациента и выбранной тактики лечения. С расценками Вы можете ознакомиться в разделе ЦЕНЫ.
Обращайтесь к профессионалам и мы сохраним Ваше зрение!
Источник
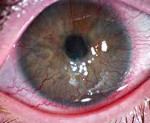
Неоваскуляризация роговицы – это заболевание, при котором кровеносные сосуды лимба прорастают в строму роговой оболочки. Клинически патология проявляется снижением остроты зрения вплоть до слепоты, визуализацией сосудов в форме «красных веточек» на поверхности роговицы, нарушением бинокулярного зрения. Для постановки диагноза применяется биомикроскопия глаза, визометрия, кератометрия, УЗИ глаза. Хирургическая тактика сводится к проведению кератопластики, кератопротезирования, лазерной коагуляции или фотодинамической терапии. Консервативное лечение базируется на инстилляциях глюкокортикостероидов в полость конъюнктивы, их подконъюнктивальном и парабульбарном введении.
Общие сведения
Неоангиогенез роговой оболочки – широко распространенная патология в практической офтальмологии. Согласно статистическим данным, около 40 млн. пациентов во всем мире нуждаются в пересадке роговицы в связи с развитием осложнений этого заболевания. Доказано, что в норме только 0,01% эндотелиоцитов находится на стадии деления. В состоянии хронической гипоксии этот показатель возрастает в десятки раз. У 14,5% больных наблюдается стойкое снижение зрительных функций. Риск развития слепоты составляет около 20-25%. Заболевание с одинаковой частотой встречается среди лиц мужского и женского пола. Географических особенностей распространений не отмечается.
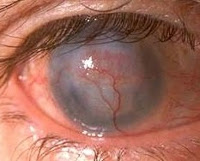
Неоваскуляризация роговицы
Причины неоваскуляризации роговицы
Выделяют множество факторов, приводящих к данному заболеванию. Все они имеют единый механизм развития, поскольку усиленный ангиогенез – это компенсаторная реакция тканей на дефицит кислорода. Основные причины неоваскуляризации:
- Травматические повреждения. Вследствие травм (ранений, ожогов глаз) или хирургических вмешательств в области роговой оболочки, орбитальной конъюнктивы и лимба образуются рубцовые дефекты, которые приводят к глубокой неоваскуляризации.
- Хронический кератит. Длительное течение воспалительных процессов (кератит, кератоконъюнктивит) становится причиной гипоксии оболочек глаза и провоцирует неоангиогенез.
- Дегенеративно-дистрофические изменения. Множественные язвенные дефекты и рецидивирующие эрозии стимулируют сосудистую пролиферацию из-за утолщения роговой оболочки и недостаточного поступления кислорода в глубокие слои.
- Длительное ношение контактных линз. Заболевание развивается из-за механической преграды на пути поступления кислорода. При высоком риске или первых симптомах патологии пациенту рекомендуют использовать линзы с высокой кислородной проницаемостью и чередовать их с ношением очков.
Патогенез
В норме роговица – это оболочка глазного яблока, лишенная кровеносных сосудов. Ее кровоснабжение и трофику обеспечивает сосудистая сеть, расположенная в области лимба. Пусковой фактор развития заболевания – региональная гипоксия, при которой в роговицу поступает недостаточное количество кислорода. Это приводит к усиленной секреции оксида азота, что проявляется расширением и повышением проницаемости сосудов на границе склеры и роговой оболочки. Протеолитическая деградация базальной мембраны и активация плазминогена способствуют пролиферации эндотелиальных клеток. Усиленное образование эндотелиоцитов, мобилизация перицитов и клеток гладкой мускулатуры лежат в основе неоваскуляризации роговицы.
Классификация
С клинической точки зрения офтальмологи выделяют следующие формы неоваскуляризации роговицы:
- Поверхностная. Сосуды с области лимба в неизмененном виде переходят на роговицу.
- Глубокая. Сосуды, направляясь от периферических отделов к центральным, врастают в толщу роговицы. Поражаются средние и глубокие слои стромы. Склеральные и эписклеральные сосуды имеют вид параллельно идущих ниточек.
- Смешанная. Процесс неоваскуляризации затрагивает всю толщу оболочки.
Симптомы неоваскуляризации роговицы
Усиленный ангиогенез приводит к разрастанию сосудов на поверхности роговой оболочки, что влечет за собой снижение ее прозрачности. На начальных стадиях заболевания острота зрения снижается незначительно. Если процесс неоваскуляризации достигает центральной зоны, больной полностью теряет зрение. Сужение зрительных полей сопровождается нарушением пространственного восприятия. Возможно возникновение фотопсий и метаморфопсий. Пациенты с неоваскуляризацией роговицы предъявляет жалобы на появление темных пятен или «пелены» перед глазами, отмечают повышенную утомляемость при выполнении зрительной работы.
При одностороннем процессе нарушается бинокулярное зрение. Адаптация к монокулярному зрению при поражении оптической части затруднена у больных зрелого возраста. Из-за постоянного дискомфорта, вызванного помехами перед глазами, возникает головная боль. Многие пациенты используют цветные линзы, чтобы уменьшить выраженность визуальных изменений, это еще больше усугубляет клиническую симптоматику. Длительное течение заболевания приводит к изменению радиуса кривизны роговицы, ее утолщению, что становится причиной увеличения индекса преломления и искажения зрения.
Осложнения
Наиболее распространенное осложнение неоваскуляризации роговицы – тотальное сосудистое помутнение. Помимо изменения нормального цвета глаз, бельмо приводит к слепоте. Пациенты с данной патологией входят в группу риска развития воспалительных и инфекционных заболеваний (кератоконъюнктивит, кератит). Патологическая неоваскуляризация часто осложняется кровоизлиянием в переднюю камеру глаза. Редко интенсивный ангиогенез выступает причиной гемофтальма. На поздних стадиях развивается полимегатизм, при котором наблюдается необратимое изменение размеров эндотелиоцитов.
Диагностика
С целью постановки диагноза проводят наружный осмотр и комплекс офтальмологических исследований. Визуально определяется прорастание сосудов в виде «красных ниточек». Офтальмологическое обследование предусматривает:
- Визометрию. Измерение остроты зрения – базовый метод диагностики. В зависимости от степени разрастания сосудов острота зрения варьирует от незначительного снижения зрительных функций до их полной утраты.
- Биомикроскопию глаза. Методика позволяет изучить степень прозрачности оптических сред глаза, выявить признаки воспалительных и дистрофических изменений. При поверхностной форме определяется ток крови в новообразованных сосудах.
- Кератометрию. Исследование дает возможность изучить структуру роговой оболочки, определить, насколько изменился радиус ее кривизны.
- УЗИ глаза. Цель проведения ультразвукового исследования в В-режиме – выявить вторичные изменения, связанные с прогрессированием неоваскуляризации.
Лечение неоваскуляризации роговицы
На ранних стадиях устранение этиологического фактора исключает прогрессирование заболевания или снижает выраженность клинических проявлений. Новообразованные артериолы запустевают и приобретают вид едва заметных «сосудов-привидений». Консервативная терапия сводится к инстилляциям глюкокортикостероидов в конъюнктивальную полость или к парабульбарному и подконъюнктивальному введению. Хирургическое лечение применяется при далеко зашедших формах и включает:
- Сквозную кератопластику. Методика используется при врастании сосудов в роговую оболочку на ограниченном участке. После удаления измененного участка роговицы на его место подшивают донорский материал.
- Кератопротезирование. Это – метод выбора в лечении пациентов с глубокой формой неоваскуляризации или с осложненным течением патологии из-за возникновения тотального сосудистого бельма. Кератопротез устанавливают только спустя 3 месяца после имплантации опорной пластинки.
- Лазерную коагуляцию неососудов. Проводится поэтапная коагуляция эндотелиальных каналов и капилляров от центральной части к периферии. Методика более эффективна при поверхностном варианте заболевания. В позднем послеоперационном периоде возможна реканализация сосудов.
- Фотодинамическую терапию. Метод базируется на светоиндуцированной химиотерапии. Фотосенсибилизатор селективно накапливается в тканях с повышенной пролиферативной активностью.
Прогноз и профилактика
Прогноз для жизни при неоваскуляризации роговицы благоприятный, прогноз в отношении зрительных функций зависит от степени прорастания сосудов. В большинстве случае своевременное лечение обеспечивает полное восстановление остроты зрения. Специфические превентивные меры не разработаны. Неспецифическая профилактика включает соблюдение техники безопасности в условиях производства, контролирование длительности ношения контактных линз в течение суток. Пациенту, который носит линзы, необходимо обращаться за консультацией к специалисту не реже одного раза в год и выбирать линзы с высоким коэффициентом пропускания кислорода.
Источник

