Лечение ревматоидного увеита глаз
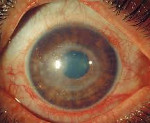
Ревматический увеит – это аутоиммунное поражение структур увеального тракта глазного яблока. Общими симптомами для всех форм являются гиперемия, конъюнктивальная инъекция, боли, фотофобия и слезотечение. Диагностика ревматического увеита включает в себя наружный осмотр, визометрию, тонометрию, биомикроскопию, офтальмоскопию, гониоскопию. При переднем увеите показано местное применение мидриатиков, НПВС, глюкокортикостероидов (ГК). Препаратами второй линии являются производные аминосалициловой кислоты. При поражении задних отделов используются системные ГК и иммуносупрессоры. Анти-ФНО терапия рекомендована при отсутствии эффекта от базовой терапии.
Общие сведения
Ревматический увеит – это острое или хроническое заболевание в офтальмологии, характеризующееся воспалением увеального тракта у пациентов с активными аутоиммунным процессом в анамнезе. В 20% случаев увеит развивается в возрасте 25-35 лет на фоне ревматизма. У детей патологию зачастую диагностируют после достижения 3 лет, при этом серозно-пластический увеит чаще развивается в раннем и дошкольном возрасте. Болеют преимущественно лица женского пола. Для заболевания характерно рецидивирующее течение. Рецидивы возникают в весенне-осенний период. Ревматический увеит представляет собой важную медико-социальную проблему, т. к. поражает молодое трудоспособное население и в 30% случаев приводит к снижению остроты зрения с последующей инвалидизацией.
Ревматический увеит
Причины ревматического увеита
Причиной ревматического увеита является иммуновоспалительное поражение сосудов глазного яблока стрептококкового генеза. Заболевание возникает чаще на фоне хронического, реже острого течения болезни Соколовского-Буйо. При этом поражаются передние отделы увеального тракта, цилиарное тело или сосудистая оболочка. Возможно одновременное вовлечение в патологический процесс всех вышеуказанных структур. Повышают риск развития данной патологии снижение реактивности и резистентности организма, переохлаждение. Провоцирующими факторами рецидивов заболевания могут быть частые ангины. Узелковая форма ревматического увеита, как правило, встречается у пациентов с артритом аутоиммунного происхождения. Также данная патология может быть одним из проявлений таких системных заболеваний, как серонегативный спондилоартрит, ювенильный хронический артрит, болезнь Бехчета.
Симптомы ревматического увеита
В зависимости от поражения того или иного отдела глазного яблока различают передний, задний, периферический увеит и панувеит. Ревматический увеит протекает остро или хронически. Как правило, воспалительный процесс характеризуется преобладанием экссудативного или транссудативного типа секреции. Ревматический пластический увеит развивается остро, часто ему предшествует конъюнктивит. Пациент предъявляет жалобы на ощущение инородного тела в глазу, жжение, повышенное отделение серозного содержимого, мидриаз. Через 3-4 дня присоединяется цилиарная инъекция. При этом расширение зрачков сменяется их сужением. Спустя 2-3 дня после развития первых симптомов нарастает болевой синдром в области глазницы, слезотечение и фотофобия. Больные отмечают изменения в окраске радужки, что вызвано отеком, гиперемией и секрецией экссудата. В результате образования синехий существует высокий риск развития вторичной катаракты или глаукомы.
Клинические проявления серозно-пластического переднего ревматического увеита сохраняются длительное время, но для этой формы характерно более легкое течение. Пациенты отмечают у себя незначительную болезненность и светобоязнь, реже инъекцию сосудов у края радужки. Наиболее частое осложнение – отслойка стекловидного тела. При серозном варианте заболевание имеет латентное течение без внешних проявлений воспалительного процесса. Как правило, хронический серозный увеит трансформируется в серозно-пластический и осложняется вторичной глаукомой или катарактой. Особенностью геморрагической формы ревматического увеита является преобладание экссудативного типа секреции над транссудатом. При этом в экссудате наблюдается примесь крови. В свою очередь при панувеите в патологический процесс вовлекается еще и сосудистая оболочка. Клинические симптомы периферического ревматического увеита представлены появлением «тумана» или «мушек» перед глазами.
Диагностика ревматического увеита
Диагностика ревматического увеита основывается на анамнестических данных, результатах наружного осмотра, визометрии, тонометрии, биомикроскопии, офтальмоскопии, гониоскопии. При наружном осмотре пациента с ревматическим пластическим увеитом определяется покраснение и инъекция сосудов конъюнктивы, незначительное расширение зрачка, отечность век. Методом биомикроскопии визуализируются пигментные и конусовидные синехии по краю зрачка, отек роговицы и исчерченность ее заднего отдела. Специфическим является симптом «решетки», образованной складками десцеметовой оболочки. В передних отделах радужки выявляются расширенные сосуды. С помощью щелевой лампы можно обнаружить сужение пространства позади хрусталика, ярко выраженный феномен Тиндаля. При серозно-пластической форме ревматического увеита визуализируются небольшие округлые преципитаты серого цвета. На длительное течение указывает изменение их контура с ровного на фестончатый.
При гониоскопии определяется опалесцирующая влага передней камеры глаза, желто-серый экссудат. Проведение офтальмоскопии указывает на незначительную гиперемию в зоне диска зрительного нерва. Макроскопическое исследование оптического среза позволяет выявить скопление патологических взвесей в ретролентальном пространстве и витреальные отслойки. При узелковой форме ревматического увеита методом биомикроскопии можно диагностировать розово-серые узелки, диаметр которых составляет 1-3 мм. После их исчезновения на зрачковом поясе радужки образуются участки атрофии, которые сменяются задними синехиями.
При геморрагической форме ревматического увеита методом гониоскопии выявляются скопления экссудата темно-красного цвета. Жидкость также накапливается в углу передней камеры, в области радужки и зрачка. После рассасывания экссудата при биомикроскопии визуализируются задние синехии. Очаги помутнения при вовлечении в патологический процесс сосудистой оболочки определяются в ходе офтальмоскопии. Они представляют собой желтоватые образования с нечетким контуром. Старые очаги имеют белую окраску. Данный метод позволяет выявить гиперемию диска зрительного нерва. При периферическом ревматическом увеите в ходе проведения биомикроскопии можно обнаружить воспалительные взвеси в стекловидном теле и цилиарную отслойку. Дополнительными методами исследования являются визометрия, позволяющая определить степень снижения остроты зрения, и тонометрия, проводимая для измерения ВГД у пациентов с подозрением на вторичную глаукому.
Лечение ревматического увеита
Тактика лечения ревматического увеита зависит от выраженности клинических проявлений и локализации патологического процесса. Основной метод консервативной терапии острого переднего ревматического увеита – местное использование глюкокортикоидов в каплях и инъекциях с циклоплегическими агентами. Также при данной форме показано закапывание мидриатиков. При рецидивирующем течении (больше 3 рецидивов в год или 2 за последние 3 месяца) рекомендовано назначение лекарственных средств из группы производных аминосалициловой кислоты.
Локальное применение глюкокортикостероидов в форме капель при заднем ревматическом увеите и панувеите малоэффективно. При монокулярном поражении гормональные средства следует вводить в виде ретро- или парабульбарных инъекций. Данный способ введения обеспечивает достаточную концентрацию препарата в зоне воспаления. При бинокулярном ревматическом увеите задних отделов проводится системная терапия иммуносупрессорами, цитостатиками и глюкокортикоидами. Анти-ФНО терапия показана при отсутствии эффекта от всех вышеперечисленных методов лечения. Применяемые препараты относятся к биологическим агентам, которые действуют на фактор некроза опухоли α (ФНО α).
Прогноз и профилактика ревматического увеита
Специфических мер по профилактике ревматического увеита не разработано. Неспецифические превентивные меры сводятся к своевременному лечению системных аутоиммунных заболеваний в анамнезе, нормализации режима сна и бодрствования, коррекции рациона. Всем пациентам следует 2 раза в год проходить обследование у офтальмолога с обязательным проведением тонометрии, визометрии и биомикроскопии. Прогноз для жизни и трудоспособности при своевременной диагностике и лечении благоприятный. Прогрессирование ревматического увеита, образование большого количества синехий и развитие вторичных осложнений (катаракта, глаукома) может привести к полной потере зрения и дальнейшей инвалидизации пациента.
Источник
Эпидемиология
Ювенильный ревматоидный артрит (ЮРА) чаще встречается у девочек и манифестирует, как правило, в возрасте до 16 лет (наиболее часто в 2—8 лет).
Классификация
Отсутствует.
Этиология
Этиология заболевания не установлена. Среди возможных факторов, лежащих в основе патологического процесса, обсуждаются инфекционная природа заболевания, травма, иммунологическая предрасположенность, стрессовые состояния.
Патогенез
Механизм возникновения переднего увеита, по-видимому, связан с возникновением аутоиммунной внутриглазной реакции вследствие молекулярной мимикрии.
Клинические признаки и симптомы
Поражение суставов может протекать в виде моно-, олиго- или полиартрита. Фактором риска развития воспалительного процесса в глазу служит наличие моно- или олигоартрита, при полиартрите передний увеит встречается довольно редко. В большинстве случаев определение ревматоидного фактора дает отрицательный результат.
Наиболее часто хронический иридоциклит возникает у девочек с моно- или олигоартритом нижних конечностей и наличием антинуклеарных антител. Вторую группу риска составляют мальчики с моно-или олигоартритом, у которых выявляется рецидивирующий негранулематозный передний увеит, имеющий сходство с таковым при анкилозирующем спондилоартрите. У 75% мальчиков с моно-или олигоартритом имеется антиген HLA-B27; у некоторых из них в дальнейшем развивается анкилозирующий спондилоартрит.
У больных с острыми увеитами заболевание суставов начинается в возрасте 7,5—9 лет, в то время как у больных с хроническими иридоциклитами — в возрасте 4—6,3 лет. Примерно у 50% больных к возрасту 6 лет выявляется хронический увеит. Обычно поражение глаз возникает через несколько лет после поражения суставов, однако известны случаи манифестации заболевания с развития переднего увеита, а поражение суставов возникало спустя 2 мес — 11 лет.
Прогноз при увеите у мальчиков сходен с таковым при увеите, ассоцированном с HLA-B27. У девочек, обычно негативных по HLA-B27 и позитивных по антинуклеарному фактору, хронический увеит в большинстве случаев протекает бессимптомно, поэтому они должны наблюдаться офтальмологом с целью своевременного выявления поражения глаз. Обычно у этих детей обнаруживается неправильная форма зрачка из-за появления задних синехий или даже заращение зрачка. Как правило, клеточная реакция влаги передней камеры не превышает 2+ и уменьшается при местном применении ГКС. Степень тяжести увеита не зависит от активности артрита. По мере роста ребенка активность воспалительных изменений в суставах может уменьшаться и вообще исчезнуть, а воспаление в глазах сохраняется довольно долго, вплоть до взрослого возраста.
К возможным осложнениям хронического увеита относятся развитие лентовидной дистрофии радужки, образование задних синехий, катаракта (в 60% случаев), гипотония глаза, глаукома (в 20% случаев). Глаукома развивается вследствие пупиллярного блока или нарушения оттока в трабекулярной зоне. Примерно в 50% случаев выявляется лентовидная кератопатия, наличие которой существенно снижает зрительные функции. У некоторых больных заболевание протекает с выраженным воспалением в стекловидном теле, отеком макулярной зоны сетчатки и образованием макулярных складок.
Диагноз и рекомендуемые клинические исследования
Диагноз устанавливают на основании особенностей клинической картины поражения глаз и суставов.
Лабораторные методы исследования:
- определение антинуклеарных антител у девочек (положительный результат);
- определение ревматоидного фактора (чаще отрицательный результат);
- общий анализ крови (увеличение СОЭ);
- определение антигена HLA-B27 (положительный результат у мальчиков; у девочек обычно отрицательный).
Дифференциальный диагноз
Наиболее часто поражение глаз при ЮРА приходится дифференцировать с саркоидозом. При последнем выявляются поражение суставов и кожи, реже изменения в легких. Отличительными признаками поражения глаз при ЮРА служат наличие антинуклеарного фактора, изменение суставов, первичное поражение переднего отрезка глаза и отсутствие системных симптомов, характерных для саркоидоза.
Общие принципы лечения
Как правило, лечение проводят в амбулаторных условиях. Больные с ЮРА и хроническим передним увеитом нуждаются в динамическом наблюдении с целью своевременной диагностики латентного воспалительного процесса, служащего фактором риска развития осложнений. Для профилактики образования синехий следует использовать мидриатики.
В активном периоде заболевания показано местное применение ГКС:
Циклопентолат, 1% р-р, в конъюнктивальный мешок по 1 —2 капли 2 р/сут, 5—10 сут
+
Дексаметазон, 0,1% р-р, в конъюнктивальный мешок по 1 —2 капли 3—6 р/сут, 15—30 сут
+
Диклофенак, 0,1% р-р, в конъюнктивальный мешок по 1 —2 капли 3 р/сут, 15—30 сут
+
(при выраженном воспалении)
Фенилэфинефрин, 1% р-р, субконъюнктивально 0,2 мл в сочетании с дексаметазоном 1мг (0,25 мл) 1 р/сут, 5—10 сут.
При неэффективности инстилляций и субконъюнктивального применения ГКС:
Дексаметазон парабульбарно 2—3 мг/сут, 5—10 сут
+
(после окончания курса)
Бетаметазон парабульбарно 1,0 мл 1 р/нед, 3—4 нед или
Метилпреднизолон (депо) парабульбарно 40 мг 1 р/нед, 3—4 нед.
Длительное системное применение ГКС нежелательно, поскольку сопровождается увеличением риска развития побочных эффектов (замедление роста, нарушение формирования костной ткани, атрофия коры надпочечников и др.). При необходимости продолжения лечения рекомендуется прием ГКС короткими курсами или пульс-терапия.
Пульс-терапия:
Дексаметазон, 20—32 мг в 200 мл изотонического р-ра натрия хлорида, в/в капельно в течение 30 мин утром 1 р/2 сут, 10—12 сут (общая доза 100—180 мг) или
Метилпреднизолон, 250—500 мг в 200 мл изотонического р-ра натрия хлорида, в/в капельно в течение 30 мин утром 1 р/2 сут, 10—12 сут (общая доза 1,5—3 г ) или
Дексаметазон внутрь 0,025—0,05 мг/кг 1—2 р/сут в первой половине дня, до полного исчезновения симптомов воспаления переднего отрезка глаза, с последующей постепенной отменой в течение 2—2,5 мес или
Метилпреднизолон внутрь 0,2—0,4 мг/кг 1—2 р/сут в первой половине дня, до полного исчезновения симптомов воспаления переднего отрезка глаза, с последующей постепенной отменой в течение 2—2,5 мес или
Преднизолон внутрь 0,25—0,5 мг/кг 1— 2 р/сут в первой половине дня, до полного исчезновения симптомов воспаления переднего отрезка глаза, с последующей постепенной отменой в течение 2— 2,5 мес.
В неактивном периоде заболевания использование ГКС нецелесообразно, поскольку сопровождается увеличением риска появления помутнений хрусталика и повышения внутриглазного давления.
При образовании катаракты показано ее удаление. Предпочтительнее проводить ленсвитрэктомию на фоне противорецидивной терапии. Поскольку само по себе заболевание протекает с пролиферативным компонентом, а после операции наблюдается выраженная экссудативная реакция, не следует прибегать к имплантации линзы.
Значительные трудности представляет собой лечение глаукомы; нередко требуются повторные оперативные вмешательства.
Оценка эффективности лечения
Адекватная терапия способствует исчезновению симптомов воспаления, однако возможно развитие рецидивов.
Осложнения и побочные эффекты
Длительное системное применение ГКС у детей сопровождается увеличением риска развития побочных эффектов (замедление роста, нарушение формирования костной ткани, атрофия коры надпочечников).
Ошибки и необоснованные назначения
Использование антибиотиков, неэффективных при этом заболевании.
Прогноз
Прогноз заболевания различен у девочек и мальчиков. У девочек вследствие бессимптомного течения нередко значительное снижение зрительных функций из-за развития осложнений (катаракта и/или глаукома). У мальчиков прогноз более благоприятный, так как адекватная терапия обычно способствует быстрому исчезновению симптомов воспаления, хотя возможны рецидивы заболевания, а по мере роста ребенка появление анкилозирующего спондилоартрита.
Шток В.Н.
Опубликовал Константин Моканов
Источник
5 марта 20192832,7 тыс.
Врач-офтальмолог Е. Н. Удодов, г. Минск, Беларусь.
В глазу между склерой и сетчаткой располагается важнейшая структура — сосудистая оболочка, или, как ее еще называют, увеальный тракт. В ней выделяют переднюю (радужка и цилиарное тело) и заднюю часть (хориоидея, от латинского Chorioidea – собственно сосудистая оболочка). Основной функцией радужки является регуляция количества света, попадающего на сетчатку. Цилиарное тело ответственно за выработку внутриглазной жидкости, фиксацию хрусталика, а также обеспечивает механизм аккомодации. Хориоидея выполняет важнейшую функцию по доставке кислорода и питательных веществ к сетчатке.
Увеит это воспалительное заболевание сосудистой оболочки глаза. Его причины, проявления настолько многообразны, что для их описания может не хватить и сотни страниц, есть даже офтальмологи, специализирующиеся только на диагностике и лечении данной патологии.
Передняя и задняя части сосудистой оболочки кровоснабжаются из разных источников, поэтому чаще всего встречаются изолированные поражения их структур. Также отличается и иннервация (радужка и цилиарное тело – тройничным нервом, а хориоидея вообще не имеет чувствительной иннервации), что обуславливает значительную разницу в симптоматике.
Заболевание может поражать пациентов независимо от пола и возраста и является одной из ведущих причин слепоты (около 10% всех случаев) в мире. По разным данным, заболеваемость составляет 17-52 случаев на 100 тыс. человек в год, а распространенность – 115-204 на 100 тыс. Средний возраст пациентов – 40 лет.
Интересно, что в Финляндии наблюдается самая высокая заболеваемость увеитами, возможно, из-за частой встречаемости HLA-B27-спондилоартропатий (одной из его причин) в популяции.
Причины возникновения увеитов
Зачастую установить причину увеитов не представляется возможным (идиопатические увеиты). Провоцирующими факторами могут являться генетические, иммунные или инфекционные заболевания, травмы.
Считается, что причиной увеита после травмы является развитие иммунной реакции, повреждающей клетки увеального тракта, в ответ на микробное обсеменение и накопление продуктов распада поврежденных тканей. При инфекционной природе заболевания иммунная система начинает уничтожать не только чужеродные молекулы и антигены, но и собственные клетки. В случае, когда увеит возникает на фоне аутоиммунного заболевания, причиной может быть поражение собственных клеток сосудистой оболочки иммунными комплексами, как результат реакции гиперчувствительности.
К заболеваниям, которые чаще всего способствуют возникновению увеитов, относят: серонегативные артропатии (анкилозирующий спондилит, синдром Рейтера, псориатическая артропатия, воспалительные заболевания кишечника (болезнь Крона, язвенный колит)), ревматоидный артрит, системную красную волчанку, болезнь Бехчета, саркоидоз, туберкулез, сифилис, вирус герпеса, токсоплазмоз, цитомегаловирус, СПИД.
По данным Rodrigues A. et al. (1994), идиопатические увеиты преобладают среди иных форм и составляют около 34%. Серонегативные спондилоартропатии вызывают заболевание в 10,4% случаев, саркоидоз – в 9,6%, ювенильный ревматоидный артрит — в 5,6%, системная красная волчанка – в 4,8%, болезнь Бехчета – в 2,5%, СПИД – в 2,4%. По данным того же автора наиболее часто встречается передний увеит (51,6%), задний – в 19,4% случаев.
При выявлении у пациента симптомов увеита необходимо помнить о «маскарадном» синдроме, который имитирует заболевание. Он может быть как неопухолевой природы (при внутриглазных инородных телах, отслойках сетчатки, миопических дистрофиях, синдроме пигментной дисперсии, ретинальных дистрофиях, нарушениях кровообращения в глазу, реакциях на введение медикаментов), так и опухолевой (при таких онкологических заболеваниях, как внутриглазные лимфомы, лейкемия, увеальная меланома, метастазах опухолей иной локализации, паранеопластическом синдроме, канцер-ассоциированной ретинопатии, ретинобластоме).
Классификация
Международной рабочей группой по стандартизации номенклатуры увеитов были разработаны рекомендации по классифицированию данного заболевания.
Так, по локализации принято выделять
Тип | Первичная локализация воспаления | Проявления |
Передний увеит | Передняя камера | Ирит, иридоциклит |
Периферический (средний, интермедиарный) увеит | Стекловидное тело | Задний циклит, гиалит, парспланит |
Задний увеит | Хориоидея | Хориоидит, хориоретинит, ретинит, нейроретинит |
Панувеит | Все вышеперечисленное | Все вышеперечисленное |
Как видим, в воспаление могут вовлекаться как структуры, относящиеся к различным частям сосудистой оболочки, так и окружающие ткани (склера, сетчатка, зрительный нерв).
По причинам возникновения увеиты подразделяются на инфекционные (бактериальные, вирусные, грибковые, паразитические и др.), неинфекционные (ассоциированные или не ассоциированные с известными системными заболеваниями) и «маскарадные» синдромы (опухолевой или неопухолевой природы), симулирующие данные заболевания.
По морфологической картине выделяют очаговые (гранулематозные) и диффузные (негранулематозные) увеиты.
Начало заболевания может быть как внезапным, так и скрытым, практически бессимптомным. По продолжительности увеиты разделяют на ограниченные (до 3-х месяцев) и персистирующие. По течению они могут быть: острыми (внезапное начало и ограниченная продолжительность), рецидивирующими (периоды обострения чередуются периодами ремиссии без лечения более 3-х месяцев) и хроническими (персистирующий увеит с рецидивами менее чем через 3 месяца после прекращенния лечения).
Для определения степени активности воспалительного процесса оценивают клеточную опалесценцию и наличие клеточных элементов в передней камере глаза.
Также увеиты дифференцируются по многим другим параметрам: морфологическим, по возрасту пациентов, иммунному статусу и др.
Симптомы
Симптоматика увеитов зависит от множества факторов, основными из которых являются локализация воспалительного процесса (передний, средний, задний) и его длительность (острый или хронический). В зависимости от причины могут выявляться специфические, характерные для данной формы заболевания проявления.
Передний увеит
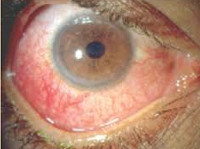
Наиболее часто встречающаяся форма — острый передний увеит — обычно сопровождается внезапным началом, выраженной болью на стороне поражения (характерно усиление боли ночью, при изменении освещенности, нажатии на глазное яблоко в области лимба), фотофобией, затуманиванием или снижением зрения, слезотечением, характерным покраснением глаза (цилиарная или смешанная инъекция глазного яблока), сужением зрачка и ослаблением его реакции на свет из-за спазма сфинктера. Симптомы хронического переднего увеита схожи, но обычно имеют меньшую выраженность, а некоторые — даже отсутствовать.
При осмотре офтальмолог может выявить наличие клеточных элементов, гнойный и фибринозный экссудат (гипопион) во влаге передней камеры, ее опалесценцию (феномен Тиндаля); отложения (преципитаты) на задней поверхности роговицы; характерные отложения на зрачковом крае радужки (узелки Кеппе) или в ее средней зоне на передней поверхности (узелки Буссака); задние или передние сращения радужки с окружающими структурами (синехии), ее атрофические изменения; различие цвета правого и левого глаза (гетерохромия); появление патологических сосудов в радужке (рубеоз). Уровень ВГД может варьироваться от пониженного к повышенному.
Средний увеит
Воспаление сосудистой оболочки данной локализации сопровождается плавающими помутнениями в поле зрения, ухудшением зрения при отсутствии боли (клиника схожа с задним увеитом), легкой светобоязнью.
Задний увеит
При таких увеитах пациенты отмечают затуманивание, снижение остроты зрения, появление плавающих помутнений, искажение изображения, фотопсии при отсутствии болевых ощущений, покраснения и фотофобии. Появление боли при увеите задней локализации может свидетельствовать о вовлечении в воспалительный процесс передней камеры глаза, бактериальном эндофтальмите, заднем склерите.
Офтальмологический осмотр может выявить наличие клеточного экссудата в стекловидном теле, различной формы и вида экссудативные и геморрагические преретинальные и интраретинальные очаги, которые в неактивной стадии могут превращаться в атрофические участки с рубцеванием, затрагивая окружающие ткани.
Пациенты с панувеитом могут отмечать все вышеперечисленные симптомы.
Диагностика увеитов
Важнейшим в диагностике увеитов является правильный и полный сбор анамнеза. Это позволяет избавить пациента от проведения ненужных видов обследования. Многими специалистами даже предложены к внедрению различные опросники, содержащие ключевые вопросы. Они помогают стандартизировать опрос и избежать недостаточно полного уточнения медицинского анамнеза.
Каких-либо обязательных специфических офтальмологических методов диагностики увеитов нет. Общий полный осмотр позволит выявить те или иные характерные признаки заболевания. Важно обратить внимание на уровень внутриглазного давления, который, по данным Herbert, склонен к повышению приблизительно у 42% пациентов. Незаменим осмотр переднего отрезка, который поможет выявить преципитаты на задней поверхности роговицы, гипопион или псевдогипопион, изменения в радужке и иные характерные изменения. Для дифференциации изменений заднего отрезка глаза помимо стандартного осмотра глазного дна могут применяться ФАГ, ОКТ.
Лабораторная диагностика (ПЦР, HLA-типирование и другие), рентгенологические, МРТ и цитологические методы исследования проводятся по показаниям в зависимости от предполагаемой причины увеита.
В 2005 году рабочей группой по стандартизации номенклатуры увеитов были разработаны рекомендации по объему диагностических мероприятий при различных формах увеитов (см. приложение). Они содержат в себе перечень основных необходимых в каждом конкретном клиническом случае обследований и помогают избежать назначения необоснованных.
Особое место занимает диагностика «маскарадного» синдрома, который имитирует симптомы увеита. Заподозрить его необходимо в случаях минимального ответа на проводимую агрессивную медикаментозную терапию. Объем диагностических манипуляций зависит от предполагаемой причины.
Важно понимать, что целью обследования при увеитах может быть не только установление причины заболевания, но и исключение патологии, лечение которой исключается теми или иными препаратами (например, инфекционные, в частности, те, которые не могут быть идентифицированы специфическими тестами, «маскарадный» синдром); системных заболеваний, которые могут ухудшить общее состояние пациента, прогноз выздоровления, требовать коррекции схемы лечения.
Лечение увеитов
Медикаментозное лечение. Лечение увеитов напрямую зависит от причины, вызвавшей заболевание. В связи с тем, что установить ее зачастую не представляется возможным, схемы содержат препараты симптоматической направленности или назначаемые эмпирически до установления этиологии воспаления. Специфическое лечение должно быть применено после выявления причины заболевания.
«Золотым» стандартом лечения увеитов являются кортикостероиды. Основными целями назначения являются: снижение экссудации, стабилизация клеточных мембран, угнетение выработки гормонов воспаления и лимфоцитарной реакции. Выбор конкретного препарата этой группы, а также метода введения осуществляется с учетом активности воспалительного процесса, склонности к подъему ВГД и др. В настоящее время возможно местное и системное применение, а также установка в полость глазного яблока или под оболочки глаза импланта, выделяющего лекарственное вещество в малых дозах на протяжении длительного времени.
Следующими, наиболее часто назначаемыми при увеитах, являются препараты циклоплегического и мидриатического действия. Их применение обусловлено профилактикой формирования синехий (сращений) радужки с окружающими структурами, снижением болевых ощущений путем уменьшения спазма зрачковых и цилиарных мышц, стабилизацией гематоофтальмического барьера и предотвращением дальнейшего пропотевания белка в водянистую влагу.
Препаратами второго ряда при лечении увеитов являются НПВС. Они обладают меньшей противовоспалительной активностью в сравнении со стероидными, но могут быть полезны для купирования болевого синдрома, реакций воспаления, профилактики и лечения рецидивов заболевания, а также сопровождающего его в некоторых случаях макулярного отека. При совместном назначении с кортикостероидами НПВС способствуют уменьшению дозы первых, необходимой для купирования воспаления при длительном лечении некоторых форм хронически текущих увеитов. Препарат может назначаться как в виде глазных капель, так и в таблетированной форме.
Отдельно следует уделить внимание относительно новой группе препаратов – иммуномодуляторам, которые успешно применяются сейчас при некоторых формах увеитов (например, вызванном болезнью Бехчета, с вовлечением заднего отрезка глаза; гранулематозом Вегенера; некротизирующим склеритом). В этой группе выделяют антиметаболиты (метотрексат, азатиоприн, микофенолат мофетил), ингибиторы Т-лимфоцитов (циклоспорин и такролимус), алкилирующие средства (циклофосфамид, хлорамбуцил). Целью этой терапии является точечное угнетение тех или иных механизмов иммунного воспалительного ответа, приведших к поражению органа зрения (иммуносупрессия). Препараты могут применяться как вместе с кортикостероидами, так и без них, позволяя уменьшить негативное влияние последних на организм.
Не так давно стало возможным также применение при особых формах увеитов (серпингинозный хориоидит, хориоретинит «выстрел дробью», симпатическая офтальмия; вызванных болезнями Бехчета, Фогта-Коянаги-Харада, ювенильным идиопатическим артритом, серонегативными спондилоартропатиями) препаратов-ингибиторов фактора роста-α опухолей, или так называемая биологическая терапия. К наиболее часто применяемым относят адалимумаб и инфликсимаб. Все биологические агенты являются препаратами «второй линии» в лечении данных заболеваний и применяются в случаях, когда ранее проводимая терапия оказалась безуспешной.
Хирургическое лечение
Целями данного вида лечения являются зрительная реабилитация, диагностическая биопсия для уточнения диагноза, удаление помутневших или измененных структур, затрудняющих осмотр заднего отрезка глаза или способствующих развитию осложнений (катаракта, деструкция стекловидного тела, вторичная глаукома, отслойка сетчатки, эпиретинальная мембрана), введение лекарственных средств непосредственно к очагу воспаления. Также удаление пораженных структур глаза может способствовать купированию воспалительного процесса. К наиболее часто применяемым хирургическим методам относят витрэктомию, факоэмульсификацию, фильтрующую хирургию глаукомы, интравитреальные инъекции.
Успех данных вмешательств напрямую зависит от своевременности их проведения, стадии заболевания, распространенности необратимых изменений глазного яблока.
Прогноз при лечении увеитов
Пациенты, страдающие увеитами, должны быть проинформированы в важности соблюдения назначенной схемы лечения и обследования. Именно это является важнейшим фактором, обуславливающим благоприятность прогноза исхода заболевания. Вместе с тем, некоторые формы увеитов способны к рецидивированию, даже несмотря на адекватное лечение.
Конечно, увеиты сами по себе не приводят к летальным исходам, однако при неадекватном лечении могут вызывать слепоту.
Приложение
Рекомендации по объему диагностических мероприятий при различных формах увеитов. Скачать PDF файл.
Источник


