Лечение при энуклеации глаза
 Энуклеация глазного яблока – это операция по его удалению с сохранением близлежащих тканей. Она показана при воспалительном процессе, локализованном в цилиарном теле и радужной оболочке (иридоциклит), болевом синдроме в ослепшем глазу, злокачественных опухолях.
Энуклеация глазного яблока – это операция по его удалению с сохранением близлежащих тканей. Она показана при воспалительном процессе, локализованном в цилиарном теле и радужной оболочке (иридоциклит), болевом синдроме в ослепшем глазу, злокачественных опухолях.
Ее необходимо делать, когда другие методы лечения не помогают, и возникает риск распространения патологии по всему организму.
В зависимости от возраста подбирается наркоз: для детей общую анестезию, для взрослых – местную. Также на выбор влияет показание – при опухолях используют только общий наркоз. После операции пациент чувствует дефицит зрения, возможны инфекционные и неврологические осложнения.
Показания к удалению
Энуклеация глазного яблока является спасительной мерой, когда другие методы лечения неэффективны. При этом сохраняются близлежащие органы и ткани (например, глазные мышцы). Показаниями к ее применению являются:
- злокачественные опухоли, способные нанести вред зрительной системе и организму в целом;
- атрофия органа зрения;
- ничем не убирающийся болевой синдром в слепом глазу;
- в косметических целях и для снижения риска инфицирования при полностью ослепшем глазе;
- терминальная стадия (последняя) глаукомы;
- сильный воспалительный процесс инфекционной природы, не корректирующийся другими методами (например, иридоциклит);
- в результате травмы, ожога или других факторов сильное повреждение органа зрения и потеря его функциональности.
Бывают случаи, когда операция строго запрещена: при риске распространения инфекции и гноя в головной мозг (панофтальмит) и общем инфицировании организма.
Подготовка к операции
Подготовка к операции включает введение наркоза. Выбор анестезии зависит от возраста, сопутствующих заболеваний, наличия аллергической реакции на используемые препараты. В детском возрасте преимущественно используется общий наркоз, для взрослых наиболее часто применяют местную анестезию.
Другой выбор наркоза возможен и при беспокойном поведении пациента, сильном страхе.
Общий наркоз применяется при наличии злокачественной опухоли, локализующейся в тканях глаза. Так легче контролировать показатели внутриглазного и артериального давления, избегая перепадов.
За полчаса до операции пациенту необходимо выпить таблетки димедрола и этаминал-натрия. Затем под кожу вводится Омнопон, в конъюнктивальный мешок закапывается Дикаин. С помощью раствора новокаина осуществляют местную анестезию: им обкалывают место за глазным яблоком сзади, мышечную ткань и склеру в районе конъюнктивы. Затем проводится операция по удалению глазного яблока.
Проведение энуклеации
 К хирургическому вмешательству приступают после того, как подействует общий или местный наркоз. Для этого вначале с помощью расширителя век широко раскрывается глазная щель. Затем пинцетом захватывается конъюнктива (область склеры лимба) и режется по кругу специальными ножницами.
К хирургическому вмешательству приступают после того, как подействует общий или местный наркоз. Для этого вначале с помощью расширителя век широко раскрывается глазная щель. Затем пинцетом захватывается конъюнктива (область склеры лимба) и режется по кругу специальными ножницами.
Для сохранения части сухожилий, к которым крепится орган зрения, хирург отступает небольшое расстояние от склеры.
Далее хирург берет изогнутые куперовские ножницы. Ими он заходит в рану изнутри глаза, нащупывает зрительный нерв и особыми движениями перерезает его.
Последние манипуляции в ходе энуклеации – удаление косых мышц в области склеры и удаления глаза из орбиты.
На место глаза возможно вложение специального имплантата, имитирующего глаз, или жировой ткани из области ягодицы.
После операции возможно небольшое кровотечение. Особенностью манипуляции является минимальное количество наложенных швов на конъюнктиву (1-2) и оставление раны открытой на одну треть для стока отделяемого экссудата.
Особенностью операции по удалению глазного яблока является формирование оптимальных размеров культи, проведение пластических, косметических манипуляций для дальнейшего протезирования. При подборе протеза огромное внимание уделяется его форме и цвету.
Период реабилитации и восстановления
Период реабилитации занимает длительное время, поскольку при хирургическом вмешательстве разрушается орган зрения и пациент делается инвалидом.
Вначале после операции больного наблюдают в клинике минимум одну неделю. В первые сутки после оперативного вмешательства необходим постельный режим. Затем делается первая перевязка и пациента переводят в палату.
На выписке офтальмолог принимает решение, когда снимать повязку.
После операции пациент наблюдается у врача минимум полгода в зависимости от состояния. Ему рекомендованы антибактериальные, противовоспалительные, обезболивающие средства в виде глазных капель, инъекций, таблеток или капсул.
Главная мера при восстановлении пациента – работа с психологом. Поскольку человек лишается глаза и частично зрения, ему необходимо смириться с этим фактом, научиться новой жизни. Например, осторожно переходить проезжую часть, внимательно выполнять работы.
Побочные эффекты
 Основные побочные эффекты связаны с частичной потерей и недостатком зрения. У пациента возникают оптические иллюзии, например, мерцающие геометрические фигуры, свечение объектов. Наблюдаются неврологические нарушения – плохое настроение, агрессивность или апатичность, страх, беспокойство.
Основные побочные эффекты связаны с частичной потерей и недостатком зрения. У пациента возникают оптические иллюзии, например, мерцающие геометрические фигуры, свечение объектов. Наблюдаются неврологические нарушения – плохое настроение, агрессивность или апатичность, страх, беспокойство.
При смещении протеза может беспокоить боль. Это состояние требует немедленной коррекции.

В инновационном центре «Сколково» презентовали новый препарат для лечения зрения. Лекарство не является коммерческим и не будет рекламироваться…
Читать полностью
Могут возникнуть послеоперационные инфекционные процессы при недостаточном уходе за раной. Они проявляются воспалительным процессом, нагноением, повышением температуры и симптомами интоксикации. При несвоевременном лечении возможны осложнения – проникновение гноя в мозг.
Осложнения
В большинстве случаев после энуклеации глазного яблока получаются хорошие результаты, благоприятно влияющие на состояние пациента в целом при соблюдении рекомендаций офтальмолога.
При несоблюдении стерильности, правил асептики и антисептики, отсутствии или неправильном уходе в послеоперационном периоде возникает большой риск развития инфекции. Вначале оно локализуется на месте бывшего органа зрения, а затем через зрительный канал может проникнуть в кору головного мозга и мозговые оболочки.
Полезное видео
Проведение операции по удалению глазного яблока.
Плохое зрение значительно ухудшает качество жизни, лишает возможности видеть мир таким, каким он есть. Не говоря о прогрессировании патологий и полной слепоте.
МНТК «Микрохирургии глаза» опубликовал статью о безоперационном восстановлении зрения до 90%, это стало возможно благодаря…
Читать полностью
Была ли статья полезной?
Оцените материал по пятибальной шкале!
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом — напишите комментарий ниже.
Что еще почитать
Источник
Энуклеация глаза: методика
Если остановить развитие эндофталмита не удается, показана энуклеация ослепшего глаза. Производить ее должен офталмолог, а не общий хирург.
Энуклеация глаза, как и другие глазные операции, производится обычно под новокаиновой анестезией. Прибегать к общему гексеналовому или тиопенталовому наркозу приходится лишь в тех случаях, когда раненый особенно неспокоен и отрицательно относится к операции под местной анестезией.
Предложены различные методы анестезии и технические детали операции энуклеации. Мы приводим здесь описание методики, которой пользуется большинство советских офталмохирургов.
За 40—50 минут до операции энуклеации раненому вводят под кожу 1 мл 1% морфина или 2% пантопона. Анестезия производится 2% раствором новокаина с адреналином. Если энуклеация производится по поводу эндофталмита, мы считаем целесообразным добавлять пенициллин (50 000 ед.) к раствору новокаина. Этот раствор вводится ретробульбарно в количестве 3 мл на глубину 3,5—4 см, т. е. в область цилиарного узла. Затем иглу можно провести еще на 0,5 см глубже, чтобы улучшить анестезию в мышечном конусе. Здесь на глубине 4—4,5 см впрыскивают еще 1 мл раствора.
Анестезия конъюнктивы и сухожилий прямых мышц обеспечивается инъекцией 2% раствора новокаина с адреналином под конъюнктиву вокруг роговицы (по 0,5 мл раствора вводят у места прикрепления каждой из четырех прямых мышц).
Спустя 5—6 минут можно приступить к энуклеации. Вставляют векорасширитель и малыми изогнутыми ножницами делают круговой разрез конъюнктивы у самого лимба, тщательно сберегая конъюнктиву для будущего протеза. Затем отсспаровывают ее от глазного яблока ножницами возможно глубже. Если между конъюнктивой и склерой имеются сращения, их нужно осторожно рассекать. Крючком для косоглазия захватывают сухожилие верхней прямой мышцы. Оно отсекается у склеры. Таким же образом отсекают сухожилия наружной и нижней прямых мышц. Сухожилие внутренней мышцы отсекают последним, причем оставляют на склере 4—5 мм этого сухожилия.
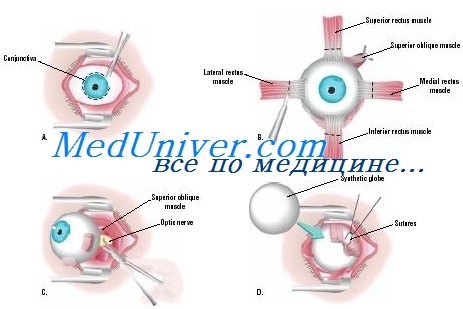
Захватывают его крепким пинцетом или, лучше, малым кровоостанавливающим пинцетом «москитом» и с его помощью поворачивают глаз сильно кнаружи. Одновременно в глубину раны вводят по медиальной поверхности яблока тупоконечные ножницы для энуклеации в сомкнутом виде. Нащупав ножницами натянутый тяж зрительного нерва, одним ударом перерезают нерв, слегка отступя от задней поверхности глазного яблока (на 2—3 мм).
После этого глаз выводят из глазницы (сняв векорасширитель, если он мешает). Ножницами отсекают у самой склеры оставшиеся ранее неперерезанными косые мышцы и специальные тяжики.
Обычно несильное кровотечение быстро останавливается. Швы на конъюнктиву лучше не накладывать или наложить не более 1—2 швов (в наружной и внутренней трети раны). Поскольку рану следует считать во всех этих случаях инфицированной, рекомендуется оставлять открытой среднюю ее треть для стока отделяемого. Рану слегка припудривают смесью стрептоцида и норсульфазола и накладывают умеренно давящую повязку.
Постельный режим после операции нужен в течение одних суток, после чего делается первая перевязка и, если рана не кровоточит, возможна эвакуация раненого.
В ряде случаев после энуклеации раненые не нуждаются в эвакуации за пределы госпитальной базы армии. При хорошем заживлении операционной раны они уже через 5—7 дней могут быть переведены в отделение для выздоравливающих. Здесь раненые долечиваются в ожидании косметического протезирования (обмывание конъюнктивальной полости раствором цианистой ртути 1:5000; закапывание раствора альбуцида или синтомицина 1—2 раза в день).
Примерно через 2—3 недели рекомендуется дать раненому первый косметический протез. Формирование послеоперационной культи заканчивается обычно через 5—6 недель. Если к этому времени первый протез оказывается недостаточным по размеру, его нужно заменить.
Для восстановления функции глубинного глазомера, потерянной в связи с энуклеацией, рекомендуется тренировка этой функции у одноглазых (И. М. Тамаров, Г. А. Литинский). Курс лечебной гимнастики, необходимой для этой цели, должен продолжаться 15—25 дней. Хороший эффект был получен Г. А. Литинским при ежедневной 15—20-минутной тренировке с мячом (волейбол, баскетбол, теннис, пинг-понг и др.).
— Также рекомендуем «Эвисцерация глаза. Противопоказания к энуклеации»
Оглавление темы «Осложнения травм глаза»:
- Катаракта после травмы: диагностика, лечение
- Кровоизлияние в стекловидное тело: диагностика, лечение
- Травматический иридоциклит, эндофтальмит: механизмы развития, диагностика
- Профилактика травматического иридоциклита, эндофтальмита. Рекомендации
- Лечение травматического иридоциклита. Удлиненный сон, тканевая терапия по Филатову
- Местная терапия травматического иридоциклита. Физиотерапия
- Энуклеация глаза: методика
- Эвисцерация глаза. Противопоказания к энуклеации
- Симпатическое воспаление глаза: история изучения
- Профилактика симпатического воспаления глаза. Диагностика
Источник
Удаление глазного яблока с использованием различных методик составляет от 1% до 4% среди всех офтальмологических операций.
Ведущими причинами удаления глаза по данным различных офтальмологических клиник являются посттравматическая патология (23,3% — 54,6% больных), абсолютная болящая глаукома (12,3% — 40,3% -46,7%), онкопатология (5,1% -10,4%), панофтальмит (2,4%).
Одной из основных причин удаления поврежденного глаза является угроза развития симпатической офтальмии (СО) на парном, здоровом глазу, число которой в последние десятилетия существенно уменьшилось.
Безусловно, это связано с совершенствованием диагностики, уровнем первичной и последующей хирургической помощи, применением современных эффективных консервативных методов лечения (включая антибиотики широкого спектра действия, гормональную, стимулирующую терапию).
По срокам энуклеацию разделяют на раннюю (первичную) и позднюю. В настоящее время первичная энуклеация оправдана лишь в случаях разрушения глазного яблока при крайне тяжелом соматическом состоянии пострадавшего (черепно-мозговая травма, кома, нейросимптоматика и др.), когда в первые сутки до наступления отека тканей необходимо удалять фрагменты глаза и мобилизовать культю. К механическим тяжелым травмам следует отнести случаи двойных перфораций фиброзной капсулы глаза, особенно при ущемлении инородного тела (ИТ) в выходном отверстии в заднем полюсе глаза, что трудно диагностируется и не всегда поддается первичной хирургической обработке; обширные субконъюнктивальные разрывы склеры, при контузионной травме часто не выявляемые и не оперируемые. Случаи повторных травм после радиальной керотомии, когда происходит разрыв глаза по нескольким рубцам (насечкам) и выпадает содержимое глазного яблока (радужка, хрусталик, стекловидное тело), массивные кровоизлияния и даже после хирургической обработки в 25,5 % травма завершается удалением глаза. Особенно тяжелые повреждения наблюдаются при сочетании открытой и закрытой травмы, которые случаются в момент взрыва, огнестрельного ранения, при криминальных ситуациях, когда в разрывах фиброзной капсулы ущемляются внутренние оболочки, хрусталиковые массы, происходит значительная потеря стекловидного тела, а травма сосудистой оболочки сопровождается массивными кровоизлияниями. При таких обширных повреждениях глазного яблока не всегда полностью герметизируется склеральная капсула, разрывы которой могут распространяться за экстраокулярные мышцы к заднему полюсу.
Это создает условия к развитию отслойки внутренних оболочек, гипотонии, воспалительным процессам травматического, аутоиммунного, бактериального характера. Если присоединяется инфекционный фактор, развивается гнойный иридоциклит, эндофтальмит, панофтальмит, что завершается удалением глаза в 20-45% случаев или развитием субатрофии. В подобных ситуациях следует решать вопрос об удалении глаза, в частности, об энуклеации. И совершенно недопустимо удаление фрагментов глаза, например разрушенного переднего отдела глаза, т.к. в таком случае остается задний полюс глаза с остатками фрагментов сосудистой оболочки (вокруг зрительного нерва, кровеносных сосудов), что в послед ующем может вызвать развитие СО.
При определении показаний к удалению глаза следует учитывать данные клиники, определить стадию и характер патологического процесса, оценивать результаты комплексного диагностического обследования пациента, включая эходиагностику, электрофизиологические и иммунологические методики, свидетельствующие о наличии органических изменений в глазу и полном отсутствии зрительных функций. Как правило, у больных клиника характеризуется комплексом основной патологии а именно: увеит, травматическая катаракта, отслойка сетчатки, ЦХО, гемофтальм, гипотония, внутриглазное инородное тело, субатрофия или симптомокомплексом., характерным для стойкой гипертензии, иногда с явлениями буфтальма. Острота зрения составляет светоощущение без проекции или «ноль».
Развитие тяжелых осложнений, которые приводят к необходимости решения вопроса о профилактической энуклеации обусловлены следующими причинами:
— Недостаточным объемом оказания первичной помощи, когда в момент хирургической обработки проводится лишь герметизация раны, без элементов реконструкции и необходимого комплекса операции по устранению сопутствующих патологических изменений. В частности, не удаляется внутриглазное ИТ, разрушенный хрусталик, гифема, не производится иридопластика, формирование передней камеры и т.д.
— Поздними сроками госпитализации пострадавших, особенно при наличии внутриглазного ИТ, чем можно объяснить высокую частоту эндофтальмитов (более 15%).
— Неполной раелизацией возможностей таких информативных методик, как эхография (А и В- методы УЗБМ), ренгенологические , КТ, иммунологические исследования.
— Несвоевременным назначением или отсутствием проведения патогенетически направленного консервативного лечения.
Наиболее информативными при отсутствии прозрачности оптических сред являются методы эходиагностики, позволяющие судить о состоянии сред и оболочек глаза, его форме и объеме, состоянии магистральных сосудов в зоне орбиты, местонахождении и состоянии хрусталика, толщине хориоретинального комплекса и т.д. Электрофизиологические исследования позволяют оценить функциональную сохранность сетчатки и зрительного нерва и, тем самым, судить о прогнозе и определении тактики лечения. Необходимо использовать иммунологические исследования, поскольку известно, что в основе посттравматического увеита и симпатического воспаления лежит иммунологический конфликт между собственными тканевыми антигенами и иммунокомпетентными клетками лимфоидной системы организма. С этой целью при наличии тяжелых форм посттравматических увеитов (ПТУ), трудно поддающихся консервативной терапии, а также после повторной травмы или оперативного вмешательства на травмированном глазу, когда решается вопрос о профилактической энуклеации показано проведение иммунологического исследования больного с применением методов изучения как клеточного, так и гуморального иммунитета. При переходных формах симпатизирующего воспаления определяется смешанный тип клеточно-гуморальной сенсибилизации, который следует относить к факторам риска заболевания парного глаза.
Следует помнить о том, что отрицательные показатели иммунологических реакций не исключают аутоиммунных форм увеитов и могут быть связаны с подавлением их на фоне лечения или со снижением иммунологической реактивности пациента.
Суммируя вышеизложенное, разработаны показания по удалению глазного яблока, которые определяются следующими патологическими состояниями:
— Злокачественные интрабульбарные новообразования, когда речь идет о сохранении жизни больного (подробнее изложено в разделе 9).
— Посттравматическая патология, послеоперационные осложнения, приведшие к необратимым изменениям структур и оболочек глаза при полном отсутствии зрения на фоне хронического увеита на аутоиммунной основе. Удаление глаза в таких ситуациях проводится с целью профилактики развития симпатического воспаления на парном глазу.Это проявляется :длительным (хроническим или рецидивирующим) вялотекущим увеитом на абсолютно слепом глазу при выявлении резко положительной реакции к увеальной ткани, S антигену сетчатки по данным РТМЛ, отсутствии эффекта от комбинированного лечения.
Плохим прогностическим признаком, по которому косвенно можно судить об активном воспалительном процессе в слепом глазу при клинически спокойном состоянии является рецидивирующая гифема и гемофтальм. Абсолютным показанием к удалению травмированного глаза является повторная травма на слепом глазу.
-Деформация и уменьшение в размерах слепого (субатрофичного) глаза с признаками воспаления в результате увеитов различного генеза.
— Абсолютная болящая глаукома, буфтальм с наличием стафилом роговицы и склеры, бельмами, значительным увеличением глазного яблока в размерах, что приводит к деформациям орбиты.
— Инфекционные осложнения (эндофтамит, панофтальмит, периокулярный абсцесс).
— Косметически неполноценный слепой глаз с признаками некупирующегося увеита, когда невозможно протезирование (подбор «коронки»), и больной настаивает на удалении глаза для последующего улучшения косметики.
— Ожоговая болезнь, когда удаление слепого глаза сочетается с серьезными пластическими операциями.
Сроки удаления определяются в зависимости от результатов клинико-диагностических данных:
1. Удаление глаза в ранние сроки (2нед.-1мес.) обусловлены тяжестью травмы с разрушением его структур, развитием септической инфекции.
2. В сроки до 6 месяцев удаление глазного яблока является следствием острого течения ПТУ, набухающей катаракты, организации крови или гнойного экссудата в стекловидном теле, длительно находящегося в глазу инородного тела, повторной травмы, очагов хронической инфекции (синусит, аднексит, пульпит и т.д.).
3. Удаление глаза в первый год после травмы обусловлено прогрессирующими процессами швартообразования, разрастанием соединительной ткани в зоне рубцов, организацией крови, что вызывает тракционную отслойку внутренних оболочек, деформацию глазного яблока, субатрофию.
4. При удалении глаза в весьма отдаленные сроки (5-10-20лет) провоцирующими моментами, как правило, являются повторная закрытая или открытая травма слепого глаза, а также осложнения соматической патологии (диабет, гипертоническая болезнь, системные заболевания и т.д.).
5. Удаление глаза по поводу буфтальма, терминальной, вторичной глаукомы выполняют по мере появления болевого синдрома или при желании пациента удалить косметически неполноценный глаз.
6. Сроки удаления глаза по поводу инфекционных процессов (эндофтальмит, панофтамит) определяются распостраненностью процесса и тяжестью течения. При остром течении удаление глаза с санацией полости орбиты выполняют по экстренным показаниям.
7. Сроки удаления глаза при онкологической патологии описаны в разделе 9.
Источник