Лечение макулярной дегенерации глаза
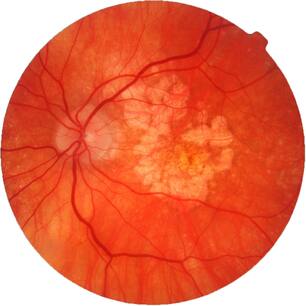
По данным Всемирной Организации Здравоохранения, возрастная макулярная дегенерация является одной из наиболее частых причин слепоты и слабовидения у лиц старшей возрастной группы. Возрастная макулярная дегенерация — хроническое дегенеративное нарушение, которым чаще всего страдают люди после 50 лет. По официальным материалам Центра ВОЗ по профилактике устранимой слепоты, распространенность этой патологии по обращаемости в мире составляет 300 на 100 тыс. населения. В экономически развитых странах мира ВМД как причина слабовидения занимает третье место в структуре глазной патологии после глаукомы и диабетической ретинопатии. В США 10% лиц в возрасте от 65 до 75 лет и 30% старше 75 лет имеют потерю центрального зрения вследствие ВМД. Терминальная стадия ВМД (слепота) встречается у 1,7% всего населения старше 50 лет и около 18% населения старше 85 лет. В России заболеваемость ВМД составляет 15 на 1000 населения.
ВМД проявляется прогрессирующим ухудшением центрального зрения и необратимым поражением макулярной зоны. Макулодистрофия — двустороннее заболевание (примерно в 60% случаев поражаются оба глаза), однако, как правило, поражение более выражено и развивается быстрее на одном глазу, на втором глазу ВМД может начать развиваться через 5-8 лет. Зачастую пациент не сразу замечает проблемы со зрением, поскольку на начальном этапе всю зрительную нагрузку на себя берет лучше видящий глаз.
Как видит человек с макулярной дегенерацией сетчатки
Макулодистрофия

Нормальное зрение

ВАЖНО! При снижении остроты зрения как вдаль, так и на близком расстоянии; затруднениях, возникающих при чтении и письме; необходимости более сильного освещения; появлении перед глазом полупрозрачного фиксированного пятна, а также искажении контуров предметов, их цвета и контрастности — следует немедленно обратиться к офтальмологу. Диагноз «макулодистрофия» может быть установлен только врачом-специалистом. Однако, высокоинформативным является самоконтроль зрительных функций каждого глаза в отдельности при помощи теста Амслера.


Механизм развития и формы возрастной макулярной дегенерации (ВМД)

- Макула – это несколько слоев специальных клеток. Слой фоторецепторов расположен над слоем клеток пигментного эпителия сетчатки, а ниже – тонкая мембрана Бруха, отделяющая верхние слои от сети кровеносных сосудов (хориокапиляров), обеспечивающих макулу кислородом и питательными веществами.

- По мере старения глаза накапливаются продукты обмена клеток, образуя так называемые «друзы» – желтоватые утолщения под пигментным эпителием сетчатки. Наличие множества мелких друз или одного (или нескольких) крупных друз считается первым признаком ранней стадии «сухой» формы ВМД. «Сухая» (неэкссудативная) форма наиболее часто встречается (примерно в 90% случаев).

- По мере накопления друзы могут вызывать воспаление, провоцируя появление эндотелиального фактора роста сосудов (Vascular Endothelial Grows Factor — VEGF) — белка, который способствует росту новых кровеносных сосудов в глазу. Начинается разрастание новых патологических кровеносных сосудов, этот процесс называется ангиогенезом.

- Новые кровеносные сосуды прорастают через мембрану Бруха. Так как новообразованные сосуды по природе своей патологические, плазма крови и даже кровь проходят через их стенки и попадают в слои макулы.

- С этого момента ВМД начинает прогрессировать, переходя в другую, более агрессивную форму – «влажную».Жидкость накапливается между мембраной Бруха и слоем фоторецепторов, поражает уязвимые нервы, обеспечивающее здоровое зрение. Если не остановить этот процесс, то кровоизлияния будут приводить к отслойкам и образованию рубцовой ткани, что грозит невосполнимой потерей центрального зрения.
«Влажная» (экссудативная) форма встречается значительно реже «сухой» (приблизительно в одном-двух случаях из 10), однако является более опасной – происходит стремительное прогрессирование и зрение ухудшается очень быстро.
Симптомы «влажной» формы ВМД
- Резкое снижение остроты зрения, отсутствие возможности улучшить зрение очковой коррекцией.
- Затуманенность зрения, снижение контрастной чувствительности.
- Выпадение отдельных букв или искривление строчек при чтении.
- Искажение предметов (метаморфопсии).
- Появление темного пятна перед глазом (скотома).
Цель лечения возрастной макулярной дегенерации
Возрастная макулярная дегенерация поддается лечению. Однако, еще не так давно существовал лишь один способ остановить «протекание» сосудов при влажной ВМД — лазерная коагуляция. Но этот метод не позволял устранить причину появления паталогических сосудов, и был лишь временной мерой.
В начале 2000-х годов было разработано более эффективное лечение под названием «прицельная терапия». Этот метод основан на воздействии специальными веществами именно на белок VEGF.

В настоящее время так называемая анти-VEGF терапия полностью изменила подходы к лечению ВМД, позволяя сохранить зрение и поддержать качество жизни миллионов людей во всем мире. Анти-VEGF терапия может не только уменьшить прогрессирование ВМД, но в некоторых случаях даже позволяет улучшить зрение. Лечение эффективно, но только в тех случаях, когда оно проведено до образования рубцовой ткани и до необратимой потери зрения.
Интравитреальные инъекции препаратов — Анти-VEGF терапия
Чтобы препараты, противодействующие развитию новых сосудов, эффективно воздействовали на макулу, необходимо провести инъекцию непосредственно в стекловидное тело глаза. Процедура выполняется в условиях стерильности операционного зала квалифицированным врачом-офтальмологом.

Процедура введения препарата занимает лишь несколько минут и не вызывает никаких болевых ощущений. По мере того, как анти-VEGF препарат проникает в ткани макулы, он снижает уровень активности белка, в результате останавливается рост патологических кровеносных сосудов, после чего эти сосуды начинают распадаться и регрессировать, а при постоянном лечении аномальная жидкость также рассасывается.
Контроль ангиогенеза и связанной с ним отечности стабилизирует зрительную функцию и предотвращает дальнейшее повреждение макулы. По данным клинических исследований приблизительно у 30% процентов пациентов получающих анти-VEGF терапию влажной ВМД определенная часть утраченного вследствие этого заболевания зрения восстанавливается.
Препараты для лечения возрастной макулярной дегенерации – ЛУЦЕНТИС (Lucentis) и ЭЙЛЕА (Eylea)
Первым препаратом для анти-VEGF терапии в виде интравитреальных инъекций, сертифицированным в России для применения в офтальмологии, был ЛУЦЕНТИС, совершивший настоящую революцию в лечении ВМД и ставший «золотым стандартом».. В июне 2006 года он был утвержден американским агентством по контролю за лекарственными средствами (FDA) как уникальное средство для лечения возрастной макулярной дегенерации, а в 2008 году был зарегистрирован и в России. С 2009 года офтальмологические клиники «ЭКСИМЕР» применяют препарат ЛУЦЕНТИС в клинической практике.
Ученые продолжали изыскания, чтобы создать препарат более пролонгированного действия, не уступающий по качественным результатам ЛУЦЕНТИСу. В ноябре 2011 года в США был одобрен для лечения влажной формы возрастной макулярной дегенерации сетчатки новый препарат ЭЙЛЕА. С марта 2016 года препарат зарегистрирован в России и начал применяться в офтальмологических клиниках «Эксимер».
Почему ЛУЦЕНТИС И ЭЙЛЕА эффективны?
До появления этих препаратов в качестве анти-VEGF терапии использовались средства, созданные для лечения онкологических заболеваний. ЛУЦЕНТИС (а впоследствии и ЭЙЛЕА) были специально разработаны для применения в офтальмологии, что обеспечивает их более высокую эффективность и безопасность.
В состав препарата ЛУЦЕНТИС входят молекулы действующего вещества — ранибизумаба, которое снижает избыточную стимуляцию ангиогенеза (роста патологических сосудов) при возрастной макулярной дегенерации и нормализует толщину сетчатки. ЛУЦЕНТИС быстро и полностью проникает во все слои сетчатки, уменьшает макулярный отек и предотвращает увеличение размера поражения, прогрессирование образования и прорастания сосудов и новые кровоизлияния.
ЭЙЛЕА — препарат, содержащий активное вещество — афлиберцепт, молекулы которого действуют как «ловушка», сращиваясь с молекулами не только эндотелиального фактора роста сосудов (VEGF), а также плацентарного фактора роста (PIFG). ЭЙЛЕА характеризуется более продолжительным внутриглазным действием, что позволяет проводить инъекции реже. Кроме того, этот препарат может применяться не только при «влажной» форме возрастной макулярной дегенерации, но и в случаях ухудшения зрения, вызванного диабетическим макулярным отеком и макулярным отеком вследствие окклюзии вен сетчатки.
Что показывают научные исследования?
Клиническая активность и безопасность препаратов были доказаны в ряде крупных международных испытаний. Результаты поистине впечатляют – у большинства пациентов не только остановилось прогрессирование заболевания и сохранилась острота зрения, но этот показатель значительно улучшился.

Толщина центральной зоны сетчатки до и после лечения
- В сравнении с лазерным лечением (фотодинамической терапией) препараты анти-VEGF терапии ощутимо превзошли результаты по получаемой остроте зрения: к 6 месяцам лечения инъекционная терапия давала ~8,5-11,4 буквы (по шкале ETDRS), тогда как в группе лазерного лечения – 2,5 буквы. К 52 неделе группы анти-VEGF приобрели 9,7-13,1 букв, тогда как группа лазерного лечения потеряла 1 букву.
- Через 52 недели лечения доли пациентов, сохранивших остроту зрения, в группах, которые принимали ЛУЦЕНТИС и ЭЙЛЕА, были 94,4% и 95,3% соответственно.
- Доли пациентов с увеличением остроты зрения на ≥15 букв по шкале ETDRS – с ЭЙЛЕА – 30,6%, с ЛУЦЕНТИСОМ – 30,9 %, а среднее значение улучшения остроты зрения – 7,9 букв и 8,1 буквы при лечении ЭЙЛЕА и ЛУЦЕНТИСОМ.
- Среднее изменение толщины центральной зоны сетчатки: -128,5 мкм (ЭЙЛЕА) и -116,8 мкм (ЛУЦЕНТИС).
Частота приема и дозировка
Препарат ЛУЦЕНТИС вводится в стекловидное тело в дозе 0,5 мг (0,05 мл). Сначала проводятся 3 последовательные ежемесячные инъекции Луцентиса (фаза «стабилизации»), затем количество инъекций рекомендует врач в зависимости от состояния зрительных функций и степени заболевания (фаза «поддержания»). Интервал между введениями доз составляет как минимум 1 месяц. После наступления фазы стабилизации лечение препаратом приостанавливается, но 2-3 раза в год пациентам необходимо проходить скрининг состояния зрительной системы.
Лечение препаратом ЭЙЛЕА начинают с трех последовательных инъекций в стекловидное тело в дозе 2 мг, затем выполняют по одной инъекции через 2 месяца, при этом дополнительных контрольных осмотров между инъекциями не требуется. После достижения фазы «стабилизации» интервал между инъекциями может быть увеличен лечащим врачом на основании результатов изменения остроты зрения и анатомических показателей.
, Ш. Светлана, Москва
Спасибо за оперативно проделанную и качественную работу . Сегодня сделали комплексный осмотр, так же укрепили сетчатку обоих глаз. Огромная благодарность доктору, человек своего дела (фамилию к сожалению забыла спросить ) принимала меня в 307а кабинете. Остались приятные впечатления;) Через некоторое время буду делать коррекцию зрения. Всем спасибо!
Актуальные вопросы
Ë
È
У кого чаще всего возникают проблемы с сетчаткой?
В «группу риска» входят: люди со средней и высокой степенями близорукости; беременные женщины; пожилые люди с сахарным диабетом.
Ë
È
Помогает ли препарат Луцентис при разрыве сетчатки?
Препарат «Луцентис» не применяется при разрыве сетчатки, он эффективен при возрастной макулярной дегенерации.
Ë
È
У меня диабет, как это влияет на зрение?
Сахарный диабет — достаточно распространенное заболевание. При сахарном диабете вследствие недостаточной выработки инсулина возникает нарушение обмена веществ, что оказывает негативное влияние и на зрительную систему. Одним из таких проявлений сахарного диабета является диабетическая ретинопатия. Почти в половине случаев диабетическая ретинопатия не диагностируется и нередко обнаруживается только после развившихся осложнений. При диабете происходит изменение кровеносных сосудов сетчатки, которое приводит к нарушению обеспечения сосудов сетчатки кислородом. На сетчатке происходят кровоизлияния, отложения продуктов обмена веществ, а также отёки сетчатки. Более поздние стадии характеризуются образованием новых сосудов, которые прорастают из сетчатки в стекловидное тело, обуславливая кровоизлияния в нём и ухудшение зрения. Диабетическая ретинопатия развивается постепенно, и даже выраженные ее стадии могут быть неощутимы для больного. Поэтому пациентам с диабетом, необходимо регулярно посещать врача-ретинолога и проходить обследование сетчатки.
Ведущий офтальмохирург и медицинский директор клиник «Эксимер»,
врач высшей категории,
доктор медицинских наук, профессор,
академик РАЕН
Главный врач московской офтальмологической клиники «Эксимер»,
врач-офтальмохирург высшей категории,
доктор медицинских наук, доцент,
академик РАЕН
Зав. отделением лазерной терапии
врач-офтальмохирург высшей категории,
кандидат медицинских наук
Запишитесь в клинику «эксимер»
и узнайте больше о своём здоровье!
Вы можете позвонить по телефону: +7 (495) 620-35-55
Или нажать кнопку и заполнить форму заявки
Источник
Лечением заболевания Возрастная макулярная дегенерация занимается офтальмолог
Возрастная макулярная дегенерация (возрастная макулярная дистрофия, ВМД) – заболевание
органа зрения, поражающее центральную область сетчатки (макулу), приводящее к потере центрального зрения.
Факторы риска ВМД
ВМД занимает одну из лидирующих позиций среди причин слепоты и слабовидения у взрослого населения. Среди факторов риска возникновения заболевания рассматриваются:
- возраст (превалирующий фактор риска, ВМД развивается у людей старше 50 лет, чем человек становится старше – тем вероятность возникновения заболевания выше);
- наследственность (люди, чьи близкие родственники страдают ВМД, подвержены большему риску возникновения этого заболевания);
- курение (повышает риск развития ВМД в 2 раза, имеется прямая зависимость между количеством выкуренных «пачко-лет» и риском возникновения ВМД);
- расовая принадлежность (европейцы больше подвержены возникновению ВМД);
- женский пол (у женщин ВМД развивается в более раннем возрасте, чем у мужчин);
- избыточная солнечная инсоляция (доказано повреждающее воздействие УФ-излучения на состояние сетчатки);
- среди дополнительных факторов риска рассматриваются: несбалансированное питание, ожирение, артериальная гипертензия, нарушения липидного спектра и др.
Симптомы ВМД
На ранних стадиях заболевания человек может не замечать никаких симптомов, но с прогрессированием заболевания могут отмечаться:
- искривление и искажение прямых линий;
- резкое ухудшение зрения (выпадение букв, строчек при чтении, данное состояние не поддается коррекции очками);
- появление серого/темного пятна перед глазом.
Формы ВМД
Различают 2 формы ВМД: сухую и влажную.
Под сетчаткой располагается сосудистый слой (хориоидея), состоящий из множества сосудов различного калибра, участвующих в кровоснабжении сетчатки. При ВМД повреждения начинаются с самых наружных слоев сетчатки (пигментного эпителия и мембраны Бруха).
По мере старения в сетчатке накапливаются «продукты жизнедеятельности» глаза, называемые друзами сетчатки – друзы. Они представляют собой скопление желтоватого субстрата под пигментным эпителием сетчатки. Появление множества мелких друз или крупной друзы являются первыми признаками формирования сухой формы ВМД.
По мере накопления друзы могут запускать воспалительные процессы в сетчатке, в результате чего в ней вырабатывается эндотелиальный фактор роста сосудов (VEGF
— Vascular Endothelial Grows Factor). Этот фактор способствует росту патологических новообразованных сосудов из хориоидеи под сетчатку. На этом этапе сухая
форма переходит во влажную форму ВМД.
Стенки новообразованных хориоидальных сосудов несостоятельны и через них начинает пропотевать плазма крови, вызывая отек сетчатки. Они могут в любой момент разорваться
и вызвать кровоизлияние под сетчаткой или в ее слоях. Скапливающаяся жидкость и/или кровь оказывают повреждающее воздействие на фоторецепторы сетчатки, что
приводит к снижению зрения, появлению искривлений, искажений изображения. В случае несвоевременно оказанной помощи (или ее отсутствия) возникшее кровоизлияние может спровоцировать
формирование рубцовой ткани, что приведет к необратимой потере центрального зрения (темное пятно перед глазом).
Диагностика
В случае возникновения вышеописанных симптомов ВМД следует в срочном порядке обратиться к офтальмологу.
Промедление с лечением ВМД может привести к необратимым последствиям. Возможна самодиагностика заболевания при помощи специального теста — теста Амслера. Это очень
простой и быстрый способ выявления возрастной макулодистрофии. По сути, тест — квадрат, нарисованный на белом или черном фоне и состоящий
из сетки с точкой посередине. По результатам теста можно определить у себя наличие или отсутствие макулодистрофии.
Тест Амслера
Тест Амслера проводится следующим образом:
- в хорошо освещенной комнате;
- сетка располагается на расстоянии 30 см от глаз (если вы используете очки для чтения, наденьте их);
- тест проводится отдельно для каждого глаза другой следует прикрыть ладонью;
- тестируемым (открытым) глазом зафиксируйте взгляд на центральной точке, далее, не отрывая взгляд от центральной точки, постарайтесь оценить ровность линий, форму и размеры квадратов, видимость сетки;
- повторите с другим глазом.
Скачать тест Амслера
Если вы заметили, что где-то линии сетки искривлены, изогнуты, форма квадратов деформирована, размеры квадратов неодинаковые, имеются зоны выпадения в сетке, срочно обратитесь к офтальмологу.
Данные изменения могут быть признаками макулодистрофии (ВМД).
На приеме офтальмолог проведет необходимые обследования, включая проверку остроты зрения, измерение внутриглазного давления, осмотр переднего отрезка глаза и, главное — осмотр
глазного дна. Также необходимо будет проведение оптической когерентной томографии (ОКТ — исследование, позволяющее получить изображение сетчатки, ее послойное строение с
высоким разрешением) для визуализации структурных изменений, происходящих в сетчатке.
При необходимости врач назначит дополнительное обследование — флюоресцентную ангиографию (ФАГ – исследование микроциркуляции сетчатки путем внутривенного введения (как правило, в локтевую вену) специального контрастного вещества (флюоресцеина).
Лечение возрастной макулярной дегенерации
В вопросах лечения влажной формы ВМД важным фактором является своевременность оказания врачебной помощи. При промедлении эффективность проводимой терапии снижается, что, в конечном счете, может привести к потере центрального зрения.
Офтальмологи клиники Рассвет проведут все необходимые диагностические обследования. В случае подтверждения диагноза ВМД вам будут даны рекомендации по лечению, в зависимости
от формы и стадии течения заболевания. Мы не назначаем курсы так называемого «поддерживающего лечения» сетчатки путем болезненных инъекций в/под глаза
препаратов с недоказанной эффективностью. Все рекомендации по лечению и динамическому наблюдению за ВМД даются согласно общепринятым во всем мире стандартам
ведения данного заболевания.
Начальные проявления сухой формы ВМД, как правило, не требуют лечения. Рекомендовано динамическое наблюдение за состоянием сетчатки.
Важно отказаться от курения, так как уже доказано, что курение повышает риск возникновения ВМД более чем в 2 раза!
Также рекомендуется придерживаться диеты, богатой антиоксидантами (витамин С, Е, каротиноиды), минералами (селен, цинк), Омега-3 жирными кислотами. К продуктам, которые их содержат, относятся: свежие фрукты и овощи, зелень, жирные сорта рыбы, молочные продукты (творог, сыр, молоко), орехи, бобовые.
Учитывая повреждающее воздействие повышенной солнечной инсоляции на сетчатку, рекомендуется максимальная защита глаз (очки со специальными УФ-фильтрами, головные уборы и другие средства защиты).
В случае дальнейшего прогрессирования заболевания (при более продвинутых стадиях сухой формы ВМД) для снижения рисков перехода во влажную форму возможно применение витаминно-минеральных комплексов с содержанием Лютеина, Зеаксантина, Омега-3 жирных кислот (согласно формулам AREDS 2, Age-Related Eye Disease Study 2).
Влажная форма ВМД – более угрожающее для зрения состояние, чем сухая.
Золотым стандартом лечения влажной формы ВМД являются инъекции в глазное яблоко (так называемые интравитреальные инъекции) специальных лечебных препаратов (ингибиторов ангиогенеза, anti-VEGF
препаратов). Стандарт лечения – 3 загрузочные инъекции, которые вводятся с интервалом в 1 месяц первые 3 месяца. В дальнейшем необходимость
повторных инъекций решается в индивидуальном порядке согласно течению заболевания и ответной реакции со стороны сетчатки.
Альтернативным видом лечения определенных видов влажной формы ВМД является фотодинамическая терапия (ФДТ). Суть лечения заключается в ведении в кровоток специального препарата
(Вертепорфин/Визудин), который накапливается в патологических новообразованных сосудах. Под воздействием лазерного излучения происходит активация препарата в просвете патологических сосудов, что приводит
к их «запаиванию».
Важно понимать, что в вопросе лечения влажной формы ВМД эффективность проводимой терапии определяется сроками оказания лечения.
Чем раньше проведено лечение, тем выше благоприятный исход.
И наоборот, промедление с лечением может привести к необратимой потере центрального зрения. Стоит разъяснить, что в случае ВМД речь не идет
о полной потере зрения (полная слепота). При неблагоприятных исходах сохраняется периферическое зрение. Но отсутствие центрального зрения, несомненно, сказывается на его
качестве, да и на качестве жизни в целом.
Как лечат ВМД в клинике Рассвет?
В зависимости от формы и стадии ВМД вам будут предложены рекомендации по уменьшению рисков прогрессирования заболевания, срокам динамического наблюдения, а также
выбор предпочтительного варианта лечения в каждом конкретном случае. Мы не назначаем болезненные, а главное — бесполезные курсы «поддерживающего» лечения сетчатки
(пара-, ретробульбарные инъекции препаратов с недоказанной эффективностью). Все рекомендации носят исключительно доказательный характер и входят в стандарты ведения возрастной макулярной
дегенерации, принятые во всем мире.
Лечением заболевания Возрастная макулярная дегенерация занимается офтальмолог
Источник