Лечение язвы роговицы глаза майчук дю
of treatment
D.Yu. Maichuk
Author describes etiology, different clinical forms, modern methods of therapeutic and surgical treatment of corneal erosions.
Эпителиальная эрозия – это поражение роговицы, сопровождающееся потерей эпителиального слоя. Эрозия роговицы часто выявляется при самых различных глазных заболеваниях. В статье обобщены собственные исследования в отделе хирургии роговицы МНТК «Микрохирургия глаза» имени С.Н. Федорова и совместные наблюдения в Московском НИИ глазных болезней им. Гельмгольца и в Московском офтальмологическом центре «Новый взгляд».
Эпителиальные эрозии можно классифицировать:
– по размеру: мелкие – точечные, крупные – макроэрозии;
– по месту расположения: в верхней или в нижней зоне роговицы;
– по охвату роговицы: на отдельном участке или диффузно по всей поверхности;
– по течению заболевания: однократная реакция, упорные рецидивы.
Эрозии роговицы легко выявляются при применении витальных красителей. После инстилляции 0,1% раствора флюоресцеина зона дефекта эпителия ярко окрашивается в зеленый цвет. Не приводится каких–либо данных о частоте заболевания.
Клинические формы
В таблице 1 приведены клинические формы эпителиальной эрозии роговицы при различных заболеваниях глаз.
Заболевания, являющиеся причиной эпителиальной эрозии
Эрозия роговицы при синдроме сухого глаза (сухом кератоконъюнктивите)
Под синдромом сухого глаза (ССГ) подразумевается комплекс поражений конъюнктивы и роговицы, возникающих в связи с выраженным снижением слезопродукции и нарушением стабильности слезной пленки.
ССГ относится к числу широко распространенных заболеваний, чаще у женщин, часто у пациентов после 70 лет, особенно часто у перенесших инфекционные заболевания глаз, после аденовирусных конъюнктивитов – в 80%, герпетических кератоконъюнктивитов – в 78%, хламидийных конъюнктивитов – в 52%, после бактериальных блефароконъюнктивитов – в 87%. ССГ нередко развивается после кератопластики и фоторефракционных операций [17].
Жалобы на ощущение инородного тела под веками, жжение, резь, сухость в глазу. Отмечают светобоязнь, плохую переносимость ветра, дыма. Неприятную реакцию вызывают инстилляции любых глазных капель. Объективно: расширенные сосуды конъюнктивы склеры, тенденция к образованию складок слизистой, неравномерность поверхности роговицы, хлопьевидные включения в слезной жидкости. Выделяют следующие клинические формы роговичных поражений, соответствующие тяжести ССГ: наиболее часто – микроэрозии, реже – макроэрозии, эпителиальная кератопатия, нитчатый кератит (рис. 1), язва роговицы.
В диагностике ССГ учитывают характерные жалобы больного, биомикроскопическое исследование краев век, конъюнктивы и роговицы, а также результаты специальных тестов: стабильность слезной пленки (проба по Норну), проба Ширмера со стандартной фильтровальной полоской, окраска 1% бенгальским–розовым, которая позволяет выявить погибшие клетки эпителиального покрова роговицы и конъюнктивы.
Лечение. Главное место занимают средства слезозаместительной терапии: Лакрисифи применяют 3–8 раз в день, а гелевую композицию Видисик гель 2–4 раза в день [5]. При явлениях аллергического раздражения конъюнктивы добавляют капли Пренацид на 1 неделю, капли Октилия или Кромогексал 2 раза в день, 2–3 недели. При поражении роговицы применяют капли Тауфон, Карнозин, гель Солкосерила или Корнерегель.
Эрозия роговицы при лекарственном конъюнктивите
Лекарственный аллергический конъюнктивит может возникнуть остро уже после первого применения любого лекарства, но обычно развивается хронически при длительном применении препарата, причем аллергическая реакция может быть как на основное лекарство, так и на консервант глазных капель. Реакция острого типа возникает в течение часа после введения лекарства, а реакция затяжного типа проявляется в течение нескольких дней и недель, обычно при длительном местном применении лекарственных средств. Последний тип глазных реакций встречается наиболее часто (90%) и носит хронический характер [8]. Практически любое лекарственное средство может вызвать аллергическую реакцию глаза. Один и тот же препарат у разных больных может вызвать различные проявления. Вместе с тем, различные препараты могут вызвать сходную по своим проявлениям клиническую картину лекарственной аллергии.
Характерными признаками острого аллергического воспаления является гиперемия, отек век и конъюнктивы, слезотечение, иногда кровоизлияния; хроническому воспалению свойственны зуд век, гиперемия слизистой, умеренное отделяемое, образование фолликулов. При лекарственном конъюнктивите часто поражается роговица, обычно в виде микроэрозий, реже – макроэрозий, преимущественно в нижней части роговицы (рис. 2).
Лечение. После отмены «виновного» препарата: при остром течении – Сперсаллерг 2–3 раза в день; при хроническом – капли Кромогексал или Пренацид 2 раза в день, Лакрисифи – 3 раза в день, Корнерегель – 2 раза в день.
Эрозия роговицы при весеннем катаре
Весенний катар обычно поражает детей в возрасте 3–7 лет, чаще мальчиков, имеет преимущественно хроническое течение, упорное, изнуряющее детей [8]. Клиника и распространенность весеннего катара варьирует на разных территориях. Наиболее характерным клиническим признаком являются сосочковые разрастания на конъюнктиве хряща верхнего века (конъюнктивальная форма), разрастания мелкие, уплощенные, но могут быть крупные, деформирующие веко. Реже сосочковые разрастания обнаруживаются вдоль лимба (лимбальная форма). Иногда встречается смешанная форма. Почти во всех случаях поражается роговица в виде микроэрозий, реже макроэрозий, обычно захватывающих верхнюю или среднюю часть роговицы. Эрозии роговицы могут сочетаться с кератитом, язвой роговицы, гиперкератозом [7].
Лечение. Легкое течение: Кромогексал 3 раза, 3–4 недели. Тяжелое течение: Сперсаллерг 2 раза в день. Во всех случаях противоаллергические капли сочетаются с кортикостероидом: Пренацид или дексаметазон 2–3 раза в день, 3–4 недели. При эрозии и язве роговицы: репаративные средства (Лакрисифи или Солкосерил). Дополнительное системное лечение может включать антигистаминные препараты внутрь.
Эрозия роговицы при контагиозном моллюске
Хронический фолликулярный конъюнктивит и эпителиальный кератит, развивающийся при образовании одиночного или множественных узелков на коже век, вызванных вирусом контагиозного моллюска [6]. Возбудитель относится к группе поксвирусов, патогенных только для человека. Заражение возможно путем аутоинфицирования или через предметы при контакте с больными. Чаще заболевают дети и лица юношеского возраста. Растут узелки медленно, не сказываясь на общем состоянии. На коже век образуются узелки размером от булавочной головки до горошины, сферической формы, гладкие, плотные, безболезненные, цвета нормальной кожи или с жемчужным блеском (рис. 3). Позднее в центре узелка появляется вдавление. При локализации узелка по краю век возникает упорный хронический фолликулярный конъюнктивит с папиллярной гиперплазией слизистой, часто рецидивирующий. Нередко развивается микропаннус. Эрозии роговицы возникают в верхней части или по всей поверхности, мелкие, могут сочетаться с точечной эпителиальной кератопатией.
Лечение: электрокоагуляция или криотерапия узелков, а при множественных и крупных – выскабливание их острой ложечкой с последующим прижиганием йодной настойкой.
Прогноз хороший. При лечении узелки подсыхают и отпадают, не оставляя рубцов, в последующем исчезают явления конъюнктивита и эрозия роговицы.
Эрозия роговицы при стафилококковом блефарите
Стафилококковый блефарит – воспаление краев век, вызванное хронической стафилококковой инфекцией волосяного мешочка ресниц, что приводит к вторичному дермальному и эпидермальному изъязвлению и деструкции ткани [16]. Ресницы могут слипаться у основания, образуются желтоватые струпья, кожа под ними изъязвлена, на месте язвочек впоследствии образуются рубцы. В тяжелых случаях ресницы выпадают (мадароз) [9], отдельные ресницы становятся белыми (полиоз), передний край века может становиться морщинистым, иссеченным, гипертрофированным (тилез) [6]. При рубцевании кожи ресницы растут неправильно (трихиаз). Возникают эпителиальные микроэрозии или эрозии средней величины в верхней части роговицы или диффузно по всей поверхности. В основе их возникновения – токсический эффект инфекции. Если ресницы оказываются повернуты к глазу и касаются роговицы, то может возникнуть макроэрозия роговицы, а при ее инфицировании – язва роговицы, угрожающая потерей зрения. Гиперчувствительность к стафилококку может вести к вторичным осложнениям типа хронического капиллярного или фолликулярного конъюнктивита.
Протоки мейбомиевых желез расширены, выходы забиты отделяемым (рис. 4). Развившаяся дисфункция мейбомиевых желез приводит к нарушению липидного слоя слезной пленки.
Лечение: необходима тщательная гигиена век. Корочки и отделяемое удаляют влажным ватным тампоном. При грубых корках их предварительно размягчают влажной примочкой или смазыванием краев век мазью. На края век наносится пальцем или стеклянной палочкой мазь, содержащая кортикостероид (Пренацид) и мазь антибиотиков: Колбиоцин. При эрозии роговицы или изъязвлении роговицы – глазные капли Вита–йодурол, Корнерегель или Лакрисифи.
Рецидивирующая эрозия роговицы
Рецидивирующая эпителиальная эрозия роговицы, характеризующаяся внезапной острой болью в глазу, возникающей ночью или под утро. Появляется через несколько дней или лет после травмы роговицы пальцем, веткой, углом листа бумаги и т.д. Место первичной травмы подживает быстро. Рецидивирующая эрозия обычно не развивается на глазах с травмой инородным телом или травмой с поражениями поверхностных слоев стромы [12]. Рецидив сопровождается острой болью, светобоязнью, слезотечением. Обнаруживается ограниченная или обширная зона, лишенная эпителия. Обычно в центре или ниже центра роговицы. В течение нескольких часов или дня зона эрозии закрывается, глаз успокаивается. При повторных атаках на месте эрозии выявляется легкое нарушение поверхности с едва заметными при биомикроскопии точечными отложениями. Отмечается, что эпителий непрочно фиксирован к базальному слою и к Боуменовой мембране, как в период рецидива, так и в период между атаками.
При поверхностной эпителиальной дистрофии роговицы также обнаруживается непрочность адгезии эпителия к базальному слою и Боуменовой мембране, что и приводит к рецидивирующей эрозии. Рецидивирующая эрозия часто встречается при решетчатой, макулярной первичной дистрофии роговицы, при эпителиально–эндотелиальной дистрофии Фукса.
Предполагается, что во время сна роговичный эпителий адгезируется к краю века или конъюнктиве век, а в период первого открытия век при пробуждении вырывается этот участок эпителия.
Описан случай наследственной рецидивирующей эрозии роговицы, прослеженной в четырех поколениях [15].
Лечение. Главное место занимает метаболическая терапия: глазные капли Витасик/Вита–йодурол 4–5 раз в сутки или Корнерегель 2 раза в сутки. Принципиальную роль в лечении рецидивирующей эрозии имеет Миртилене форте. В остром периоде необходима антиаллергическая терапия: глазные капли Сперсаллерг/Кромогексал /Пренацид/ 1–2 раза в сутки. При сильных болях назначают: Лакрисифи, Корнерегель. Лабораторное исследование может подтвердить герпесвирусную инфекцию [10]. Тогда применяют дополнительно антигерпетическое лечение: глазная мазь Зовиракс, 3–4 раза в сутки или глазные капли интерферона – Локферон 4–6 раз в сутки. При подтвержденной или предполагаемой бактериальной инфекции показана антибактериальная терапия – глазные капли Колбиоцин 3 раза в сутки.
При упорных рецидивах в последние годы применяется хирургическое лечение – эксимерлазерная фототерапевтическая кератэктомия (ФТК).
В Московском офтальмологическом центре «Новый взгляд» ФТК была применена у 6 больных с рецидивирующей эрозией роговицы [4]. В послеоперационном периоде применяли интерфероноген полудан в сочетании с гелем Солкосерила и исключали кортикостероиды. У всех больных достигнута полная эпителизация, рецидивы отсутствовали в сроки наблюдения от 6 до 24 мес. Положительный эффект ФТК отмечают многие исследователи [3,11]. Причем было показано, что при недостаточной эффективности первичной ФТК, вмешательство может быть повторено у больных с упорными макроэрозиями роговицы [14]. При болезненных рецидивирующих эрозиях при буллезной кератопатии хорошие результаты были получены при сочетании ФТК с терапевтическими контактными линзами [13].
Источник
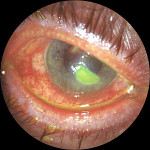
Язва роговицы – это деструктивный процесс в роговой оболочке глаза, сопровождающийся образованием кратерообразного язвенного дефекта. Язва роговицы сопровождается резко выраженным роговичным синдромом, болью и значительным снижением зрения пораженного глаза, помутнением роговой оболочки. Диагностика язвы роговицы основывается на данных осмотра глаза с помощью щелевой лампы, проведения инстилляционной пробы с флюоресцеином, бактериологического и цитологического исследования соскобов с конъюнктивы, ИФА слезной жидкости и сыворотки крови. Принципы лечения язвы роговицы требуют проведения специфической (противовирусной, антибактериальной, противогрибковой, антипаразитарной), метаболической, противовоспалительной, иммуномодулирующей, гипотензивной фармакотерапии. При угрозе перфорации язвы роговицы необходимо проведение кератопластики.
Общие сведения
Роговица глаза имеет пятислойную структуру и включает эпителиальный слой, боуменову оболочку, строму, десцеметову оболочку и нижний слой эндотелия. При повреждении эпителия возникает эрозия роговицы. О язве роговицы говорят в том случае, если разрушение тканей роговицы распространяется глубже боуменовой оболочки. Язвенные поражения роговицы относятся в клинической офтальмологии к числу тяжелых поражений глаза, которые трудно поддаются лечению и часто приводят к значительным нарушениям зрительной функции, вплоть до слепоты.
Исходом язвы роговицы во всех случаях служит формирование рубца роговицы (бельма). Язвенный дефект может локализоваться в любой части роговицы, однако наиболее тяжело протекает поражение центральной зоны: оно сложнее поддается лечению, а рубцевание этой области всегда сопровождается потерей зрения.
Язва роговицы
Причины
Для развития язвы роговицы необходимо сочетание ряда условий: повреждение роговичного эпителия, снижение местной резистентности, колонизация дефекта инфекционными агентами. Язвы роговицы могут иметь инфекционную и неинфекционную этиологию:
- Инфекционные факторы представлены герпесвирусным, бактериальным, грибковым, паразитарным поражением роговицы. С поверхности язвы роговицы в большинстве случаев выделяются стафилококки, диплококки, стрептококки, пневмококки, синегнойная палочка, вирус простого герпеса и ветряной оспы, микобактерии туберкулеза, акантамебы, грибки, хламидии.
- Неинфекционные факторы могут включать аутоиммунный генез, синдром сухого глаза, первичную или вторичную дистрофию роговицы.
Факторы риска
К экзогенным факторам, способствующим развитию язвы роговицы, относятся:
- длительное ношение контактных линз (в т. ч. использование загрязненных растворов и контейнеров для их хранения);
- нерациональная топическая фармакотерапия кортикостероидами, анестетиками, антибиотиками;
- использование загрязненных глазных препаратов и инструментов при проведении лечебных офтальмологических процедур.
- ожоги глаз,
- попадание в глаза инородных тел, фотоофтальмии, механические повреждения глаз,
- ранее проводимые хирургические вмешательства на роговице и др.
Благоприятным фоном для развития язвы роговицы могут являться различные нарушения вспомогательного аппарата глаза: конъюнктивиты, трахома, блефариты, каналикулит и дакриоцистит, трихиаз, выворот или заворот век, поражения глазодвигательного и тройничного черепно-мозговых нервов. Опасность язвы роговицы существует при любых формах кератита (аллергическом, бактериальном, вирусном, мейбомиевом, нейрогенном, нитчатом, хламидийном и др.), а также невоспалительных поражениях роговицы (буллезной кератопатии).
Кроме местных факторов, в патогенезе язвы роговицы важная роль принадлежит общим заболеваниям и нарушениям: сахарному диабету, атопическому дерматиту, аутоиммунным заболеваниям (синдрому Шегрена, ревматоидному артриту, узелковому полиартриту и др.), истощению и авитаминозу, иммуносупрессии.
Классификация
По течению и глубине поражения язвы роговицы классифицируются на острые и хронические, глубокие и поверхностные, непрободные и прободные. По расположению язвенного дефекта различают периферическую (краевую), парацентральную и центральную язву роговицы. В зависимости от тенденции к распространению язвенного дефекта в ширину или в глубину выделяют:
- Ползучую язву роговицы. Распространяется в сторону одного из своих краев, тогда как с другого края дефект эпителизируется; при этом происходит углубление язвы с вовлечением глубоких слоев роговицы и радужки, формированием гипопиона. Обычно развивается на фоне инфицирования микротравм роговицы пневмококком, диплобациллой, синегнойной палочкой.
- Разъедающую язву роговицы. Этиология неизвестна; патология характеризуется образованием нескольких периферических язв, которые затем сливаются в единый полулунный дефект с последующим рубцеванием.
В числе основных, наиболее часто встречающихся клинических форм выделяют язвы роговицы:
- инфекционные (герпесвирусную, бактериальную, грибковую, паразитарную, краевую инфекционно-аллергическую, трахоматозную)
- неинфекционные, ассоциированные с весенним конъюнктивитом, системными иммунными заболеваниями, синдромом сухого глаза, первичной дистрофией роговицы, рецидивирующей эрозией роговицы.
Симптомы язвы роговицы
Язва роговицы, как правило, имеет одностороннюю локализацию. Наиболее ранним признаком, сигнализирующим об опасности развития язвы роговицы, является боль в глазу, которая возникает еще на стадии эрозии и усиливается по мере прогрессирования изъязвления. Одновременно развивается выраженный роговичный синдром, сопровождающийся обильным слезотечением, фотофобией, отеком век и блефароспазмом, смешанной инъекцией сосудов глаза.
При расположении язвы роговицы в центральной зоне отмечается значительное снижение зрения, обусловленное помутнением роговицы и последующим рубцеванием дефекта. Рубец на роговице, как исход язвенного процесса, может быть выражен в различной степени — от нежного рубчика до грубого бельма.
Клиника ползучей язвы роговицы характеризуется сильными болями режущего характера, слезотечением, гноетечением из глаза, блефароспазмом, хемозом, смешанной инъекцией глазного яблока. На роговице определяется инфильтрат желтовато-серого цвета, который, распадаясь, образует кратерообразную язву с регрессирующим и прогрессирующим краями. За счет прогрессирующего края язва быстро «расползается» по роговице в ширину и вглубь. При вовлечении внутриглазных структур возможно присоединение ирита, иридоциклита, панувеита, эндофтальмита, панофтальмита.
При туберкулезной язве роговицы в организме всегда имеется первичный очаг туберкулезной инфекции (легочный туберкулез, генитальный туберкулез, туберкулез почек). В этом случае на роговице обнаруживаются инфильтраты с фликтенозными ободками, которые в дальнейшем прогрессируют в округлые язвы. Течение туберкулезной язвы роговицы длительное, рецидивирующее, сопровождающееся образованием грубых роговичных рубцов.
Герпетические язвы образуются на месте древовидных инфильтратов роговицы и имеют неправильную, разветвленную форму. Изъязвление роговицы, обусловленное недостаточностью витамина А (кератомаляция), развивается на фоне молочно-белого помутнения роговицы и не сопровождается болевыми ощущениями. Характерно образование сухих ксеротических бляшек на конъюнктиве. При гиповитаминозе В2 развиваются дистрофия эпителия, неоваскуляризация роговицы, язвенные дефекты.
Осложнения
При своевременно предпринятых лечебных мерах удается добиться регресса язвы роговицы: очищения ее поверхности, организации краев, заполнения дефекта фибринозной тканью с последующим образованием рубцового помутнения — бельма.
Стремительное прогрессирование язвы роговицы может приводить к углублению дефекта, формированию десцеметоцеле (грыжеподобного выпячивания десцеметовой мембраны), перфорации роговицы с ущемлением радужной оболочки в образовавшемся отверстии. Рубцевание прободной язвы роговицы сопровождается образованием передних синехий и гониосинехий, которые препятствуют оттоку ВГЖ. Со временем это может привести к развитию вторичной глаукомы и атрофии зрительного нерва.
В том случае, если перфорационное отверстие в роговице не тампонируется радужкой, гнойная инфекция беспрепятственно проникает в стекловидное тело, приводя к возникновению эндофтальмита или панофтальмита. В самых неблагоприятных случаях возможно развитие флегмоны глазницы, тромбоза пещеристой пазухи, абсцесса мозга, менингита, сепсиса.
Диагностика
Для обнаружения язвы роговицы прибегают к инструментальной диагностике, проведению специальных офтальмологических проб и лабораторных анализов. Основные методы:
- Осмотр глаза. Первичный осмотр выполняется с помощью щелевой лампы (биомикроскопии). Реакцию глубоких структур глаза и их вовлеченность в воспалительный процесс оценивают с помощью диафаноскопии, гониоскопии, офтальмоскопии, УЗИ глаза.
- Исследование функции слезного аппарата. При проведении флюоресцеиновой инстилляционной признаком наличия язвы роговицы служит окрашивание дефекта ярко-зеленым цветом. В этом случае осмотр позволяет выявить даже незначительные язвы роговицы, оценить количество, обширность и глубину повреждений роговицы.При необходимости производится цветная слезно-носовая проба, проба Норна, тест Ширмера.
- Лабораторные исследования. Для идентификации этиологических факторов, вызвавших язву роговицы, необходимо цитологическое и бактериологическое исследование мазка с конъюнктивы, определение иммуноглобулинов в сыворотке крови и слезной жидкости, микроскопия соскоба с поверхности и краев язвы роговицы.
Лечение язвы роговицы
При язве роговицы необходимо оказание специализированной стационарной помощи под контролем офтальмолога. Лечение включает топическую терапию, системную лекарственную терапию, физиопроцедуры, при необходимости — хирургические методы.
- Офтальмологические манипуляции. С целью недопущения углубления и расширения язвы роговицы производится туширование дефекта спиртовым раствором бриллиантовой зелени или йодной настойкой, диатермо- или лазеркоагуляция язвенной поверхности. При язве роговицы, обусловленной дакриоциститом, необходимо срочное промывание слезно-носового канала или выполнение экстренной дакриоцисториностомии для устранения гнойного очага в непосредственной близости к роговице.
- Медикаментозная терапия. В зависимости от этиологии язвы роговицы назначается специфическая (антибактериальная, противовирусная, антипаразитарная, противогрибковая) терапия. Патогенетическая терапия язвы роговицы включает назначение мидриатиков, метаболических, противовоспалительных, антиаллергических, иммуномодулирующих, гипотензивных препаратов. Лекарственные препараты вводят местно — в виде инстилляций, мазевых аппликаций, субконъюнктивальных, парабульбарных инъекций, а также системно — внутримышечно и внутривенно.
- Физиотерапия. По мере очищения язвы роговицы для стимуляции репаративных процессов и предотвращения формирования грубого рубца назначается рассасывающая физиотерапия: магнитотерапия, электрофорез, ультрафонофорез.
- Хирургическое лечение. При угрозе прободения язвы роговицы показано проведение сквозной или послойной кератопластики. После заживления язвы может потребоваться эксимерлазерное удаление поверхностных рубцов роговицы.
Прогноз и профилактика
Так как в исходе язвы роговицы всегда образуется стойкое помутнение (бельмо), перспектива для зрительной функции неблагоприятна. При отсутствии осложнений, после стихания воспаления, может потребоваться проведение оптической кератопластики с целью восстановления зрения. При панофтальмите и флегмоне глазнице высока опасность потери органа зрения. Грибковые, герпетические и другие язвы роговицы трудно поддаются излечению и имеют рецидивирующее течение.
В целях профилактики язвы роговицы необходимо избегать микротравм глаза, соблюдать необходимые правила при использовании и хранении контактных линз, проводить превентивную антибактериальную терапию при угрозе инфицирования роговицы, проводить лечение общих и глазных заболеваний на ранних стадиях.
Источник


