Лазерная коагуляция сетчатки глаза ребенку
Здоровые глаза и отличное зрение являются одной из главных составляющих полноценной жизни. Ежедневно мы выполняем ряд операций, которые невозможно было бы выполнить не видя. Глаза постоянно испытывают большую нагрузку, не важно, отдыхаем ли мы или работаем. Каждый родитель с рождения малыша, начинает переживать за здоровье глаз своего ребенка. Ведь у детей патологии с органами зрения случаются не реже, чем у взрослых. Зачастую, окулист, после тщательного обследования малыша, предлагает единственный выход – лазерную коагуляцию сетчатки глаза.
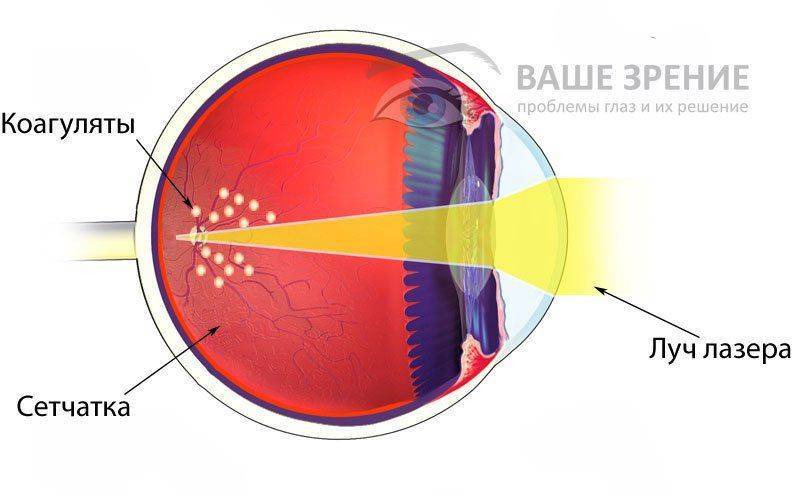
Что такое лазерная коагуляция
Сама процедура подразумевает под собой оперативное вмешательство в сетчатку глаза, которое осуществляется при помощи использования специального оборудования. Операция может применяться как с целью лечения патологий глаз, так и с целью профилактических мероприятий, для того что бы снизить риск развития осложнений, в том числе таких как потеря остроты зрения.
Материал по теме: Ограничения после лазерной коагуляции сетчатки
Операция направлена на то что бы улучшить зрение, нормализовать кровоток и исключить отслоение сетчатки. На сегодняшний день она считается одной из самых результативных и эффективных для борьбы с различными заболеваниями глаз.
Метод проведения операции основан на свойствах лучей аргонового лазера. Как только лазер начинает оказывать прямое воздействие на сетчатку глаза, то на этом участке повышается температура, вследствие чего происходит свертывание (коагуляция) тканей и достигается необходимый эффект.
Материал по теме: Подробнее о процедуре лазерной коагуляции сетчатки глаза
Оперативное вмешательство проводится с использованием местной анестезии. Ребенку сначала закапывают специальные капли, которые направлены на расширение зрачка. Оно необходимо, чтобы достать до труднодоступных участков глаза. Сразу после этого на глаз малыша ставится специализированная линза, которая имеет противоотражающее покрытие и позволяет лазеру проникнуть внутрь глаза. Весь процесс оперативного вмешательство находится под строгим контролем врача-хирурга. В зависимости от того, по каким показаниям выполняется операция, она может проводиться на определенном участке глаза или по периферии.
Показания и противопоказания
Все разрушительные процессы, которые происходят в области сетчатки глаза можно приостановить. Как правило, у детей развивается миопия, и следствием этого является поражение глазных мышц и происходит деформация. Оперативное вмешательство в данном случае – достаточно эффективный способ, которые может помочь предотвратить развитие болезни. Но так же можно выделить ряд других показаний для проведения операции:
- Деформирование тканей сетчатки.
- Рост сосудов.
- Отслоение сетчатки глаза.
- Возникновение тромбов на поверхности сетчатки.
Также читайте: Развитие зрения у новорожденных и возможные отклонения
Противопоказанием к проведению операции у детей является:
- Недостаточная прозрачность оптических сред глаза.
- Изменения глазного дна.
- Сильно низкая острота зрения, менее 0,1 диоптрии.
Возможные осложнения
При любом оперативном вмешательстве существует риск развития осложнений. Но, как правило, данная операция проходит без таковых последствий. Успешность операции напрямую зависит от специалиста, который ее проводит и контролирует весь процесс. Для того чтобы провести операцию, врач в обязательном порядке должен изучить историю болезни ребенка, получить информацию о возможных аллергических заболеваниях, обо всех хронических болезнях и реакциях на тот или иной лекарственный препарат.
Хотя риск возможных осложнений минимален, все же он есть. Итак, к наиболее часто встречающимся осложнениям можно отнести:
- Конъюнктивит. Болезнь имеет ряд своих неприятных симптомов, и часто доставляет сильный дискомфорт ребенку. Окулист в данном случае обычно назначает специальные капли, которые быстро снимают воспалительный процесс и избавляют от неприятных ощущений.
- Ощущения помутнения в глазах. В данной ситуации окулист также назначает средства, которые помогают быстро справиться с проблемой.
- Отслойка сетчатки. Наиболее опасное осложнение после операции.
- Возникновение дефектов зрения. Как правило, происходит, если специалист неправильно подобрал мощность лазера.
- Повышение давления внутри глаза. Осложнение возникает обычно тогда, когда во время операции линза оказывала большое давление.
Рекомендации в послеоперационный период
После проведения операции следует придерживаться некоторых правил и следовать рекомендациям специалиста. Важно помнить то, что после оперативного вмешательства не рекомендуется поднимать тяжелые вещи, а так же детям необходимо контролировать свою физическую активность.
Повышенные физические нагрузки запрещаются не временно, а на всю жизнь. В противном случае, если подвергнуть глаза повышенной нагрузке, то может произойти разрыв оболочки глаза.
Сразу после проведения операции ребенку нельзя напрягать глаза, использовать средства, корректирующие зрение.
Помимо этого, важно соблюдать диету, на несколько недель исключив из меню ребенка продукты с повышенным содержанием соли, по возможности, её нужно исключить совсем. Так же рекомендуется свести к минимуму употребление жидкости. Каждый год после операции необходимо показывать ребенка врачу – окулисту, для того что бы он проводил осмотр глаз.
Подводя итог можно сказать о том, что коагуляция глаз зачастую является единственным методом лечения различных патологий глаз, при этом риск развития осложнений и неприятных последствий минимален.
Читайте также:
Источник
Володин П.Л., Семенов А.Д., Яблокова И.А.
В последние годы отмечена устойчивая тенденция к увеличению распространенности периферических дистрофий сетчатки в детском и подростковом возрасте, в особенности при прогрессирующей миопии высокой степени [1, 4, 5].
По данным статистических исследований, частота различных видов периферических дистрофий у детей школьного возраста достигает 56%, при этом «пик накопления» периферических дистрофий соответствует среднему возрасту 11-13 лет, что указывает на актуальность раннего выявления и проведения адекватных лечебно-профилактических мероприятий в данной возрастной группе [1, 3].
Своевременное выполнение ограничительной лазерной коагуляции является общепризнанным эффективным методом профилактики отслойки сетчатки у детей с периферическими витреохориоретинальными дистрофиями [2, 4].
В этой связи представляет научный и практический интерес возможность использования при данной патологии инновационной технологии лазерной коагуляции ПАСКАЛЬ, основанной на полуавтоматизированном методе сканирующей паттерной генерации ультракоротких лазерных импульсов, успешно применяемой в детской офтальмологии в лечении активных стадий ретинопатии недоношенных [6].
Цель
Оценка эффективности сканирующей паттерной лазеркоагуляции сетчатки (ЛКС) у детей с периферическими витреохориоретинальными дистрофиями (ПВХРД) в сравнении со стандартной методикой лазерного лечения.
Материал и методы
Под наблюдением находилось 86 детей (167 глаз) с периферическими витреохориоретинальными дистрофиями сетчатки в возрасте от 7 до 17 лет (средний возраст 13,6±0,25 лет) (рис.1). Все дети были обследованы по общепринятым методикам, включая обязательное исследование глазного дна с контактной 3-зеркальной линзой Гольдмана, цифровую ретиноскопию на ретинальной камере «Retcam-3» (Clarity medical systems, США) в условиях максимального медикаментозного мидриаза.
Показанием для проведения ограничительной коагуляции являлись витреоретинальные формы периферических дистрофий с наличием витреоретинальных сращений по краю зоны дистрофии, определяемых при биомикроскопии с контактной линзой Гольдмана.
Преимущественно выявлялась дистрофия «след улитки» – на 92 глазах (55,1%); «решетчатая» дистрофия – 52 (31,1%), на 16 глазах (9,6%) имела место смешанная форма дистрофии и в 7 случаях (4,2%) – изолированные разрывы сетчатки (рис. 2).
Миопия высокой степени была выявлена на 64 глазах (38,3%), миопия средней степени – на 50 глазах (29,9%), миопия слабой степени – на 47 глазах (28,2%). В 2-х случаях (1,2%) определялась гиперметропия слабой степени, а в 4 (2,4%) – эмметропическая рефракция. Средний сфероэквивалент – -5,2±0,25 Д.
Все дети были разделены на две сопоставимые (по возрасту, рефракции и видам дистрофий) группы в зависимости от применяемой методики лазерной коагуляции сетчатки (ЛКС).
Техническими условиями для проведения коагуляции являлись наличие максимального медикаментозного мидриаза, достаточная прозрачность оптических сред, отсутствие выраженной светобоязни и четкая фиксация взора.
В основной группе (42 ребенка, 82 глаза) периферическая ЛКС выполнялась на лазерной установке Pascal Photocoagulator «Optimedica» (США) в полуавтоматическом сканирующем режиме с использованием различных паттернов (шаблонов) (рис. 3).
В зависимости от вида и формы дистрофии (разрыва сетчатки) использовались «матричные» (квадратная решетка с количество точек – 3х3, 2х2) либо «аркуатные» (дугообразные) паттерны (рис. 4).
Позиционирование паттернов осуществлялось в интервале не менее 1 диаметра коагулята от зоны дистрофии. Плотность лазерной коагуляции (интервал между коагулятами) варьировала в зависимости от вида дистрофии и наличия разрывов сетчатки (от 1,5 до 2 диаметра коагулята). Параметры излучения: мощность – 175-250 мВт, экспозиция – 0,02 сек, диаметр лазерного пятна – 200 мкм.
В контрольной группе (44 ребенка, 85 глаз) проводилась стандартная периферическая ЛКС в режиме одиночного импульса на лазерной установке «Zeiss-532s» (Германия). Используемые параметры излучения: мощность 100-150 мВт, время экспозиции – 0,1 сек, диаметр коагулята – 200 мкм.
Результаты и обсуждение
В ходе выполнения лазеркоагуляции в обеих группах ни в одном случае осложнений не наблюдалось. В раннем послеоперационном периоде (на 1-е сутки после ЛКС) у всех пациентов отмечался незначительный перифокальный отек лазерных коагулятов, более выраженный в контрольной группе. На 3-е сутки на 49 глазах (59%) в основной группе и на 23 глазах (27%) в контрольной группе отмечалась начальная пигментация коагулятов.
При осмотре на 10-е сутки после операции на всех глазах обеих групп определялась умеренная пигментация коагулятов. На контрольном осмотре через 3 месяца грубой хориоретинальной атрофии не выявлено, лазеркоагуляты с умеренно выраженной пигментацией на всех оперированных глазах (рис. 5а-в).
В сравнительном аспекте следует отметить однородность получаемых лазерных коагулятов при использовании паттерной технологии и отсутствие «конфлюентной» хориоретинальной атрофии в поздние сроки наблюдения (от 3 месяцев до 1 года).
Несомненными преимуществами паттерной лазеркоагуляции являются: высокая скорость нанесения лазерных аппликаций, однородность получаемых лазерных коагулятов, строгое соблюдение интервала между коагулятами.
Оценка переносимости лазерной процедуры у детей проводилась по анкетам «Faces Scale» (Wong-Baker, 2009), модифицированных нами применительно к офтальмологии, в которых дети отмечали свои субъективные болевые ощущения после проведения лазерной операции (рис. 6). Представленная рейтинговая шкала оптимальна для использования у детей в возрасте от 3-х лет и старше. Каждой картинке в анкете соответствует определенное количество баллов. При заполнении анкеты ребенок указывает на картинку, которая соответствует его субъективным болевым ощущениям.
На основании полученной суммы баллов оценивалась степень интенсивности болевых ощущений. В результате при проведении паттерной коагуляции практически в половине случае значимые болевые ощущения отсутствовали. И только в 4% случаев отмечались болевые ощущения, при которых потребовалось изменение энергетических параметров лазерного воздействия (рис. 7).
Анализ временных параметров лазерной коагуляции показал значительное уменьшение средней продолжительности лазерной операции с использованием технологии паттерной сканирующей ЛК в сравнении со стандартной методикой коагуляции в режиме одиночного импульса (более чем в 2 раза) (табл.).
Повторная коагуляция в связи с появлением новых очагов дистрофии потребовалась 1 пациенту из основной группы и 2 пациентам из контрольной группы. В сроки наблюдения до 1 года отслойка сетчатки не диагностирована ни у одного пациента.
Заключение
Метод полуавтоматизированной сканирующей паттерной коагуляции сетчатки (Паскаль) наиболее оптимален для выполнения профилактической лазеркоагуляции при периферических дистрофиях сетчатки у детей. Данная технология характеризуется более прогнозируемым клиническим ответом на лазерное воздействие, позволяет сократить длительность лазерной процедуры, обладает меньшей болезненностью, что обеспечивает лучшую переносимость лазерного лечения у пациентов детского возраста.
Источник

Лазерная коагуляция сетчатки применяется при периферических и центральных дистрофиях сетчатки, сосудистых поражениях, при некоторых видах опухолей. Также лазерная коагуляция сетчатки предотвращает развитие дистрофий и препятствует отслоению сетчатки, эффективна как профилактика прогрессирования изменений на глазном дне.
Данный вид лечения является единственным и безальтернативным при изменениях на сетчатке глаза, «решетчатой» дегенерации сетчатки, дистрофии («след улитки»), при сосудистых заболеваниях глаз, например, диабетические изменения на сетчатке, связанные с сахарным диабетом, тромбозе центральной вены сетчатки, ангиоматозе, возрастной макулодистрофии, сосудистой патологии вен (ДРП, тромбоз).
Лазерная коагуляция сетчатки — амбулаторная процедура. В ходе лечения применяется местная капельная анестезия. Она легко переносится пациентами разного возраста и не оказывает нагрузку на сердце, сосуды и другие органы. Лазерная коагуляция сетчатки занимает около 15-20 минут. После небольшого отдыха и осмотра врача пациент возвращается домой, продолжая вести свой обычный образ жизни.
Принцип лечения при помощи лазерной коагуляции основан на том, что лазерное воздействие ведет к резкому повышению температуры, что вызывает коагуляцию (свертывание) ткани. Благодаря этому операция проходит бескровно. Лазер обладает очень высокой точностью и используется для создания сращений между сетчаткой и сосудистой оболочкой глаза. В ходе проведения лазерной коагуляции на глаз пациента ставится специальная линза. Она позволяет излучению полностью проникнуть внутрь глаза. Хирург имеет возможность контролировать ход операции через микроскоп.
Преимущества лазерной коагуляции
- Укрепление сетчатки при помощи лазера позволяет избежать вскрытия глазного яблока и происходит бесконтактно, что исключает возможность инфицирования.
- Благодаря особенностям лазерного лечения вмешательство проходит бескровно.
- Такое лечение не требует общей анестезии, а значит, организм избегает лишнего стресса.
- Лазерное лечение проходит в режиме «одного дня», восстановительного периода как такового нет.
Периферическая профилактическая лазерная коагуляция сетчатки
Периферическая профилактическая лазерная коагуляция сетчатки – это процедура укрепления периферической зоны сетчатки, направленная на профилактику возникновения отслоения сетчатки. Дистрофия сетчатки часто приводит к микроразрывам в этих зонах и появлению отслоения сетчатки, которая плохо поддается лечению и может привести к необратимой потере зрения. ППЛК позволяет предупредить отслоение сетчатки, таким образом сохранить зрение.
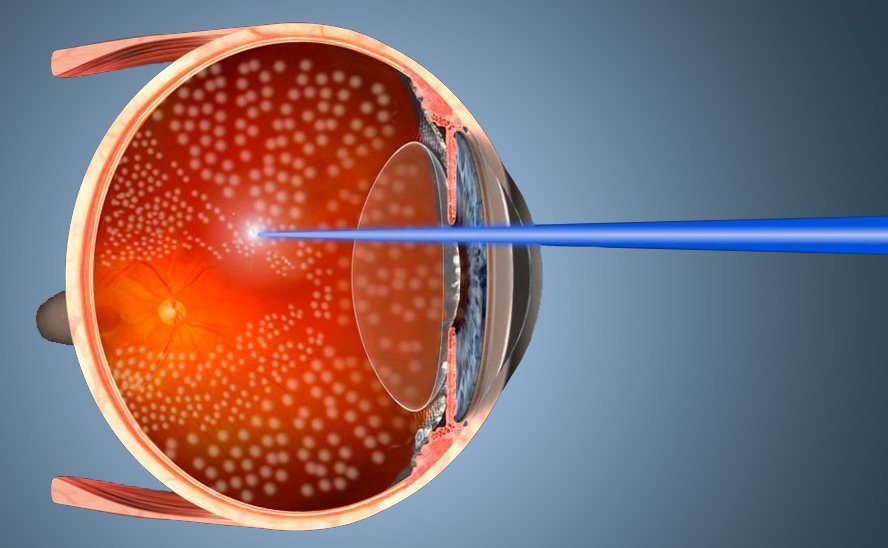
В основе метода периферической профилактической лазерной коагуляции лежит обработка лазером истонченных участков сетчатки. При помощи излучения лазера выполняется так называемое «припаривание» сетчатки в слабых местах, и вокруг разрывов образуются спайки сетчатки с подлежащими тканями.
Основной целью ППЛК является именно профилактика – снижение риска возникновения осложнений, а не улучшение зрения. Каким именно будет зрение после операции, во многом зависит от того, имеются ли сопутствующие заболевания глаз, влияющие на возможность хорошо видеть.
ППЛК улучшает кровоснабжение, увеличивает скорость кровотока, улучшает питание пораженной области сетчатки, препятствует проникновению жидкости под сетчатку и, как следствие, ее отслаиванию.
Данная процедура выполняется за 1 сеанс, без госпитализации и в режиме «одного дня», под местной капельной анестезией. В этот же день пациент возвращается домой, продолжая вести привычный для себя образ жизни.
Показания для проведения ППЛК
Как показывает статистика офтальмохирургов, перед проведением лазерной коррекции зрения около 60% пациентов нуждаются в укреплении сетчатки. Метод ППЛК применяется в медицине уже более 40 лет и в настоящее время офтальмологи не представляют, как можно обойтись без этого уникального способа.
Периферическая дистрофия сетчатки – одна из основных причин отказа беременным женщинам в естественных родах и рекомендации кесарева сечения. При средней и высокой степенях близорукости сетчатка истончается и растягивается. В связи с этим увеличивается риск разрыва и отслоения сетчатки во время родов.
Однако, сейчас эта проблема решается с помощью укрепления сетчатки до родов методом ППЛК. После проведения такой процедуры сетчатка укрепляется, предохраняется ее растяжение и отслоение. Вовремя выполненная процедура ППЛК дает женщинам с проблемной сетчаткой возможность самостоятельного радоразрешения. Врачи рекомендуют проведение периферической профилактической лазерной коагуляции до 35-й недели беременности.
Оценка статьи:
4.6/5 (150 оценок)
Оцените статью
Запись оценки…
Спасибо за оценку
Источник
Коленко О.В., Егоров В.В., Сорокин Е.Л., Пшеничнов М.В., Кашура О.И.
Актуальность
Ретинопатия недоношенных (РН) занимает лидирующие позиции среди причин детской слепоты и слабовидения. В России РН встречается с частотой от 17 до 37,4% случаев. Столь большой разброс в частоте РН объясняется, региональными особенностями выхаживания недоношенных детей.
В Хабаровском крае, начиная с 2008 года, ежегодно рождается более 17 000 детей, что на 8-10 % больше, чем в предыдущие годы. В структуре недоношенных детей 3,5-4,0% составляют дети, родившиеся с экстремально низкой массой тела (ЭНМТ) [1].
В своём клиническом течении РН имеет две фазы: активную и рубцовую. Активная фаза заболевания характеризуется прогрессирующим течением и стадийностью процесса, длится в среднем 3-5 месяцев и завершается спонтанным или индуцированным (в результате крио- или лазеркоагуляции сетчатки) регрессом или фазой рубцевания с разной степенью остаточных изменений на глазном дне, вплоть до отслойки сетчатки [6]. Необходимо отметить, что выделение второго периода РН термином «рубцовый» практикуется только в России и странах ближнего зарубежья. В европейских странах и США в подобных случаях предпочитают использовать термин «регрессивная РН» или описывают эту картину как поздние осложнения РН [15].
Разработанная клиническая классификация рубцового периода [15], основанная на рекомендациях Международного Комитета по классификации (1987), позволяет точно определять степень патологического процесса в рубцовой фазе и планировать на этой основе меры по оказанию пациентам необходимой помощи. Выделяют 5 степеней остаточных изменений при РН (от минимальных изменений глазного дна до стадии тотальной отслойки сетчатки).
Рубцовый период РН характеризуется медленным, но часто неуклонно прогрессирующим течением пролиферативного процесса. Если в течение года ранее выявленные у ребёнка витреоретинальные изменения в заинтересованном глазу не претерпевают каких-либо изменений, то это свидетельствует о стабилизации патологического процесса. Развитие поздних осложнений выявляют у 31,2% пациентов в возрасте от 10 мес. до 17 лет. При благоприятных исходах заболевания основным видом осложнений, по данным литературы, являются прогрессирующие дистрофические изменения, витреоретинальные сращения, истончения сетчатки и разрывы на периферии глазного дна. Среди поздних осложнений, по данным литературы, у 20,1-46,7% недоношенных детей рубцовый период РН осложняется развитием поздней отслойки сетчатки [6, 14].
Зрительные функции у детей, перенесших РН, могут быть значительно снижены даже при благоприятных исходах заболевания и отсутствии грубых изменений в макулярной области [7, 8]. В связи с этим в Хабаровском крае разработана четкая организационная система раннего выявления, лечения и мониторинга за течением болезни с применением новейших технологий.
Оснащение Краевого перинатального центра Хабаровского края современным оборудованием (RET-САМ II, США) для проведения офтальмологического активного скрининга РН в группе риска и для динамического наблюдения за ее клиническим течением улучшило выявляемость РН в ранних стадиях.
Итогом проведенной работы явился внедренный в клиническую практику в 2008 году единый протокол оказания медицинской помощи недоношенным детям группы риска развития РН, утвержденный министерством здравоохранения Хабаровского края [2].
Первичное офтальмологическое обследование и динамическое наблюдение за картиной глазного дна осуществляется офтальмологами Перинатального центра. Первое офтальмологическое обследование проводится при достижении ребенком постконцептуального возраста 31-32 недель. При отсутствии признаков РН дальнейшие осмотры выполняются с интервалом в 2 недели до 44 недель постконцептуального возраста, при выявлении классической РН – еженедельно, при наличии «+»-болезни и задней агрессивной РН (AP-ROP) – 1 раз в 3 дня.
При выявлении предпороговой и пороговой стадий РН дети направляются для углубленного диагностического обследования и лечения в Хабаровский филиал ФГАУ МНТК «Микрохирургия глаза» им. акад. С.Н. Федорова» Минздрава России. Офтальмологическое обследование на этом этапе включает в себя биомикроскопию бинокулярной ручной щелевой лампой, цифровую ретиноскопию с помощью RET-САМ II (США), при необходимости – эхографию (835 Hamphery Instruments, США), другие необходимые исследования.
Наша клиника является одним из немногих офтальмологических учреждений в РФ, выполняющих весь спектр лазерного и витреоретинального хирургического лечения РН. Врачами филиала накоплен большой опыт по диспансерному наблюдению детей в активном и рубцовом периодах РН [3-5, 9-13].
Цель
Анализ отдаленных результатов лазерного лечения пороговых стадий РН.
Материал и методы
Методом сплошной выборки было отобрано 135 детей (245 глаз), которым была выполнена ЛК при пороговых стадиях РН (2008-2012гг.) и проанализированы отдалённые результаты проведённой ЛК сетчатки.
Структура детей по гестационному возрасту при рождении: менее 26 нед. – 5,9%, 27-28 нед. – 25,2%, 29-30 нед. – 33,3%, 31 нед. и более – 35,5%. Структура массы тела при рождении: ЭНМТ (IV ст. недоношенности, менее 1000г.) – 26 детей (19,3%), III ст. (1001-1500г.) – 62 ребёнка (45,9%), II ст. (1501-2000г.) – 45 детей (33,3%), I ст. (2001-2500г.) – 2 ребёнка (1,5%). Структура оперированных глаз (245 глаз) по стадии РН: III ст. «+» болезнь – 145 глаз (59,1%), задняя агрессивная форма (AP-ROP) – 96 глаз (39,9%), прочее – 4 глаза (1,6%).
Жителей г. Хабаровска было 51,8%, из Хабаровского края – 34,8%, из Сахалинской области – 7,4%, из Амурской области – 2,9%, из других регионов – 3,1%.
Всем детям выполнялась лазерная коагуляция аваскулярных зон сетчатки (офтальмологический лазер «Coherent Radiation» модель «Novus-2000», США). Лазерные операции выполнялись в специально приспособленной операционной, расположенной в анестезиологическом блоке.
Операции осуществлялись под масочным наркозом с использованием раствора фторотана. В зависимости от состояния ребенка, срока гестации, наличия сопутствующей патологии содержание фторотана в газовоздушной смеси колебалось от 0,9 до 2,9 объемных процентов. Во всех случаях в состав операционной бригады входили: лазерный хирург и медицинская сестра отделения лазерной хирургии, а также врач-анестезиолог и медицинская сестра-анестезист.
Достижение адекватного мидриаза является важным условием выполнения ЛК сетчатки. Нами применяется собственный способ расширения зрачка. В нижний конъюнктивальный свод помещается гемостатическая губка, пропитанная 1% раствором мидриацила и 2,5% раствором ирифрина. Через 30 минут практически во всех случаях достигался необходимый для проведения оперативного лечения мидриаз – не менее 5 мм. Длительность мидриаза составляет не менее 60-90 минут, что достаточно для проведения лазерной операции.
Лазерному воздействию подвергалась вся аваскулярная сетчатка II и III зон глазного дна. При наличии в I зоне участков ишемии и экссудации также проводилась их коагуляция. Одномоментно наносились от 960 до 2500 коагулятов. Диаметр пятна составлял от 400 до 600 мкм, плотность нанесения от 1/2 до 1 диаметра коагулята. Мощность: от 0,10 до 0,25 мВт; экспозиция: от 0,08 до 0,15 сек. Критерием эффективности ЛК являлось получение коагулята II порядка по L’Esperance.
Подавляющее большинство ЛК сетчатки выполнялось с помощью контактных линз: Quad Pediatric Laser Lens фирма «Volk» (США) и усовершенствованная линза «Mainster Wide Field» фирма «Ocular Instruments» (США), диаметр контактной поверхности которой был уменьшен со стандартных 15 до 11,5 мм.
В единичных случаях для нанесения лазерных коагулятов в области крайней периферии мы применяли трехзеркальную педиатрическую линзу производства фирмы «Ocular Instruments» (США). У одного ребенка мы столкнулись с выраженной депрессией дыхания и развитием апноэ во время лазерной коагуляции сетчатки при использовании контактных линз. В связи с чем этому ребенку на обоих глазах для коагуляции нами был использован лазерный налобный офтальмоскоп и бесконтактная линза 30 Дптр.
Во всех случаях при выполнении ЛК ребенок располагался на специально приспособленном моторизованном столике. При проведении стандартной лазерной операции ребенок располагался на боку перед щелевой лампой с интегрированным лазерным световодом. При выполнении ЛК сетчатки правого глаза ребенок лежал на левом боку, при лечении левого глаза ребенок переворачивался на правый бок. Медицинская сестра отделения лазерной хирургии фиксировала ребенка и при необходимости перемещала его во время лечения. При использовании налобного лазерного офтальмоскопа ребенок лежал на спине. Длительность операции на одном глазу варьировала от 20 до 40 минут. После выполнения ЛК все дети находились под наблюдением врача-анестезиолога филиала, затем на специализированной машине скорой помощи дети перевозились обратно в отделение выхаживания недоношенных перинатального центра.
Критерием эффективности выполнения ЛК являлся регресс болезни: отсутствие отслойки сетчатки, снижение экссудативной и геморрагической активности, обратное развитие неоваскуляризации сетчатки, а также нормализация калибра и хода ретинальных сосудов.
Следует отметить, что проведение ЛК сетчатки детям с РН зачастую осложнялось следующими факторами. При требуемом массивном объеме ЛК ее нужно было выполнять в условиях плохой визуализации и в максимально сжатые сроки (учитывая нежелательность длительного масочного наркоза). Существенную сложность создавали участки ретинальной экссудации и наличие ретинальных геморрагий, что принуждало постоянно варьировать параметрами лазерного воздействия, для получения адекватного коагулята. Вышеперечисленные факторы значительно увеличивали длительность лазерной операции, что нежелательно в условиях общего наркоза новорожденного.
Критерием оценки эффективности отдаленных результатов ЛК являлось обратное развитие (индуцированный регресс) РН по окончании активного периода и в отдалённом рубцовом периоде (спустя 1,5-5лет после лазерного лечения).
Результаты и обсуждение
Во всех глазах выполнение ЛК было проведено без осложнений. По окончании активного периода (постконцептуальный возраст 40-42 недели при типичном течении и 55 недель при задней агрессивной форме РН) индуцированный регресс достигнут на 213 глазах (86,9% случаев). Регресс процесса выражался в уменьшении вазопролиферации, завершении васкуляризации сетчатки, запустевании неполноценных новообразованных сосудов, нормализации калибра, а также хода ретинальных сосудов и отсутствии отслойки сетчатки.
На 32 глазах (13,1%) в активном периоде отмечалось прогрессирование заболевания в виде формирования витреоретинальных тяжей, вплоть до стадии отслойки сетчатки, что потребовало проведения ранних хирургических вмешательств.
Первичные хирургические витреоретинальные вмешательства после ЛК были выполнены у 21 ребёнка (32 глаза), при этом у 11 детей – в активном периоде, у 10 детей – в рубцовом периоде (в возрасте 6-12 мес.). В 66% случаев отслойка сетчатки возникла при задней агрессивной форме РН.
Формирование тракционной отслойки сетчатки в отдалённом рубцовом периоде выявлено у 2-х детей с индуцированным регрессом в возрасте 2-х и 3,5 лет при плановых диспансерных осмотрах.
В отдалённом периоде (1,5-5 лет после ЛК) у подавляющего большинства детей картина глазного дна соответствовала 1-2 степени остаточных изменений. Это выражалось наличием участков посткоагуляционной хориоретинальной атрофии с лёгкой гетеротопией сосудистого пучка. В 35 глазах (16,4%) отмечался нистагм, астигматизм, частичная атрофия зрительного нерва, миопия на фоне патологии центральной нервной системы (ДЦП, гидроцефалия).
В 10 глазах (4,6%) сформировались более грубые остаточные изменения глазного дна (3 степень рубцового периода).
В 32 глазах, несмотря на проведенную лазерную коагуляцию, сформировалась отслойка сетчатки, что потребовало выполнения эндовитреального хирургического вмешательства.
За последние 2 года нами не было выявлено ни одного запущенного случая РН при диспансерном наблюдения детей.
Анализ результатов работы МСЭ показал, что за последние 5 лет первичная детская инвалидность по зрению в г. Хабаровске и близлежащих районах края снизилась в 1,9 раза. Так, она составила, в 2012г. 1,2 случая на 10000 детского населения (против 2,3 случаев в 2008г). При этом, РН в ее структуре заняла предпоследнее место (13%) против III места в 2008г.
Выводы
1. Рубцовый период РН у 85-90% детей с ее обратным развитием после ЛК характеризовался минимальными остаточными структурными изменениями сетчатки (1-2 степени), что позволило сохранить зрительные функции у большинства детей.
2. Отслойка сетчатки после ЛК развилась в 13,1% случаев, при этом в 2/3 случаев – в активном периоде болезни, в 1/3 случаев – в первые 6-12 мес. после ЛК. Поздние отслойки сетчатки возникли лишь в 2 случаях через 2 и 3,5 года.
3. Отработанный нами организационный алгоритм своевременного выявления РН и лечения ее пороговых стадий позволили:
— предотвратить переход РН в необратимые терминальные инвалидизирующие стадии в 86,9% случаев;
— значительно уменьшить необходимость эндовитреальных вмешательств как в раннем возрасте (до 1 года), так и более старшем возрасте;
— снизить первичную инвалидность по зрению почти в 2 раза, при этом РН стала занимать предпоследнее место в структуре первичной инвалидности по зрению у детей.
Источник


