Краевая пеллюцидная дегенерация роговицы
Краевая (маргинальная) пеллюцидная дистрофия роговицы — достаточно редко встречающееся дегенеративное заболевание, которое, как правило, начинается в молодом возрасте. Характеризуется двусторонним поражением глаз и сопровождается характерным истончением роговичной ткани, с ее выстоянием и нерегулярностью в нижней периферической части.
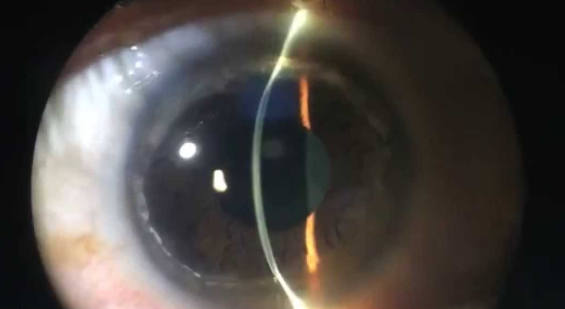
Внешний вид пеллюцидной дистрофии в щелевой лампе
Признаки заболевания
Частота возникновения краевой пеллюцидной дегенерации спорадическая (т.е. встречается крайне редко). Дистрофия выглядит как «лента» истонченной ткани шириной примерно 1-2 мм, расположенная по нижнему краю роговицы, которую от лимба отделяет полоса нормальной роговичной ткани.
К ее симптомам относят возникающее в молодом возрасте постепенное, но неуклонное снижение зрения. В последующих стадиях заболевание проявляется острым снижением зрения и может сопровождаться болевым синдромом. Боль возникает из-за развившейся водянки роговицы (гидропса). У больных отмечается высокой степени иррегулярный обратный астигматизм.
Диагностика
Для диагностики заболевания назначают основные офтальмологические исследования, включая биомикроскопию и компьютерную топографию роговицы и оптическую когерентную томографию (ОКТ).
Биомикроскопия с узкой щелью обнаруживает область истончения роговичной ткани нижнего лимба на 2 мм. Над «лентой» характерного для заболевания наибольшего истончения ткани роговицы расположена зона ее выстояния. Кольцо Флейшера и стрии Фогта отсутствуют. Крайне редко возникает острая водянка роговицы (гидропс).
При пеллюцидной маргинальной дегенерации компьютерная топография выявляет значительное иррегулярное укручение роговицы в назальной и височной области. Кроме того, роговица имеет характерную зону выстояния, которая изгибается вокруг ее центральной части, также имеется выпячивание роговицы в области лимба.

Кератотопограмма при различных заболеваниях роговицы
Дифференциальную диагностику заболевания проводят с кератоконусом, для которого характерно нижнецентральное истончение роговицы. Причем, область максимального истончения роговичной ткани при кератоконусе приходится на область наибольшего выстояния роговицы. В зависимости от стадии болезни обнаруживаются кольцо Флейшера и стрии Фогта.
Лечение
При слабых и средних степенях выраженности пеллюцидной маргинальной дегенерации, для ее коррекции некоторые спецциалисты назначают ношение жестких контактных линз.Однако, эта процедура не является лечебной, а лишь в какой-то мере корректирует зрение. В нашей клинике мы предпочитаем в таких случаях имплантацию интрастромальных роговичных сегментов (ИРС), которые дают более высокое зрение и комфортны для пациента.
В развитых стадиях заболевания может быть выполнена операция послойной или сквозной кератопластики с большим диаметром и смещением вниз. Иногда выполняется полулунная послойная кератопластика.
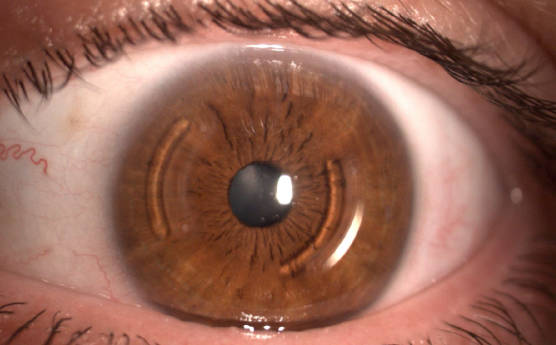
Так выглядит глаз после установки интрастромальных роговичных сегментов (ИРС)
Прогноз
В начальных стадиях большинства пациентов коррекция жесткими контактными линзами рассматривается как вариант выбора, но т.к. достичь адекватной их посадки довольно затруднительно, в связи с чем большую популярность получает установка интрастромальных роговичных сегментов (полуколец).
Хорошие результаты приносит проведение сквозной или послойной кератопластики, хотя из-за локализации патологии в периферических отделах роговицы степень успешности операции несколько ниже, чем при кератоконусе.
Обращайтесь в нашу специализированную на лечении заболеваний роговицы глаза офтальмологическую клинику — сохраняйте и улучшайте свое зрение. Мы успешно помогаем даже в самых тяжелых случаях!
Цены на лечение пеллюцидной дегенерации роговицы в Москве
В нашем офтальмологическом центре мы применяем различные хирургические методики при заболеваниях роговицы (материал для трансплантации вхдит в стоимость операций):
- Имплантация роговичных сегментов (ИРС) — 100 000 — 130 000 руб.
- Передняя послойная кератопластика (DALK) — 600 000 руб.
- Сквозная кератопластика роговицы (PKP) — 300 000 — 600 000 руб.
Источник
M. Moshirfar, J.N. Edmonds, N.L. Behunin, S.M. Chistiansen. Current options in the management of pellucid marginal degeneration // J. Refract. Surg.– 2014.– Vol. 30.– P. 474-485.
Доктор Moshirfar с соавт. провели исследование с целью оценки эффективности существующих методик диагностики и лечения пеллюцидной краевой дистрофии роговицы (ПКДР), включая сквозную кератопластику (СКП), клиновидную серповидную резекцию через все слои роговицы (КСРР), глубокую переднюю ламеллярную кератопластику (ГПЛКП), клиновидную серповидную ламеллярную резекцию (КСЛР), клиновидную ламеллярную кератопластику (КЛКП), ламеллярную кератопластику с формированием стромального кармана (ЛКПФСК), имплантацию торической интраокулярной линзы (ТИОЛ) и интрастромальных роговичных кольцевых сегментов (ИРКС), а также проведение кросслинкинга (КЛ) и комбинированного терапевтического лечения.
ПКДР является редким двусторонним ассиметричным дегенеративным заболеванием роговицы, характеризующимся истончением узкой полосы роговицы по её краю в зоне от 4 до 8 час на расстоянии 1,0 мм от лимба. Поражается, как правило, 80% стромы, что приводит к протрузии роговицы, максимально выраженной в зоне, расположенной кверху от истончения, что отличает ПКДР от кератоконуса. Правильное диагностирование ПКДР очень важно для дальнейшего лечения больных и прогноза.
Диагноз устанавливают на основе результатов биомикроскопического исследования, в ходе которого выявляют наличие истончения роговицы на периферии дугообразной или серповидной формы. При развитой форме заболевания, отмечается наличие перфораций роговицы как результат прогрессирующего истончения ткани. Проведение кератотопографического исследования позволяет детально проанализировать состояние роговицы и диагностировать ПКДР (рис. 1- 3). Visante Omni system (Carl Zeiss Meditec., Дублин) обеспечивает получение кератотопограммы, данных измерения толщины роговицы, а также детального изображения переднего отрезка глаза. При сравнении данных, полученных с помощью Visante Omni system и Orbscan II, выявили, что они практически идентичны. RTVue Premier (Optovue, Inc., Fremont, CA) обеспечивает проведение пахиметрии в считанные секунды, а также получение точной пахиметрической карты.
Методы лечения ПКДР можно разделить на несколько групп: без непосредственного влияния на роговицу, структурные, трансплантацию роговицы или части ее слоев. К методам лечения без непосредственного влияния на роговицу относятся нехирургические способы (очковая и контактная коррекция), а также хирургические методы (имплантация ТИОЛ). Структурные вмешательства включают модификацию радиуса кривизны или механических свойств роговицы, а именно, имплантация ИРКС, а также операции, направленные на укрепление биологической структуры роговицы, то есть проведение КЛ. К хирургическим вмешательствам, во время которых выполняют удаление или замещение всех слоев роговицы, относятся СКП, или удаление части роговицы серповидной формы, т.е. зоны истончения ткани. К операциям, связанным с удалением части слоев роговицы, относится иссечение передних отделов стромы роговицы с сохранением эндотелиального слоя (ГПЛКП) и удаление истонченных передних слоев серповидной формы (рис. 4,5). В настоящее время наиболее распространенными операциями по поводу ПКДР являются СКП и ГПЛКП.
Поскольку выполнение КЛ, имплантация ТИОЛ и ИКРС при ПКДР направлено на устранение только одного аспекта этого заболевания, рекомендуется комбинированное терапевтическое лечение, направленное на коррекцию рефракционной ошибки, включая астигматизм, наряду с ингибированием эктазии роговицы.
В последние несколько лет отмечено совершенствование методик диагностики и лечения ПКДР. Хотя этиология, патофизиология, эпидемиология и генетика этого заболевания до конца не изучены, разработанные методики лечения позволяют повысить функциональные результаты и снизить количество осложнений. КЛ дает возможность остановить процесс выбухания роговицы, а комбинированное лечение и скрининговые методики диагностики позволяют исключить необходимость хирургического лечения в большинстве случаев. Дальнейшие исследования в области разработки лечения пациентов с ПКДР направлены на выявление генетических маркеров, которые позволят диагностировать заболевание на ранних стадиях развития, задолго до выявления клинических признаков и снижения остроты зрения.
Источник
Пеллюцидная краевая дегенерация ( PMD ), является дегенеративным роговицы состояние, часто путают с кератоконуса . Это , как правило , характеризуются четкой, двусторонней прореживания ( эктазией ) в нижней и периферийной области роговицы, хотя в некоторых случаях влияют только на один глаз. Причина этого заболевания остается неясной.
Термин «пеллюцидная краевая дегенерация» был впервые введен в 1957 году офтальмологу Schalaeppi. Слово «прозрачно» означает, ясно, что свидетельствует о том, что роговица сохраняет ясность в прозрачной предельной дегенерации.
Признаки и симптомы
Боль обычно не присутствует в прозрачной маргинальной дегенерации, и в стороне от потери зрения, никаких симптомов не сопровождают условие. Тем не менее, в редких случаях, ПМД может представлять с внезапной потерей зрения начала и мучительной болью глаза, которое происходит , если истончение роговицы приводит к перфорации . В то время как PMD обычно поражает оба глаза, были зарегистрированы некоторые односторонние случаи.
ПМД характеризуются двусторонний прореживание ( эктазия ) в нижней и периферийной области роговицы. Распределение дегенерации серповидно или дугообразную форму. Роговица чуть выше области прореживания является нормальной толщиной, и может выступать кпереди, что создает неровный астигматизм . Это описывается как «пивной живот» внешний вид , так как самый большой выступ происходит ниже горизонтальной средней линии ( в отличие от кератоконуса). Обычно, PMD не представляет с васкуляризации роговицы, рубцов, или каких — либо отложений липидов.
патофизиология
PMD является идиопатическим , не воспалительным состоянием. Истончение роговицы может приближаться к 20% от нормальной толщины. Там может быть увеличение количества мукополисахаридов в строме роговицы . В слое Боумен роговицы может отсутствовать, нерегулярный, или разорваны области.
диагностика
Центр роговицы показывает нормальную толщину, с интактным центральным эпителием, но уступает роговица имеет периферийную полосу прореживания, до около 1-2 мм. Часть роговицы , которая непосредственно примыкает к лимбу избавлена, как правило , полоска приблизительно 1-2 мм. В PMD мы видим высокие против правила астигматизма наряду с горизонтальными бабочками. Уступают периферическое истончение видно между 4 часа и 8 часов позициями .
ПМД испытывает недостаток в апикальном рубцевание роговицы, явление Rizutti, в знак Мансона , а центральная толщина роговицы, как правило , в норме.
Стандартный диагностический тест золото для PMD является топография роговицы . Тем не менее, он не может в качестве конкретного , как пахиметрия роговицы , потому что топография роговицы только оценивает степень и распределение неровностей поверхности на роговице, а не толщины роговицы. Топография роговицы может показать «краб коготь , как» внешний вид, вывод , что наблюдается в обоих кератоконуса и прозрачной маргинальной дегенерации. Таким образом, если топография роговицы используется для диагностики, она должна быть в сочетании с клиническими данными периферического, нижней роговицей прореживания.
лечение
Глазные очки
Большинство людей можно лечить без хирургического вмешательства с помощью очков или контактных линз.
Контактные линзы
На ранних стадиях пеллюцидной краевой дегенерации также могут управляться с мягкими контактными линзами. Успех , как был показан с использованием жестких газопроницаемых контактных линз в сочетании с чрезмерной рефракцией . Люди , носящие контакты DonT сообщают увеличенные проблемы с бликов и контрастной чувствительности, но это не ясно , если это связано с заболеваниями роговицы, или самих контактных линз.
Новые исследования показали , что использование склеральных контактных линз , типа жестких газопроницаемых (РГП) линзы, может быть хорошим вариантом для большинства людей с PMD. Большинство из этих линз в диапазоне от 15,5 мм до 18,0 мм в диаметре. Вне зависимости от размера объектива, то считается , что чем больше RGP линзы в большинстве случаев будет более комфортным , то стандартные жесткие линзы роговицы, а иногда и более удобными , чем мягкие линзы, независимо от того , что она является жесткой линзы. Изюминка к отслойке конструкции и коррекции глазных заболеваний , таким как пеллюцидная краевая дегенерация является то , что видение с этими типами линз является исключительным , когда подходит правильно.
Intacs
Использование Intacs имплантат было испытано в качестве лечения PMD, с небольшим улучшением остроты зрения отмечено после одиннадцати месяцев и Intacs было использовано с кератоконусом с успехом.
Роговицы коллагена сшивание
Существует доказательство того, предполагая , коллаген роговицы сшивания может быть полезными для пациентов с прозрачной маргинальной дегенерацией. Исследования показывают некоторые обнадеживающие результаты путем объединения коллагена сшивания с фоторефрактивной кератектомией , или топографией -guided трансэпителиальной поверхности абляцией .
Хирургия
Роговичные операции по пересадке могут быть затруднены из — за периферическое истончение роговицы, даже с большим и смещены от центра трансплантатов. Таким образом, операция, как правило , зарезервированы для людей , которые не переносят контактные линзы. Несколько различных хирургические подходы могут быть приняты, и ни один подход в настоящее время не установлен в качестве стандарта. Примеры хирургических процедур , используемых для PMD включают: клиновидную резекцию , слоистую серповидную резекцию, проникающую кератопластику , слоистые кератопластики, epikeratoplasty и Интракорнеальные сегменты. Трансплантация всей толщины роговицы (проникающая кератопластика) может быть выполнена , если имеется достаточно нормальная ткань присутствует. Однако, если не хватает нормальной ткани присутствует, то прикрепление трансплантат трудно. Новые хирургические методы в оценке , такие как интрастромальная пластинчатой Keratoplasties и Sclerocorneal интрастромальной ламеллярной кератопластика (шелк), эти методы позволяют thickenning из нижней периферийной роговицы и steepenning вертикальных Меридийно.
В связи с истончением роговицы, люди с PMD являются плохими кандидатами на процедуры , такие как LASIK и ФР кератектомии .
эпидемиология
Заболеваемость и распространенность PMD неизвестны, и никаких исследований еще исследовали его распространенность и заболеваемость. Однако, по общему мнению, что ПМД является очень редким заболеванием. Некоторая неопределенность в отношении случаев PMD может быть связана с его смешением с кератоконусом. PMD не связан расы или возраста, хотя в большинстве случаев представляют в раннем возрасте, от 20 до 40 лет. Хотя PMD обычно считается влиять на мужчин и женщин в равной степени, некоторые исследования показывают, что это может повлиять на мужчин чаще.
Некоторые заболевания наблюдаются у людей с PMD. Тем не менее, нет причинно-следственных связей не были установлены между любым из сопутствующих заболеваний и патогенезом PMD. Такие заболевания включают в себя: хронический открытоугольной глаукомы, пигментный ретинит, дегенерация сетчатки решетки, склеродермия, kerato-конъюнктивит, экзема, и гипертиреоз.
Прогноз
Визуальная функция снижается в результате неправильной формы роговицы, что приводит к астигматизму , и вызывая искажение зрения. Ухудшение может стать тяжелым течением времени.
Смотрите также
- Роговичный эктазированные расстройства
Рекомендации
внешняя ссылка
Источник
Файзрахманов Р.Р., Суркова В.К.
Невоспалительное заболевание роговицы – краевая пеллюцидная дегенерация (КПДР), характеризуется серповидным истончением и выпячиванием её в нижнем отделе шириной около 2 мм с 4 до 8 часов, что наглядно видно на поперечных срезах оптикокогерентных томограмм (рис. 1).
Патологически изменённая зона чётко выделяется на фоне относительно нормальной роговицы, причём не сопровождается неоваскуляризацией, образованием кольца Флейшера или стрий Фогта, в отличие от кератоконуса [1–4]. Является ли КПДР проявлением кератоконуса, всё ещё дискутируется в научной литературе [5, 6].
Заболевание, как правило, выявляется в возрасте 20–40 лет и медленно прогрессирует, часто носит двусторонний характер. Болезнь возникает спорадически, этиология многофакторна. Она сопровождается выраженным снижением зрительных функций, развитием аметропий высоких степеней, способствует зрительной и социальной дезадаптации пациентов.
Топографические исследования роговицы при КПДР проявляются высоким иррегулярным обратным астигматизмом, укручением роговицы с характерным паттерном в виде «клешни краба» и «целующихся птичек» [6, 7].
Традиционно при начальных стадиях заболевания назначают коррекцию жёсткими контактными линзами (ЖКЛ), а при их непереносимости осуществляют имплантацию роговичных сегментов, в далекозашедших же случаях – различные виды кератопластики [8–12].
В последние десятилетия всё чаще применяется фотохимический кросслинкинг (КЛ) как патогенетически ориентированный метод лечения КПДР, нередко в комбинации с другими методами [13–17]. Эффективность КЛ при кератоконусе обосновывает его широкую популярность, в том числе и в педиатрической практике [18–21]. При этом повышается жёсткость роговицы и толерантность к ферментативному расщеплению, а рефракционный эффект может варьировать в пределах 1,0–4,0 дптр. Однако такие сообщения единичны. В настоящей работе дана оценка эффективности лечения КПДР методом КЛ и его роли в реабилитации пациентов с рефракционными нарушениями при данной офтальмопатологии.
Цель
Оценка клинической эффективности ультрафиолетового кросслинкинга у пациентов при краевой пеллюцидной дегенерации роговицы.
Материал и методы
В исследование вошли 13 пациентов (19 глаз) с прогрессирующим течением КПДР, которым проведено лечение методом ультрафиолетового кросслинкинга роговицы. Возраст пациентов – от 27 до 58 лет. У всех больных была характерная клиническая картина с истончением в нижней части роговицы, а именно у лимбального её края, шириной до 2 мм (рис. 1) и эктазией в виде «клешни краба» или «целующихся птичек». Толщина роговицы в месте истончения варьировала от 443 до 528 мкм (в среднем 489±26 мкм), величина средней преломляющей силы (Kave) – от 46,5 до 52,9 дптр (49,9±2,3 дптр), роговичного астигматизма – от 3,6 до 7,9 дптр (5,7±2,2 дптр), некорригируемой остроты зрения (НКОЗ) – от 0,05 до 0,4 (0,09±0,02), корригируемой остроты зрения (КОЗ) – от 0,1 до 0,7 (0,3±0,24).
Кросслинкинг проводили по стандартному методу согласно «Дрезденскому» протоколу, с деэпителизацией роговицы в пределах 8 мм, насыщением роговицы раствором 0,1% рибофлавина и 20% декстрана («Декстралинк», Уфа, рег. уд. № ФСР 2010/09071) в течение 15–20 минут и облучением УФ-А с помощью аппарата «УФалинк» (Уфа, рег. уд. № ФСР 2009/05489) при мощности 3 мВ/см² в течение 30 минут. В послеоперационном периоде проводили местное противовоспалительное лечение антибиотиками, стероидами и слёзозаменителями.
Пациентам выполняли общепринятые и дополнительные офтальмологические методы исследования, включающие кератотопографию (OPD-Scan, Nidek, Япония), оптикокогерентную томографию переднего отрезка глаза и пахиметрию (Vizante ОСТ, Carl Zeiss Meditec Inc., Германия), конфокальную микроскопию (Heidelberg Retina Tomograph, Германия), исследование биомеханических свойств роговицы (Ocular Response Analyzer, Reichert, США)
Обследование проводили до и через месяц, 3, 6 и 12 месяцев после лечения. Контактную коррекцию назначали не ранее, чем через 3 месяца после процедуры.
Результаты
Интра- и послеоперационных осложнений не наблюдали. Роговичный синдром, который имел место в первые дни после операции, исчезал после полной эпителизации роговицы. В течение 4 недель наблюдалось развитие псевдохейза, обусловленное апоптозом кератоцитов и транзиторным отёком.
Через месяц после лечения в 14 глазах отмечалось снижение НКОЗ и КОЗ в среднем на 0,02±0,04 и 0,1±0,09 соответственно, что было связано с псевдохейзом. Динамика кератотопографических карт показала уплощение и выравнивание передней поверхности роговицы, а также снижение её преломляющей силы через месяц после процедуры (рис. 2). Средний показатель преломляющей силы роговицы – 49,1±4,2 дптр, роговичного астигматизма – 4,7±2,5 дптр. Толщина роговицы увеличилась до 515±211 мкм.
Через 3 месяца НКОЗ и КОЗ повысились во всех случаях и составили 0,1±0,07 и 0,52±0,1 соответственно, в основном за счёт снижения величины цилиндрического компонента рефракции. Отмечено уменьшение толщины роговицы в центре в среднем на 29 мкм (439±153 мкм), преломляющей силы роговицы (Kave) – на 1,0 дптр (46,8±2,7 дптр), роговичного астигматизма – до 5,1±1,3 дптр (р≤0,05).
Через 6 месяцев КОЗ в среднем составила 0,59±0,27, при этом было отмечено её повышение на 2 строки – в 6 случаях, на 1 строку – в 10. Толщина роговицы в центре составила в среднем 466±79 мкм, Kave – 47,9±2,6 дптр; показатель роговичного астигматизма – 4,8±1,5 дптр.
Через год после лечения прослеживалась тенденция к улучшению средних показателей НКОЗ до 0,15±0,08 и КОЗ – 0,7±0,2, при этом положительная динамика зрения отмечена в 14 случаях, острота зрения не изменилась в 3 и снизилась – в 2 (р≤0,07). Преломляющая сила роговицы составила в среднем 45,9±4,9 дптр, роговичный астигматизм – 4,7±0,9 дптр.
Демаркационная линия (ДЛ) роговицы является одним из косвенных признаков состоявшегося сшивания коллагена роговицы. Она локализовалась на глубине 50–80% толщины роговицы [22, 23]. Через 1 месяц в 11 случаях (57,9%) ДЛ выявлялась в среднем на глубине 278±80 мкм (рис. 2).
Через 3 месяца только в 6 случаях (31,6%) верифицировалась ДЛ, которая полностью исчезала к 6-му месяцу.
Через 12 месяцев специфических изменений роговицы не наблюдалось, сохранялось прежнее характерное локальное истончение в нижнем её секторе. Только в 1 случае (5,2%) отмечался стойкий хейз в виде поверхностного помутнения роговицы.
Конфокальная микроскопия через месяц после процедуры показала незначительное снижение прозрачности экстрацеллюлярного матрикса, репопуляцию кератоцитов стромы в сроки 3–6 месяцев, с полным восстановлением структуры через год после проведения стандартного кросслинкинга.
Обсуждение
G. Wollensak et al. указывают на процесс сшивания фибрилл и утолщение коллагеновых волокон роговицы под воздействием УФ-облучения в присутствии рибофлавина, что способствует повышению биомеханических свойств и жёсткости роговицы. Внедрение нового метода лечения – КЛ роговичного коллагена, оказывающего стабилизирующий эффект, расширило возможности поэтапной реабилитации пациентов с первичными кератоэктазиями [15, 20, 22–29]. Уменьшение радиуса кривизны роговицы и её уплощение после кросслинкинга при кератэктазии описаны в ряде российских и зарубежных работ [15, 27–29]. S. Bayraktar et al. указывали на рефракционную и функциональную эффективность КЛ в виде монотерапии при КПДР, при которой снижение преломляющей силы роговицы достигало 3,0 дптр и способствовало повышению остроты зрения [7]. Кросслинкинг, на фоне повышения ригидности роговицы, создаёт «почву» для последующей хирургической коррекции аметропии [26, 30].
В литературе представлены единичные случаи применения КЛ у больных с КПДР, в т. ч. в сочетании с хирургическими методами коррекции аметропии. В частности, G. Kymionis et al. показали эффективность и безопасность КЛ роговицы в сочетании её с фоторефракционной кератэктомией [27]. Сравнивая клиническое проявление двух эктазий и эффективность КЛ, при них следует указать, что КПДР реже имеет прогрессирующее течение, чем кератоконус, что и объясняет частое применение КЛ при последнем. Динамика клинико-морфологических показателей после проведения КЛ при этих кератоэктазиях сопоставима.
Меньшая диагностическая информативность конфокальной микроскопии роговицы при КПДР в сравнении с кератоконусом связана с локализацией зоны эктазии на периферии, что делает исследование не всегда возможным, а результаты достоверными. Структурные изменения в строме роговицы после кросслинкинга при обоих видах эктазий однотипны.
При анализе анатомо-функциональных результатов становится ясно, что повышение остроты зрения происходит за счёт уменьшения астигматического компонента рефракции, вследствие общего выравнивания и уплощения роговицы. Это позволяет рассматривать КЛ как первый этап в системе реабилитации пациентов с прогрессирующей формой КПДР.
Заключение
Краевая пеллюцидная дегенерация роговицы представляет собой разновидность первичных кератэктазий с характерной клинической картиной и поздним началом. Это, как правило, двусторонний, медленно прогрессирующий процесс. Проведение ультрафиолетового кросслинкинга роговицы при прогрессирующем течении заболевания способствует улучшению оптометрических показателей и стабилизации процесса.
Источник

