Конъюнктивит после удаления катаракты
С развитием технологий операция по удалению катаракты перестала быть травматичной, так как выполняется бесшовным способом. Снизилось и количество осложнений, но, к сожалению, некоторые неприятные последствия оперативного вмешательства, как конъюнктивит, все же нередки. Чем же лечат конъюнктивит после операции на глазах?
Операция по удалению катаракты — особенности

Избавиться от помутнений хрусталика, связанных с возрастными изменениями организма, без операции по удалению катаракты невозможно.
Как только помутнения затрагивают оптическую зону, и качество жизни пациента с диагнозом «катаракта» значительно ухудшается, ему рекомендуют операцию по замене хрусталика. Ждать, когда катаракта созреет полностью, теперь не нужно, потому что новые методики удаления катаракты позволяют это делать на любой стадии.
В связи с тем, что фрагменты хрусталика выводятся из глаза в виде эмульсии, а современные виды интраокулярных линз тонкие и вводятся в сложенном состоянии, специалистом выполняется небольшой разрез, не требующий наложения швов. Это значит, что огромное количество осложнений, которые раньше были связаны с длительным заживлением, теперь практически отсутствуют, но есть и такие, которые все же возникают в послеоперационный период.
Виды осложнений после удаления катаракты
Для снижения риска осложнений в послеоперационный период пациентам, перенесшим замену хрусталика, рекомендуется вести здоровый образ жизни, отказаться от пагубных привычек в период подготовки к оперативному вмешательству, наладить режим работы, сна и отдыха, сбалансировать рацион, обогатив его полезными для здоровья глаз продуктами. Чем крепче иммунитет пациента с катарактой, тем больше будет защитного ресурса у организма, который сможет сопротивляться возможным инфекциям и осложнениям.
Послеоперационные осложнения после удаления катаракты:
- Конъюнктивит — воспалительный процесс в слизистой оболочке глаза; может быть вирусным и бактериальным, развивается на фоне ослабления защитных функций организма.
- Увеит — воспаление сосудистой оболочки глаза; для лечения применяется консервативная терапия, в большинстве случаев воспалительный процесс купируется к десятому дню лечения.
- Вторичная катаракта — позднее осложнение, связано с помутнением задней капсулы хрусталика; в качестве профилактики эффективны методики полировки капсулы во время удаления катаракты, а также применение новых видов хрусталиков с особой архитектурой опорных элементов.
Одним из наиболее часто встречающихся осложнений после замены хрусталика является конъюнктивит. Вирусные и бактериальные возбудители инфекции часто взаимодействуют со слизистой глаз, но здоровый, крепкий организм справляется с ними, не допуская распространения. Из-за сухости глаз, которая зачастую возникает после удаления катаракты, защитные способности организма ослабевают, поэтому слизистая глаз воспаляется.
Можно ли заразиться вирусным и бактериальным конъюнктивитом во время операции катаракты?
В клиниках, где проводятся операции на глазах, действуют строгие санитарные нормы, поэтому риск заражения конъюнктивитом при операции катаракты минимален. Но все же может случиться и такое, что при замене хрусталика внутрь глаза проникают бактерии, и тогда болезнь развивается в течение нескольких часов. Пациенту назначают инъекции внутрь глаза, внутривенные инфузии или глазные капли. Такой вид инфекции опасен развитием эндофтальмита — воспалительного процесса, для которого характерно скопление гноя. Нагноения могут выйти за пределы глазного яблока и спровоцировать сепсис, менингит. Обычно такая болезнь возникает в результате травмы, повреждения глаз, но бывает и при оперативном вмешательстве, когда инфекция попадает внутрь через хирургический разрез.
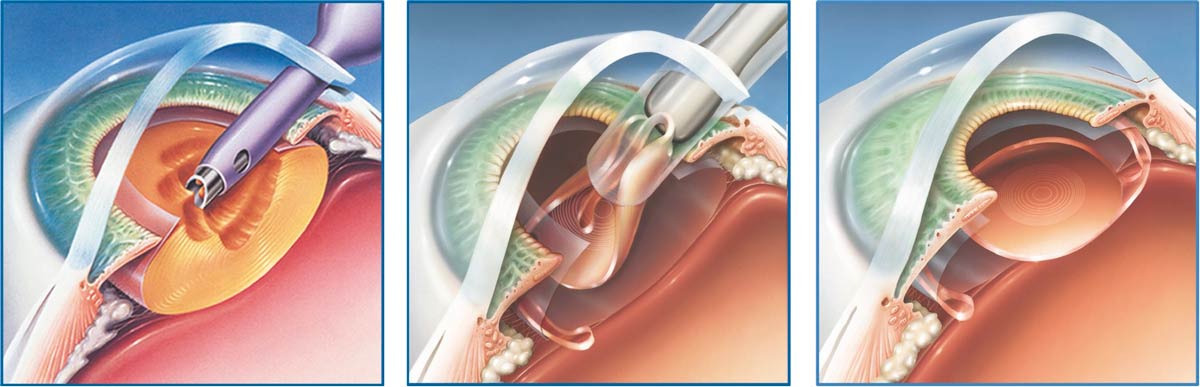
Большинство же случаев осложнений в виде конъюнктивита после удаления катаракты связано с уязвимостью организма после перенесенного оперативного вмешательства. Поэтому в терапевтический комплекс мероприятий, которые назначаются пациенту, перенесшему замену помутневшего хрусталика, входят антибиотики и другие препараты с противовоспалительным эффектом. Антибиотики уменьшают риск развития инфекции. Врач расписывает схему применения капель. В первые дни после замены хрусталика капать глаза нужно часто, до 5 раз в день, на второй неделе можно это делать уже 2-3 раза. Но, даже при выполнении всех рекомендаций врача, может развиться вирусный или бактериальный конъюнктивит. Его симптомы распознаются еще на ранней стадии.
Симптомы конъюнктивита после удаления катаракты
После операции катаракты конъюнктивит может развиться как в первые часы после вмешательства, так и через время. Поэтому пациентам стоит выполнять все предписания врача и применять назначенные специалистом глазные капли. Обычно назначаются капли с антибактериальным действием. Проявляется послеоперационный конъюнктивит с такими же симптомами, как и часто встречающиеся отеки слизистой, имеющие грибковую, вирусную, бактериальную природу. Болезнь может протекать без видимых покраснений, что не отменяет срочную консультацию врача и адекватную терапию.
Как проявляется конъюнктивит после операции:
- сухость и жжение, покраснение глаз;
- светобоязнь, снижение остроты зрения;
- появляются пленки и слизисто-гнойные выделение на глазах;
- обильное слезотечение;
- головные боли, проблемы со сном.
Конъюнктивит после удаления катаракты может развиться не как осложнение операции, а как следствие снижения иммунитета или из-за заражения вирусной инфекцией, что случается и с абсолютно здоровыми людьми. При правильной терапии такой недуг проходит за одну-две недели. Если не лечить заболевание (а оно может затрагивать не только конъюнктиву, но и роговицу), то острое состояние перейдет в хроническую форму, и справиться быстро с болезнью не получится.
После конъюнктивита роговица восстанавливается долго, порой и несколько лет. В этот период может ухудшиться острота зрения. Чем раньше будет начато лечение, тем благоприятней будет прогноз выздоровления.
Лечение конъюнктивита после замены хрусталика
Как лечат конъюнктивит, если он появился после операции? В зависимости от причины, вызвавшей появление конъюнктивита, врач назначает препараты, действие которых направлено на устранение возбудителя: бактерий или вируса. Определить возбудителя можно лабораторным путем. Для этого пациенту предлагается сделать соскоб и мазок с глаз, а также сдать кровь на чувствительность к антибиотикам. При бактериальном конъюнктивите возбудителем могут быть стафилококки, стрептококки, хламидии, а при вирусном заболевании болезнь провоцируют герпетические вирусы, аденовирусы и вирусные инфекции (свинка, ветрянка, краснуха).
Комплексная терапия при лечении конъюнктивита:
- применение глазных капель с анестезирующим эффектом — это необходимо для снятия болезненных ощущений и для терапии мазями;
- антибактериальные мази, которые закладываются под нижнее веко;
- противовоспалительные средства, устраняющие отек, красноту глаз;
- антибиотики — назначаются специалистом с учетом анализов на определение возбудителя (бактерии) и чувствительность к препаратам;
- противовирусные препараты, если возбудителем являются вирусы;
- жаропонижающие, обезболивающие средства и обильное питье при высокой температуре;
- промывание глаз раствором фурацилина.
Промывать глаза лучше рецептурными препаратами, чтобы избежать аллергических реакций на травяные сборы.
Реабилитация после операции катаракты: режим, диета, упражнения
витамины. Если авитаминоз, истощение, ослабление иммунитета, связаны со скудным, несбалансированным рационом, его необходимо обогатить овощами, зеленью, жирной морской рыбой, диетическими видами мяса, продуктами, в которых преобладают витамины А, D, Е, В6 и В12. Также необходимо принимать витаминные комплексы, назначенные врачом. Их должны назначить еще во время лечения конъюнктивита, затем курс нужно продолжить для закрепления результата. К сожалению, при конъюнктивите часты рецидивы, если защитные функции организма не удается восстановить, поэтому диета и витаминизация крайне необходимы.
Восстановление после удаления катаракты и возникших осложнений:
- прием витаминных комплексов;
- использование увлажняющих глазных капель с витаминами — дополнительное увлажнение глаз повышает защитные функции, препятствует прохождению инфекции, а витамины налаживают обмен веществ, улучшают кровоток органов зрения;
- щадящая гимнастика для глаз;
- соблюдение режима, диета, прогулки на свежем воздухе.
В первый месяц после операции катаракты рекомендуется ограничить физические нагрузки, а вот отказываться полностью от зрительных нагрузок не стоит. Мозг человека в этот период привыкает к новым оптическим условиям, ему нужно время, чтобы адаптироваться, поэтому следует выполнять различные упражнения: тренироваться читать книжки с крупным и мелким шрифтом, рассматривать объекты на разном расстоянии и т.д. Так восстановление зрения пройдет быстрее. Чтобы исключить рецидивы осложнений после операции катаракты, важно наладить режим работы и отдыха. Организм, привыкший к четкому распорядку, сможет своевременно реагировать на угрозы извне и сопротивляться вирусным и бактериальным инфекциям.
Источник
Без паники: что делать, если катаракта побеждена, но глаз после операции не видит
Благодаря новым медицинским технологиям операция по удалению катаракты считается простым хирургическим вмешательством, несущим минимальный риск для здоровья пациента.
Но высокая квалификация хирурга и использование современного оборудования не исключают возможности развития послеоперационных осложнений.
Почему после удаления катаракты глаз не видит так хорошо, как должен?
Как правило, осложнения наблюдаются у больных, которые имели катаракту, осложненную сопутствующими заболеваниями (сахарным диабетом, поражением иммунитета), или не соблюдали врачебных рекомендаций по уходу за глазами после процедуры.
Вероятность побочных эффектов возрастает и у пожилых людей – с возрастом ткани глаз теряют способность к быстрой регенерации.
В ряде случаев наблюдаются спонтанные осложнения, которые не связаны ни с одним из вышеперечисленных факторов и развиваются из-за индивидуальных особенностей организма или по невыясненным причинам.
Как должен выглядеть глаз после операции?
Любое, даже малоинвазивное хирургическое вмешательство не проходит для организма бесследно, поэтому процедура по удалению катаракты вызывает у пациентов неприятные ощущения. После ее проведения могут возникать боли разной интенсивности, воспаления и отеки век, небольшое покраснение глаза.
Для снятия болевых ощущений рекомендуется принимать обезболивающие препараты и нестероидные противовоспалительные средства (Кетанов, Кеторол, Ибупрофен).
От отечности можно избавиться, ограничив потребление жидкости и продуктов, вызывающих отеки.
Перед глазами больного может наблюдаться легкая пелена – обычно это происходит из-за местного воспаления или туго наложенных швов. В норме подобные симптомы самостоятельно проходят через несколько дней и не требуют медицинского вмешательства.
Совет. Несмотря на то что зрение восстанавливается практически сразу после операции, больным рекомендуется ограничение зрительной нагрузки: запрещено водить машину, читать мелкий текст, долго работать за компьютером, смотреть телевизор или пользоваться мобильными гаджетами.
Причины того, что зрение не восстановилось
Чтобы не пропустить развитие осложнений и вовремя обратиться за медицинской помощью, пациентам в послеоперационный период нужно внимательно следить за своим здоровьем.
При появлении любых тревожных признаков или сильного дискомфорта следует сразу же отправляться к врачу.
К проявлениям осложнений относят:
- сильный отек, который не проходит в течение 2–3 дней после операции;
- кровоизлияние – на роговице появляются характерные красные пятна или прожилки;
- сильную слезоточивость, появление гнойного секрета;
- интенсивную боль в глазу, виске или надбровной области;
- двоение, вспышки или потемнение в глазах.
Внимание! Применять какие-либо препараты без консультации врача категорически запрещено – самолечение при послеоперационных осложнениях может усугубить ситуацию и привести к полной потере зрения.
Какие осложнения возможны после по замены хрусталика
Все осложнения после удаления катаракты делятся на интраоперационные (которые произошли во время оперативного вмешательства) и постоперационные.
Первые обычно наблюдаются при недостаточной квалификации хирурга и включают повреждения роговицы ультразвуком или лазером, разрыв связок хрусталика или его капсулы и т. д. В зависимости от степени поражения тканей пациентам требуется медикаментозное или хирургическое лечение.
Послеоперационные осложнения наблюдаются чаще и могут быть связаны как с врачебными ошибками, так и с сопутствующими патологиями или спонтанными изменениями тканей глаза.
Вторичную катаракту выдают «мушки»
Вторичная катаракта развивается после операции по устранению первичной, но механизмы возникновения заболеваний абсолютно разные.
Причинами вторичной катаракты выступают клеточные реакции при системных патологиях, эндокринных нарушениях и других недугах; на задней части капсулы хрусталика разрастаются эпителиальные клетки, образуя плотную пленку.
При данном осложнении у пациента постепенно ухудшается восстановленное зрение, перед глазами возникает туман и мошки. Диагностируется вторичная катаракта после исследования структур глаза с помощью специальной аппаратуры. Способ лечения – лазерная коррекция (разрушение разросшихся клеток).
Повышенное внутриглазное давление
Распространенное осложнение, развивающееся из-за неполного вымывания гелеобразного средства, которое вводят в глаз для защиты его структур от операционных повреждений. У больных развивается легкий отек роговицы, при взгляде на источник света появляются радужные круги, наблюдается незначительное снижение зрения. Диагноз ставят на основе жалоб пациента и измерения внутриглазного давления с помощью специального тонометра. Лечение медикаментозное (закапывание в глаза капель для терапии глаукомы).
Фото 1. Удобнее измерять внутриглазное давление с помощью пневмотонометра. На фото модель CT-80 от фирмы-производителя Topcon.
Розовый туман в глазах или синдром Ирвина-Гасса
Отек макулы (синдром Ирвина-Гасса) возникает из-за скопления жидкости в области макулы (центральной части сетчатки). Симптомы заболевания включают ухудшение центрального зрения, искажение предметов, светобоязнь, а также появление перед глазами характерной розоватой пелены.
Для диагностики синдрома Ирвина-Гасса необходим осмотр глазного дна с помощью микроскопа или оптического томографа. Пациентам с данным диагнозом назначают противовоспалительные препараты в таблетках или инъекциях, при отсутствии результата лечения – хирургическое вмешательство.
Справка. Синдром Ирвина-Гасса редко ведет к полной потере зрения, но восстановление функций глаза происходит медленно, в течение нескольких месяцев.
Отек роговицы
Осложнение может развиваться как вследствие вмешательства в структуры глаза, так и из-за повышения внутриглазного давления, попадания инфекции или аллергических реакций.
У пациентов наблюдается покраснение глаза, чувствительность к свету, нечеткость зрения, резкая боль и слезоточивость.
Для постановки диагноза врач должен осмотреть глаз с помощью офтальмологической аппаратуры, при необходимости – взять на анализ слезную жидкость и ткани. Лечение заболевания осуществляется с помощью антибактериальных или противовирусных препаратов, регенерирующих капель, физиопроцедур.
Послеоперационный астигматизм: близорукость или дальнозоркость
Причины послеоперационного астигматизма – ненадлежащее качество инструментов, которые использовались для выполнения операции, слишком сильное натяжение швов или повышение внутриглазного давления.
Заподозрить астигматизм можно по ухудшению зрения в послеоперационный период – в зависимости от вида заболевания у пациентов появляется близорукость или дальнозоркость разной интенсивности. Диагноз ставится на основе офтальмологического осмотра глаза с применением специального оборудования. Терапия – ношение специально подобранных очков или контактных линз.
Смещение хрусталика
Последствие неправильных действий хирурга в ходе операции, из-за чего происходит разрыв связок или капсулы. При данной патологии у больных наблюдается двоение, вспышки или потемнение перед глазами, легкий отек и болевой синдром.
Диагноз ставится на основе осмотра глазного дна. Лечение хирургическое: врачи осуществляют подъем хрусталика, после чего фиксируют его в нормальном положении.
Отслойка сетчатки: если появились черные точки
Отслойка сетчатки чаще всего происходит у пациентов, страдающих близорукостью, а также после травмы глаз в послеоперационный период. Симптомы заболевания – появление перед глазами пятен, мушек или вспышек, позже – пелены, которая закрывает поле зрения. Для диагностики необходимо комплексное обследование и измерение внутриглазного давления. Устранить повреждение можно только хирургическим путем.
Экспульсивное кровотечение
Экспульсивное кровотечение происходит из-за разрыва крупной артерии, находящейся в сосудистой оболочке глаза.
Чаще всего наблюдается у пациентов с сопутствующими заболеваниями, включая патологии кроветворения, сахарный диабет, глаукому, атеросклероз, сердечно-сосудистые нарушения.
Экспульсивное кровотечение – осложнение, которое развивается во время операции и требует немедленной герметизации образовавшегося повреждения.
Глаз очень болит и слезится — подозрение на Эндофтальмит
Тяжелое гнойно-септическое поражение глаза вследствие попадания инфекции в ткани во время операции (или после нее). Симптомы включают сильную боль, резкое снижение зрения, отек роговицы, слезоточивость и отделение гнойного содержимого. Для выявления заболевания у пациента берется на анализ слезная жидкость и образец стекловидного тела, после чего назначается лечение – антибиотики и противовирусные препараты, нестероидные противовоспалительные средства, в тяжелых случаях – оперативное вмешательство.
Справка. В число наиболее распространенных послеоперационных осложнений после лечения катаракты входят повышение внутриглазного давления и вторичная катаракта, реже встречается отслойка сетчатки и отек роговицы, а самые редкие послеоперационные нарушения – эндофтальмит и смещение хрусталика.
Чтобы в глазах не двоилось: профилактика послеоперационных осложнений
Чтобы предотвратить послеоперационные осложнения, необходимо ответственно отнестись к выбору медицинского учреждения и врача, который будет проводить процедуру, а также четко соблюдать врачебные рекомендации.
В первые дни после операции следует прикрывать глаз повязкой, исключить зрительные и физические нагрузки, закапывать регенерирующие капли, при необходимости – принимать антибиотики или другие рекомендованные препараты.
После восстановления зрения пациент должен следить за гигиеной глаз, носить очки или линзы и регулярно посещать врача для профилактических осмотров.
У 98% больных, которые перенесли операцию по удалению катаракты, зрение частично или полностью восстанавливается через несколько месяцев без каких-либо осложнений. Современные терапевтические методики и специальная аппаратура позволяют провести хирургическое вмешательство с минимальным риском, поэтому операция остается наиболее безопасным и эффективным способом лечения данного заболевания.
Полезное видео
Познакомьтесь с видео, в котором перечисляются вероятные осложнения после удаления катаракты и их признаки.
Использованные источники: linza.guru
ПОХОЖИЕ СТАТЬИ:
После операции катаракты чем можно промывать
Катаракту прополисом
Как мне делали операцию по удалению катаракты
Когда можно оперировать катаракту на втором глазу
Симптомы заболевания глаз катаракта
Вторичная катаракта после операции: что это такое, симптомы и лечение
Катарактой называется любое помутнение хрусталика глаза. Вторичная катаракта представляет собой фиброз капсулы, расположенной за интраокулярной линзой.
Почему развивается помутнение?
Вторичная катаракта относится к осложнениям хирургического лечения. Эта патология развивается только в артифакичном глазу, то есть после экстракции (удаления) катаракты и замены собственного хрусталика на искусственную линзу.
Причинами возникновения помутнений могут быть:
- Разрастание капсулы. Во время операции рассекается и частично удаляется передняя капсула. После этого проводится удаление самого хрусталика. Задняя капсула остается нетронутой, на нее устанавливается интраокулярная линза. При некоторых общих заболеваниях (сахарном диабете) или хроническом воспалении средней оболочки глаза (увеите), после установки линзы происходит изменение структуры задней капсулы и ее помутнение.
- Неправильная установка интраокулярной линзы. При неправильно подобранном размере или ошибке в имплантации линзы возникает вторичная катаракта.
- Образование клеточных скоплений. Согласно этой теории после рассечения передней капсулы хрусталика, эпителиоциты (клетки, обеспечивающие рост соединительной ткани) мигрируют в область задней капсулы и стремятся восстановить ее структуру. Интраокулярная линза при этом воспринимается как инородное тело. На ее поверхности откладываются клеточные элементы, образующие мембрану. В результате возникает помутнение. Эта причина наиболее распространена среди лиц молодого возраста, так как у них эпителиоциты проявляют большую активность.
Классификация заболевания
В зависимости от патогенетических механизмов развития и причин возникновения помутнений выделяют фиброзную и пролиферативную вторичную катаракту. Фиброзная форма возникает спустя непродолжительное время после установки интраокулярной линзы. Фиброз (разрастание соединительной ткани) затрагивает только заднюю капсулу.
При пролиферативной форме заболевания помутнение вызывают клеточные элементы, мигрирующие на интраокулярную линзу. Этот вид вторичной катаракты развивается через более продолжительное время (год и более).
Признаки развития патологии
После удаления помутневшего хрусталика, зрение пациента в большинстве случаев (при отсутствии другой патологии) полностью восстанавливается. Но через некоторое время, если образуется вторичная катаракта, пациент снова жалуется на снижение зрения вдаль и вблизи, появляется ощущение инородного тела в глазу. Глаз становится чувствительным к яркому свету, изменяется цветоощущение. Очки не помогают улучшить зрение, вызывают головокружение и головную боль. Иногда появляется двоение, искажение предметов, изменение их формы, затуманенность перед глазами, радужные круги при взгляде на яркий свет.
Диагностика заболевания
Диагноз вторичной катаракты выставляется врачом-офтальмологом. Появление указанных выше симптомов через несколько месяцев после проведенной экстракции катаракты позволяет предположить образование вторичной катаракты. Если эти признаки появились раньше, чем через 3 месяца, стоит искать другую причину развития симптомов.
На приеме офтальмолог проводит проверку зрения с пробным подбором очков, измеряет внутриглазное давление для исключения глаукомы. После этого проводится исследование органа зрения (биомикроскопия) на специальном аппарате – щелевой лампе. При биомикроскопии выявляется фиброз задней капсулы, который проявляется в виде серого фона зрачка. Дополнительно проводится УЗИ глаза и оптическая когерентная томография. Эти методы исследования позволяют визуализировать фиброз задней капсулы.
Методы лечения вторичной катаракты
Самым безопасным методом лечения заболевания является лазерная дисцизия (рассечение) капсулы. В некоторых случаях проводится хирургическая операция.
Лечение вторичной катаракты медикаментозными средствами неэффективно, так как капли не проникают к задней капсуле хрусталика и не могут на нее воздействовать. Выбор метода лечения патологии не зависит от причин возникновения катаракты.
Дисцизия задней капсулы
Лечение лазером проводится амбулаторно в условиях поликлиники, предоперационная подготовка не проводится. За час до дисцизии врач закапывает пациенту лекарственное средство в виде капель, расширяющие зрачок. В отзывах пациенты отмечают безболезненность процедуры, поэтому чаще всего применения обезболивающих капель не требуется.
Рассечение проводится с помощью лазера. Пациент устанавливает голову на аппарате и смотрит в одну точку. Хирург под микроскопом проводит дисцизию капсулы, формирует “окошко” в центре поля зрения.
Оперативное лечение
В некоторых случаях, например, при значительном фиброзе задней капсулы или отказе пациента от лазерного лечения, проводится хирургическое вмешательство. Операция выполняется в условиях стационара. На операционном столе после установки на глаз векорасширителей пациенту проводят прокол роговой оболочки тонкой иглой в двух точках. После этого хирург вводит под интраокулярную линзу специальный раствор, позволяющий отделить ее от задней капсулы.
Микрохирургическим аспиратором проводится удаление задней капсулы хрусталика, на интраокулярную линзу устанавливается специальное удерживающее кольцо. После этого раствор из глаза удаляется и снимаются векорасширители. На места проколов швы не накладываются.
Противопоказания к лечению
Противопоказанием к лазерной дисцизии катаракты может быть только крайне тяжелое общее состояние пациента. Хирургическое вмешательство не проводится при тяжелых сердечно-сосудистых заболеваниях, дыхательной недостаточности.
Послеоперационный период
После лазерного лечения пациенту на 3 дня назначаются противовоспалительные капли. Медикаментозная терапия после оперативного лечения предусматривает назначение противовоспалительных и антибактериальных капель, регенерирующих мазей на срок до 3 недель.
Зрение после лазерной капсулотомии восстанавливается до прежнего уровня в течение нескольких часов.
Осложнения заболевания и послеоперационного периода
Вторичная катаракта не приводит к развитию осложнений. Потеря зрения является полностью обратимой. Изменения положения интраокулярной линзы (при отсутствии других заболеваний глаз) не происходит.
Лазерная дисцизия и открытая операция в очень редких случаях могут приводить к развитию отслойки сетчатки. Такая ситуация возможна у лиц с высокой степенью миопии, некомпенсированным сахарным диабетом.
Хирургическое вмешательство может осложняться изменением положения (вывихом) интраокулярной линзы, кератитами и увеитами. Для фиксации линзы после удаления задней капсулы проводится ее пришивание или установка специальных фиксирующих колец.
Меры профилактики и прогноз
Профилактика вторичной катаракты не разработана. Вероятность развития фиброза зависит от строения соединительной ткани пациента и точного проведения экстракции “первичной” катаракты.
Прогноз при вторичной катаракте благоприятной. В подавляющем большинстве случаев происходит восстановление зрения. Послеоперационные осложнения возникают редко.
Использованные источники: glazalik.ru
ЧИТАЙТЕ ТАК ЖЕ:
Как происходит операция на глаза катаракта
Можно ли загорать после операции катаракты
После удаления катаракты белое пятно
Современная хирургия катаракты
- Главная
- Вопросы и ответы
Вирусный конъюнктивит после операции по катаракте
Здравствуйте.Сделалм операцию по замене хрусталика. Заразили вирусным конъюктивитом. Лечу его уже 3 месяца. Зрение на прооперированном глазе 50%, потянут зрачок. Это нормально? Чувствую дискомфорт. Что можно и нужно сделать с этим глазом?Мне сказали, что из-за этого зрачка могу потерять зрение совсем. Второй глаз — зрение 10%. Мне 77 лет.
Спрашивает: Людмила Николаевна
Ответ специалиста по катаракте
Здравствуйте. Вирусный конъюнктивит и подтянутый после операции зрачок — это две разные (и, скорее всего, не зависящие друг от друга) проблемы. Для назначения правильного лечения необходима очная консультация офтальмолога.
Использованные источники: catarakta.ru
загрузка…
Источник

