Кератопатия роговицы что это
Кератопатия – это группа гетерогенных заболеваний роговицы, которые приводят к развитию схожей клинической картины. Вне зависимости от формы общими проявлениями патологии являются гиперемия, ощущение инородного тела или песка в глазах, светобоязнь, болевой синдром. Для установления диагноза необходимо собрать анамнестические данные, провести внешний осмотр и биомикроскопию при помощи щелевой лампы. Лечение включает в себя этиотропную (в зависимости от формы заболевания) и патогенетическую терапию (увлажнение роговицы препаратами искусственной слезы, наложение давящей повязки).
Общие сведения
Кератопатия представляет собой группу заболеваний приобретенного или врожденного генеза, которые сопровождаются нарушением целостности поверхностных слоев роговицы. Афакическая, псевдоафакическая, кордароновая и нейротрофическая кератопатии наиболее часто развиваются в пожилом возрасте, что обусловлено органическими изменениями органа зрения. Липоидное поражение эпителиоцитов роговой оболочки носит наследственный характер и проявляется в пубертатном периоде. Другие формы кератопатии в офтальмологии одинаково часто встречаются среди всех возрастных категорий. Мужской пол более предрасположен к развитию данной патологии. В случае врожденных форм кондукторами заболевания являются женщины.
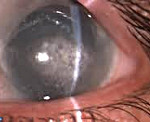
Кератопатия
Причины кератопатии
Прослеживается четкая связь между этиологией кератопатии и ее клинической формой. Наиболее распространенной причиной возникновения нитевидной формы заболевания является синдром сухого глаза, часто сочетающийся с аутоиммунной патологией (синдром Шегрена). В роли провоцирующих факторов также могут выступать кератоконъюнктивит, рецидивирующие эрозии роговицы, наложение моно- или бинокулярной повязки в послеоперационном периоде. В редких случаях патология развивается на фоне перенесенной нейротрофической или хронической буллезной формы. Экспозиционная кератопатия возникает вследствие пересыхания постоянно открытой роговой оболочки. Данное состояние наблюдается при параличе лицевого нерва, эктропионе, ночном лагофтальме или после блефаропластики.
Вирус простого герпеса, инсульт, осложнения после оперативного вмешательства на тройничном нерве, доброкачественные или злокачественные новообразования приводят к нарушению иннервации и трофики роговицы. В свою очередь, действие высоких температур или ультрафиолетовое излучение является триггером развития термической или ультрафиолетовой кератопатии. Наиболее распространенные причины лентовидной формы – хронический увеит, интерстициальное воспаление роговой оболочки, глаукома. Реже патология возникает на фоне гиперкальциемии, подагры или хронической ртутной интоксикации.
Афакическая или псевдоафакическая буллезная кератопатия являются следствием комбинации таких факторов, как повреждение эндотелия (первичная дистрофия Фукса), внутриглазной отек, трение стекловидного тела или искусственного хрусталика о роговую оболочку. Как правило, заболевание развивается после факоэмульсификации, имплантации искусственной оптической линзы или оперативного вмешательства по поводу глаукомы. Липоидная форма чаще имеет наследственное происхождение или связана с приобретенным нарушением липидного обмена. Лекарственно-индуцированной патологией является только повреждение роговицы вследствие продолжительного приема Кордарона. Этиология развития поверхностной точечной кератопатии Тайгесона не установлена.
Симптомы кератопатии
С клинической точки зрения выделяют нитевидную, экспозиционную, нейротрофическую, лентовидную, афакическую, псевдоафакическую, кордароновую, липоидную, термическую, ультрафиолетовую формы и поверхностную точечную кератопатию Тайгесона. Общими симптомами для всех вариантов являются гиперемия глаз, ощущение инородного тела, светобоязнь и боль в глазах разной интенсивности. Специфический признак – помутнение роговицы, которое пациенты выявляют самостоятельно. Степень снижения остроты зрения зависит от выраженности бельма и отека. Отечность роговой оболочки чаще развивается после травмы.
Для экспозиционной кератопатии характерно усиление клинических проявлений в утреннее время и их снижение в течение дня. При нейротрофическом происхождении к основной симптоматике присоединяются отек век и потеря чувствительности роговицы. Клиника повреждений роговой оболочки при воздействии высокой температуры или ультрафиолетового излучения сходна. Классические проявления дополняются слезотечением, снижением остроты зрения, появлением «тумана» или «пелены» перед глазами. Ранним признаком болезни является ощущение рези или жжения глаз. Выраженность симптомов нарастает спустя 6-12 часов после действия этиологического фактора.
Поверхностная точечная кератопатия Тайгесона представляет собой двухстороннее поражение глаз, характеризующееся хроническим течением с этапами обострений и ремиссий. Острота зрения снижается незначительно. Особенностью афакической буллезной формы является отечность роговицы в зоне удаления хрусталика. Как правило, патология развивается после оперативного вмешательства по поводу катаракты. Бессимптомное течение наблюдается только при лентовидной кератопатии. Выраженность клинических проявлений кордароновой формы зависит от длительности приема и дозировки препарата. Применение Кордарона или Амиодарона в течение 6 месяцев в стандартной дозе провоцирует развитие кератопатии в среднем у 85% пациентов.
Диагностика кератопатии
Основными методами диагностики кератопатии являются наружный осмотр глаз и биомикроскопия с использованием щелевой лампы. Дополнительно проводятся визометрия, офтальмоскопия и тонометрия. Наружный осмотр при нитевидной кератопатии позволяет выявить короткие образования, состоящие из эпителиоцитов и слизи. Данные структуры напоминают нити, которые крепятся к передней поверхности роговицы. Для лучшей визуализации применяется окрашивание флуоресцеином, поскольку нитевидные элементы способны накапливать данный краситель. При помощи биомикроскопии можно обнаружить инъекцию конъюнктивы и поверхностный точечный кератит. Последний также определяется при термическом или ультрафиолетовом повреждении роговицы.
При экспозиционной кератопатии необходимо оценить функцию смыкания глаз. У большинства пациентов выявляется деформация век или патология лицевого нерва. Биомикроскопия позволяет подтвердить вторичный кератит в нижних отделах роговицы. При нейротрофическом поражении роговой оболочки дефекты эпителия хорошо окрашиваются флуоресцеином. Язвенные дефекты чаще имеют овальную форму с серыми возвышенными краями. Если не удается установить этиологию заболевания, необходимо провести МРТ головного мозга на предмет инсульта или опухолевого образования. При кератопатии Тайгесона результаты биомикроскопии неоднозначны. В центральных отделах обнаруживаются помутнения роговицы серо-белого цвета, которые чаще имеют неправильную форму, возвышенные края и не окрашиваются синтетическими красителями.
Лентовидная форма заболевания характеризуется образованием в зоне пальпебральной щели на уровне передней пограничной мембраны кальцинатов в виде бляшек пористой структуры. Для установления этиологии необходимо определить уровень кальция и мочевой кислоты в крови. При буллезной кератопатии следует оценить состояние роговицы на предмет дефектов поверхностного слоя. Методом ангиографии с флуоресцеином можно выявить кистозный отек макулы. При помощи тонометрии необходимо установить степень повышения внутриглазного давления. Липоидная и кордароновая кератопатия сопровождаются появлением патологических включений в эпителиоцитах, что обусловлено накоплением продуктов метаболизма медикамента или липидного обмена. Их наличие можно подтвердить при помощи электронной микроскопии. Всем пациентам нужно определить остроту зрения путем визиометрии и оценить состояние глазного дна методом офтальмоскопии.
Лечение кератопатии
При всех формах кератопатии лечебные мероприятия следует начинать с этиотропной терапии основного заболевания. Патогенетическое лечение сводится к увлажнению роговицы (при отсутствии дефектов) препаратами искусственной слезы и увлажняющими мазями. При нитевидной кератопатии показано удаление патологических образований под регионарной анестезией. При лентовидной форме нужно провести снятие бляшки с последующим использованием антибиотиков. Повреждение роговой оболочки вследствие высыхания требует наложения специальной повязки, которая будет удерживать веки в закрытом состоянии до момента устранения основного заболевания (эктропион, лагофтальм).
Тактика лечения нейротрофической кератопатии зависит от результатов биомикроскопии. При выявлении точечных повреждений рекомендовано использование препаратов искусственной слезы. Небольшой дефект можно устранить при помощи местного применения эритромициновой мази и давящей повязки на 24 часа. Далее мазь используют 3-4 раза в день в течение 4 дней. При обнаружении инфицированной язвы роговицы необходимо назначить антибактериальную терапию на фоне мидриатиков. Лечение повреждений роговицы термического или ультрафиолетового происхождения включает в себя местное использование М-холиноблокаторов, симпатомиметиков и антибактериальной мази, а также повязки на 24 часа. При выраженном болевом синдроме показан пероральный прием анальгетиков.
Средняя и тяжелая форма кератопатии Тайгесона является показанием к назначению топических глюкокортикостероидов или применению терапевтических контактных линз. При буллезном поражении роговицы рекомендованы капли хлорида натрия для купирования отека и противоглаукомные препараты при повышении ВГД. Прогрессирующее снижение остроты зрения требует трансплантации роговицы.
Прогноз и профилактика кератопатии
Специфических мер по профилактике кератопатии не разработано. Пациентам рекомендуется следить за гигиеной глаз. При продолжительной зрительной нагрузке следует использовать специальные средства для увлажнения роговицы, делать гимнастику и кратковременные перерывы. Пациентам с генетической предрасположенностью или при приеме Кордарона на протяжении 6 месяцев необходимо 2 раза в год проходить обследование у офтальмолога.
При своевременном лечении прогноз при кератопатии для жизни и трудоспособности благоприятный. Прогрессирование патологии может быть причиной полной утраты зрения, что приводит к инвалидизации пациента.
Источник
Кератопатия – это хроническое заболевание, характеризующееся нарушением строения и функций роговицы глаза. В отличие от кератитов эта патология не связана с воспалением. При кератопатиях нарушается строение поверхностных и глубоких слоев роговицы, уменьшается ее прозрачность.
Строение роговой оболочки глаза
Роговица – это прозрачная часть наружной оболочки глаза полусферической формы. В норме роговая оболочка полностью прозрачна. Она состоит из 5 слоев:
- Эпителий – наружный гладкий слой. Через него обеспечивается поступление питательных веществ в глубокие слои из слезной жидкости. Слой хорошо регенерирует.
- Боуменова мембрана. Самый прочный слой, но высоко проницаем для бактерий.
- Строма – основное вещество.
- Десцеметова мембрана. Оболочка легко травмируется механическими предметами, но при воздействии термических, химических или бактериальных агентов длительное время сохраняет целостность. При сморщивании этой оболочки возникает десцеметит.
- Эндотелий – внутренний слой, через который происходит питание роговой оболочки из внутриглазной жидкости.
Слои роговицы.
Роговая оболочка выполняет светопроводящую и светопреломляющую функции. При нарушении ее прозрачности или сферичности происходит выраженное снижение зрения.
Первичные признаки кератопатии
К первичным кератопатиям относятся патологии, возникающие на фоне полного здоровья, в отсутствии других поражений глаза и роговой оболочки. Основную группу первичных кератопатий составляют наследственные кератопатии. Возникновение повреждений роговой оболочки обусловлено мутациями в отдельных генах. Заболевание может быть как семейный, так и спорадическим (то есть возникать из-за генных мутаций у конкретного человека).
Симптомы
Эта патология начинается в подростковом возрасте, затрагивает оба глаза в равной степени. Течение заболевания очень медленное, пациент не замечает развития патологии на начальных стадиях. Первым симптомом кератопатии становится снижение чувствительности роговой оболочки. При этом отсутствуют признаки воспаления глаза, то есть боли и покраснения не наблюдается. При исследовании зрительного анализатора подростка офтальмолог может заметить небольшие линейные помутнения в центральной части роговицы, десцеметит. Эпителий роговой оболочки не повреждается, зрение не ухудшается.
В зависимости от формы помутнений выделяют следующие виды первичных кератопатий:
- пятнистые;
- узелковые;
- решетчатые;
- комбинированные.
К 40 годам помутнения разрастаются на периферическую часть. Пациент может заметить ухудшение зрения, помутнение перед глазами. При офтальмологическом исследовании выявляется повреждение эпителия и более выраженный десцеметит. Это проявляется светобоязнью, рефлекторным зажмуриванием век (блефароспазмом).
Лечение
Для лечения первичных дистрофий применяются регенерирующие капли и мази, препараты улучшающие трофику тканей. Определенный эффект оказывает прием поливитаминных комплексов. При выраженном снижении остроты зрения проводится пластика (пересадка) роговой оболочки. Важной особенностью первичных кератопатий является возникновение повторных помутнений и десцеметитов на донорской роговице. В связи с этим в среднем через 15 лет таким пациентам требуется повторная трансплантация роговой оболочки.
Первичная форма отечной кератопатии
Отечная дегенерация роговицы глаза является особой формой первичных кератопатий. При этой патологии происходит недоразвитие эпителия и эндотелия роговой оболочки. На начальных этапах заболевания офтальмолог определяет изменение внутреннего слоя. При микроскопии определяется феномен “капельной” роговицы. Появление таких измененных клеток в виде “капель” говорит о разрушении внутреннего слоя. В результате внутриглазная жидкость начинает пропитывать роговую оболочку, вызывая ее отек.
Отек стромы приводит к значительному снижению зрения. На поздних стадиях внутриглазная жидкость пропитывает передний эпителий, вызывая нарушение целостности роговой оболочки, обнажение нервных окончаний. У пациента развивается выраженный роговичный синдром: появляются светобоязнь, блефароспазм, боль, слезотечение.
Лечение отечной формы дегенерации на начальных стадиях состоит в применении противоотечных препаратов, лекарственных средств улучшающих трофику. Когда патология затрагивает передний эпителий обязательно применение защитных лечебных контактных линз, мазей на основе витамина А, регенерирующих мазей. Лечебные контактные линзы и препараты на мазевой основе позволяют защитить высокочувствительные нервные окончания роговой оболочки от травмирующего действия окружающей среды.
Радикальным методом лечения является трансплантация роговицы. Из физиотерапевтических методов применяется лазерная стимуляция.
Вторичные дистрофии
Ко вторичным дистрофиям относятся дегенерации роговицы глаза, возникшие в результате какого-либо заболевания зрительного анализатора. К ним относятся буллезная и лентовидная кератопатия.
Буллезная дистрофия
Буллезная или эпителиально-эндотелиальная дистрофия (ЭЭД) возникает после травматизации роговой оболочки, ожога или оперативного лечения. При этом дегенерация может возникнуть как в результате самого оперативного лечения, так и в результате периодического контакта задних слоев роговой оболочки с опорными элементами интраокулярной линзы (после экстракции катаракты).
При ЭЭД в результате травматизации возникает локальное повреждение эндотелия. Через образовавшийся дефект в поверхностные слои проникает водянистая влага, вызывающая отек и утолщение роговой оболочки. Если повреждение находится на периферии, снижения зрения не происходит. Роговичный синдром (блефароспазм, боль, слезотечение, светобоязнь) возникает в запущенных стадиях, когда отек достигает поверхностного слоя и становится виден невооруженным глазом. На эпителии образуются пузыри (буллы), когда они лопаются, оголяются нервные окончания роговой оболочки.
Отличительной особенностью ЭЭД является возможность полного выздоровления. Лечение буллезной кератопатии аналогично лечению отечной формы первичной дегенерации. Если кератопатия роговицы возникла после операции катаракты, требуется повторное оперативное вмешательство по фиксации интраокулярной линзы. Трансплантация донорской роговицы в качестве метода лечения буллезной кератопатии используется редко.
Лентовидная кератопатия
Этот вид атрофии роговицы глаза возникает в слепых глазах. При длительной потере зрения (чаще всего в результате травмы или глаукомы) развивается нарушение трофики глазного яблока, гипотония глазодвигательных мышц, меняется состав внутриглазной жидкости. Спустя годы после потери зрения начинается атрофия роговицы глаза (ее поверхностных слоев). На роговой оболочке обнаруживается горизонтальное видимое помутнение, сама роговица становится шероховатой. Разрастание помутнения проходит с периферии к центральной части.
Слепые глаза с атрофией роговицы подлежат удалению и последующему протезированию.
Краевая дистрофия
Краевая форма кератопатии роговицы может развиться после операции по удалению катаракты. На периферии роговой оболочки появляется серповидное помутнение. Постепенно происходит истончение тканей, которое может закончиться разрывом. Радикальное лечение состоит в пластике роговой оболочки.
Хирургическое лечение патологии
Единственным радикальным методом лечения дегенераций роговицы глаза является операция. В зависимости от вида дистрофии может проводиться кератопластика и кератопротезирование.
Кератопластика
Кератопластика – это пересадка роговицы. Она может быть послойной и сквозной. Послойная кератопластика применяется, когда атрофия роговицы глаза затрагивает только поверхностные слои. Операция проводится под местной анестезией. Хирург удаляет помутневшие поверхностные слои роговой оболочки, а на место образовавшегося дефекта устанавливает донорский трансплантат. В качестве донорского материала используют роговицу с трупных глаз. Трансплантат закрепляют узловыми швами.
Сквозная кератопластика может выполняться как под местной, так и под общей анестезией. Удаляются полностью все слои участка роговицы глаза. На их место пересаживается донорская ткань. Опасность представляет выпадение в рану хрусталика и других структур глазного яблока.
Успех операции зависит от приживления трансплантата. Так как в роговице отсутствуют сосуды, донор и реципиент могут не совпадать по группе крови и резус-фактору. При послойной кератопластике приживление обычно проходит хорошо, реакции отторжения трансплантата встречаются редко.
Прогноз сквозной кератопластики зависит от сохранности заднего эндотелия роговицы донора.
Кератопротезирование
В случае невозможности проведения кератопластики выполняется кератопротезирование. Вместо донорской роговицы на место дефекта устанавливается пластиковый кератопротез. Операция проводится в два этапа. На первом этапе крепления протеза размещаются между слоями бельма роговицы. После их срастания с собственными тканями (обычно в течение месяца) выполняется второй этап – удаление бельма. Полного восстановления зрения в результате кератопротезирования не происходит, предпочтительнее проведение кератопластики.
Профилактика
Специальных профилактических мер киратопатии не существует. Нужно соблюдать общие правила гигиены глаз и проводить регулярные осмотры у офтальмолога.
Автор статьи: Татьяна, специалист для сайта glazalik.ru
Делитесь Вашим опытом и мнением в комментариях.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник