Какие уколы в глаза при дистрофии сетчатки
 Дистрофия сетчатки – серьезное офтальмологическое заболевание, способное привести к снижению остроты зрения или полной его потере. Лечение патологии осуществляется с помощью разных методик, в том числе интравитреальных инъекций, которые вводятся непосредственно в стекловидное тело.
Дистрофия сетчатки – серьезное офтальмологическое заболевание, способное привести к снижению остроты зрения или полной его потере. Лечение патологии осуществляется с помощью разных методик, в том числе интравитреальных инъекций, которые вводятся непосредственно в стекловидное тело.
Это эффективный способ терапии, но именно он вызывает у больных больше всего вопросов и опасений: как делаются уколы в глаза при дистрофии сетчатки, и могут ли они навредить зрительной системе?
В каких случаях назначают
Интравитреальные инъекции назначаются в тех случаях, когда необходимо доставить лекарственный препарат непосредственно в ткани глаза. Их цель – обойти своеобразный барьер из кровеносных сосудов, который отделяет глазное яблоко от кровеносного русла и защищает его от токсинов и бактерий. Вместе с тем он не дает действующим веществам полностью проникать в стекловидное тело, а значит, снижает их эффективность.
В число заболеваний, которые требуют введения лекарств непосредственно в глазные ткани, входят:
-
 возрастная макулярная дистрофия;
возрастная макулярная дистрофия; - диабетический отек макулы;
- воспалительные процессы в глазных тканях;
- болезни сосудов сетчатки;
- кровоизлияния в структуры глаза;
- иридоциклохориоидит;
- нейроретинит.
Уколы в глаза при офтальмологических патологиях препятствуют разрастанию новых сосудов, останавливают дегенеративные изменения и предотвращают неприятные последствия.
ВАЖНО! Интравитреальные инъекции выполняются исключительно по показаниям врача после полного обследования, так как могут вызывать побочные эффекты и осложнения.
Препараты для интравитреальных инъекций
В качестве препаратов для внутриглазных инъекций при дистрофии сетчатки обычно используются две категории препаратов: кортикостероиды и препараты анти-VEGF. Каждая из них обладает определенными свойствами, которые устраняют проявления патологического процесса и предотвращают осложнения.
Кортикостероиды
Синтетические гормоны уменьшают воспалительные процессы и отечность тканей, устраняют неприятные ощущения и другие симптомы.
- Кеналог. Активное вещество препарата – синтетический гормон триамцинолон, обладающий противовоспалительным воздействием. Используется при масштабном макулярном отеке, недостаток – выраженные побочные эффекты.
- Озурдекс. В состав лекарственного препарата входит дексаметазон, который обладает выраженным противовоспалительным эффектом, и используется для уменьшения макулярного отека. Помимо дистрофических процессов, средство применяется при терапии осложнений сахарного диабета.
В число нежелательных реакций, которые могут возникнуть при введении кортикостероидов, входит развитие катаракты и повышение внутриглазного давления.
Анти-VEGF лекарства
Лекарства анти-VEGF предотвращают аномальное разрастание сосудов и изменения, связанные с этим процессом. VEGF означает фактор роста васкулярного эндотелия, который у больных с дистрофией сетчатки достаточно высокий. Его блокирование уменьшает рост новых сосудов, снимает отек макулы и предотвращает снижение зрительной функции.
-
 Луцентис. Активное вещество препарата – ранибицумаб, который представляет собой определенный белок, направленный против фактора VEGF. Использование средства предотвращает неоваскуляризацию – одно из осложнений дистрофии сетчатки, ведущее в серьезным нарушениям зрения.
Луцентис. Активное вещество препарата – ранибицумаб, который представляет собой определенный белок, направленный против фактора VEGF. Использование средства предотвращает неоваскуляризацию – одно из осложнений дистрофии сетчатки, ведущее в серьезным нарушениям зрения. - Авастин. Основной компонент лекарственного средства – бевацизумаб, который также относится к белковым соединениям. Он связывается с фактором роста эндотелия, блокирует его активность и разрастание новых сосудов.
- Эйлеа. В основе лекарства лежит белок под названием афлиберцепт, который также обладает способностью связываться с факторами роста клеток и тормозить образование новых сосудов.
Некоторые препараты, относящиеся к этой категории, не являются зарегистрированными офтальмологическими средствами, но успешно используются в лечении дистрофии сетчатки и других заболеваний.
ВАЖНО! Использовать VEGF-препараты самостоятельно категорически не рекомендуется, так как они считаются сильнодействующими средствами, и имеют ряд противопоказаний.
Подготовка
Перед проведением интравитреальных инъекций необходимо поставить точный диагноз – пройти комплексное исследование у офтальмолога: инструментальное исследование глазного дна, ангиографию сосудов, УЗИ глазного яблока. Кроме того, необходимо пройти лабораторные анализы и обследование сердечно-сосудистой системы – при некоторых патологиях уколы в глаза проводят с осторожностью. Противопоказанием к процедуре выступают аллергические реакции на препараты, которые будут вводиться в стекловидное тело.
За три дня до инъекции больному нужно начать использовать антибактериальные капли для предотвращения инфекций и воспалительных процессов. Прекращать прием лекарственных средств или менять способ жизни нет необходимости.
Как проходит процедура
Инъекции проводятся офтальмологом в стерильных условиях амбулаторно (ложиться в стационар для этого не нужно). Врач обрабатывает глазное яблоко антисептическими препаратами и расширяет зрачок с помощью специальных капель. Для снижения неприятных ощущений используются обезболивающие капли, после чего в полость стекловидного тела вводится лекарственный препарат с помощью очень тонкой иглы. Дома нужно продолжать закапывать в глаз антибактериальные препараты и внимательно следить за его состоянием.

После введения препарата возможно незначительное покраснение белка, легкий дискомфорт и нечеткость зрения (пятна, мушки, расплывчатые контуры предметов). Они связаны с помутнением стекловидного тела, не несут опасности для зрения и проходят в течение нескольких дней.
Более серьезные осложнения после интравитреальных инъекций включают:
- сильное воспаление тканей;
- отслоение и разрыв сетчатки;
- кровоизлияния в структуры глаза;
- механические повреждения;
- повышение внутриглазного давления.
Эти осложнения могут вызвать серьезные нарушения зрительной функции, поэтому требуют врачебного вмешательства. При возникновении сильной боли в глазу, появлении кровавых точек на поверхности белка или сильном ухудшении зрения следует немедленно обратиться к врачу.
СПРАВКА! При правильном проведении процедуры риск развития серьезных побочных эффектов минимален, поэтому нужно тщательно выбирать клинику и врача, который будет делать инъекцию.
Дают ли квоты ВМП?
ВМП – это высокотехнологичная медицинская помощь, или процедуры, подразумевающие использование новейших средств и препаратов. Стоит такое лечение достаточно дорого, но при отсутствии у пациента финансовых средств должно оплачиваться государством.
Интравитреальные инъекции входят в перечень видов ВМП, которые могут оказываться бесплатно, или по квоте. Претендовать на бесплатную терапию может любой гражданин РФ при наличии соответствующих показаний (тяжелая дистрофия сетчатки, ВМД, осложнения сахарного диабета и т.д.), подтвержденных лечащим врачом. Проблема заключается в том, что желающих лечиться по квоте много, а государственное финансирование ограничено, поэтому получить ее крайне сложно.
Пошаговый алгоритм оформления
Чтобы повысить шансы на получение квоты, больному нужно знать, как оформить документы на бесплатную медицинскую помощь и куда их отправлять.
Необходимые документы
 Процедура получения квоты состоит из двух этапов – предварительного и основного. В первую очередь необходимо пройти отбор в медицинском учреждении, где больной проходит лечение. Для этого в специальную комиссию подается выписка из медкарты, которую оформляет лечащий врач, а также результаты анализов и исследований.
Процедура получения квоты состоит из двух этапов – предварительного и основного. В первую очередь необходимо пройти отбор в медицинском учреждении, где больной проходит лечение. Для этого в специальную комиссию подается выписка из медкарты, которую оформляет лечащий врач, а также результаты анализов и исследований.
После ее рассмотрения в течение трех дней документы направляются в Комиссию субъекта РФ, где принимается окончательное решение.
В пакет должны входить выписка из протокола комиссии, заявление, согласие на обработку данных, а также копии следующих документов:
- паспорт гражданина РФ;
- полис ОМС;
- свидетельство пенсионного страхования;
- выписка из медкарты с подписью главврача;
- результаты исследований и анализов, подтверждающие диагноз.
Все справки, которые выдает медицинское учреждение, имеют определенный срок годности. Результаты диагностики дистрофии сетчатки обычно актуальны на протяжении полугода, а клинические анализы крови и мочи – в течение 10 дней. Соответственно, подать пакет документов нужно как можно раньше.
ВАЖНО! Особенности и нюансы получения квоты в разных медицинских учреждениях могут отличаться друг от друга, поэтому их лучше уточнить заранее.
Срок распределения
Решение о предоставлении больному квоты принимается на протяжении 10 дней – это установленный законом срок, который нельзя изменить. По его истечении комиссия дает отказ или оформляет специальный талон на получение интравитреальных инъекций.
Уколы в глаза – эффективная и безопасная процедура, которая уменьшает проявления офтальмологических заболевании и дает возможность сохранить зрение. Получить квоту на ее проведение достаточно сложно, но если есть хотя бы небольшая вероятность бесплатного лечения, не стоит от нее отказываться.
Загрузка…
Источник
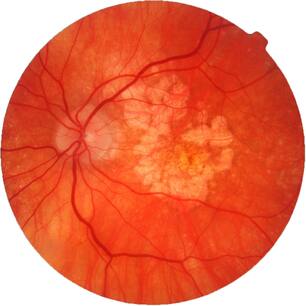
По данным Всемирной Организации Здравоохранения, возрастная макулярная дегенерация является одной из наиболее частых причин слепоты и слабовидения у лиц старшей возрастной группы. Возрастная макулярная дегенерация — хроническое дегенеративное нарушение, которым чаще всего страдают люди после 50 лет. По официальным материалам Центра ВОЗ по профилактике устранимой слепоты, распространенность этой патологии по обращаемости в мире составляет 300 на 100 тыс. населения. В экономически развитых странах мира ВМД как причина слабовидения занимает третье место в структуре глазной патологии после глаукомы и диабетической ретинопатии. В США 10% лиц в возрасте от 65 до 75 лет и 30% старше 75 лет имеют потерю центрального зрения вследствие ВМД. Терминальная стадия ВМД (слепота) встречается у 1,7% всего населения старше 50 лет и около 18% населения старше 85 лет. В России заболеваемость ВМД составляет 15 на 1000 населения.
ВМД проявляется прогрессирующим ухудшением центрального зрения и необратимым поражением макулярной зоны. Макулодистрофия — двустороннее заболевание (примерно в 60% случаев поражаются оба глаза), однако, как правило, поражение более выражено и развивается быстрее на одном глазу, на втором глазу ВМД может начать развиваться через 5-8 лет. Зачастую пациент не сразу замечает проблемы со зрением, поскольку на начальном этапе всю зрительную нагрузку на себя берет лучше видящий глаз.
Как видит человек с макулярной дегенерацией сетчатки
Макулодистрофия

Нормальное зрение

ВАЖНО! При снижении остроты зрения как вдаль, так и на близком расстоянии; затруднениях, возникающих при чтении и письме; необходимости более сильного освещения; появлении перед глазом полупрозрачного фиксированного пятна, а также искажении контуров предметов, их цвета и контрастности — следует немедленно обратиться к офтальмологу. Диагноз «макулодистрофия» может быть установлен только врачом-специалистом. Однако, высокоинформативным является самоконтроль зрительных функций каждого глаза в отдельности при помощи теста Амслера.


Механизм развития и формы возрастной макулярной дегенерации (ВМД)

- Макула – это несколько слоев специальных клеток. Слой фоторецепторов расположен над слоем клеток пигментного эпителия сетчатки, а ниже – тонкая мембрана Бруха, отделяющая верхние слои от сети кровеносных сосудов (хориокапиляров), обеспечивающих макулу кислородом и питательными веществами.

- По мере старения глаза накапливаются продукты обмена клеток, образуя так называемые «друзы» – желтоватые утолщения под пигментным эпителием сетчатки. Наличие множества мелких друз или одного (или нескольких) крупных друз считается первым признаком ранней стадии «сухой» формы ВМД. «Сухая» (неэкссудативная) форма наиболее часто встречается (примерно в 90% случаев).

- По мере накопления друзы могут вызывать воспаление, провоцируя появление эндотелиального фактора роста сосудов (Vascular Endothelial Grows Factor — VEGF) — белка, который способствует росту новых кровеносных сосудов в глазу. Начинается разрастание новых патологических кровеносных сосудов, этот процесс называется ангиогенезом.

- Новые кровеносные сосуды прорастают через мембрану Бруха. Так как новообразованные сосуды по природе своей патологические, плазма крови и даже кровь проходят через их стенки и попадают в слои макулы.

- С этого момента ВМД начинает прогрессировать, переходя в другую, более агрессивную форму – «влажную».Жидкость накапливается между мембраной Бруха и слоем фоторецепторов, поражает уязвимые нервы, обеспечивающее здоровое зрение. Если не остановить этот процесс, то кровоизлияния будут приводить к отслойкам и образованию рубцовой ткани, что грозит невосполнимой потерей центрального зрения.
«Влажная» (экссудативная) форма встречается значительно реже «сухой» (приблизительно в одном-двух случаях из 10), однако является более опасной – происходит стремительное прогрессирование и зрение ухудшается очень быстро.
Симптомы «влажной» формы ВМД
- Резкое снижение остроты зрения, отсутствие возможности улучшить зрение очковой коррекцией.
- Затуманенность зрения, снижение контрастной чувствительности.
- Выпадение отдельных букв или искривление строчек при чтении.
- Искажение предметов (метаморфопсии).
- Появление темного пятна перед глазом (скотома).
Цель лечения возрастной макулярной дегенерации
Возрастная макулярная дегенерация поддается лечению. Однако, еще не так давно существовал лишь один способ остановить «протекание» сосудов при влажной ВМД — лазерная коагуляция. Но этот метод не позволял устранить причину появления паталогических сосудов, и был лишь временной мерой.
В начале 2000-х годов было разработано более эффективное лечение под названием «прицельная терапия». Этот метод основан на воздействии специальными веществами именно на белок VEGF.

В настоящее время так называемая анти-VEGF терапия полностью изменила подходы к лечению ВМД, позволяя сохранить зрение и поддержать качество жизни миллионов людей во всем мире. Анти-VEGF терапия может не только уменьшить прогрессирование ВМД, но в некоторых случаях даже позволяет улучшить зрение. Лечение эффективно, но только в тех случаях, когда оно проведено до образования рубцовой ткани и до необратимой потери зрения.
Интравитреальные инъекции препаратов — Анти-VEGF терапия
Чтобы препараты, противодействующие развитию новых сосудов, эффективно воздействовали на макулу, необходимо провести инъекцию непосредственно в стекловидное тело глаза. Процедура выполняется в условиях стерильности операционного зала квалифицированным врачом-офтальмологом.

Процедура введения препарата занимает лишь несколько минут и не вызывает никаких болевых ощущений. По мере того, как анти-VEGF препарат проникает в ткани макулы, он снижает уровень активности белка, в результате останавливается рост патологических кровеносных сосудов, после чего эти сосуды начинают распадаться и регрессировать, а при постоянном лечении аномальная жидкость также рассасывается.
Контроль ангиогенеза и связанной с ним отечности стабилизирует зрительную функцию и предотвращает дальнейшее повреждение макулы. По данным клинических исследований приблизительно у 30% процентов пациентов получающих анти-VEGF терапию влажной ВМД определенная часть утраченного вследствие этого заболевания зрения восстанавливается.
Препараты для лечения возрастной макулярной дегенерации – ЛУЦЕНТИС (Lucentis) и ЭЙЛЕА (Eylea)
Первым препаратом для анти-VEGF терапии в виде интравитреальных инъекций, сертифицированным в России для применения в офтальмологии, был ЛУЦЕНТИС, совершивший настоящую революцию в лечении ВМД и ставший «золотым стандартом».. В июне 2006 года он был утвержден американским агентством по контролю за лекарственными средствами (FDA) как уникальное средство для лечения возрастной макулярной дегенерации, а в 2008 году был зарегистрирован и в России. С 2009 года офтальмологические клиники «ЭКСИМЕР» применяют препарат ЛУЦЕНТИС в клинической практике.
Ученые продолжали изыскания, чтобы создать препарат более пролонгированного действия, не уступающий по качественным результатам ЛУЦЕНТИСу. В ноябре 2011 года в США был одобрен для лечения влажной формы возрастной макулярной дегенерации сетчатки новый препарат ЭЙЛЕА. С марта 2016 года препарат зарегистрирован в России и начал применяться в офтальмологических клиниках «Эксимер».
Почему ЛУЦЕНТИС И ЭЙЛЕА эффективны?
До появления этих препаратов в качестве анти-VEGF терапии использовались средства, созданные для лечения онкологических заболеваний. ЛУЦЕНТИС (а впоследствии и ЭЙЛЕА) были специально разработаны для применения в офтальмологии, что обеспечивает их более высокую эффективность и безопасность.
В состав препарата ЛУЦЕНТИС входят молекулы действующего вещества — ранибизумаба, которое снижает избыточную стимуляцию ангиогенеза (роста патологических сосудов) при возрастной макулярной дегенерации и нормализует толщину сетчатки. ЛУЦЕНТИС быстро и полностью проникает во все слои сетчатки, уменьшает макулярный отек и предотвращает увеличение размера поражения, прогрессирование образования и прорастания сосудов и новые кровоизлияния.
ЭЙЛЕА — препарат, содержащий активное вещество — афлиберцепт, молекулы которого действуют как «ловушка», сращиваясь с молекулами не только эндотелиального фактора роста сосудов (VEGF), а также плацентарного фактора роста (PIFG). ЭЙЛЕА характеризуется более продолжительным внутриглазным действием, что позволяет проводить инъекции реже. Кроме того, этот препарат может применяться не только при «влажной» форме возрастной макулярной дегенерации, но и в случаях ухудшения зрения, вызванного диабетическим макулярным отеком и макулярным отеком вследствие окклюзии вен сетчатки.
Что показывают научные исследования?
Клиническая активность и безопасность препаратов были доказаны в ряде крупных международных испытаний. Результаты поистине впечатляют – у большинства пациентов не только остановилось прогрессирование заболевания и сохранилась острота зрения, но этот показатель значительно улучшился.

Толщина центральной зоны сетчатки до и после лечения
- В сравнении с лазерным лечением (фотодинамической терапией) препараты анти-VEGF терапии ощутимо превзошли результаты по получаемой остроте зрения: к 6 месяцам лечения инъекционная терапия давала ~8,5-11,4 буквы (по шкале ETDRS), тогда как в группе лазерного лечения – 2,5 буквы. К 52 неделе группы анти-VEGF приобрели 9,7-13,1 букв, тогда как группа лазерного лечения потеряла 1 букву.
- Через 52 недели лечения доли пациентов, сохранивших остроту зрения, в группах, которые принимали ЛУЦЕНТИС и ЭЙЛЕА, были 94,4% и 95,3% соответственно.
- Доли пациентов с увеличением остроты зрения на ≥15 букв по шкале ETDRS – с ЭЙЛЕА – 30,6%, с ЛУЦЕНТИСОМ – 30,9 %, а среднее значение улучшения остроты зрения – 7,9 букв и 8,1 буквы при лечении ЭЙЛЕА и ЛУЦЕНТИСОМ.
- Среднее изменение толщины центральной зоны сетчатки: -128,5 мкм (ЭЙЛЕА) и -116,8 мкм (ЛУЦЕНТИС).
Частота приема и дозировка
Препарат ЛУЦЕНТИС вводится в стекловидное тело в дозе 0,5 мг (0,05 мл). Сначала проводятся 3 последовательные ежемесячные инъекции Луцентиса (фаза «стабилизации»), затем количество инъекций рекомендует врач в зависимости от состояния зрительных функций и степени заболевания (фаза «поддержания»). Интервал между введениями доз составляет как минимум 1 месяц. После наступления фазы стабилизации лечение препаратом приостанавливается, но 2-3 раза в год пациентам необходимо проходить скрининг состояния зрительной системы.
Лечение препаратом ЭЙЛЕА начинают с трех последовательных инъекций в стекловидное тело в дозе 2 мг, затем выполняют по одной инъекции через 2 месяца, при этом дополнительных контрольных осмотров между инъекциями не требуется. После достижения фазы «стабилизации» интервал между инъекциями может быть увеличен лечащим врачом на основании результатов изменения остроты зрения и анатомических показателей.
, Ш. Светлана, Москва
Спасибо за оперативно проделанную и качественную работу . Сегодня сделали комплексный осмотр, так же укрепили сетчатку обоих глаз. Огромная благодарность доктору, человек своего дела (фамилию к сожалению забыла спросить ) принимала меня в 307а кабинете. Остались приятные впечатления;) Через некоторое время буду делать коррекцию зрения. Всем спасибо!
Актуальные вопросы
Ë
È
Пятна перед глазами – что это?
Плавающие помутнения разных форм и размеров в стекловидном теле могут быть признаком проблем с сетчаткой. Необходимо пройти обследование.
Ë
È
Помогает ли препарат Луцентис при разрыве сетчатки?
Препарат «Луцентис» не применяется при разрыве сетчатки, он эффективен при возрастной макулярной дегенерации.
Ë
È
Какие методы лечения возрастной дистрофии сетчатки вы применяете?
При сухой стадии возрастной дистрофии сетчатки проводятся курсы консервативного лечения (инъекции, капельницы). При влажной стадии применяют препарат Луцентис (вводится в стекловидное тело).
Ведущий офтальмохирург и медицинский директор клиник «Эксимер»,
врач высшей категории,
доктор медицинских наук, профессор,
академик РАЕН
Главный врач московской офтальмологической клиники «Эксимер»,
врач-офтальмохирург высшей категории,
доктор медицинских наук, доцент,
академик РАЕН
Зав. отделением лазерной терапии
врач-офтальмохирург высшей категории,
кандидат медицинских наук
Запишитесь в клинику «эксимер»
и узнайте больше о своём здоровье!
Вы можете позвонить по телефону: +7 (495) 620-35-55
Или нажать кнопку и заполнить форму заявки
Источник


