Эктазия роговицы что это такое
Кератэктазии (кератоэктазии) – это группа прогрессирующих заболеваний роговицы глаза, которые имеют различный генез, влияют на нарушение специфичности роговицы. Роговица истончается, растягивается, выпячивается в виде конуса; чем дальше заходит патологический процесс, тем больше проявляется симптомов заболевания: значительно снижается острота зрения, роговица глаза мутнеет, на ней появляются рубцы, развивается высокая степень астигматизма, наступает непереносимость контактной коррекции.
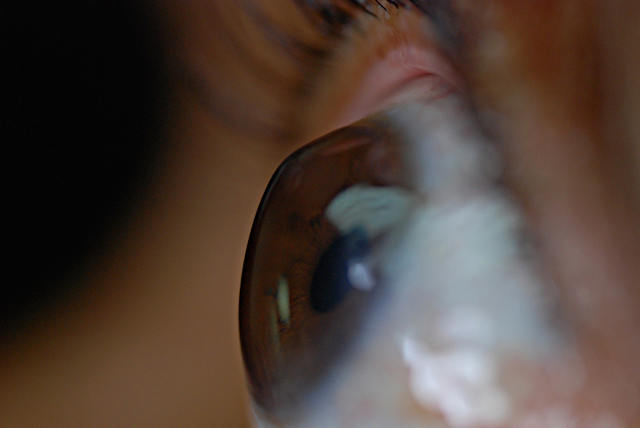
Существует два типа кератэктазии: первичная и вторичная. Первичная кератэктазия включает кератоглобус, кератоконус, периферическую прозрачную дегенерацию роговицы глаза.
Вторичная кератэктазия формируется после травмы глаза, сквозной кератопластики, после операции LASIK, ФРК и др. Если причиной послужило медицинское вмешательство, то говорят о ятрогенной кератоэктазии. Наиболее часто встречается первичная форма заболевания – кератоконус. Несмотря на то, что исследования кератоконуса продолжаются уже более 260 лет, этиология заболевания до сих пор неизвестна.
Этиология (причины) кератэктазий
Исследования Национального Фонда Кератоконуса США показали, что причинами, провоцирующими развитие заболевания, могут быть:
- Заболевания эндокринной системы.
- Наследственная предрасположенность.
- Тяжелая экологическая обстановка.
Существует много теорий о влиянии определенных факторов на развитие заболевания: иммунологическая, аллергическая, обменная, наследственная, иммуногенетическая, вирусная и другие теории. Многие исследователи говорят о влиянии сразу нескольких факторов.
Исследования, проведенные в 1912, 1927, 1962 годах, указывают на эндокринную причину развития кератоконуса. Были выявлены различные нарушения в работе эндокринных желез, дисфункция желез внутренней секреции. Описаны определенные нарушения при кератоконусе в работе эндокринной системы:
- Нарушение функции гипофизарно-диэнцефальной системы.
- Гипотиреоидизм.
- Патология тимуса.
- Гипертиреоидизм.
- Адипозо-генитальная недостаточность.
- Снижение секреции 17-кетостероидов.
Гипотеза развития кератоконуса из-за нарушения обменных процессов была выдвинута в 1972 году (обмен ферментов) и в 1984 году. Было выдвинуто предположение, что на развитие заболевания влияет снижение или отсутствие фермента глюкозо-6-фосфатдегидрогеназы в строме роговицы глаза, в клетках эндотелия. С нарушением окисления глюкозы авторы связывают причину развития болезни.
Некоторые исследователи проводят параллель между развитием кератоконуса и повышенной экспрессией рецепторов интерлейкина-1. Повышение экспрессии приводит к снижению синтетической активности кератоцитов, происходит замедление процессов в строме роговицы, роговица начинает истончаться. Отдельные авторы считают, что на развитие заболевания также влияет интерлейкин-6.
Было доказано, что кератоконусу очень часто сопутствуют атопические заболевания. В основе всех атопических заболеваний всегда находится аллергическая реакция. Авторы предполагают, что за развитие кератоконуса ответственен определенный HLA-антиген. Так получила свое развитие аллергическая теория.
Считается, что большое влияние на развитие кератоконуса оказывают механические травмы глаза. К причинам таких травм относится привычка тереть глаза руками, ношение жестких контактных линз, механические повреждения глаза под воздействием определенных внешних факторов.
Наследственная предрасположенность (генетическая теория) получила самое широкое распространение. Исследователями было замечено частое сочетание кератоконуса с различными наследственными заболеваниями. Кератоконусу нередко сопутствуют следующие нарушения:
- Синдром Дауна.
- Синдром Марфана.
- Синдром Крузона.
- Синдром Лобштейна-Ван-дер-Хеве (голубые склеры).
- Амавроз Лебера.
- Болезнь Элерса-Данлоса.
- Пигментная дегенерация сетчатки глаза.
- Гранулярная дистрофия роговицы.
- Гемофилия.
- Пролапс митрального клапана.
- Аллергические заболевания.
Большая часть пациентов с кератоконусом имеют патологию соединительной ткани. Исследователи из США установили, что наиболее часто встречается наследование заболевания по аутосомно-доминантному типу, реже тип наследования аутосомно-рецессивный. Был найден тип наследования, сцепленный с полом ребенка. Ученые предполагают, что ген, ответственный за развитие кератоконуса – это ген, кодирующий коллаген IV типа COL6A1cDNA.
Ятрогенная кератэктазия (после лазерной коррекции зрения)
Была обнаружена связь между проводимыми рефракционными операциями на роговице и увеличением развития вторичного кератоконуса. ЛАСИК, Фемто-ЛАСИК и ФРК (рефракционные операции на роговице) часто дают такое осложнение. Современные методики (ReLEx SMILE), которые меньше изменяют биомеханику рогвоицы — практически не приводят к развитию указанного осложнения.
Кроме того, появление ятрогенных кератоэктазий связывают с недостаточной оснащенностью клиник необходимым инновационным оборудованием для диагностики, позволяющим на ранней стадии выявить кератоконус, с анатомическими особенностями строения роговицы у некоторых пациентов, с неправильными техническими расчетами и погрешностями при проведении операции лазером, другими причинами. Доказано, что вторичный кератоконус может развиться при глубокой абляции (после лечения слой стромы роговицы истончается) даже на здоровой роговице. Выявление большого количества вторичных эктазий также связывают с инновациями в области медицинского диагностического оборудования, повышением внимания современного человека к своему здоровью.
Патогенез кератэктазий
Во многом правильная тактика лечения кератэктазий зависит от знания патогенеза болезни. Существует ряд факторов, которые приводят к развитию дистрофического процесса:
- Апоптоз кератоцитов.
- Повышение уровня ингибиторов протеиназы, лисозомальных ферментов.
- Разрушение коллагена.
- Дегенеративные процессы в эпителии.
Гистоморфологические, гистохимические, биохимические исследования позволили создать схемы патогенеза кератоконуса. В схеме исследователей Титаренко и Пучковской были выделены пять звеньев патогенеза кератоконуса:
- Снижение активности глюкозо-6-фосфатдегидрогеназы, реакция торможения восстановления глутатиона.
- Увеличивается уровень перекисей липидов. Свободно-радикальное окисление липидов относится к интегральным компонентам метаболических процессов. Нарушение скорости таких процессов является неспецифическим показателем повреждений в организме больного, характерным для всех заболеваний.
- Перекиси липидов взаимодействуют с ферментами, белками, мембранами, что приводит к распаду мембранных структур, повреждению белков и ферментов.
- Разрушаются клеточные органеллы, происходит высвобождение гидролитических ферментов.
- Высвобожденные лизосомальные гидролитические ферменты вызывают гибель клетки.
Другие исследования в 1992 году (Затулина, Легких, Копаева) показали, что патологические изменения захватывают не только роговицу глаза, а также склеру, поражая всю наружную соединительнотканную оболочку глаза. Более ранние исследования (1951 г) Рощина утверждают, что началом заболевания следует считать не деструктивные изменения стромы, а нарушение структуры десцеметовой мембраны. Другие ученые считают первичным проявлением изменения боуменовой мембраны и эпителия, а нарушения структуры десцеметовой мембраны относят к более поздним проявлениям заболевания.
Классификация кератоконуса
Общепринятой международной классификации кератэктазий на настоящий момент нет. Классификация кератоконуса разрабатывалась различными исследователями, наиболее распространенной считается классификация кератоконуса AmslerM., которую он дорабатывал в течение многих лет.
В 1992 году была предложена упрощенная классификация кератоконуса (Слонимский Ю.Б.), в которой были выделены определенные стадии: дохирургическая, хирургическая и терминальная. Данная классификация не получила распространения, не показывала полной картины заболевания, оказалась удобной только для хирургов. С ее помощью диагностируются симптомы, которые определяют сроки и возможность хирургического вмешательства.
Наиболее удобной и используемой классификацией кератоконуса является классификация AmslerM. по KrumeichJ 1998 года.
В 1957 году был введен термин «прозрачная краевая дегенерация», который представляет кератэктазию в паралимбальной зоне роговицы, но современной классификации по стадиям данная кератэктазия не имеет. Ошибочно данное нарушение относили к кератоконусам.
Общепринятыми среди ученых и врачей остались понятия «первичные и вторичные кератэктазии», их делят по стадиям, форме заболевания, пахиметрическим и кератотопографическим характеристикам, сильной оси, положении эктазии относительно центра роговицы и другим параметрам. Кератэктазию называют центральной и парацентральной, симметричной и асимметричной, вертикальной, горизонтальной, косой, кератэктазией в виде бабочки, пятна, капли, галстука почки, усов и другими наименованиями. Современная классификация кератэктазии не удовлетворяет ученых, появляются новые теории развития заболевания, инновационные методы исследований помогают получить много новой информации о развитии заболевания, появляются новые нозологии.
Хирургические методы лечения кератэктазий
Кератоэктазии лечат с помощью ИСКП (инстрастромальной кератопластики) с имплантацией ИРС (интрастромальных роговичных сегментов или «колец»), с помощью перекрестного связывания коллагена роговицы, используя кросс-линкинг (рибофлавин) и УФ (ультрафиолетовое излучение). Очень часто после операции пациенту требуется коррекция преломляющей способности глаза, которую проводят с помощью имплантации ИОЛ (факичных интраокулярных линз), ленсэктомии с имплантацией ИОЛ сферо-торического типа, релаксирующей кератотомии — фемтолазерной или ножевой, ФРК (трансэпителиальной фоторефрактивной кератэктомии).
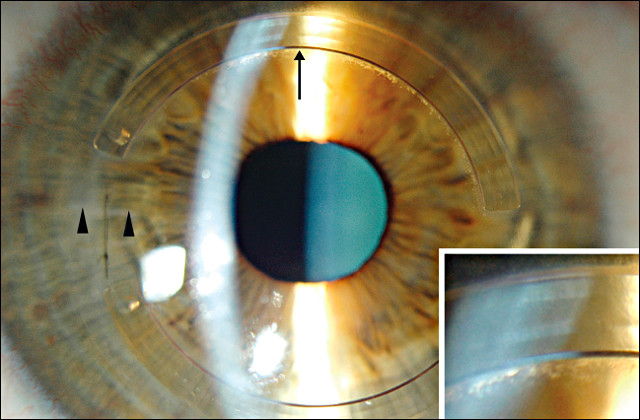
На рисунке изображен глаз после установки интрастромальных роговичных полуколец.
Кератопластика относится к эффективным методам борьбы с кератоконусом. Хирургический метод лечения заболевания помог большому количеству пациентов обрести остроту зрения, социально адаптироваться в обществе. К показаниям к хирургическому вмешательству добавились: посттравматические кератэктазии, прозрачная краевая дегенерация роговицы глаза, кератэктазии после сквозных кератопластик и возникающих после рефракционных операций на роговице (ФРК, ЛАСИК).
Преимущества нашей клиники
Наш офтальмологический центр специализируется на диагностике и эффективном лечении патологии роговицы (первичного кератоконуса, ятрогенных кератоэктазий и т.д.
Мы используем 100% немецкие технологии (методики, оборудование и расходные материалы): кросс-линкинг (в т.ч. трансэпителиальный), послойную (DALK, DMEK, DSAEK) и сквозную кератопластику, установку интрастромальных колец (роговичных сегментов), которые позволяют добиться самого высокого результата даже у сложных пациентов.
Стоимость лечения
С расценками на различные виды хирургического лечения различных видов кератоэктазий Вы можете ознакомиться в нашем разделе ЦЕНЫ.
Операции по пересадке роговицы проводятся всемирноизвестными специалистами, докторами медицинских наук.
Источник
Бывает так, что начинает человек видеть вдаль плохо, идёт в оптику или поликлинику, узнаёт, что у него близорукость или астигматизм (а может, и то и другое одновременно), надевает выписанные очки или линзы, пользуется ими какое-то время. Тем временем зрение продолжает ухудшаться. Наступает день, когда человек попадает к офтальмологу в специализированную клинику, иногда даже с целью сделать лазерную коррекцию зрения, и тут его ждёт неприятный сюрприз: он узнаёт, что у него кератоконус. И хорошо, если это скрытая или ранняя стадия заболевания — в этом случае есть шанс сохранить зрение и собственную роговицу. Если это развитой процесс — речь пойдёт о хирургическом лечении.
В последние годы пациентов с кератоконусом, кажется, стало больше. Но, думаю, это не потому, что кто-то стал чаще болеть, а потому, что улучшились возможности диагностики, и теперь коническую роговицу можно ловить на начальных стадиях.
Вообще, кератоконус — это генетическая патология роговицы. По мере взросления пациента роговица истончается в центре и вытягивается из-за давления, действующего изнутри глаза. Наружная капсула глаза также теряет при этом упругость. Первое проявление — неправильный астигматизм. Пациент начинает часто менять очки, потому что довольно быстро меняется ось и степень астигматизма.
Откуда берётся астигматизм? Дело в том, что выступающая роговица меняет свойства «системы линз» глаза, и новая «передняя линза» не соответствует проекции зрачка. Роговица с астигматизмом неровная, но регулярно-неровная, симметрично-неровная. При диагностическом сканировании видна характерная «бабочка».
Ещё детали
Процесс обычно развивается на двух глазах с разной скоростью. Но, кстати, у близнецов кератоконус часто развивается одновременно, что подтверждает генетический характер заболевания.
Исторически кератоконус лечили контактным способом, то есть наложением специальных линз, «вдавливающих обратно» роговицу и компенсирующих давление, действующее наружу. Это хорошо работало на ранних стадиях, но по мере развития патологии нужно было что-то большее. Следующим вариантом лечения была сквозная пересадка роговицы, но сейчас есть и более интересные процедуры, например, укрепление тканей роговицы за счёт комбинированного лазерного и медикаментозного воздействия, разновидности послойной кератопластики.
Стоит упомянуть и острую форму. При появлении крупных трещин в десцеметовой оболочке глаза образуется острый кератоконус, при нём строма роговицы пропитывается внутриглазной жидкостью и мутнеет. Острота зрения резко снижается из-за этого и сопутствующих процессов. Отёк в центре роговицы глаза может и уменьшиться сам собой, без лечения — это редко, но случается. В любом случае этот процесс заканчивается ещё большим истончением роговицы.
Кроме генетического (связанного с половыми генами) кератоконуса бывает ещё приобретённый — чаще всего в результате травмы, но могут быть вариации (от ошибки хирурга при коррекции до какой-нибудь редкой токсикологии), либо же заболевание может развиться как осложнение другой серьёзной патологии глаза. Приобретённый кератоконус изучен мало, потому что если с хрусталиком мы многое уже понимаем, о сетчатке есть более-менее точные практические представления, даже механизмы глаукомы хорошо изучены, то вот с процессами в роговице есть ещё куда копать и что изучать. На текущий момент даже нет единой классификации кератоконусов — по разным классификациям один и тот же пациент может получить и первую, и третью стадию, так как в основу классификаций положены разные показатели. В одной клинике говорят одно, во второй — другое. Пациент часто начинает читать после такого диагноза советы в Интернете и закономерно впадает в панику.
Вообще, перед врачом стоит сразу две задачи: как остановить развитие (замедлить кератоконус) и какой оптический способ коррекции зрения для пациента выбрать. В зависимости от стадии и индивидуальных особенностей подбирается нужный тип вмешательства.
УФ-кросслинкинг
Идея в том, чтобы насытить роговицу витамином B2. Он, кстати, очень здорово реагирует на ультрафиолет, поэтому если сразу после этого сверху пройтись ультрафиолетовым излучением, то высвободится много свободных радикалов кислорода. Они начнут быстро «липнуть» к коллагеновым волокнам, что вызовет полимеризацию и «склеивание» волокон между собой. Напомню: в обычной жизни они интимно прилегают и немного сцеплены, но образуют слоистую структуру, в которой горизонтальные связи в разы прочнее вертикальных. В результате полимеризации образуются и прочные горизонтальные связки между «канатами» коллагена, что ведёт к упрочнению роговицы. Вот схематично кросс-связи между слоями (кросслинки) до и после процедуры:
На текущий момент это самая безопасная процедура для лечения кератоконуса. Используется в начальной и развитой стадии, по мере улучшения лазеров и диагностики расширяются показания к применению.
УФ-кросслинкинг изобретён примерно 10 лет назад, и за это время было довольно много его модификаций и вариаций, но общий принцип воздействия всё тот же. Глаз насыщается специальным раствором рибофлавина, затем воздействие ультрафиолета, затем образование новых связей и вывод других продуктов распада рибофлавина из глаза. Сложность в определении необходимого энергетического уровня и времени воздействия — для расчёта сейчас принят «золотой стандарт» сферы, так называемый афинский протокол.
В целом общее правило такое: если ваш офтальмолог советует УФ-кросслинкинг — соглашайтесь. Ошибиться при соблюдении протокола нереально сложно, осложнений почти не бывает. Единственное, во многих регионах офтальмологи старой школы всё ещё говорят, что роговица тоньше 400 микрон не поддаётся воздействию. Сейчас можно делать УФ-кросслинкинг и на более тонких роговицах, просто во время процедуры используется специальная промежуточная контактная линза и немного другой раствор препарата.
Это непроникающая, довольно поверхностная процедура. Поэтому она сопряжена с минимальными потенциальными рисками. При несоблюдении режима закапывания можно получить конъюнктивит. Обязательно делается пара осмотров после процедуры (первый — на следующий день), контролируется процесс эпителизации роговицы по контактной линзе. Более интересный случай — это аллергия на растворы и крайне редкие токсические реакции. По субъективным ощущениям — процедура малоприятная, несколько дней до полного восстановления эпителия глаз слезится и присутствует ощущение «песка» в глазу, пару недель нужно для того, чтобы перестало «туманить».
Второй способ — внедрение интрастромальных колец (или полуколец)
Логика очень простая: в роговицу вставляется экзогенный каркас в виде кольца или полукольца. Получается своего рода «корсет», который берёт на себя большую часть нагрузки. Интрастромальные роговичные кольца отлично сочетаются с кросслинкингом, поэтому нередки ситуации, когда делается и то и другое. Порядок операций очень зависит от индивидуальных показаний, но чуть чаще сначала вставляются кольца, потом делается кросслинкинг, поскольку внедрять кольца лучше в эластичную среду.
Есть разные модификации интрастромальных колец, варьирующиеся по длине, высоте и конфигурации. Каждый производитель предлагает свои номограммы для выбора модели. Есть хороший российский производитель, который делает их из того же материала, что и импортные.
Раньше выполнение тоннелей в роговице делалось вручную специальными расслаивателями и скальпелями, сейчас делается на фемтосекундном лазере. Операция выполняется с микронной точностью, как в ReLEx SMILE, только вместо извлечения лентикулы в прорезанную лазером полость вводится и проворачивается кольцо или полукольцо. Как SMILE, только наоборот. Делается на той же установке (в нашем случае — фемтолазере VisuMAX 6-го поколения), используется отдельная лицензия, которую надо получить, доказав «Цейсу», что у хирурга есть такая компетенция. Риски в сравнении с мануальной операцией на порядок ниже, поэтому «руками» уже никто старается не делать очень давно.
Самое неприятное (хоть совсем нечастое) осложнение — это протрузия к наружному каналу (когда кольцо «выползает» наружу). Чтобы избежать этого, мы делаем каналы потуже. Это требует определённых навыков хирурга, но позволяет очень сильно сократить шансы возникновения осложнений.
Ещё кольца могут перемещаться внутри роговицы (чаще всего немого вращаются). Это в целом не страшно. Иногда человека начинают мучить побочные оптические эффекты — отблески или «глюки» в виде бликов при определённом освещении. Что делать в этом случае — решаем индивидуально.
Третий способ — передняя послойная кератопластика
DALK, или передняя глубокая послойная кератопластика, — это трансплантация верхнего слоя роговицы до десцеметовой мембраны с сохранением нижних слоёв. То есть кривая истончённая роговица пациента удаляется до внутренней мембраны. Из роговицы донора выкраивается трансплантат без эпителия, затем он крепится. И мы вместе дружно ждём заживления в течение года.
Процент приживляемости при кератоконусе достаточно высок (наверное, самый высокий среди кератопластических операций) — около 85–90 процентов (разные источники дают разные данные в этом диапазоне). Это самая успешная пересадка — она хорошо работает, если есть хорошие навыки хирургии. Часто в помощь хирургу можно использовать фемтолазерную установку для более точных рассечений.
Метод используется, когда ничего другое уже не помогло, либо когда острота зрения, несмотря на коррекцию, остаётся низкой.
Вопросы пересадок роговицы в России в последние десятилетия болезненные. При жизни в Советском Союзе мы активно оперировали роговицу, делали много и хорошо. Затем приняли закон о донорстве органов, когда Союза не стало. Законодательство в России, связанное с законом о трансплантации, значительно ограничивает использование технологии пересадки роговиц. Для того чтобы делать эти операции хорошо, их надо делать много и регулярно. Для этого под рукой всегда должно быть достаточное количество материала, он должен быть доступен. В Москве в МНТК им. С. Н. Федорова есть глазной банк с консервированной роговицей, и это позволяет проводить операции в плановом порядке, а не стихийно. Правда, очередь на пересадку составляет несколько лет — очень много желающих. В остальных институтах используют свежую донорскую, при этом, как у Булгакова: «свежесть бывает только одна — первая, она же и последняя». На сегодняшний день у нас в клинике, к счастью, есть возможность заниматься пересадками роговицы, не только сквозными, но и послойными — передними и задними. Есть доступ к получению роговиц отличного качества (правда, по очень высокой цене). Но для пациентов, которые страдают от заболеваний роговицы, это единственный шанс получить зрение.
Надо сказать, что я свой опыт послойной кератопластики получала частично в России, но в основном в Германии, плюс мне повезло с законодательством — я начинала оперировать ещё тогда, когда материал был доступен.
Итак, мы пересаживаем ту часть роговицы, которая обладает средним иммунным запасом. Внутри матрикса много антител, и поэтому трансплантат может отторгаться. Если сравнивать с пересадкой после воспаления или ранений, ситуация всё же лучше: организм реагирует иначе и нет сложностей с повреждёнными сосудами. В целом, если рекомендуют пересадку с оптической и одновременно лечебной целью, надо делать. Только с оптической — лучше подумать пару раз, мировая практика — стараются сохранить до предела свою роговицу.
Фемтолазер используется не всегда, но он может облегчить один из этапов. Главное — опытные руки и много практики.
Из особенностей — во время операции возможен переход от передней послойной пересадки к сквозной по мере развития ситуации в операционной из-за анатомических особенностей пациента (бывает, роговица даёт перфорацию интраоперационно). Риск такого перехода зависит от аккуратности, терпения и опыта хирурга и отчасти от удачи.
Относительно часто бывает постоперационный астигматизм. Он корректируется через полтора года после снятия швов.
После укрепления роговицы
После того как роговица была укреплена одним из способов, можно делать ФРК-коррекцию зрения, то есть испарение эксимерным лазером верхнего слоя. На стабильной роговице с конусом операция возможна и очень даже хорошо получается. С ФРК же здорово ровнять имплантированную роговицу.
Иногда предлагаем имплантацию факичной линзы. С пациентами после 40 лет говорим о замене хрусталика ещё до образования чётких показаний по катаракте. Способов коррекции много.
Вот примерно так. Самое главное — помимо простой близорукости и астигматизма, которые мешают видеть, но в перспективе довольно безобидны, есть такое серьёзное заболевание, как кератоконус. Его присутствие на ранних стадиях может обнаружить только врач-офтальмолог с помощью специальных методов исследования на сложных приборах (да и то если доктор грамотный и знаком с этой проблемой). Для этого недостаточно проверки в оптике или поликлинике. Поэтому при ухудшении зрения вдаль и вблизи, частой смене очков, наличии астигматизма и близорукости есть смысл посетить специализированную офтальмологическую клинику.
Источник


