Изменения сетчатки при контузии
Контузия сосудистой оболочки, сетчатки: признаки, диагностика, лечение
Контузионные изменения сосудистой оболочки и сетчатки наблюдаются на войне часто. Они отличаются большим разнообразием. В сосудистой оболочке при контузиях возникают различного рода повреждения сосудов, ведущие к кровоизлияниям.
Значительные кровоизлияния между склерой и сосудистой оболочкой могут повести к отслойке последней. При исследовании боковым освещением и офталмоскопом виден, желтовато-бурый бугор, выпячивающийся в стекловидное тело.
Нередко при контузиях наблюдаются разрывы сосудистой оболочки. Последняя может быть разорвана до склеры, или наружные ее слои могут уцелеть. В зависимости от этого свежие разрывы имеют при офталмоскопии вид белых или желтовато-белых полос. При контузиях мирного времени они располагаются, как правило, концентрично к соску зрительного нерва. Однако при боевых контузиях наблюдаются часто разрывы щелевидные, дырчатые, ветвистые и многоугольные. Размеры их колеблются от точечного до нескольких диаметров соска.
В свежих случаях разрывы нередко прикрыты излившейся кровью. В более позднем периоде можно видеть наряду с остатками кровоизлияний и глыбами пигмента голубовато-белые полосы обнаженной склеры и тяжи новообразованной соединительной ткани. Иногда вокруг разрыва сосудистой видны окружающие его атрофические и пигментированные очаги травматического хориоретинита. Последний может быть обнаружен и без разрывов сосудистой. Такой хориоретинит является реакцией на повреждение сосудов сосудистой оболочки.
Контузионные повреждения сосудистой оболочки ведут к нарушению циркуляции крови в ее сосудах, к расстройству обмена в глазу. Трудно представить себе повреждение сосудистой без одновременного вовлечения в страдание сетчатки.
В зависимости от размеров и расположения разрывов сосудистой оболочки и кровоизлияний наблюдаются различной степени нарушения функций глаза. При центрально расположенных кровоизлияниях зрение резко понижается.
Сетчатка реагирует на контузии чаще всего отеком и кровоизлияниями на почве разрывов сосудов или изменения проницаемости их стенки. Одновременно с сетчаткой в патологический процесс часто вовлекается и сосудистая оболочка.
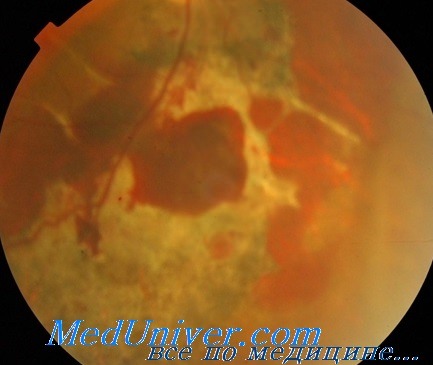
К числу очень рано (через несколько часов после травмы) появляющихся контузионных изменений принадлежит так называемое коммоционное помутнение сетчатки (Commotio retinae). При этом офталмоскопически обнаруживается молочно-белого или молочно-серого цвета очаг в макулярной области или на периферии сетчатки. Размеры его сильно варьируют. В зависимости от локализации очага имеет место понижение зрения различной степени.
Контузионное помутнение (отек) сетчатки является следствием нарушения проницаемости стенок поврежденных сосудов сетчатки и хориоидеи. Помутнение сетчатки обычно исчезает бесследно через 1—3 дня, но описаны случаи, когда оно держалось несколько недель и даже месяцев, оставляя после себя очаги пигментации и дегенерации в сетчатке (П. И. Гапеев, О. И. Шершевская).
По-видимому, такая задержка обратного развития коммоционного отека сетчатки связана с индивидуальной реактивностью организма или с недостаточно тщательно проведенным лечением в первые дни после травмы, когда пострадавшие особенно нуждаются в покое (постельный режим).
Другим частым контузионным изменением сетчатки являются кровоизлияния, которые могут быть преретинальными и ретинальными. Офталмоскопически преретинальные кровоизлияния имеют вид резко ограниченных, иногда выдающихся в стекловидное тело ярко-красных очагов. Верхняя граница их иногда располагается в виде горизонтальной линии и меняет свое положение при наклоне головы. Преретинальные кровоизлияния иногда достигают значительных размеров. Они располагаются преимущественно в макулярной зоне и потому вызывают резкое падение зрения. Поскольку, однако, кровь в этих случаях располагается подобно экрану впереди сетчатки, зрение после рассасывания геморрагии может восстановиться.
Ретинальные кровоизлияния локализуются в слоях сетчатки. Обычно они располагаются по ходу сосудов в любом участке глазного дна. Офталмоскопически они выглядят в виде полосок и пятен различной формы, в зависимости от локализации в тех или иных слоях сетчатки. Иногда они достигают значительных размеров. Рассасываются они медленно, но часто без следа. В отдельных случаях после кровоизлияний остаются очаги депигментации или пигментные пятна в сетчатке.
Значительно реже, чем коммоционное помутнение и кровоизлияния, при контузиях наблюдаются разрывы сетчатки. Чаще всего они являются следствием растяжения сетчатки или кистевидной дегенерации ее на почве травм.
Излюбленными местами травматических разрывов сетчатки являются область желтого пятна и зубчатая линия (отрывы). Разрывы могут быть единичными и множественными.
Размеры их колеблются от долей соска до нескольких диаметров соска зрительного нерва. По характеру и по форме они бывают дырчатыми или клапанными. Относительно часто после контузий наблюдаются отрывы сетчатки от зубчатой линии.
Офталмоскопически разрывы сетчатки имеют вид ярко-красных участков, ограниченных серым, слегка волнистым краем ткани сетчатки. Контузионные разрывы сетчатки иногда сочетаются с разрывами сосудистой оболочки. Наблюдались «частичные разрывы сетчатки», например разрыв только пигментного эпителия (З. А. Павлова-Каминская и Е. М. Бочевер).
При травматических разрывах сетчатки отслойка ее наступает не всегда. Это связано с тем, что вслед за таким разрывом быстро развивается воспалительный процесс, ведущий к спаянию сетчатки с подлежащими тканями.
Отслойка сетчатки на почве контузии может явиться не только следствием разрывов ее и субретинальных кровоизлияний (ранние отслойки), но также — результатом образования соединительнотканных тяжей в стекловидном теле (поздние отслойки вследствие пролиферирующего ретинита). Особенно часто отслойка сетчатки наблюдается у миопов, у которых она возникает даже после сравнительно легких контузий.
Высокой ранимостью отличается макулярная область сетчатки. В. Н. Архангельский объясняет это ее архитектоникой. Контузионные изменения в желтом пятне могут носить изолированный характер, но нередко они сочетаются с повреждениями периферических отделов глазного дна. В макулярной области, как уже упоминалось, могут наблюдаться геморрагии, пигментные очаги, отек и дырчатые дефекты. Офталмоскопически при продырявливании желтого пятна виден ярко-красный круглый участок размером меньше диаметра соска, с серовато-мутными краями. Это видна обнаженная хориоидея. В поздних случаях иногда наблюдаются в области желтого пятна соединительнотканные тяжи и атрофические очаги. Дырчатый разрыв желтого пятна после боевой травмы впервые описал Т. Н. Герасименко.
Расстройства зрения при контузионных поражениях сетчатки зависят от величины, характера и локализации возникающих в ней патологических изменений.
Лечебные мероприятия при контузиях заднего отдела глазного яблока должны начинаться в возможно более ранние сроки. Лечение, как и при контузионном гемофталме, должно носить комплексный характер. Рекомендуется с первых же дней после контузии начинать осмотерапию (внутривенные вливания 10% хлористого натрия, 10% хлористого кальция, 40% глюкозы); повторные переливания крови (по 75, 100, 150 мл через 4—5 дней); тканевую терапию; оксигенотерапию.
Местно применяется закапывание в пострадавший глаз дионина в возрастающей концентрации. Весьма эффективной оказалась физиотерапия, которую рекомендуется начинать со 2-й недели после повреждения и проводить длительное время (ионофорез или диатермоионофорез с йодистым калием или хлористым кальцием, 2—3 курса по 20—25 процедур).
При травматической отслойке сетчатки на почве разрывов и отрывов ее показано раннее оперативное лечение по общим правилам.
— Также рекомендуем «Контузия зрительного нерва: признаки, диагностика»
Оглавление темы «Контузия глаза»:
- Лечение ранений глазницы. Прогноз
- Контузии органа зрения: диагностика, классификация
- Контузии век, конъюнктивы, слезных органов: признаки, диагностика, лечение
- Контузии глазного яблока — роговицы: признаки, диагностика, лечение
- Контузия склеры: признаки, диагностика, лечение
- Контузия радужки и цилиарного тела: признаки, диагностика, лечение
- Контузия хрусталика и посттравматическая катаракта: признаки, диагностика, лечение
- Контузия стекловидного тела и гемофтальм: признаки, диагностика, лечение
- Контузия сосудистой оболочки, сетчатки: признаки, диагностика, лечение
- Контузия зрительного нерва: признаки, диагностика
Источник
Разрыв склепы
Разрыв склепы при тупой травме бывает субконъюнктивальным или открытым, проявляется гипотонией глаза, наличием раны и предлежанием к ней или выпячиванием темной ткани (сосудистая оболочка). Кроме того, может быть глубокой передняя камера. Разрыв склеры с выпадением и повреждением внутренних структур глаза сопровождается резким снижением зрительных функций и требует немедленного хирургического вмешательства.
Разрывы сосудистой оболочки вследствие контузии глаза имеют различную форму, величину и локализацию. В зависимости от этого могут снижаться острота зрения и появляться скотомы в поле зрения. Разрывы сосудистой оболочки в течение первой недели после травмы могут быть невидимыми, так как они почти всегда сопровождаются обширными субретинальными кровоизлияниями, которые прикрывают место повреждения.
При офтальмоскопии отмечаются щелеподобные, лентовидные, дугообразные полосы белого цвета, обычно концентрично расположенные вокруг зрительного нерва, с четкими краями и скоплением на этих краях глыбок .пигмента. Сетчатка соответственно области разрыва бывает несколько отечна и слегка проминирует. Сосуды сетчатки пересекают область разрыва, не прерываясь.
Лечение направлено на рассасывание гематом и отека окружающих тканей с помощью ранее перечисленных лекарственных препаратов.
Контузии сетчатки
Контузии сетчатки являются постоянным спутником тупых травм глаза, они бывают при проникающих и непроникающих повреждениях глаза. Офтальмологическому исследованию доступны самые незначительные их проявления. Контузии сетчатки характеризуются помутнениями, появлением серовато- и молочно-белых участков. Сосуды сетчатки в этих местах приобретают малоотчетливые контуры и как бы теряются в измененной ткани. Если помутнения сосредоточены в области желтого пятна сетчатки (бывает часто), то они имеют вид сероватой радиарной исчерченности; обычно при этом не определяются рефлексы в области желтого пятна и центральной ямки сетчатки.
Наблюдается выраженное перераспределение пигмента. Контузии сетчатки сопровождаются центральными и пара-центральными, относительными или абсолютными скотомами, сужением границ поля зрения на белый и другие цвета, понижением темновой адаптации, а иногда и резким снижением остроты зрения. Помутнения, возникающие непосредственно после травмы и в ближайшие дни после нее (так называемые берлиновские помутнения), исчезают или же оставляют после себя нежное разрежение пигмента. Пурчеровские помутнения (ангиопатия сетчатки) возникают в более поздние сроки после тяжелых компрессионных травм головы и грудной клетки, занимают обширные площади и, как правило, долго не исчезают. В зависимости от их локализации возникают различные более или менее выраженные расстройства зрения.
Одним из наиболее тяжелых последствий сотрясений сетчатки является поражение желтого пятна (макулы). Вначале пятно и его центральная ямка на фоне окружающего отека кажутся более красными, чем в норме на здоровом глазу, исчезает четкий локальный рефлекс. Затем начинается образование белесовато-желтоватых точечных очагов, перемежающихся с темными глыбками пигмента — дистрофия. Постепенно эти очаги увеличиваются, что сопровождается резким падением остроты зрения. В некоторых случаях дистрофия может быть кистовидной. Кисты могут сливаться, лопаться и рубцеваться, что способствует еще большему снижению остроты зрения, а иногда возможности появления отслойки сетчатки.
Лечение контузий сетчатки состоит в основном в назначении анестетиков (5 % раствор лидокаина, новокаин), нейротрофических средств: витаминов Е, группы В, ретинола, аскорбиновой кислоты и др., а также цистеина, дибазола, гипогидратационной терапии (40 % раствор глюкозы внутривенно, 25 % раствор магния сульфата внутримышечно) .
Разрыв и отслойка сетчатк
Разрыв и отслойка сетчатки возникают у детей в среднем в 2%, а у взрослых в 10% случаев всех тупых травм органа зрения. Они могут проявиться сразу после травмы или в более поздние сроки. Первые возникают вследствие сильного удара, а вторые — как результат пролиферирующего ретинита, в основном вследствие кровоизлияний и рубцевания в местах, соответствующих разрывам склеры. Отслойка сетчатки характеризуется определенными симптомами (см. главу «Патология сетчатки»). Место разрыва сетчатки красного цвета и имеет разнообразные отчетливые контуры.
Границы отслойки и локализации поддаются объективному определению с помощью специальных офтальмоскопических методик. Особенно опасны разрывы в области пятна и ямки, сетчатки, так как при этом резко и почти необратимо снижается острота зрения.
Отрыв и разрыв зрительного нерва при тупой травме глаз встречаются в среднем в 0,2% случаев и сопровождаются мгновенной полной слепотой. Если зрительный нерв разрывается до места прохождения в нем сосудов (центральная артерия и вена сетчатки), то на глазном дне в первое время нет выраженных изменений. Если разрыв .произошел в области решетчатой пластинки на расстоянии 1—2 см кзади от нее, то на глазном дне появляются массивные кровоизлияния, особенно в области диска зрительного нерва. Вследствие разрыва возникает атрофия зрительного нерва в области диска, при отрыве — замещение области диска соединительной тканью. И те и другие изменения необратимы.
Необходимо отметить, что для определения тяжести (степени) контузии не обязательно наличие всех или большей части перечисленных симптомов.
Нередко передний отдел глаза и его вспомогательный аппарат не повреждены, но имеются вывих хрусталика, или гемофтальм, либо их может не быть, а при проверке зрения обнаруживается только светоощущение или полная слепота. Такие грозные симптомы возможны лишь при разрывах макулы в центральных зонах и зрительного нерва. Поэтому ни один случай тупой травмы глаза и области головы не должен оставаться без тщательного офтальмологического обследования. У пострадавшего после ушиба или падения человека каждый медицинский работник обязан в первую очередь проверить остроту зрения. Не только дети, но и взрослые не всегда могут заметить и установить точную дату снижения или исчезновения предметного зрения в глазу.
Дети редко указывают на понижение остроты зрения в каком-либо одном глазу, в ряде случаев они просто безразличны к этому и их больше беспокоит боль или двоение. Следует всегда помнить, что при кажущихся легких тупых травмах могут возникнуть заметные сдвиги в гемодинамике и функциях органа зрения. При травмах средней тяжести и тяжелых эти нарушения бывают значительны и длительны, а подчас и необратимы, что резко отражается на состоянии остроты и поля зрения, а также других функциях глаза.
Тупые травмы вспомогательного аппарата глаза включают повреждения век, слезных органов, конъюнктивы, глазодвигательных мышц и глазницы. Они так же, как и травмы глазного яблока, сопровождаются эрозиями, кровоизлияниями, надрывами, разрывами, отрывами и т. д.
Все тупые травмы мягких тканей, окружающих глазное яблоко в переднем его отделе, хорошо видны. Легко устанавливается изменение функций каждого вспомогательного органа (опущение верхнего века, закрытие глазной щели, травматический лагофтальм, слезотечение, ограничение подвижности глазного яблока и т. д.).
Изменения вспомогательного аппарата глаза, расположенного в заднем его отделе (в орбите), проявляются экзофтальмом вследствие кровоизлияния и отека в ретробульбарном пространстве, а также энофтальмом в результате повреждения и репозиции стенок глазницы. Вне зависимости от состояния защитного (вспомогательного) аппарата глаза после тупой травмы всегда показана рентгенография области глазницы во фронтальной и сагиттальной проекциях для исключения или подтверждения повреждения костей или внедрения инородного тела. При этом необходимо иметь в виду, что анамнестические данные со слов детей об обстоятельствах и видах (причинах) повреждений всегда сомнительны.
Первая врачебная помощь и дальнейшее лечение тупых травм окологлазных тканей направлены на остановку кровотечения (холод, викасол, кальция хлорид), укрепление стенок сосудов (аскорутин), рассасывание гематом и ликвидацию отека тканей. Иногда необходимы хирургические вмешательства. При нарушении целостности тканей во избежание вторичной инфекции показаны антибиотики и сульфаниламидные препараты (парентерально и местно). Кроме того, не следует забывать, что при тупой травме глаза с повреждением наружных тканей (эрозия и др.) необходимо ввести столбнячный анатоксин (0,5 мл). Невакцинированным ранее детям, а также вакцинированным и ревакцинированным более 2 лет назад — дополнительно противостолбнячную сыворотку (3000 АЕ по Безредке).
Ковалевский Е.И.
Опубликовал Константин Моканов
Источник
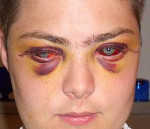
Контузии глаза – это поражение органа зрения, вызванное ударом тупым предметом или ударной волной. Клинические проявления определяются характером травмы. Общие симптомы включают снижение остроты зрения, усиленное слезотечение, фотофобию, появление «пелены» перед глазами, болезненность в области орбиты. Диагностика основывается на применении биомикроскопии, визометрии, рентгенографии, офтальмоскопии, МРТ, гониоскопии, тонометрии. В качестве консервативной терапии используются противовоспалительные, антибактериальные, гипотензивные и антисептические средства. Оперативным путем устраняют разрывы оболочек глазного яблока.
Общие сведения
Контузии глаза составляют около 1/3 всех травматических повреждений органа зрения, приводящих к слепоте и инвалидизации больного. Согласно статистическим данным, наиболее распространена легкая степень поражения – 84,9%. В 55,5% случаев причиной патологии является бытовая травма. 79,4% пациентов впоследствии страдают спазмом аккомодации. У 68,3% больных диагностируют эрозивные дефекты на поверхности роговой оболочки. Распространенность субконъюнктивального кровоизлияния при контузиях глаза составляет 98%. Спустя 6-12 месяцев у 3,4 % пациентов сохраняется рецессия УПК, у 0,5% – стойкий мидриаз и у 2,3% – пигментация глазного дна.
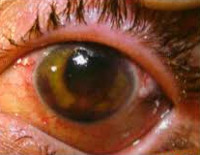
Контузии глаза
Причины контузии глаза
Этиология заболевания напрямую связана с воздействием травматического агента. Определение этиологических факторов играет важную роль в постановке диагноза и выборе тактики лечения. Основные причины развития заболевания представлены:
- Черепно-мозговой травмой. Приводит к развитию непрямой формы патологии. Пациенты отмечают появление симптомов со стороны органа зрения, однако при визуальном осмотре патологические изменения переднего отдела глаз отсутствуют.
- Прямым ударом. Чаще всего встречается при бытовых травмах. Воздействие этиологического фактора становится причиной травмы глазного яблока с преимущественным повреждением наружных структур.
- Взрывной волной. Влечет за собой наиболее тяжелые последствия, что обусловлено комбинированным поражением наружного и внутреннего отдела. Патологический процесс развивается симметрично.
Патогенез
В основе прямой контузии лежит непосредственное воздействие повреждающего фактора на глазное яблоко. После механического удара происходит деформация внутриглазных структур, ведущая к резкому повышению внутриглазного давления. Нарушение гемодинамических процессов и внутриглазной гидродинамики влечёт за собой появление очагов кровоизлияния. Изменение биохимических показателей жидких сред провоцирует стресс-реакцию. При непрямом типе воздействия патологический агент не соприкасается с глазом, а оказывает влияние опосредованно через кости черепа. При пораженных внутренних оболочках и оптических средах целостность конъюнктивы и роговицы не нарушена. На степень тяжести контузии влияет вес и площадь травмирующего агента. При высокой скорости движения предмета и большой площади ударной поверхности вероятность тяжелого течения существенно возрастает. Выраженность заболевания также зависит от точки приложения повреждающего фактора.
Классификация
Контузия глаза – это приобретённое заболевание. Различают прямую и непрямую формы патологии. Согласно принятой в отечественной офтальмологии клинической классификации выделяют следующие степени тяжести:
- I степень. При легкой контузии выявляются подкожные кровоизлияния в окологлазничной области, признаки гипосфагмы. Характер раны – рвано-ушибленный. Отрывов или разрывов век и конъюнктивы не возникает. Визуализируется лёгкая отечность и эрозивные дефекты роговой оболочки.
- II степень. Зона поражения роговицы ограничена отеком, надрывом поверхностных слоёв оболочек глаз. Наблюдается разрыв радужки у зрачкового края. Внутриглазные мышцы спазмированы.
- III степень. Полный разрыв или отрыв века и радужки с распространением на склеру. Края дефекта неровные. Роговица пропитана кровью. Осложняется переломом костной стенки орбиты.
- IV степень. Особо тяжёлая контузия сопровождается размозжением глазного яблока. Отмечается компрессия или разрыв волокон зрительного нерва в костном канале.
Симптомы контузии глаза
При первой степени заболевания пациенты предъявляют жалобы на повышенное слезотечение, светобоязнь, чувство рези в глазу, невозможность разомкнуть веки. Спазм аккомодации не приводит к зрительной дисфункции. Интенсивность субконъюнктивального кровоизлияния нарастает в течение первых 2 часов с момента травмы, затем самостоятельно регрессирует на протяжении 2-3 недель. Для второй степени характерно развитие выраженного болевого синдрома, который усиливается при попытке произвести движения глазными яблоками. Острота зрения резко снижена. Больные отмечают появление «пелены» или «тумана» перед глазами.
При тяжелом течении сохраняется только светоощущение. Формируется выраженный косметический дефект. Боль иррадиирует в надбровные дуги, височные и лобные отделы головы. Чувствительность роговицы резко снижена. Вывих хрусталика проявляется факодонезом (дрожанием хрусталика) или иридодонезом (колебательными движениями радужки). При четвертой степени отмечается полная потеря зрения. Появление «мушек» или «плавающих помутнений» перед глазами свидетельствует об отслойке внутренней оболочки. Визуально определяется выраженный экзофтальм. Подвижность глазных яблок резко затруднена.
Осложнения
Поражение 2-4 ст. тяжести осложняется гипосфагмой, гемофтальмом и кровоизлиянием в переднюю камеру. Травматическая рецессия угла передней камеры лежит в основе развития вторичной глаукомы. При поражении увеального тракта возникает хориоретинит. Посттравматические реакции окружающих тканей ведут к образованию гониосинехий. При тяжелой травме наблюдается нейроретинопатия, хориоретинальная дистрофия, атрофия зрительного нерва. У пациентов с данной патологией в анамнезе существует высокий риск вторичной катаракты и травматической отслойки сетчатки. При разрыве склеры по окружности лимба возможно возникновение травматической аниридии.
Диагностика
Постановка диагноза производится с учетом анамнестических сведений, результатов физикального осмотра и инструментальных методов исследования. При сборе анамнеза необходимо уточнить, сколько времени прошло с момента травматического повреждения, установить причины и механизм травмы. Комплекс офтальмологического обследования включает:
- Биомикроскопию глаза. При легком поражении и контузии средней тяжести выявляется отек и эрозии роговицы. На передней поверхности хрусталика определяется «пигментный отпечаток» (кольцо Фоссиуса). При 3 степени наблюдается помутнение, вывих или подвывих хрусталика.
- Офтальмоскопию. Постконтузионные изменения глазного дна подразделяют на ранние (до 2 месяцев) и поздние. Визуализируется изменение сетчатки «берлиновского» типа, при котором возникают облакообразные помутнения серого или белесоватого цвета. Видны очаги кровоизлияния, разрывы внутренней и сосудистой оболочек. Обнаруживаются признаки суб- и атрофии зрительного нерва.
- Гониоскопию. Обследование осуществляют под региональным инстилляционным обезболиванием при условии сохраненной прозрачности роговицы. При 2 ст. патологии в передней камере выявляется кровь.
- Визометрию. Степень снижения остроты зрения варьирует от незначительной дисфункции до полной слепоты.
- Рентгенографию лицевого отдела черепа. Показана при средней и тяжелой степени повреждения. Исследование проводят в прямой и боковой проекции для исключения перелома и деформаций костных стенок орбиты, диагностики кровоизлияния в околоносовые синусы. При необходимости дополнительно выполняют КТ головы.
- МРТ головы. Магнитно-резонансная томография дает возможность наиболее точно определить уровень и характер поражения оптических волокон и внутриглазных мышц, выявить локальные участки кровоизлияния.
- УЗИ глаза. Обследование применяется при помутнении оптических сред. Методика позволяет визуализировать признаки кровоизлияния в стекловидное тело и переднюю камеру, уточнить характер поражения хрусталика и заднего сегмента глазного яблока.
- Бесконтактную тонометрию. В раннем периоде внутриглазное давление резко повышается. Далее изменения офтальмотонуса варьируют от выраженного гипертонуса до гипотонии, что определяется механизмом нанесения удара.
Лечение контузии глаза
Терапевтическая тактика зависит от выраженности патологических изменений и характера повреждения внутриорбитальных структур. При 1 ст. специальное лечение обычно не требуется. Гипосфагма самостоятельно рассасывается в течение 14-21 дней. Эпителий роговой оболочки в зоне эрозии регенерирует за 3-4 дня. В зависимости от объема поражения при контузии 2-4 степени применяется консервативное или хирургическое лечение. Медикаментозная терапия базируется на применении:
- Противовоспалительных препаратов. При 1 степени показаны нестероидные противовоспалительные средства (НПВС). Начиная со 2 ст. целесообразно назначение глюкокортикоидов в виде парабульбарных инъекций.
- Ферменты. Фибринолизин используют в офтальмологической практике при кровоизлияниях травматического генеза. Коллагеназу вводят субконъюнктивальным путем при помощи электрофореза.
- Антибактериальные средства. Применяются на протяжении всего периода лечения с целью профилактики развития бактериальных осложнений.
- Антисептики. Назначают курсом длительностью в 10 дней. Инстилляции антисептиков проводят от 2 до 6 раз в день.
- Симпатомиметики. Мидриатики используют для расширения зрачка, профилактики образования рубцовых сращений, передних гониосинехий.
- Гипотензивные препараты. При выявлении повышенного внутриглазного давления в раннем послеоперационном периоде показана местная гипотензивная терапия.
Оперативные вмешательства необходимы при разрывах век, роговицы и склеры. Выявление травматического иридодиализа требует выполнения иридопластики. Корень радужной оболочки фиксируют к лимбу у склерального края. При подозрении на разрыв наружной соединительнотканной оболочки проводят ревизию раны. При ретробульбарной гематоме выполняют пункцию с дальнейшим дренированием. При повреждении костных стенок глазницы показана консультация отоларинголога, нейрохирурга. При сохранении целостности зрительного нерва осуществляют органосберегающую операцию. В случае полной атрофии нервных волокон рекомендуется энуклеация.
Прогноз и профилактика
Исход заболевания определяется степенью тяжести контузии, характером поражения структур глазного яблока. Прогноз в отношении зрительных функций при 3-4 степени неблагоприятный. Пациент должен находиться на диспансерном учете у офтальмолога на протяжении 1 года. При плановом осмотре необходимо проведение тонометрии, прямой офтальмоскопии. При неэффективности гипотензивной терапии показано оперативное лечение глаукомы. Специфические методы профилактики не разработаны. Неспецифические превентивные меры сводятся к применению средств индивидуальной защиты на производстве (ношение очков, каски).
Источник

