Изменение формы роговицы причины

Роговой оболочкой, или роговицей, называют переднюю выпуклую прозрачную часть глаза, обеспечивающую светопреломление. Для безошибочного выполнения своих функций она должна быть прозрачной. Поэтому любые повреждения, вызывающие помутнение роговицы, существенно ослабляют зрение.
Что называют патологиями роговицы?
Патологии роговицы, которые составляют четвертую часть всех заболеваний глаз, являются основными причинами снижения остроты зрения и слепоты. Они характеризуются большим разнообразием.
К ним принадлежат:
- кератиты;
- дистрофии;
- злокачественные образования (встречаются редко);
- нарушения формы и размеров.
В большинстве случаев диагностируются кератиты – воспалительные процессы в роговице. Кератит может быть бактериальными, вирусным, грибковым, туберкулезным, сифилитическим, герпетическим, бруцеллезным, малярийным, аллергическим, инфекционно-аллергическим, обменным, нейропаралитическим.
К дистрофическим патологиям роговицы принадлежат кератомаляция, кератоконус, кератоглобус, эмбриотоксон, буллезнаякератопатия, эрозии, рубцы. Микрокорнеа и макрокорнеа – болезни, изменяющие размер роговой оболочки.
Кератомаляция характеризуется «молочным» помутнением роговицы, которое в течение суток может захватить все ее слои. При этом роговая оболочка разрушается, что приводит к выпадению внутренних структур глаза. Все процессы происходят совершенно безболезненно.
Кератоконус – наследственная болезнь, вызывающая истончение и дистрофию роговицы (она вместосферической становится конической), что приводит к необратимым искажениям в оптической системе глаза.
Кератоглобус – генетически обусловленное заболевание, при котором наблюдается шарообразное выпячивание всей роговицы вперед.
Эмбриотоксон – помутнение роговой оболочки в виде кольца, напоминающее старческую дугу.
Микрокорнеа – патологическое состояние, при котором диаметр роговицы существенно (более чем на миллиметр) уменьшается. Для макрокорнеа, наоборот, характерно увеличение роговицы (более чем на миллиметр). Эти две болезни могут привести к повышению внутриглазного давления и развитию глаукомы.
Нередко наблюдается совместное поражение роговицы и конъюнктивы, что приводит к развитию кератоконъюнктивитов.
Причины патологии роговицы
Все патологические изменения роговицы подразделяются на врожденные (первичные) и приобретенные (вторичные). Врожденные аномалии обычно дают о себе знать в детском возрасте и быстро прогрессируют.
В зависимости от причины они могут быть воспалительными и дистрофическими.
Патология роговицы может развиваться в результате воздействия разнообразных факторов:
- генетических особенностей;
- инфекционных заболеваний;
- бытовых и производственных травм;
- термических и химических ожогов;
- офтальмологических операций;
- экологических условий;
- дефицита витаминов в рационе;
- недостатка слезной жидкости;
- образования злокачественных опухолей;
- болезни матери во время беременности;
- возрастных изменений;
- несоблюдения правил применения контактных линз (постоянное ношение приводит к гипоксии – дефициту кислорода, что становится причиной помутнения и разрушения роговой оболочки).
Признаки аномалии роговицы
Патологические изменения в роговице сопровождаются:
- светобоязнью;
- слезотечением;
- выделением гноя;
- нарушением прозрачности роговицы;
- покраснением глаза;
- неконтролируемым сокращением глазных мышц;
- болью и жжением;
- ощущением соринки в глазу;
- ослаблением зрения.
Со временем эпителий начинает разрушаться и отслаиваться, формируя эрозии и язвы.
Любое заболевание роговой оболочки сопровождается образованием инфильтрата, который может исчезнуть бесследно либо оставить после себя помутнение.
В зависимости от степени помутнения различают:
- Облачко – слабое сероватое помутнение, не имеющее резких границ. Простым глазом его заметить почти невозможно. Чтобы обнаружить облачко, используют боковое освещение или щелевую лампу.
- Пятно роговицы – помутнение беловатого или сероватого цвета. Его легко можно увидеть невооруженным глазом.
- Бельмо – хорошо заметный белый рубец, внутрь которого прорастают сосуды.
Диагностика патологий роговицы
Чтобы не допустить серьезных последствий, необходимо правильно диагностировать болезнь и назначить адекватное лечение.
Для постановки диагноза пациента направляют на:
- офтальмометрию;
- кератографию;
- кератометрию;
- электроретинографию;
- рефрактометрию;
- тонометрию;
- оптическую когерентную томографию;
- лазерную доплерометрию;
- биомикроскопию.
Лечение патологии роговицы
При патологиях роговицы возможно медикаментозное лечение, физиотерапевтическое и хирургическое.
Медикаментозное лечение патологий роговицы включает применение:
- антибактериальных препаратов – при инфекционных заболеваниях;
- местных глюкокортикостероидов (мазей, глазных капель, искусственных слез) –подавляют воспалительные процессы;
- иммунодепрессивных средств – необходимы при системных поражениях соединительной ткани, приводящих к истончению и изъязвлению роговицы;
- лекарств, улучшающих трофику роговицы;
- медикаментов, способствующих регенерации эпителия.
Возможно также использование физиотерапевтических процедур: электрофореза, лазеротерапии.
Но в большинстве случаев консервативная терапия, а также коррекция зрения с помощью очков и контактных линз оказываются бесполезными. Поэтому врач прибегает к хирургическому лечению, которое может проводиться путем кератэктомии или кератопластики.
Кератэктомия применяется только для удаления небольших поверхностных помутнений роговицы, расположенных точно в центре роговицы.
В основном применяют кератопластику. Она предполагает частичную или полную замену поврежденных слоев роговой оболочки трансплантатом, полученным от донора либо искусственным. В результате хирургического вмешательства устраняются дефекты роговицы, восстанавливаются ее форма, свойства и работоспособность.
Операция рекомендуется при кератоконусе, дистрофических поражениях, тяжелых травмах, термических и химических ожогах.
Различают несколько разновидностей кератопластики:
- сквозная – заменяют все слои роговицы;
- передняя послойная – трансплантат устанавливают только в передние слои;
- задняя послойная – пересадка производится только в задних слоях.
Чаще всего операцию проводят с помощью лазера. Лазерный луч делает точные разрезы на роговицах донора и пациента, что гарантирует отсутствие ошибок, сводит к минимуму болезненные ощущения и продолжительность реабилитационного периода.
Оперативная офтальмология в основном применяет фемтосекундный лазер, названный так за свою скорость (одна фемтосекунда равняется 10-12 секундам). Он способствует образованию микропузырьков, состоящих из углекислого газа и воды. Под воздействием пузырьков ткань роговицы мягко разъединяется и делает разрез, который точно соответствует необходимой форме и размерам.
Кератопластика выполняется в амбулаторных условиях с применением общего или местного наркоза. После операции пациент возвращается домой.
Швы снимают спустя 6-12 месяцев после проведения операции. Реабилитация занимает около года. Из-за того, что в роговице отсутствуют сосуды, она быстро подвергается патологическим процессам и медленно восстанавливается.
В 90% случаев после кератопластики удается вернуть прозрачность роговице и существенно улучшить зрение.
Источник
Описание

1. Кератоконус
2. Острый кератоконус
3. Кератоглобус
Кератоконус — невоспалительное конусовидное выпячивание центральной части роговицы при нормальном ВГД.
Н8. Другие болезни роговицы.
Н18.6. Кератоконус.
Кератоконус — заболевание, возникающее преимущественно у молодых людей (зависимость от пола отсутствует) и имеющее в большинстве случаев прогрессирующий характер.
Повсеместное внедрение метода видеокомпьютерной кератотопографии свидетельствует о распространённости заболевания во всем мире. Данный метод исследования позволяет произвести раннюю и безошибочную диагностику кератоконуса (рис. 28-13).
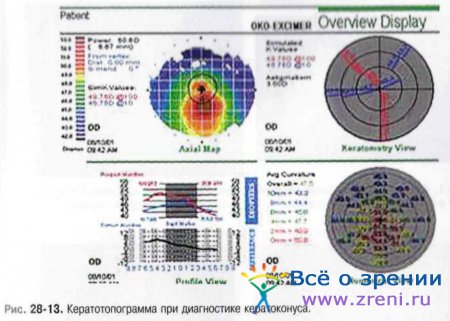
Как правило, кератоконус — двусторонний процесс.
В 30% случаев у больных кератоконусом диагностируют различные виды атопии.
При синдроме Дауна кератоконус регистрируют (по разным данным) у 5% пациентов и более.
В настоящий момент в странах Европы данное заболевание считают наиболее частым показанием к сквозной пересадке роговицы (примерно четверть всех выполняемых сквозных кератопластик производят при кератоконусе). В Израиле кератоконус занимает первое место среди патологий органов зрения, требующих выполнения сквозной кератопластики, в США и Канаде — третье место.
Этиология кератоконуса до сих пор неизвестна. В настоящее время существует мнение о генетической предрасположенности к данному заболеванию.
Характерные признаки кератоконуса — истончение стромы роговицы, коническое выпячивание вперёд, неправильный астигматизм. Патологический процесс можно классифицировать как умеренно выраженный, средней тяжести и тяжёлый или запущенный; при этом преломляющая сила роговицы составляет 54 D и более (рис. 28-14).
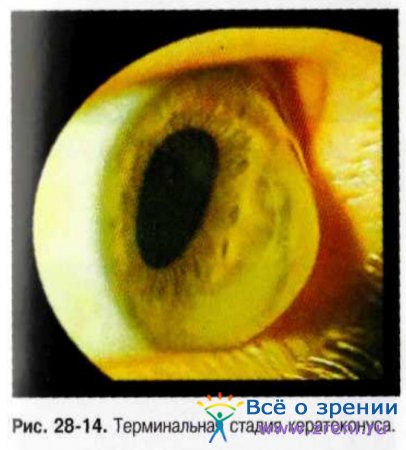
При биомикроскопии обнаруживают стрии — трещинки десцеметовой оболочки (линии Фогга). В терминальной стадии кератоконуса отмечают выпячивание нижнего века при взгляде вниз (симптом Munson). У пациентов, страдающих тяжёлым кератоконусом, определяют кольцевидное отложение железа в эпителиальном слое вокруг конуса (его лучше визуализировать в синем фильтре) — кольцо Кайзера-Флейшера.
Эффективного консервативного лечения кератоконуса на сегодняшний день не существует. Коррекцию резко сниженной остроты зрения производят при помощи КЛ. Современный уровень контактной коррекции зрения позволяет подобрать линзы пациентам с кератоконусом даже при далеко зашедшей стадии процесса, однако при этом часто упускают оптимальные сроки для проведения сквозной кератопластики.
Иногда в начальной стадии кератоконуса выполняют имплантацию интрастромальных колец, выполненных из полиметилметакрилата для выравнивания центральной оптической зоны. Единственным радикальным методом хирургического лечения кератоконуса является сквозная кератопластика.
Острый кератоконус (hydrops corneae; keratoconus acutus) возникает в результате разрыва десцеметовой мембраны.
Основные симптомы — резкое снижение зрения, формирование округлой отёчной зоны в центре конуса, выраженный роговичный синдром (рис. 28-15 и 28-16).
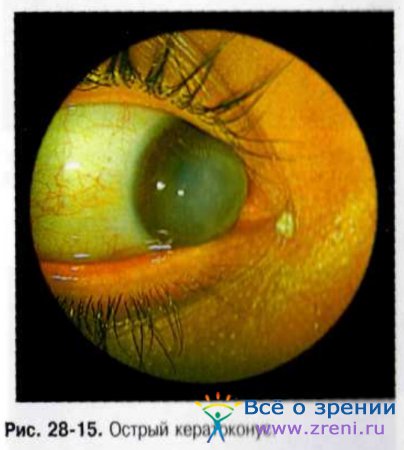
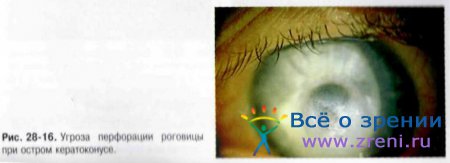
Лечение острого кератоконуса включает частые инстилляции глюкокортикоидных и антибактериальных препаратов (до 8 раз в день), субконъюнктивальное введение дексаметазона (по 2 мг). Целесообразно назначать местные гипотензивные ЛС и системные НПВС (короткий курс). При угрозе перфорации необходимо решить вопрос о возможности проведения сквозной кератопластики. Оперативное вмешательство желательно выполнить после купирования острого кератоконуса.
Кератоглобус — очень редкое состояние, при котором происходит формирование шарообразной роговицы и её тотальное истончение.
Н18. Другие болезни роговицы.
Н18.7. Другие деформации роговой оболочки (кератоглобус; врождённый Q15.0).
Причину возникновения кератоглобуса выяснить не удалось. Развитие данной патологии связывают с синдромом голубых склер и амаврозом Лебера.
Рекомендуют носить склеральные КЛ. Хирургическое лечение обычно неэффективно.
—
Статья из книги: Офтальмология. Национальное руководство | Аветисов С.Э.
Источник
Содержание статьи:
1. Кератоконус
2. Острый кератоконус
3. Кератоглобус
Кератоконус
Кератоконус — невоспалительное конусовидное выпячивание центральной части роговицы при нормальном ВГД.
КОД ПО МКБ-10
Н8. Другие болезни роговицы.
Н18.6. Кератоконус.
ЭПИДЕМИОЛОГИЯ
Кератоконус — заболевание, возникающее преимущественно у молодых людей (зависимость от пола отсутствует) и имеющее в большинстве случаев прогрессирующий характер.
Повсеместное внедрение метода видеокомпьютерной кератотопографии свидетельствует о распространённости заболевания во всем мире. Данный метод исследования позволяет произвести раннюю и безошибочную диагностику кератоконуса (рис. 28-13).
Как правило, кератоконус — двусторонний процесс.
В 30% случаев у больных кератоконусом диагностируют различные виды атопии.
При синдроме Дауна кератоконус регистрируют (по разным данным) у 5% пациентов и более.
В настоящий момент в странах Европы данное заболевание считают наиболее частым показанием к сквозной пересадке роговицы (примерно четверть всех выполняемых сквозных кератопластик производят при кератоконусе). В Израиле кератоконус занимает первое место среди патологий органов зрения, требующих выполнения сквозной кератопластики, в США и Канаде — третье место.
ЭТИОЛОГИЯ
Этиология кератоконуса до сих пор неизвестна. В настоящее время существует мнение о генетической предрасположенности к данному заболеванию.
КЛИНИЧЕСКАЯ КАРТИНА
Характерные признаки кератоконуса — истончение стромы роговицы, коническое выпячивание вперёд, неправильный астигматизм. Патологический процесс можно классифицировать как умеренно выраженный, средней тяжести и тяжёлый или запущенный; при этом преломляющая сила роговицы составляет 54 D и более (рис. 28-14).
При биомикроскопии обнаруживают стрии — трещинки десцеметовой оболочки (линии Фогга). В терминальной стадии кератоконуса отмечают выпячивание нижнего века при взгляде вниз (симптом Munson). У пациентов, страдающих тяжёлым кератоконусом, определяют кольцевидное отложение железа в эпителиальном слое вокруг конуса (его лучше визуализировать в синем фильтре) — кольцо Кайзера-Флейшера.
ЛЕЧЕНИЕ
Эффективного консервативного лечения кератоконуса на сегодняшний день не существует. Коррекцию резко сниженной остроты зрения производят при помощи КЛ. Современный уровень контактной коррекции зрения позволяет подобрать линзы пациентам с кератоконусом даже при далеко зашедшей стадии процесса, однако при этом часто упускают оптимальные сроки для проведения сквозной кератопластики.
Иногда в начальной стадии кератоконуса выполняют имплантацию интрастромальных колец, выполненных из полиметилметакрилата для выравнивания центральной оптической зоны. Единственным радикальным методом хирургического лечения кератоконуса является сквозная кератопластика.
2. Острый кератоконус
Острый кератоконус (hydrops corneae; keratoconus acutus) возникает в результате разрыва десцеметовой мембраны.
КЛИНИЧЕСКАЯ КАРТИНА
Основные симптомы — резкое снижение зрения, формирование округлой отёчной зоны в центре конуса, выраженный роговичный синдром (рис. 28-15 и 28-16).
ЛЕЧЕНИЕ
Лечение острого кератоконуса включает частые инстилляции глюкокортикоидных и антибактериальных препаратов (до 8 раз в день), субконъюнктивальное введение дексаметазона (по 2 мг). Целесообразно назначать местные гипотензивные ЛС и системные НПВС (короткий курс). При угрозе перфорации необходимо решить вопрос о возможности проведения сквозной кератопластики. Оперативное вмешательство желательно выполнить после купирования острого кератоконуса.
3. Кератоглобус
ОПРЕДЕЛЕНИЕ
Кератоглобус — очень редкое состояние, при котором происходит формирование шарообразной роговицы и её тотальное истончение.
КОД ПО МКБ-10
Н18. Другие болезни роговицы.
Н18.7. Другие деформации роговой оболочки (кератоглобус; врождённый Q15.0).
ЭТИОЛОГИЯ
Причину возникновения кератоглобуса выяснить не удалось. Развитие данной патологии связывают с синдромом голубых склер и амаврозом Лебера.
ЛЕЧЕНИЕ
Рекомендуют носить склеральные КЛ. Хирургическое лечение обычно неэффективно.
—
Статья из книги: Офтальмология. Национальное руководство | Аветисов С.Э.
Метки: кератоконус, кератоконуса
Ответить
Please do not load this page directly. Thanks!
Источник
Заболевание носит невоспалительный характер, но при этом является чрезвычайно опасным.
Термин кератоконус состоит из комбинации двух слов «kerato» и «konos», что в переводе с греческого означает «роговица» и «конус». Название патологии как нельзя лучше характеризует ее суть. Кератоконус глаза характеризуется истончением роговицы и ее деформацией. Рассмотрим, почему это происходит.
Кератоконус: основные причины появления заболевания
Природа этого заболевания напрямую связана с тем, что волокна, формирующие структуру роговицы, постепенно теряют свою прочность. В результате роговая оболочка выпячивается вперед и приобретает форму конуса под влиянием внутриглазного давления. Достоверно причины появления такой болезни, как кератоконус не изучены. Многие эксперты считают, что проблема связана с нарушением механических свойств основного вещества роговицы. Предположительно этому способствуют несколько факторов: нарушение работы эндокринной системы, вирусные инфекции (в том числе гепатит В), травмы роговицы, генетическая предрасположенность, аллергические реакции, постоянные стрессы, а также неблагоприятное воздействие окружающей среды (плохая экология). Каждый из них может служить своеобразным спусковым механизмом для старта развития патологии.
Роговица здорового глаза имеет сферическую форму, что позволяет обеспечивать правильное преломление и точную фокусировку лучей. При кератоконусе из-за структурных изменений она постепенно приобретает конусообразный вид. Это становится причиной искажения лучей, неточной фокусировки и появления нечеткости зрения. Как правило, развивается заболевание сразу на обоих глазах. Обычно оно встречается в подростковом и среднем возрасте (до 30 лет).
Кератоконус представляет собой дегенеративное невоспалительное заболевание глаз. Ему свойственно медленное прогрессирование — изменение формы роговой оболочки происходит поэтапно, в течение нескольких лет. Однако в некоторых случаях у пациентов наблюдается достаточно быстрое ухудшение состояния, поэтому следует утверждать об индивидуальных особенностях протекания заболевания в каждом конкретном случае.
Почему возникает болезнь кератоконус?
Причин несколько, среди них:
• генетическая предрасположенность;
• нарушения в работе эндокринной системы;
• вирусные инфекции (например, гепатит В);
• аллергические реакции;
• постоянные стрессы;
• неблагоприятное воздействие окружающей среды.
Многие специалисты утверждают, что одним из наиболее существенных факторов, влияющих на появление данной патологии, является именно генетическая предрасположенность. Поэтому люди, у родственников которых был обнаружен кератоконус, находятся в определенной группе риска. Им необходимо регулярно посещать офтальмологический кабинет, начиная с раннего детства. В последнее десятилетие офтальмологи отмечают рост случаев заболевания, что связано с ухудшением экологической обстановки.
Кератоконус: основные симптомы
На начальной стадии заболевания его симптомы практически не отличаются от признаков близорукости, дальнозоркости или астигматизма. Пациент жалуется на ухудшение зрения, он видит предметы нечетко, размыто и в некоторых случаях искаженно. Это связано с тем, что в различных точках оболочки лучи света преломляются неравномерно из-за ее конусовидной формы. Главное отличие заключается в том, что такое прогрессирующее заболевание роговицы не корригируется с помощью очков или мягких контактных линз. В некоторых случаях на ранних стадиях кератоконус ошибочно принимают за прочие аномалии рефракции из-за схожих симптомов. Достоверно выявить причину ухудшения зрения сможет только квалифицированный офтальмолог при проведении тщательного обследования зрительной системы с помощью современного диагностического оборудования.
С течением времени, когда деформация увеличивается, у пациента наблюдается появление различных фантомных изображений. Офтальмологи характеризуют данное явление как монокулярную полиопию. Наиболее часто данный эффект наблюдается в том случае, если пациент длительное время смотрит на объекты с высокой контрастностью, например, в процессе рассматривания темных точек на светлом фоне. Вместо одной точки, человек наблюдает картину с различными хаотичными изображениями. В вечернее и ночное время суток могут появляться ореолы и засветы, что доставляет дискомфортные ощущения. На последних стадиях патология глаза с кератоконусом становится заметна визуально: образуется конусовидное выпячивание роговой оболочки.
Кератоконус роговицы глаза: основные признаки:
• нарушение четкости зрения (схожее с близорукостью и дальнозоркостью);
• искаженное восприятие изображения (схожее с астигматизмом);
• неэффективность применения стандартных оптических средств (очков и мягких контактных линз);
• прогрессирующее снижение остроты зрения;
• засветы и ореолы в вечернее время суток;
• светобоязнь и двоение предметов;
• фантомные изображения при длительном рассматривании контрастных предметов;
• конусовидное выпячивание роговицы, заметное невооруженным взглядом (на последних стадиях).
Чем опасна болезнь глаз кератоконус?
Данное заболевание носит невоспалительный характер, но при этом является чрезвычайно опасным. На последних стадиях кератоконуса наблюдается прогрессирование истончения роговой оболочки, вплоть до ее разрыва. Это сопровождается выраженными болевыми ощущениями и полной потерей зрения. Если своевременно не диагностировать болезнь и не принять срочные меры по ее лечению, произойдет неизбежный запуск мощных патологических процессов в организме, что приведет к серьезным и порой необратимым расстройствам зрительной системы.
Только грамотное и своевременно начатое лечение способно остановить данный процесс.
К чему может привести это заболевание при отсутствии лечения:
• Водянка роговой оболочки.
• Разрыв роговицы
• Полная утрата зрения без возможности восстановления.
Кератоконус: какие стадии бывают?
В настоящее время существуют различные классификации этой болезни, однако наиболее популярной среди офтальмологов является методика М. Amsler. Она базируется на офтальмометрических изменениях роговицы с точки зрения картины биомикроскопии.
Согласно этой классификации, различают 4 стадии кератоконуса:
• Первая. Минимальный радиус кривизны роговой оболочки составляет более 7,2 мм, а острота зрения колеблется в пределах 0,1—0,5. Присутствует возможность коррекции с помощью цилиндрических стекол.
• Вторая: Показатель минимального радиуса кривизны снижается до 7,19—7,1 мм, а острота зрения колеблется в пределах 0,1—0,4. Болезнь на этой стадии также поддается коррекции с помощью астигматических (цилиндрических) стекол. Возможно начальное проявление истончения роговицы.
• Третья: острота зрения колеблется в пределах 0,02—0,12, а радиус кривизны роговицы снижается до 7,09—7,0 мм. Наблюдается заметное выпячивание оболочки и ее истончение. Также возможны помутнения в боуменовой мембране. Коррекция производится исключительно жесткими линзами.
• Четвертая. На этой стадии наблюдаются помутнения роговичной стромы и поражения десцеметовой мембраны. При этом радиус кривизны составляет не более 6,9 мм, а острота зрения колеблется в пределах 0,01—0,02, но уже не поддается коррекции.
Также в некоторых случаях используется другая классификация болезни кератоконуса. Так, различают передний (истинный), острый и задний тип патологии. В первом случае наблюдаются патологические процессы, происходящие в боуменовой мембране. Острый вид заболевания, также известный как водянка роговой оболочки, сопровождается поступлением внутриглазной влаги во внутренние слои роговицы, что связано с изменением ее барьерной функции из-за повреждения десцеметовой мембраны. Задний кератоконус обусловлен аномалиями мезодермы. Характеризуется центрально сформированным истончением, иногда представленным в форме блюдца.
Как лечится такое заболевание глаз как кератоконус?
На ранних стадиях заболевания искажение объектов может быть устранено с помощью цилиндрических очков. При прогрессировании болезни для повышения четкости зрения пациентам показано постоянное ношение контактных линз. Подбор данных оптических изделий строго индивидуален, поскольку не существует единого дизайна, подходящего для всех видов и стадий кератоконуса. Применение мягких средств контактной коррекции ограничено, так как они подстраиваются под искаженную форму поверхности роговицы, а потому являются малоэффективными. В данном случае офтальмологи рекомендуют использовать жесткие газопроницаемые линзы, которые надежно фиксируются и не деформируются в процессе эксплуатации. Это позволяет вернуть четкость зрения при данном заболевании роговицы глаза.
К популярным методам лечения заболевания на начальных стадиях относят кросс-линкинг. Он подразумевает одновременное закапывание рибофлавина и воздействие на роговицу специальным прибором (лампы Зейлера). В результате между ее коллагеновыми волокнами создаются дополнительные химические связи, формирующие новый структурный каркас. Еще один востребованный метод — имплантация стромальных колец — представляет собой хирургический подход к лечению кератоконуса, направленный на введение в роговицу небольших дугообразных элементов из биосовместимого со структурами глаза материала, создающих плотный каркас и способствующих снижению внутриглазного давления.
При серьезной деформации роговой оболочки может быть показана кератопластика. Это операция, в ходе которой производится замена участков оболочки специальным трансплантатом, который располагается на ее передних слоях или замещает их. Для этого используются специальные материалы, обладающие повышенной приживаемостью. Кроме того, получил распространение метод лечения с помощью применения фемтосекундного лазера. В ходе этого хирургического вмешательства оказывается лазерное воздействие на структуру роговицы и меняется ее форма. Этот способ считается одним из наиболее щадящих и эффективных, поскольку позволяет учитывать малейшие индивидуальные особенности зрительной системы пациента.
Основные способы лечения кератоконуса:
• кросс-линкинг (воздействие лампы Зейлера);
• кератопластика;
• имплантация стромальных колец;
• применение фемтосекундного лазера;
• коррекция с помощью жестких газопроницаемых линз (на ранних стадиях).
Приходите на диагностику в КазНИИ глазных болезней по адресу: Алматы, улица Толе би, 95а (угол улицы Байтурсынова).
Телефон : +7 (775) 007 01 00; +7 (727) 279 54 36.
Больше новостей в Telegram-канале «zakon.kz». Подписывайся!
Источник


