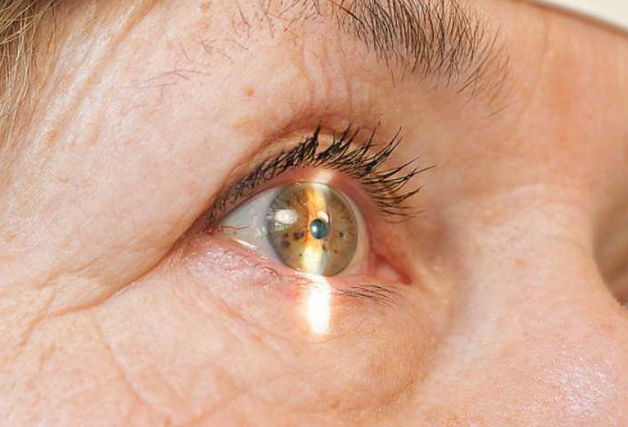
Исследование роговицы боковым освещением
Компетенции:УК-1,
ПК -5, ПК-6, ПК-7
Показания:
Метод предназначен для выявления
изменений в переднем отделе глазного
яблока.
Техника:
Исследование
проводят в темной комнате с использованием
настольной лампы, установленной слева
испереди от пациента на расстоянии
40-50 см на уровне его лица (рис. 40).

Рис.
40.Исследование при боковом (фокальном)
освещении.
Для осмотра
используют офтальмологические лупы
силой 13,0 или 20,0 дптр. Врач располагается
напротив пациента, его ноги находятся
слева от ног последнего. Затем врач
берет лупу правой рукой, слегка
поворачивает голову пациента в сторону
источника света и направляет пучок
света на глазное яблоко. Лупу необходимо
поместить между источником света и
глазом пациента с учетом ее фокусного
расстояния (7-8 или 5-6 см) так, чтобы лучи
света, проходя через стекло, фокусировались
на определенном, подлежащем осмотру
участке переднего отдела глазного
яблока. Яркое освещение этого участка
в контрасте с соседними дает возможность
детально рассмотреть отдельные структуры.
Метод называется боковым, потому
что лупа располагается сбоку от глаза.
При исследовании
склеры обращают внимание на ее цвет и
состояние сосудистого рисунка. В норме
склера белого цвета, видны лишь сосуды
конъюнктивы, краевая петлистая сеть
сосудов вокруг роговицы не просматривается.
Роговица прозрачная,
блестящая, гладкая, зеркальная, сферичная.
В норме собственных сосудов в роговице
нет. Через роговицу просматривается
передняя камера глаза, глубина которой
лучше видна сбоку. Расстояние между
световыми рефлексами на роговице и
радужке определяет глубину передней
камеры (в норме ее глубина в центре 3-
3,5 мм). Влага, наполняющая переднюю
камеру, в норме абсолютно прозрачная.
При некоторых заболеваниях она может
содержать гной, кровь, хлопья экссудата.
Рассматривая радужку через роговицу,
отмечают, нет ли изменений цвета и
рисунка, наличия грубых включений
пигмента, оценивают состояние пигментной
каймы, ширину и подвижность зрачка. Цвет
радужки зависит от количества в ней
пигмента и бывает от светло-голубого
до темно-коричневого. Изменение цвета
радужки можно обнаружить при сравнении
его с цветом радужки другого глаза. В
случае отсутствия пигмента радужка
прозрачная, она имеет красный цвет
вследствие просвечивания сосудистой
оболочки (альбиносы). Ажурный вид радужке
придает ее трабекулярное и лакунарное
строение. В ней отчетливо выделяются
зрачковая и корневая (цилиарная) зоны.
По зрачковому краю отмечается бурая
кайма, являющаяся частью внутреннего
пигментного листка радужки, вывернутого
на ее переднюю поверхность. С возрастом
эта кайма депигментируется.
При боковом
освещении зрачок определяется в виде
черного круга. Исследование зрачка
можно проводить с использованием трех
методик: пупиллоскопии, пупиллометрии
и пупиллографии, однако в клинической
практике обычно применяют первые две.
Исследование с
целью определения величины (ширины)
зрачка обычно проводят в светлой комнате,
при этом пациент смотрит вдаль поверх
головы врача. Обращают внимание на форму
и положение зрачка. В норме зрачок
круглый, а при патологических состояниях
может быть овальным, фестончатым,
эксцентрично расположенным. Его размер
меняется в зависимости от освещенности
от 2,5 до 4 мм. При ярком освещении зрачок
сокращается, а в темноте расширяется.
Размер зрачка зависит от возраста
пациента, его рефракции и аккомодации.
Ширину зрачка можно измерить миллиметровой
линейкой, а более точно — пупиллометром.
Важным свойством
зрачка является его реакция на свет,
различают три вида реакции: прямую,
содружественную, реакцию на конвергенцию
и аккомодацию.
Для определения
прямой реакции сначала оба глаза
прикрывают ладонями на 30-40 с, а затем по
очереди открывают. При этом на открываемом
глазу будет отмечаться сужение зрачка
в ответ на попадание в глаз светового
потока.
Содружественную
реакцию проверяют так: в момент прикрывания
и открывания одного глаза наблюдают за
реакцией второго. Исследование проводят
в затемненной комнате с использованием
света от офтальмоскопа или щелевой
лампы. При прикрывании одного глаза
зрачок на другом глазу будет расширяться,
а при открывании — суживаться.
Реакцию зрачка на
конвергенцию и аккомодацию оценивают
следующим образом. Пациент сначала
смотрит вдаль, а затем переводит взгляд
на какой-нибудь близкий предмет (кончик
карандаша, рукоятку офтальмоскопа и т.
д.), находящийся на расстоянии 20-25 см от
него. При этом зрачки обоих глаз
суживаются.
Прозрачный хрусталик
при исследовании с использованием
метода бокового освещения не виден.
Отдельные участки помутнений определяются
в том случае, если они располагаются в
поверхностных слоях. При полном созревании
катаракты зрачок становится белым.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
После наружного осмотра производится исследование методом бокового или фокального освещения, с помощью которого осматриваются склера, роговица, передняя камера, радужная оболочка и зрачок. Исследование производится в темной комнате, матовая лампа находится на расстоянии 40-50 см впереди больного на уровне его головы. В правой руке врача находится лупа в 13,0 дптр, с помощью которой фокусируются лучи, падающие от лампы, ярко освещающие часть роговицы. Создается контраст между освещенными и неосвещенными участками. Это дает возможность увидеть достаточно мелкие изменения на роговице. При осмотре правого глаза исследуемый поворачивает голову в сторону лампы. При осмотре склеры обращают внимание на ее цвет, рельеф, наполнение и ход передних цилиарных сосудов, наполнение краевой петлистой сети и лимбальную сосудистую сеть. Нормальная склера имеет белый цвет, ровная.
При воспалительных процессах в ней появляются ограниченные участки гиперемии. При атрофии — участки аспидно-черного цвета. При воспалительной инфильтрации на поверхности склеры обнаруживаются возвышения с гиперемией и болезненностью. Возвышения могут быть также в результате растяжения — это так называемые стафиломы. Передние цилиарные сосуды исследуются путем сравнения их на правом и левом глазу. Краевая петлистая сеть в норме не видна. При воспалительных процессах в радужной оболочке, цилиарном теле и роговице кровенаполнение усиливается, и она начинает просвечивать через слои склеры. Вокруг роговой оболочки появляется сплошной синюшный венчик перикорнеальной инъекции, которая исчезает к периферии.
При осмотре роговой оболочки методом бокового освещения обращают внимание на ее величину и сферичность. Величина роговой оболочки измеряется школьной линейкой с миллиметровыми делениями или кератометром. Уменьшение размеров роговой оболочки (microcornea) большей частью является врожденной и чаще наблюдается при уменьшении всего глазного яблока (microphthalmus). Уменьшение размеров помутневшей роговицы происходит вследствие какого-либо тяжелого заболевания и часто сопровождается уплощением ее (applanacio cornea). Сферичность роговицы может также изменяться: она становится шаровидной (keratoglobus) или конусовидной (keratoconus). Метод бокового освещения, особенно осмотр комбинированным методом, когда освещенный участок рассматривается через сильную лупу, которую следует держать в левой руке, дает возможность обнаружить мельчайшие помутнения, нарушающие прозрачность роговицы, позволяет исследовать основные свойства нормальной роговой оболочки: прозрачность, влажность, блеск, зеркальность и гладкость. И еще одно свойство — чувствительность — определяют с помощью влажного тампона, свернутого в очень тонкий жгутик, которым дотрагиваются до разных участков роговицы. При сохраненной чувствительности прикосновение жгутика вызывает мигательный рефлекс в виде смыкания век.
Для более тонких исследований чувствительности применяют волоски Фрея, алгезиметр Радзиховского и др.
Для обнаружения сферичности и гладкости роговицы пользуются кератоскопом Плацидо. Больного ставят спиной к окну, перед его глазом держат кератоскоп, в отверстие которого наблюдают характер изображения колец на роговице. При нарушении гладкости, блеска, а также сферичности кольца будут тусклые и неправильной формы.
При глубокой васкуляризации роговицы имеются отдельные пучки новообразованных сосудов, напоминающих «метелочку», у лимба они резко обрываются, т.к. идут из сосудов, находящихся в толще склеры. Поверхностная васкуляризация состоит из ветвящихся сосудистых стволиков, которые с конъюнктивы через лимб переходят на роговицу. Наличие воспалительных явлений указывает на то, что процесс свежий. Спокойное состояние глаза говорит о законченности воспалительного процесса.
Помутнения в роговице зависят от их характера, величины и плотности.
Рубцы роговицы, спаянные с радужной оболочкой (leucoma cornea adhaerens), образующиеся в случаях прободения язвы и выпадения радужки, называются осложненными, а растягивание и выпячивание бельма, если оно не очень плотное, называют стафиломой (staphyloma corneae). От описанных рубцовых изменений нужно отличать помутнения, свойственные старческому возрасту, — старческую дугу (arcus senilis), которая находится на периферии роговицы и располагается в виде дуги или кольца, не оказывая влияния на остроту зрения.
После осмотра роговой оболочки осматривают переднюю камеру, ее глубину и содержимое методом простого, а еще лучше комбинированного бокового освещения. Передняя камера может быть мелкой при глаукоме с закрытым углом, при проникающих ранениях роговицы, вызывающих истечение влаги, при набухающей катаракте. В физиологических условиях уменьшение глубины передней камеры отмечается при дальнозоркости у пожилых людей, а также в раннем детском возрасте. Увеличение глубины передней камеры отмечается при афакии (aphakia), при вывихах (luxatio) и подвывихах (subluxatio) хрусталика, при глаукоме раннего детского возраста, иногда при глаукоме с открытым углом передней камеры. Передняя камера при синехиях (synechia anterior), при подвывихах и вывихах хрусталика может иметь неравномерную глубину. Кроме глубины и формы передней камеры, отмечается прозрачность влаги ее наполняющей. В патологических случаях влага мутнеет, т.к. в результате повышенной проницаемости сосудистой стенки, обусловленной воспалением сосудистого тракта глаза, в ней повышается содержание белка. Слабая степень помутнения влаги передней камеры может обнаруживаться при исследовании со щелевой лампой, когда наблюдается картина, напоминающая эффект Тиндаля. При инфицированных ранах роговицы, иридоциклитах на дне передней камеры может скапливаться гной — гипопион (hypopion) или кровь — гифема (hyphaema). Кровь может появиться в камере также в результате травмы радужной оболочки, ее отрыве от корня (iridodialis), иногда после глазных операций. При боковом освещении гипопион имеет вид сероватого или грязно-желтого осадка на дне камеры с горизонтальным уровнем сверху. Гифема может быть или только на дне, или доходить до нижнего края зрачка, закрывать зрачок, а иногда наполнять всю камеру.
Исследуя далее радужную оболочку с помощью метода бокового освещения, обращают внимание на ее цвет, рисунок и состояние зрачка. Чтобы обнаружить изменение цвета радужной оболочки, сравнивают оба глаза. У одного и того же человека радужки могут различаться по цвету. Это состояние носит название гетерохромии.
Иногда одна и та же радужка может иметь участки с различной окраской (iris bicolor). В радужке в норме могут встречаться пигментированные пятна (naevus), которые дифференцируют с меланомами, туберкуломами, гуммами, имеющими патологический характер.
Цвет радужной оболочки изменяется при воспалительных заболеваниях (иридоциклитах, иритах) в связи с гиперемией сосудов и нарушением проницаемости сосудистой стенки. Серые и голубого цвета радужки приобретают зеленовато-желтый или грязно-зеленый цвет, карие — коричнево-ржавый оттенок. Ржавый цвет радужная оболочка приобретает при сидерозе (она пропитывается окислами железа в связи с наличием осколка внутри глаза).
Рисунок радужки в норме кажется узорчатым, т.к. образуется трабекулами и криптами. Трабекулы — это поверхностно расположенные сосуды радужки, окутанные соединительной тканью, идущие радиально. Между ними имеются углубления — крипты или лакуны. При боковом освещении крипты имеют темный цвет, т.к. сквозь них просвечивает пигментный листок, выстилающий заднюю поверхность радужки. Чередование трабекул и крипт делает поверхность радужки рельефной. Узорчатость радужки обусловлена также наличием зубчатой линии (проекция малого круга кровообращения радужки), располагающейся концентрично зрачку и делящую радужку на два пояса: внутренний зрачковый и наружный цилиарный, а также наличием так называемых «контракционных борозд». Последние идут концентрично лимбу в цилиарной области. При воспалительных заболеваниях рисунок радужки стушевывается в результате пропитывания ее отечной жидкостью. При осмотре нормальной радужки методом бокового освещения можно видеть у ее зрачкового края пигментную кайму — часть пигментного листка радужки, заходящую за ее переднюю поверхность. Она может быть очень широкой, как бы вывернутой и надвинутой на поверхность радужной оболочки (врожденная аномалия и ее нельзя путать с новообразованием). У пожилых людей при глаукоме пигмент из каемки исчезает и она становится серой. При отсутствии хрусталика радужка, лишенная опоры, отодвигается дальше и появляется ее дрожание — иридодонез (irdodonesis), которое особенно хорошо заметно при движениях глаза и головы.
Затем методом бокового освещения исследуются расположение, диаметр зрачков, их форма, равномерность, их реакция на свет и близкую установку. В норме зрачок расположен несколько книзу и кнутри от центра, форма круглая, диаметр 2,0-4,5 мм. Сужение зрачка может быть в результате закапывания миотических средств, паралича дилятатора, а чаще всего сужение зрачка является наиболее заметным признаком воспаления радужки. С возрастом зрачок становится уже. Расширение зрачков наблюдается после закапывания мидриатиков, при параличе глазодвигательного нерва, односторонний мидриаз может иметь место при параличе сфинктера, как результат травмы глаза. Зрачки шире в глазах с темными радужками и при миопии. Неравномерная величина зрачков (анизокория) чаще всего указывает на заболевание центральной нервной системы. Неправильная форма зрачка может быть при наличии задних синехий (сращение радужки с передней капсулой хрусталика) или передних (сращение радужки с роговицей). Чтобы наглядно убедиться в наличии задних синехий, следует закапать в глаз средства, расширяющие зрачок: 1% раствор атропина или гоматропина, 2% раствор кокаина. Зрачок расширяется во все стороны, кроме тех мест, где имеются задние синехии. Тонкие синехии в результате расширяющего действия указанных средств отрываются, а на месте отрыва на передней капсуле могут оставаться пигментные пятнышки и глыбки мельчайших размеров, хорошо видимых методом биомикроскопии. В некоторых случаях может произойти круговое сращение края радужной оболочки с передней капсулой хрусталика (seclusio pupillae) и тогда, несмотря на неоднократное закапывание атропина, невозможно вызвать расширение зрачка. Такая полная задняя синехия ведет к повышению внутриглазного давления, т.к. разобщение передней и задней камер мешает внутриглазной жидкости нормально циркулировать. Жидкость скапливается в задней камере, выпячивает радужную оболочку вперед (iris bombee). К такому же состоянию может привести полное заращение зрачка экссудатом (occlusio pupillae). Иногда удается увидеть дефект ткани радужной оболочки — колобомы радужки (coloboma iridis), которые могут быть врожденными и приобретенными. Врожденные располагаются обычно в нижней части радужки и придают зрачку вытянутую, грушевидную форму.
Приобретенные колобомы могут быть созданы искусственно в результате операции или вызваны травмой. Послеоперационные колобомы находятся чаще всего в верхней части радужки и могут быть полными (когда радужка отсутствует в каком-либо секторе полностью от корня до зрачкового края, а зрачок приобретает форму замочной скважины) и частичными, имеющими вид небольшого треугольника около самого корня радужки. От периферической колобомы надо отличать отрыв радужки у корня в результате травмы.
Реакцию зрачка на свет лучше проверять в темной комнате. На каждый глаз в отдельности направляется пучок света, который вызывает резкое сужение зрачка (прямая реакция зрачка на свет). При освещении зрачка одного глаза одновременно суживается зрачок другого глаза — это содружественная реакция. Зрачковая реакция называется «живой», если зрачок суживается быстро и отчетливо, и «вялой», если он суживается медленно и недостаточно. Зрачковые реакции на свет можно проводить при рассеянном дневном освещении и с помощью щелевой лампы.
При проверке реакции зрачка на аккомодацию и конвергенцию (близкую установку), больному предлагают посмотреть вдаль, а затем перевести взор на палец, который исследующий держит у лица больного. При этом зрачок в норме должен суживаться.
Ранее уже говорилось, что зрачки могут быть расширены при закапывании лекарственных веществ, вызывающих паралич сфинктера (атропин, гоматропин, скополомин и т.д.), или возбуждение дилятатора (кокаин, эфедрин, адреналин). Расширение зрачков наблюдается при приеме внутрь препаратов, содержащих белладонну. При этом отмечается отсутствие реакции зрачка на свет, понижение зрения, особенно при работе на близком расстоянии, как результат пареза аккомодации.
При анемиях также могут расширяться зрачки, но реакция их на свет остается хорошей. То же наблюдается при близорукости.
Широкий неподвижный зрачок будет при слепоте, вызванной поражением сетчатки и зрительного нерва. Абсолютная неподвижность зрачков возникает при поражении глазодвигательного нерва.
Если расширенный и неподвижный зрачок будет результатом паралича глазодвигательного нерва с одновременным поражением волокон, идущих к цилиарной мышце, то будет парализована также аккомодация. В подобном случае ставится диагноз внутренняя офтальмоплегия. Это явление может быть при церебральном сифилисе (поражается ядро глазодвигательного нерва), при опухолях мозга, менингите, энцефалите, дифтерии, заболеваниях орбиты и при травмах, сопровождающихся поражением глазодвигательного нерва или цилиарного узла. Раздражение шейного симпатического нерва может быть при увеличении лимфатического узла на шее, при верхушечном фокусе в легком, хроническом плеврите и т.д. и вызывает одностороннее расширение зрачка. Такое же расширение может наблюдаться и при сирингомиелии, полиомиелите и менингите, поражающих нижнюю шейную и верхнюю грудную часть спинного мозга. Сужение зрачка и неподвижность могут быть вызваны миотическими средствами, действующими возбуждающе на мышцу, суживающую зрачок (пилокарпин, эзерин, армин и т.д.).
При боковом освещении нормальный хрусталик вследствие своей полной прозрачности не виден. Если в передних слоях хрусталика имеются отдельные помутнения (начальная катаракта), то при боковом освещении они видны на черном фоне зрачка в виде отдельных сероватых штрихов, точек, зубцов и т.д. При полном помутнении хрусталика (катаракте) весь зрачок имеет мутно-серый цвет.
Источник