Ишемические заболевания сетчатки и зрительного нерва
Описание

Патология сосудистой системы глаза является одной из ведущих причин слабовидения, слепоты и инвалидности по зрению у людей различных возрастных групп. В последние годы отмечается рост ишемических заболеваний глаз, что связано с распространением атеросклероза, гипертонической болезни, ишемической болезни сердца, сахарного диабета.
Классификации ишемии глаза в настоящее время не существует. Имеется тесная взаимосвязь между поражением различных звеньев системы кровообращения и механизмами развития ишемии. В связи с этим ишемические заболевания глаза отличает полиэтиологичность, разнообразие клинической картины и отсутствие единого патогенеза.
В значительной степени клиническая картина ишемического поражения заднего отрезка глаза обусловлена особенностями кровоснабжения зрительного нерва и сетчатки.
Ишемические процессы в глазу разделяют на острые и хронические. Острая ишемия заднего отрезка глаза проявляется нарушениями кровообращения в центральной артерии (ЦАС) или центральной вене (ЦВС) сетчатки, передней или задней ишемической нейропатией, а также острой токсической нейропатией. Острая ишемия может быть следствием уже имеющейся хронической ишемии глаза (диабетическая или гипертоническая ангиоретино-патии, дегенеративные изменения сетчатки, стенозы сонной и глазничной артерии, височный артериит). В основе ишемии лежат общие ангиоспастические заболевания, травмы глаза или головы. Описаны случаи развития ишемических нейропатий и нарушения кровообращения в ЦАС, ЦВС и их ветвях на фоне гипотонии приема некоторых лекарственных препаратов и после хирургических вмешательств, когда предрасполагающими факторами риска являлись анемия, микроэмболизация, нарушения свертывающей и противосвертывающей системы крови.
Острые нарушения кровообращения в сетчатке и зрительном нерве практически всегда приводят или к частичной потере зрения, или к слепоте. Прогноз всегда серьезный, но не безнадежный. Иногда под влиянием лечения может наступить улучшение или стабилизация процесса. Часто требуются повторные курсы лечения. Нередко ишемический оптиковаскулярный синдром является предвестником ишемических коронарных или церебральных приступов и поэтому требует тщательного продолжительного лечения не только заболевания глаза, но и сопутствующих заболеваний.
Окклюзия ЦАС (ОЦАС) и ее ветвей может быть обусловлена спазмом, эмболией или тромбозом сосуда. Спазм ЦАС и ее ветвей проявляется вегетососудистыми расстройствами, а у лиц пожилого возраста — органическими изменениями сосудистой стенки в связи с гипертонической болезнью, атеросклерозом и др. Системные заболевания у пациентов с ОЦАС рапределяются следующим образом: гипертоническая болезнь — 25%, височный артериит -3%, ревматические пороки сердца — 7%, атеросклеротические изменения сердечно-сосудистой системы — 35%. Примерно в 25% случаев причину ОЦАС установить не удается.
ОЦАС — преимущественно одностороннее заболевание, возраст больных колеблется от 20 до 85 лет (в среднем 55—60 лет). Чаще болеют мужчины.
Клинические признаки и симптомы
Жалобы больных характеризуются внезапным и стойким снижением зрения или секторальным выпадением полей зрения. Кратковременная слепота до развития полной картины ОЦАС отмечается примерно в 10—15% случаев.
Острота зрения снижается значительно: слепота наблюдается примерно в 10% случаев, счет пальцев у лица — в 50%, острота зрения 0,1—0,2 — в 20%. При поражении одной из ветвей ЦАС острота зрения может сохраняться, но в поле зрения выявляются дефекты.
Эмболия ЦАС и ее ветвей чаще наблюдается у молодых людей с эндокринными и септическими заболеваниями, острыми инфекциями, ревматизмом, травмами.
При офтальмоскопии глазного дна в типичных случаях наблюдаются серо-белое диффузное помутнение сетчатки, сужение всех или отдельных веточек ЦАС (рис. 59). В области центральной ямки определяется участок ярко-красной гиперемии на фоне общего побледнения сетчатки — симптом «вишневой косточки» (рис. 60).
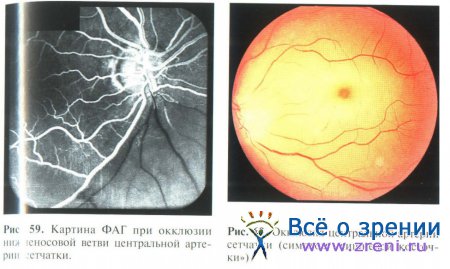
Последнее объясняется истончением сетчатки в этом месте и просвечиванием ярко-красной сосудистой оболочки. Диск зрительного нерва в начале заболевания сохраняет розовую окраску, затем постепенно бледнеет, что обусловлено развитием его атрофии.
В ряде случаев характерная офтальмоскопическая картина отсутствует: зона отека сетчатки может локализоваться только парамакулярно или в виде отдельных участков (рис. 61).
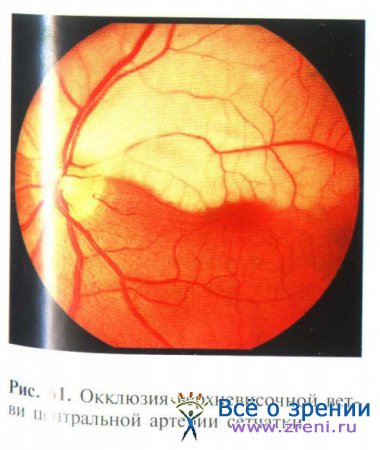
Артерии в таких случаях сужены незначительно. Это соответствует небольшой степени окклюзии. При наличии дополнительной цилиоретинальной артерии может отсутствовать симптом «вишневой косточки», что обычно обеспечивает достаточно высокую остроту зрения за счет сохранности центрального зрения.
Прогноз при эмболии ЦАС пессимистический. При спазме у молодых людей зрение может вернуться почти полностью, у пожилых людей прогноз значительно хуже.
При закупорке одной из ветвей ЦАС зрение снижается только частично, наблюдается выпадение соответствующего участка поля зрения.
Клинические рекомендации
Лечение острой непроходимости ЦАС и ее ветвей заключается в немедленном применении общих и местных сосудорасширяющих средств: под язык таблетку нитроглицерина; вдыхание амил-нитрита (2-3 капли на ватке); ретробульбарно 0,5 мл 0,1% раствора атропина, 0,3—0,5 мл 15% раствора ксантинола никотината; внутривенно 10 мл 2,4% раствора эуфиллина; внутривенно или внутримышечно 1—2 мл раствора папаверина или 15% раствор ксантинола никотината.
При тромбозе ЦАС показана антикоагулянтная терапия под контролем свертываемости крови и протромбинового времени: ретробульбарно фибринолизин с гепарином (5—10 тыс. ЕД), подкожно гепарин по 5—10 тыс. ЕД 4—6 раз в день, затем антикоагулянты непрямого действия — финилин по 0,03 мг 3—4 р/сут в первые дни, затем 1 р/сут.
Дополнительно показана антисклеротическая и витаминотерапия (метионин, мисклерон, витамины А, В6, В12 и С).
Клинические признаки и симптомы
При тромбозе ствола ЦВС зрение нарушается так же внезапно, как и при окклюзии ЦАС, но полной потери его обычно не бывает.
В стадии претромбоза на глазном дне появляется венозный застой: вены темные, расширенные, извитые, четко выражен симптом артериовенозного перекреста. Затем при начинающемся тромбозе по ходу вен появляется транссудативный отек ткани, на периферии вдоль вен имеются точечные кровоизлияния. В дальнейшем при формировании полного тромбоза ЦВС артерии становятся резко суженными, вены расширены, извиты, темные. Отмечаются множественные кровоизлияния, расположенные в слое нервных волокон и имеющие штрихообразную форму (синдром «раздавленного помидора»), резко выражен отек диска зрительного нерва (рис. 62).
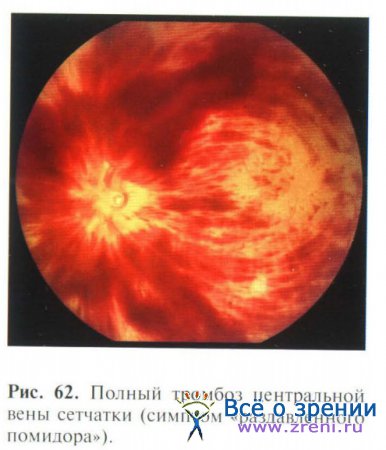
При тромбозе одной из ветвей ЦВС описанные изменения локализуются в участке сетчатки, расположенном к периферии от тромба.
В дальнейшем в процессе рассасывания крови в сетчатке появляются дегенеративные очажки, развивается вторичная атрофия диска зрительного нерва. В результате лечения может частично восстановиться центральное и периферическое зрение.
После полного тромбоза ЦВС часто появляются новообразованные сосуды, которые обусловливают появление рецидивирующих кровоизлияний, иногда гемофтальма. Возможно развитие вторичной глаукомы, дегенерации сетчатки, пролиферативных изменений, атрофии зрительного нерва.
Клинические рекомендации
Поскольку тромбоз ЦВС часто сочетается с гипертонической болезнью, необходимо снизить артериальное давление (клофелин, ка-потен в таблетках, дибазол, папаверин внутривенно). Обязательны мочегонные препараты (диакарб, лазикс) с целью уменьшения отека сетчатки. Инстилляции 2% раствора пилокарпина или 0,5% раствора арутимола (или 0,005% ксалатана), способствуя снижению ВГД, уменьшают экстравазальное давление на сосуды глаза. Парабульбар-но вводят гепарин (5—10 тыс. ЕД) и раствор дексаметазона (0,5-1 мл), внутривенно — кавинтон, трентал, реополиглюкин, подкожно — гепарин под контролем времени свертывания крови. В последующем применяют антикоагулянты непрямого действия (фенилин, нео-дикумарин), ангиопротекторы (дицинон, продектин), витамины группы В, С и Е, антисклеротические препараты. В поздние сроки (через 2—3 мес) проводят лазеркоагуляцию пораженных сосудов и веточек ЦВС.
Ишемические нейропатии относятся к полиэтиологическим заболеваниям.
Основными являются три патогенетических фактора: нарушения общей гемодинамики, локальные изменения в стенках сосудов и коагуляционные и липопротеидные сдвиги в крови.
Первый фактор обычно обусловлен гипертонической болезнью, гипотонией, атеросклерозом, диабетом, окклюзирующими заболеваниями крупных сосудов, болезнями крови.
Из локальных изменений наибольшее значение имеют атероматоз сосудов, нарушения эндотелия сосудов. Все перечисленное обуславливает необходимость проведения патогенетической терапии.
Передняя ишемическая нейропатия (ПИН) — острое нарушение кровообращения в интрабульбарном отделе зрительного нерва. Заболевание имеет полиэтиологическую природу, являясь глазным симптомом различных системных заболеваний.
Этиология
У 1/3 больных причиной ПИН является гипертоническая болезнь, у 18—20% — генерализованный атеросклероз (сердечно-сосудистые, церебральные изменения, атеросклероз сосудов, питающих зрительный нерв и сетчатку); примерно у 5% больных причиной ПИН могут быть сахарный диабет, системная гипотония, ревматизм, височный артериит. Редко этиология ПИН связана с заболеваниями крови (хронический лейкоз), эндокринной патологией (тиреотоксикоз), с хирургическими вмешательствами (осложнения после наркоза или экстракции катаракты).
Клинические признаки и симптомы
Возраст больных, страдающих ПИН, колеблется от 30 до 85 лет. Считается, что в патогенезе ПИН ведущее значение имеет нарушение кровообращения в сосудах передней трети зрительного нерва, что обусловлено особенностями его анатомии, так как именно в этом месте зрительный нерв имеет наименьший диаметр (около 1,5—1,6 мм), а его питание обеспечивается только возвратными веточками от сетчатой оболочки и мелкими артериолами от сосудистой оболочки и задних цилиарных артерий.
Чаще заболевание имеет односторонний характер, но у 1/3 больных могут поражаться оба глаза. Возможно поражение второго глаза через некоторое время (от нескольких дней до нескольких лет), в среднем через 2—5 лет. Нередки сочетания ПИН с другими сосудистыми поражениями: окклюзией ЦАС, задней ишемической нейропатией и др.
Большое значение для развития ПИН имеет дисбаланс между внутрисосудистым и внутриглазным давлением. При определенном падении перфузионного давления в системе задних цилиарных артерий формируется сначала частичная, а затем выраженная ишемия преламинарной, ламинарной и ретроламинарной частей зрительного нерва.
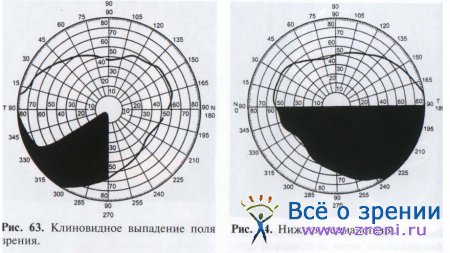
Обычно для ПИН характерно острое начало заболевания после сна, подъема тяжестей, при гипотонии. При тотальном поражении зрительного нерва острота зрения снижается до сотых долей или даже до слепоты, при частичном поражении отмечаются характерные клиновидные скотомы (рис. 63). Это объясняется секторальным характером кровоснабжения зрительного нерва. Иногда клиновидные выпадения могут сливаться, образуя квадратное или половинчатое выпадение (гемианопсии; рис. 64). Чаще выпадения локализуются в нижней половине поля зрения, но могут наблюдаться в носовой или височной половине поля зрения, в зоне Бьеррума или формируется концентрическое сужение поля зрения.
При офтальмоскопии виден бледный отечный диск зрительного нерва, вены широкие, темные, извитые. На диске или в перипапиллярной зоне наблюдаются мелкие кровоизлияния. Отмечаются про-миненция диска и кровоизлияния по ходу мелких вен (рис. 65).
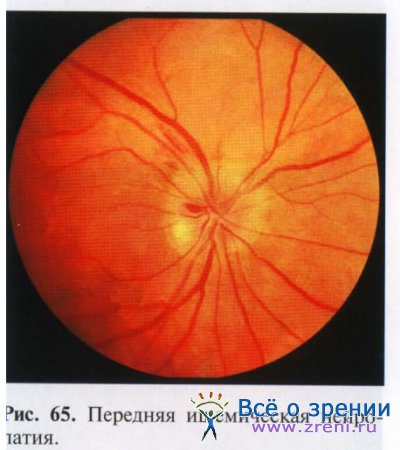
При тяжелом течении геморрагические проявления менее выражены и наблюдается экссудат на поверхности диска зрительного нерва. Продолжительность острого периода 4—6 нед, затем отек уменьшается, кровоизлияния рассасываются и возникает атрофия зрительного нерва различной степени выраженности.
Редко наряду с острой картиной ПИН наблюдаются изменения в переднем отделе глаза (десцеметит, преципитаты на роговице, выпот в передней камере, секторальная атрофия радужки и др.), что трактуется как ишемия переднего сегмента глаза или ишемическая окулопатия.
Постановка диагноза острой ПИН достаточно сложна и базируется на комплексной оценке общего состояния больного, анамнестических данных, результатах офтальмоскопии, периметрии, флюоресцентной ангиографии. Имеют значение результаты доп-плерографии крупных сосудов (сонных артерий, позвоночных).
Задняя ишемическая нейропатия (ЗИН) встречается значительно реже, чем ПИН. Острые ишемические нарушения развиваются по ходу зрительного нерва за глазным яблоком, в интраорбитальном отделе.
Этиология, клинические признаки и симптомы
Этиология и клиническое течение ЗИН сходны с таковыми ПИН, однако правильная диагностика затруднительна, т.к. в остром периоде отсутствуют изменения на глазном дне. Диск зрительного нерва обычного цвета, с четкими границами. Через 4—6 нед от начала заболевания выявляется деколорация диска и начинается формирование атрофии зрительного нерва. Ретинальные сосудистые изменения соответствуют таковым при гипертонической болезни и атеросклерозе.
Дефекты в поле зрения при ЗИН весьма разнообразны: концентрическое сужение поля зрения, секторальные выпадения, больше в нижненосовом отделе; парацентральные скотомы, грубые дефекты с небольшим сохранным участком в височном секторе.
Чаще ЗИН поражает один глаз, но через некоторое время на другом глазу могут выявиться сосудистые нарушения в виде окклюзии НДС или ЦВС. Острота зрения обычно снижается до сотых долей, после лечения или не изменяется, или повышается на 0,1—0,2.
Клинические рекомендации
Лечение должно быть комплексным, патогенетически ориентированным с учетом общей системной сосудистой патологии.
При неотложной помощи обязательным является проведение противоотечной терапии (диакарб, лазикс, глицероаскорбат, ГКС). В последующем показаны: спазмолитические средства (трентал, кавинтон, сермион, ксантинол и др.), тромболитические препараты (фибринолизин, урокиназа, гемаза), антикоагулянты (гепарин, фенилин), витамины группы В, С и Е.
Токсические нейропатии характеризуются дегенеративными поражениями зрительного нерва чаще в результате отравления метиловым спиртом или при табачно-алкогольной интоксикации. Наибольшую опасность представляет метиловый спирт. В зависимости от степени отравления, резистентности организма и наличия общих заболеваний резкое прогрессирующее падение остроты зрения наступает через различные промежутки времени (от нескольких часов до нескольких дней) от момента приема спирта.
Клинические признаки и симптомы
Помимо снижения остроты зрения для токсических нейропатии характерны расстройства зрачковых реакций (расширение зрачков, отсутствие реакции на свет). Обычно в начале отравления на глазном дне изменений нет, затем может развиться гиперемия диска зрительного нерва, напоминающая неврит или застойный сосок.
Острота зрения в течении первых 2 нед может сохраняться, но в последующем наступает ее падение до полной или почти полной слепоты.
Для острого периода отравления характерна общая интоксикация в виде головной боли, тошноты, рвоты, коматозного состояния.
Клинические рекомендации
Первая помощь при острой нейропатии в результате отравления метиловым спиртом состоит в попытке вывести яд из организма путем промывания желудка, приеме слабительных средств. Антидотом метилового спирта является этиловый алкоголь, который вводят внутривенно капельно в виде 10% раствора из расчета 1 г на 1 кг массы тела больного. Внутрь также показан прием этилового алкоголя в количестве 50-60 г водки 3-4 раза в день. Наиболее эффективными являются гемодиализ и введение 4% раствора гидрокарбоната натрия, который устраняет типичный для метиловой интоксикации ацидоз тканей. Помимо этого, применяют симптоматические средства (сердечные препараты, гемодез, витамины группы В и С).
—
Статья из книги: Неотложная офтальмология | Е.А. Егоров, А.В. Свирин, Е.Г. Рыбакова и др.
Источник

Патологии сосудистой системы глаза признаны одним из основных факторов слабовидения, слепоты, а значит и ограничения трудоспособности по зрению у лиц различных возрастных категорий. За последние годы отмечен рост ишемических болезней глаз, что обусловлено широким распространением атеросклероза, гипертонии, ишемической болезни сердца, сахарного диабета.
Классификационная система ишемии глаза, до настоящего времени не разработана. Прослеживается тесная взаимосвязь между поражениями отдельных звеньев кровеносной системы и механизмами, ответственными за развитие ишемии. В этой связи, ишемические заболевания глаз отличаются полиэтиологичностью, отсутствием единого патогенеза и разнообразием клинической картины.
Так, клиническая картина при ишемическом поражении заднего отрезка глаза, в значительной степени, обусловлена особенностями кровообращения в зоне зрительного нерва и сетчатки.
Процессы ишемии, происходящие в глазу, принято разделять на острые и хронически текущие. Для острой ишемии заднего глазного отрезка, характерны нарушения кровообращения центральной артерии сетчатки (ЦАС) или ее центральной вены (ЦВС), передняя или задняя ишемическая и острая токсическая нейропатии.
Острая ишемия становится следствием возникшей хронической ишемии глаза (диабетической или гипертонической ангиоретинопатии, дегенеративных изменений сетчатки, стенозов сонной или глазничной артерий, височного артериита). Основа ишемии — это общие ангиоспастические заболевания, травматические поражения глаза и головы. Отмечены случаи возникновения ишемических нейропатий с нарушением кровотока в ЦАС и ЦВС, а также в их ветвях, при гипотонии, приеме определенных медикаментозных средств и после хирургических операций, если предрасполагающими факторами становились: микроэмболизация, анемия, нарушения свертывающей или противосвертывающей системах крови.
Острые нарушения кровоснабжения сетчатки и зрительного нерва в подавляющем большинстве случаев вызывают частичную потерю зрения или слепоту. Прогноз состояния всегда серьезный, но зачастую не безнадежный. Нередко под влиянием лечения, наступает улучшение либо стабилизация процесса. Довольно часто необходимы повторные курсы лечения.
Зачастую ишемический оптиковаскулярный синдром, это предвестник ишемических коронарных и церебральных приступов. В этой связи, продолжительного тщательного лечения требуют не только заболевания глаз, но и сопутствующие заболевания.
Острое нарушение кровообращения сосудов сетчатки
При окклюзии ЦАС (ОЦАС) возникает непроходимость центральной артерии сетчатки или ее ветвей, обусловленная тромбозом, эмболией либо спазмом сосуда. Спазм проявляется вегетососудистыми расстройствами или органическим изменением сосудистой стенки вследствие гипертонической болезни, атеросклероза и пр., что характерно, в частности, для пожилых людей. У пациентов с ОЦАС системные заболевания распределяются следующим образом: склеротические поражения сердечно-сосудистой системы – 35%, гипертоническая болезнь — 25%, пороки сердца – 8%, височный артериит — 3%. И почти в 25% случаев причина ОЦАС так и не устанавливается.
ОЦАС является преимущественно односторонним заболеванием, без четко ограниченной возрастной категории больных (20 — 85 лет). Заболеванию чаще подвержены мужчины.

Клинические признаки
Как правило, больные отмечают внезапное и стойкое снижение зрения или секторальное выпадение полей зрения. До развития характерной картины ОЦАС, полная слепота отмечается приблизительно в 15% случаев.
Снижение остроты зрения значительное: в 10% случаев наступает слепота, в 50% случаев, различают пальцы у лица, в 20% — острота зрения составляет 0,1—0,2. При поражении какой-то из ветвей ЦАС, возможно сохранение остроты зрения, однако в поле зрения возникают дефекты.
У молодых людей, чаще наблюдается эмболия ЦАС или ее ветвей. Это происходит вследствие эндокринных и септических заболеваний, острых инфекций, ревматизма, травм.
При исследовании глазного дна, типично выявление серо-белого диффузного помутнения сетчатки, сужение отдельных или всех веточек ЦАС. В зоне центральной ямки обнаруживается участок яркой гиперемии, выделяющийся на фоне побледнения сетчатки, получивший название симптома «вишневой косточки». Это объясняется истончением сетчатки и просвечиванием в указанном месте ярко-красной оболочки сосуда. В начале заболевания диск зрительного нерва сохраняет розовую окраску и только потом постепенно бледнеет, вследствие его атрофии.
Иногда характерная офтальмоскопическая картина может отсутствовать: зона отека сетчатки локализуется только парамакулярно либо в виде разрозненных участков. В таких случаях, артерии сужены незначительно, что говорит о небольшой степени окклюзии. Наличие дополнительной цилиоретинальной артерии нередко нивелирует симптом «вишневой косточки» и обеспечивает высокую остроту зрения благодаря сохранности центрального зрения.
При эмболии ЦАС прогноз всегда пессимистический. У молодых людей после спазма, зрение может вернуться практически полностью, прогноз у пожилых людей — значительно хуже.
Закупорка какой-либо из ветвей ЦАС снижает зрение частично, при этом возникает выпадение только соответствующего сектора поля зрения.
Лечение
В случае острой непроходимости ЦАС или ее ветвей, необходимо немедленно ввести общие и местные сосудорасширяющие средства: таблетку нитроглицерина под язык, вдыхание амилнитрита (несколько капель на ватке), 0,5мл раствора атропина 0,1% ретробульбарно, внутривенно 0,3—0,5мл раствора ксантинола никотината 15%, внутривенно 10мл раствора эуфиллина, внутримышечно или внутривенно 1—2мл раствора папаверина или раствора ксантинола никотината 15%.
При тромбозе ЦАС рекомендована антикоагулянтная терапия, контроль свертываемости крови и протромбинового времени: фибринолизин с гепарином ретробульбарно (5-10тыс. ЕД), гепарин до 10тыс. ЕД подкожно 6 раз в сутки, затем применять непрямого действия антикоагулянты — финилин до 4 раз в сутки по 0,03мг первые несколько дней, затем один раз в сутки.
Дополнительно применяется антисклеротическая и витаминная терапия (мисклерон, метионин, витамины А и С, В6, В12).

Обратившись в Московскую Глазную Клинику, каждый пациент может быть уверен, что за результаты хирургического вмешательства будут ответственны высококвалифицированные рефракционные хирурги – одни из лучших российских специалистов в данной области. Уверенности в правильном выборе, безусловно, прибавит высокая репутация клиники и тысячи благодарных пациентов. Самое современное оборудование для диагностики и лечения заболеваний глаз, одни из лучших специалистов и индивидуальный подход к проблемам каждого пациента – гарантия высоких результатов лечения в Московской Глазной Клинике.
Уточнить стоимость той или иной процедуры, записаться на прием в «Московскую Глазную Клинику» Вы можете по телефону 8 (800) 777-38-81 (ежедневно с 9:00 до 21:00, бесплатно для мобильных и регионов РФ) или воспользовавшись формой онлайн-записи.
Источник


